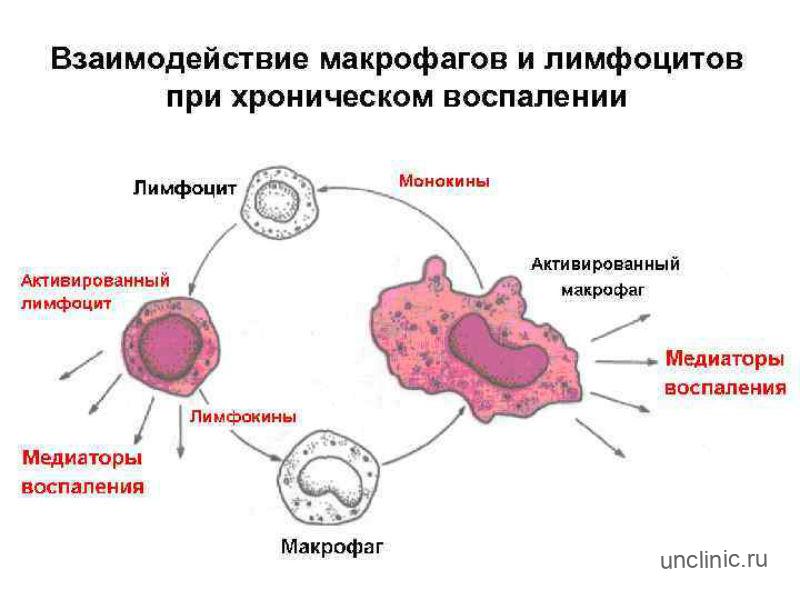
Что обозначает цитограмма воспаления
Содержание:
- Зачем исследуют клетки шейки матки?
- Что показывает цитологическое обследование
- ЭТИОЛОГИЯ (ПРИЧИНЫ) ДИСПЛАЗИИ ШЕЙКИ МАТКИ
- КЛАССИФИКАЦИЯ ДИСПЛАЗИИ
- Наиболее распространённые причины неадекватности мазков
- Как лечить воспаленную шейку
- Техника взятия материала на исследование
- Чем опасен экзоцервицит
- Причины воспалительного типа мазка (ВТМ)
- Симптомы экзоцервицита
- Получение материала
- Простая и жидкостная цитология. Отличия в проведении, расшифровке и интерпретации результатов
- Как устроена шейка матки
- Как лечить воспаленную шейку
- Причины воспалительного типа мазка (ВТМ)
- Расшифровка результата
Зачем исследуют клетки шейки матки?
Шейкой называют нижний удлиненный сегмент матки, который соединяет маточную полость и влагалище. Нормальная длина шеечного канала 3-4 см. Функция шейки – защита матки от проникновения инфекций и других чужеродных агентов.
Однако, эта часть половой системы женщины наиболее чувствительна к патологическим изменениям. Это связано с ее строением. Сверху шеечный канал выстлан цилиндрическим эпителием (эндоцервиксом). Снизу – плоским эпителием (экзоцервиксом). Место соединения этих тканей – зона высокого риска развития патологий. В этом месте часто происходит трансформация клеток эпителия. Около 90% случаев рака шейки матки, приходятся на опухоли в зоне трансформации (ЗТ).
Цитограмма отражает состояние клеток шеечного эпителия. Под микроскопом видны аномалии клеточного строения, пролиферации, метаплазии. Обнаружение этих дефектов указывает на патологии. Оценив характер изменений и количество атипичных клеток, врач может предположить воспаления, дисплазии, кисты и рак шейки.
Что показывает цитологическое обследование
Цитология – это тест, который может спасти вашу жизнь. С его помощью можно обнаружить предраковые состояния и предотвратить развитие рака шейки матки. Если изменения обнаруживаются рано, вероятность полного восстановления здоровья очень высока.
Цитология может также обнаружить инфекцию половых путей и аномальные клетки, которые в будущем могут превратиться в раковые клетки. Осуществление соответствующего лечения предотвращает развитие рака. Однако помните, что для своевременного выявления заболевания, необходимо регулярно сдавать анализ на цитологию.
Цитология может обнаружить:
- 90% случаев рака шейки матки;
- 50% случаев рака эндометрия;
- 10% случаев рака яичников.
ЭТИОЛОГИЯ (ПРИЧИНЫ) ДИСПЛАЗИИ ШЕЙКИ МАТКИ
ВПЧ является очень распространенной инфекцией и чаще всего передается половым путем. Большинство случаев инфицирования, возникающих у молодых женщин, не вызывает абсолютно никаких симптомов и самостоятельно разрешается без каких-либо отдаленных последствий этого инфицирования. Средняя продолжительность возникновения нового случая инфицирования ВПЧ у молодых женщин составляет 8-13 месяцев, то есть это время, проходящее между эпизолами инфицирования. Кроме того, при этом возможно реинфицирование другим типом ВПЧ.
Некоторые ВПЧ-инфекции сохраняются в тканях шейки матки в течение продолжительного периода времени и не выводится из организма женщины. Избирательный характер такого поражения и сохранения инфекции до конца не изучен. Тем не менее, исследователи выявили ряд факторов, которые увеличивают такую вероятность:
- преклонный возраст,
- продолжительность инфекции,
- заражение типом ВПЧ «высокого риска» (см. ниже).
Как показали исследования, стойкая ВПЧ-инфекция играет одну из ключевых ролей в формировании остроконечных кондилом и предраковых изменений (дисплазии) шейки матки, а также непосредственно рака шейки матки. Несмотря на то, что ВПЧ-инфекция является одним из ведущих предрасполагающих факторов развития дисплазии шейки матки и рака, не у всех женщин с ВПЧ-инфекцией они развиваются.
Типы ВПЧ, которые провоцируют развитие рака шейки матки часто также бывают связаны с аноректальным раком и раком полового члена у мужчин, а также некоторыми видами рака головы и шеи как у женщин, так и у мужчин.
Информационный бюллетень ВОЗ от 09.07.1996 г. официально подтвердил, что причина возникновения предрака и РШМ — ВПЧ. ДНК ВПЧ обнаруживают более чем в 90% зарегистрированных в мире случаев РШМ. У женщин, инфицированных ВПЧ, ЦИН возникает в 10 раз чаще, чем у неинфицированных. ДНК ВПЧ обнаруживают при ЦИН любой степени тяжести.
Характеристики ВПЧ, пути трансмиссии и этиология ПВИ — см. раздел «Папилломавирусная инфекция половых органов».
КЛАССИФИКАЦИЯ ДИСПЛАЗИИ
ASC-US: atypical squamous cells of undetermined significance или атипичные клетки плоского эпителия неопределенного значения. Слово ASC или «атипичные плоские клетки», что анализу подвергаются плоские клетки, расположенные на поверхности слизистой шейки матки. Выделяют 2 варианта обнаруженных клеток, обозначение о принадлежности которых добавляется к аббревиатуре ASC: ASC-US — означает неопределенный характер атипичной клетки и ASC-H – означает предраковое состояние и не исключает возможности наличия HSIL (смотрите ниже).
LSIL: Low-grade squamous intraepithelial lesion или низкой степени плоскоклеточное интраэпителиальное поражение. Выявление такого варианта клеток, соответствует легкой степени дисплазии клеток шейки матки.
HSIL: High grade squamous intraepithelial lesion или высокой степени плоскоклеточное интраэпителиальное поражение. Соответствует тяжелой степени дисплазии.
Гистологический анализ (биопсия)
Для обозначения предраковых изменений в клетках слизистой шейки матки, взятых во время биопсии, используется термин CIN (cervical intra-epithelial neoplasia — цервикальная интраэпителиальная неоплазия). Термин «интраэпителиальная» означает, что атипичные клетки присутствуют в слизистой шейки матки, а «неоплазия» — аномальный рост клеток.
CIN 2 характеризуется более выраженными изменениями слизистой. К этой стадии относится дисплазия, распространяющаяся на две трети толщины слизистой, преимущественно в области слоя базальных клеток (прежнее название умеренная дисплазия).
CIN 3 — это предраковое состояние или дисплазия тяжелой степени. При таком варианте дисплазии аномальные клетки охватывают более чем две трети толщины слизистой шейки матки, иногда на всю толщу слизистой. Нередко такую форму дисплазии шейки матки называют раком на месте (in situ).
Термин «дисплазия» для обозначения большой группы эпителиальных поражений шейки матки предложен J.W. Reagan в 1953 г. Дисплазия включает в себя цитологический и гистологический спектр поражений, занимающих промежуточное положение между CIS и нормальным эпителием шейки матки. По степени атипии и выраженности клеточных изменений дисплазию подразделяют на 3 категории — слабую, умеренную и тяжёлую.
- ЦИН I (соответствует слабой дисплазии);
- ЦИН II (соответствует умеренной дисплазии);
- ЦИН III (соответствует тяжёлой дисплазии и CIS).
Объединение тяжёлой дисплазии и CIS в одну категорию оправдано ввиду сложности их дифференцировки. Морфологическая классификация изменений шейки матки, вызываемых ВПЧ, предложена M.N. Schiffman (1995). Она соответствует цитологической классификационной системе Bethesda:
- доброкачественная атипия (воспаление и т.п.);
- LSIL (Lowgrade Squamous Intraepitelial Lesions) —ПИП низкой степени, соответствует дисплазии лёгкой степени и ЦИН I (без койлоцитоза или с признаками койлоцитоза);
- HSIL (Highgrade Squamous Intraepitelial Lesions) — ПИП высокой степени, соответствует умеренной дисплазии и ЦИН II;
- выраженная дисплазия или интраэпителиальный рак — ЦИН III, CIS.
В нашей стране до настоящего времени имеет широкое распространение классификация фоновых процессов, предрака и РШМ И.А. Яковлевой, Б.Г. Кукутэ (1977). Согласно данной классификации, к предраковым изменениям относят:
- Дисплазию, возникшую на неизменённой шейке матки или в области фоновых процессов: —слабо выраженную; —умеренно выраженную; —выраженную.
- Лейкоплакию с признаками атипии.
- Эритроплакию.
- Аденоматоз.
Клиникоморфологическая классификация ВПЧассоциированных поражений нижнего отдела половых органов — см. раздел «Папилломавирусная инфекция половых органов».
Наиболее распространённые причины неадекватности мазков
| Причина | Чем вызвано | Как избежать |
| Плохое качество материала, вызванное неправильным взятием мазков | Плохо удалены вагинальные выделения, шейка недостаточно хорошо выведена в зеркалах |
Обращение к опытному гинекологу, хорошо владеющему методикой получения цитологического материала |
| Мало материала. Велика вероятность, что патологические клетки не попали в образец | Недостаточные усилия при надавливании на инструмент при взятии мазка, материал взят не со всей поверхности | |
| Примеси в мазках | Применение перед взятием анализа лекарств, вводимых во влагалище. Интимные контакты, сопровождающиеся выделением сперматозоидов и смазки с презерватива | За 2-3 дня до взятия мазков нужно отказаться от интимных контактов и не вводить лекарства в половые пути. Иначе цитология может показать неправильный результат |
| Значительная примесь крови | Мазок взят во время критических дней, сразу после родов или аборта |
Не сдавать анализы в эти периоды |
| Большое количество лейкоцитов, мешающее оценке | Мазок взят на фоне выраженного воспалительного процесса | Вначале пролечить острое воспаление. Хронические воспалительные процессы в стадии ремиссии (стихания симптомов) противопоказанием к исследованию не являются |
Как лечить воспаленную шейку
Если это вагинальный кандидоз (молочница), то потребуется местное лечение противогрибковыми препаратами, например, «Клотримазолом». Также против молочницы используются лекарственные средства с действующими веществами: изоконазол, миконазол, натамицин, нистатин.
Если это бактериальный вагиноз, в мазках из цервикального канала обнаружены ключевые клетки, кокковая флора, то назначат антисептические средства вроде «Гексикона» (хлоргексидина), метронидазол или препарат комплексного действия — «Тержинан».
Если обнаружен урогенитальный трихомониаз назначаются препараты группы нитроимидазолов: Метронидазол, Тернидазол, Неомицин, Нистатин.
При хламидийном цервиците принимают тетрациклин, доксициклин и или эритромицин внутрь.
При актиномикозе, спровоцированном ношением внутриматочной спирали (ВМС), необходимо сначала удалить внутриматочный контрацептив. А далее, есть варианты. Это могут быть антибиотики пенициллинового ряда:
- тетрациклины;
- цефалоспорины (цефаклор, цефалексин);
- аминогликозиды (амикацин, гентамицин, тобрамицин).
Антибактериальные препараты широкого действия:
- метронидазол (метрогил, трихопол, эфлоран);
- клиндамицин (далацин, климицин, клиндамицин).
Отлично помогают следующие лекарственные средства:
- ко-тримоксазол;
- сульфадиметоксин;
- сульфакарбамид.
В случае обострения генитального герпеса, врачи рекомендуют провести местную терапию препаратами:
- «Ацикловир»;
- Фамцикловир;
- Валацикловир.
Если рецидивы заболевания частые, эти же лекарства назначаются в виде таблеток для приема внутрь.
Если в соскобе был обнаружен ВПЧ (вирус папилломы человека), особенно если это онкогенные типы (HPV 16, 18, 31, 33, 39, 50, 59, 64, 68, 70), женщине рекомендуют сдавать цитограмму раз в 3-6 месяцев.
К сожалению, лечения ВПЧ не существует. Но в течение 1-2 лет после манифестации заболевания иммунитет перебарывает вирус, и тот перестает негативно влиять на шейку. Главное, продержаться эти несколько месяцев.
При атрофическом кольпите (атрофический тип мазка, АТМ) лечение проводится антибактериальными средствами, обычно комплексного действия, а в дальнейшем женщине назначают заместительную гормональную терапию (ЗГТ) при необходимости и в случае отсутствия для нее противопоказаний.
Техника взятия материала на исследование
Мазок на цитологию проводят на гинекологическом кресле. Для взятия материала используются одноразовые инструменты. Врач фиксирует шейку матки, затем специальной щеточкой берет образец железистого эпителия из цервикального канала, затем с помощью шпателя делает соскоб клеток из зоны трансформации. Если какой-то участок шейки матки выглядит необычно, может потребоваться дополнительный мазок и с этого участка. Все пробы помещаются на предметные стекла и обрабатываются фиксатором, после чего отправляются в лабораторию.
Взятие мазка обычно не вызывает боли, это быстрая, нетравматичная и безопасная процедура. В редких случаях пациентки отмечают неприятные ощущения. После процедуры не рекомендуются сексуальные контакты в течение первых суток. Крайне редко наблюдались очень скудные кровянистые выделения.
Проведение анализа на цитологию откладывают на время:
- беременности (не ранее, чем через 3 месяца после родов);
- месячных;
- острых генитальных инфекций, сопровождающихся зудом, гнойными, пенистыми выделениями.
В настоящее время цитологический анализ может быть проведен двумя различными способами в зависимости от непосредственных диагностических целей исследования.
Жидкостный цитологический анализ — это модификация традиционного исследования.
Биоматериал помещают не на стекло, а в раствор консерванта-фиксатора. Затем на специальном оборудовании его очищают от всех посторонних примесей, включая лейкоциты, эритроциты, бактериальные частицы и другие микроорганизмы.
Полученный препарат фиксируют и окрашивают специальным красителем. Преимущества данного метода очевидны:
- достоверность обнаружения атипических клеток значительно выше, а количество ложноположительных результатов ниже.
- собранный для исследования материал может храниться до полугода и использоваться для проведения нескольких тестов, в том числе для анализа на выявление человеческого папилломавируса (ВПЧ).
- метод позволяет обрабатывать пробы, взятые у пациенток, проживающих в отдаленных районах, когда присутствие самой пациентки в лаборатории, оснащенной необходимым для проведения традиционной цитологии оборудованием невозможно.
Однако из-за удаления из образца всех посторонних элементов этот метод не имеет диагностической ценности для уточнения возможных причин воспаления, а также требует специального дорогостоящего оборудования и реактивов. Поэтому жидкостное цитологическое исследование применяется прежде всего для первичной дифференциальной диагностики предраковых и раковых заболеваний.
Традиционная техника цитологического анализа хотя и менее чувствительна к атипичным клеткам, на сегодняшний день остается самым доступным и распространенным, а потому и наиболее актуальным методом обнаружения рака шейки матки на ранних стадиях.
Чем опасен экзоцервицит
Воспаление слизистой приводит к возникновению истинной и псевдоэрозии шейки матки. Постоянное изъязвление эктоцервикса вызывает рубцовые изменения тканей, снижающие эластичность шейки. У женщины во время родов увеличивается риск появления разрывов.
В процесс вовлекается цервикальный канал, проходящий внутри шейки. Возникает эндоцервицит – частый спутник экзоцервицита. Постоянный воспалительный процесс сужает просвет цервикального канала, затрудняя отток менструальной крови, что приводит к болезненным месячным.
Воспалительный процесс в шейке изменяет свойства слизистой пробки, находящейся внутри цервикального канала. В норме в этом веществе присутствуют компоненты, обладающие иммунологической активностью и не дающие болезнетворным микробам проникать в матку, яичники и маточные трубы. Воспалительный процесс делает такую защиту неполноценной, и патогенные микроорганизмы проникают внутрь половой системы. Возникает обширное воспаление, последствиями которого становятся невынашивание беременности и бесплодие.
Воспаление слизистой сопровождается закупоркой находящихся на её поверхности наботовых желёз. В результате нарушается отток образующейся слизи и на поверхности шейки появляются наботовы кисты. Эти образования могут воспаляться, разрываться с образованием язвочек, а во время беременности становиться причиной разрывов.
Причины воспалительного типа мазка (ВТМ)
- Инфекции и грибковые заболевания:
- трихомониаз;
- кандидоз;
- хламидиоз;
- актиномикоз;
- генитальный герпес;
- ВПЧ.
- Атрофический вагинит.
- Лучевая терапия (поражение радиацией).
- Беременность.
- Воздействие некоторых медикаментов.
- Внутриматочная спираль (ВМС).
Может ли быть причиной отклонений не инфекционный процесс, а предрак или рак? Как мы уже ранее говорили, при таком виде заключения врачи называют клетки «неопределенными». Пока не совсем понятно — пройдет это самостоятельно после лечения или это все-таки предрак и необходимо удаление патологических участков шейки матки.
Мазок с шейки матки воспалительного типа (ВТМ) бывает и при легкой дисплазии (CIN 1). Ее наблюдают (женщина раз в 6 месяцев сдает мазок на онкоцитологию) или советуют удалить после биопсии — азотом, радиоволнами, электрическим током или иным способом. Все что касается дисплазии, вы можете прочесть в этом материале.
Если цитологическое исследование, соскоб выявил у вас ВТМ, необходимо проконсультироваться у врача относительно санации (лечения инфекции) шейки. После этого, примерно через 3 месяца нужно повторить онкоцитологию (лучше жидкостную цитологию) и если мазок вновь не будет в норме (не nilm), назначается кольпоскопия и дальнейшее обследование.
Симптомы экзоцервицита
Поскольку в этой части матка практически не имеет нервных окончаний, боли при этом заболевании не ощущается. Наличие болезненности во время критических дней указывает на переход воспаления на цервикальный канал, сужение его стенок и скопление крови в матке.
Основная жалоба при умеренном зкзоцервиците (эктоцервиците) – поражении шейки средней тяжести – это обильные выделения из половых путей, которые могут содержать примеси крови и гноя. Иногда бели имеют неприятный запах.
При остром воспалительном процессе возникает кровянистая мазня – незначительное кровотечение, вызванное разрушением воспаленных шеечных сосудов.
Получение материала
Рак шейки матки чаще всего развивается в зоне трансформации, ему предшествуют фоновые процессы и внутриэпителиальные поражения (дисплазия эпителия), которые могут располагаться на небольших участках, поэтому важно, чтобы материал был получен со всей поверхности шейки матки, особенно из зоны стыка плоского и цилиндрического эпителия. Число измененных клеток в мазке бывает различным, и если их мало, то увеличивается вероятность, что патологические изменения могут быть пропущены при просмотре препарата
Для эффективного цитологического исследования необходимо учитывать:
- при профилактических осмотрах цитологические мазки следует брать у женщин независимо от жалоб, наличия или отсутствия изменений слизистой оболочки. Цитологическое исследование следует повторять не реже, чем раз в три года;
- желательно получать мазки не ранее, чем на 5-е сутки менструального цикла и не позднее, чем за 5 суток до предполагаемого начала менструации;
- нельзя брать материал в течение 48 ч после полового контакта, использования любрикантов, раствора уксуса или Люголя, тампонов или спермицидов, спринцевания, введения во влагалище медикаментов, свечей, кремов, в т. ч. кремов для выполнения ультразвукового исследования;
- беременность – не лучшее время для скрининга, так как возможны неправильные результаты, но, если нет уверенности, что женщина придет на обследование после родов, лучше мазки взять;
- при симптомах острой инфекции желательно получать мазки с целью обследования и выявления патологических изменений эпителия, этиологического агента; также необходим цитологический контроль после лечения, но не ранее, чем через 2 мес. после окончания курса.
Материал из шейки матки должен брать врач-гинеколог или (при скрининге, профилактическом осмотре) хорошо обученная медицинская сестра (акушерка).
Важно, чтобы в мазок попадал материал из зоны трансформации, так как около 90% опухолей исходит из зоны стыка плоского и цилиндрического эпителия и зоны трансформации и только 10% из цилиндрического эпителия цервикального канала. С диагностической целью материал получают раздельно из эктоцервикса (влагалищной порции шейки матки) и эндоцервикса (цервикального канала) с помощью шпателя и специальной щетки (типа Cytobrush)
При проведении профилактического осмотра используют Cervex-Brush, различные модификации шпателя Эйра и другие приспособления для получения материала одновременно из влагалищной части шейки матки, зоны стыка (трансформации) и цервикального канала
С диагностической целью материал получают раздельно из эктоцервикса (влагалищной порции шейки матки) и эндоцервикса (цервикального канала) с помощью шпателя и специальной щетки (типа Cytobrush). При проведении профилактического осмотра используют Cervex-Brush, различные модификации шпателя Эйра и другие приспособления для получения материала одновременно из влагалищной части шейки матки, зоны стыка (трансформации) и цервикального канала.
Перед получением материала шейку матки обнажают в “зеркалах”, дополнительных манипуляций не проводят (шейку не смазывают, слизь не удаляют; если слизи много – ее аккуратно снимают ватным тампоном, не надавливая на шейку матки.)
Щетку (шпатель Эйра) вводят в наружный зев шейки матки, осторожно направляя центральную часть приспособления по оси цервикального канала. Далее ее наконечник поворачивают на 360° (по часовой стрелке), достигая тем самым получения достаточного числа клеток из эктоцервикса и из зоны трансформации
Введение инструмента выполняют очень бережно, стараясь не повредить шейку матки. Затем щетку (шпатель) выводят из канала.
Простая и жидкостная цитология. Отличия в проведении, расшифровке и интерпретации результатов
Вместо традиционной (сухой) цитологии в последнее все чаще время применяется высокотехнологичная жидкостная, дающая более точные результаты при расшифровке. Забор материала для ее проведения также проводится во время гинекологического осмотра.
Для получения образца используется цервикальная щетка со съемной головкой, которая позволяет взять материал с поверхности шейки матки – эктоцервикса и цервикального канала –эндоцервикса.
Слегка надавив на инструмент, врач вводит его в цервикальный канал. При этом боковые граненые «щетинки» распределяются на наружной поверхности шейки матки. Затем гинеколог поворачивает цервикальную щетку четыре- пять раз по часовой стрелке, чтобы взять достаточное количество клеток.
После этого головка щетки снимается и помещается в небольшую ёмкость (виалу) со стабилизирующим раствором. Это дает возможность передать в лабораторию для осмотра и расшифровки все собранные клетки.
В лаборатории специальная техника очищает материал от примесей, делает его более концентрированным и наносит на стекло. Анализ проводится при помощи автоматического цитологического процессора, в который заложен оптимальный алгоритм просмотра мазков.
При этом аппарат сразу отсеивает неинформативные стёкла, не позволяющие получить достоверный результат. Образцы с подозрительными характеристиками техника помещает в группу «подлежащих пересмотру», и их повторно осматривает врач-цитолог.
Полученные сведения заносятся в бланк жидкостной цитологии. Документы с направлением и расшифровкой результатов традиционной и жидкостной цитологии различаются только формой. Допускается использование единых бланков с пометкой о методе проведения цитологии.
Интерпретация данных направления и результатов при традиционном и жидкостном методе не различаются. Поэтому все таблицы, обозначения и расшифровки одинаковы для обеих методик.
Как устроена шейка матки
Чтобы понять механизм развития болезни, нужно знать строение органа.
Шейка представляет собой трубчатый отдел, являющийся продолжением тела матки. Наружная часть шейки, выступающая в половые пути и доступная для обычного гинекологического осмотра, называется эндоцервиксом, или эктоцервиксом.
Эктоцервикс состоит из соединительной ткани и мышечных волокон. Внутри него проходят кровеносные и лимфатические сосуды. А вот нервных окончаний там практически нет. Это защитный механизм, который создала природа. Иначе женщина при открытии шейки в родах испытывала бы невероятную боль.
На передней части эктоцервикса открывается отверстие цервикального канала, создаваемое двумя сомкнутыми шеечными губами. У нерожавших женщин его форма круглая или полукруглая, а у рожавших – щелевидная.
Сверху эта часть шейки матки покрыта многослойным плоским эпителием, имеющим розовый цвет. Такая же ткань покрывает и все остальные половые пути. Цервикальный канал, проходящий внутри шейки матки, покрыт другим эпителием – более рыхлым ярким, называемым цилиндрическим. Линия их соприкосновения называется переходной зоной, или зоной трансформации. Именно в этом месте чаще всего образуются раковые опухоли.
Как лечить воспаленную шейку
Если это вагинальный кандидоз (молочница), то потребуется местное лечение противогрибковыми препаратами, например, «Клотримазолом». Также против молочницы используются лекарственные средства с действующими веществами: изоконазол, миконазол, натамицин, нистатин.
Если это бактериальный вагиноз, в мазках из цервикального канала обнаружены ключевые клетки, кокковая флора, то назначат антисептические средства вроде «Гексикона» (хлоргексидина), метронидазол или препарат комплексного действия — «Тержинан».
Если обнаружен урогенитальный трихомониаз назначаются препараты группы нитроимидазолов: Метронидазол, Тернидазол, Неомицин, Нистатин.
При хламидийном цервиците принимают тетрациклин, доксициклин и или эритромицин внутрь.
При актиномикозе, спровоцированном ношением внутриматочной спирали (ВМС), необходимо сначала удалить внутриматочный контрацептив. А далее, есть варианты. Это могут быть антибиотики пенициллинового ряда:
- тетрациклины;
- цефалоспорины (цефаклор, цефалексин);
- аминогликозиды (амикацин, гентамицин, тобрамицин).
Антибактериальные препараты широкого действия:
- метронидазол (метрогил, трихопол, эфлоран);
- клиндамицин (далацин, климицин, клиндамицин).
Отлично помогают следующие лекарственные средства:
- ко-тримоксазол;
- сульфадиметоксин;
- сульфакарбамид.
В случае обострения генитального герпеса, врачи рекомендуют провести местную терапию препаратами:
- «Ацикловир»;
- Фамцикловир;
- Валацикловир.
Если рецидивы заболевания частые, эти же лекарства назначаются в виде таблеток для приема внутрь.
Если в соскобе был обнаружен ВПЧ (вирус папилломы человека), особенно если это онкогенные типы (HPV 16, 18, 31, 33, 39, 50, 59, 64, 68, 70), женщине рекомендуют сдавать цитограмму раз в 3-6 месяцев.
К сожалению, лечения ВПЧ не существует. Но в течение 1-2 лет после манифестации заболевания иммунитет перебарывает вирус, и тот перестает негативно влиять на шейку. Главное, продержаться эти несколько месяцев.
При атрофическом кольпите (атрофический тип мазка, АТМ) лечение проводится антибактериальными средствами, обычно комплексного действия, а в дальнейшем женщине назначают заместительную гормональную терапию (ЗГТ) при необходимости и в случае отсутствия для нее противопоказаний.
Причины воспалительного типа мазка (ВТМ)
- Инфекции и грибковые заболевания:
- трихомониаз;
- кандидоз;
- хламидиоз;
- актиномикоз;
- генитальный герпес;
- ВПЧ.
- Атрофический вагинит.
- Лучевая терапия (поражение радиацией).
- Беременность.
- Воздействие некоторых медикаментов.
- Внутриматочная спираль (ВМС).
https://youtube.com/watch?v=W4fapLZyMuE
Мазок с шейки матки воспалительного типа (ВТМ) бывает и при легкой дисплазии (CIN 1). Ее наблюдают (женщина раз в 6 месяцев сдает мазок на онкоцитологию) или советуют удалить после биопсии — азотом, радиоволнами, электрическим током или иным способом.Все что касается дисплазии, вы можете прочесть в этом материале.
Если цитологическое исследование, соскоб выявил у вас ВТМ, необходимо проконсультироваться у врача относительно санации (лечения инфекции) шейки. После этого, примерно через 3 месяца нужно повторить онкоцитологию (лучше жидкостную цитологию) и если мазок вновь не будет в норме (не nilm), назначается кольпоскопия и дальнейшее обследование.
Расшифровка результата
Интерпретацией полученных данных занимается исключительно специалист. В тот момент, когда мазок направляется на исследование, врач указывает предполагаемый диагноз. В ходе лабораторного изучения лаборант его опровергает или подтверждает.
В тех ситуациях, когда не происходит подтверждения предполагаемого заболевания, но есть признаки развития других патологических процессов, выносится определенное заключение с описанием результатов.
Класс состояния шейки маточного тела зависит от числа атипичных клеточных структур во взятом биологическом материале. Всего их выделяют пять:
- первый – патологические изменения отсутствуют;
- второй – значит, что в мазке присутствует повышена концентрация лейкоцитов, а также вирусы, бактерии и грибки;
- третий – встречаются единичные аномальные клеточные структуры;
- четвертый – присутствует умеренное количество онкологических клеток;
- пятый – практически полное отсутствие здоровых структур в биоматериале.
Если в заключении указывается такой термин, как цитология воспаления с реактивным изменением эпителиального слоя, это означает, что в мазке были выявлены неизвестные клетки, которые в большей степени напоминают воспалительные элементы, а также большое содержание лейкоцитов и нейтрофилов. При получении таких результатов проводится дополнительное диагностическое обследование.
Цитограмма выраженного воспаления указывает на наличие смешанной флоры, лейкоцитарной инфильтрации или пролиферации, безъядерных чешуек, на скопление поверхностных и промежуточных клеточных структур.
При выявлении злокачественных элементов анализ проводится повторно.
Цитограмма — это безболезненная диагностическая процедура, которая является нормальным явлением для половозрелых женщин. Благодаря такому исследованию удается контролировать женское здоровье и вовремя выявлять патологические отклонения половой системы.