Остеоартроз тазобедренного сустава, лечение, диета, упражнения
Содержание:
- Лечение
- Лечение деформирующего остеоартроза
- Голеностопный артроз
- Причины появления деформирующего остеоартроза
- Физиотерапия
- Рекомендация специалиста
- Профилактические рекомендации
- Симптомы остеоартроза (остеоартрита)
- Лечение деформирующего остеоартроза
- Принципы диагностики
- Принципы диеты
- Стадии деформирующего остеоартроза и их симптоматическая картина
- Причины появления деформирующего остеоартроза
Лечение
Если подтверждается остеоартроз стопы, лечение требуется комплексное и длительное. Используют как медикаментозные, так и немедикаментозные методы терапии.
Лекарственная терапия подразумевает назначение препаратов различных групп:
- Хондропротекторы – тормозят дегенеративные процессы в костной и хрящевой ткани. Применяют перорально или в виде внутримышечных и внутрисуставных инъекций. Остеоартроз мелких суставов стопы лечат преимущественно таблетированными формами, так как сочленения слишком маленькие для внутрисуставного введения. Хондропротекторы (Хондротин, Глюкозамин) производят накопительный эффект, поэтому курс приема достаточно длительный, а действие препаратов сохраняется на протяжении одного-двух месяцев.
- Обезболивающие препараты – обычно назначают нестероидные противовоспалительные средства в виде инъекций, таблеток и гелей для наружного применения. Чаще всего используют Нурофен, Найз, Парацетамол, Диклофенак, Вольтарен. Эти препараты не устраняют патологические изменения в суставах, но способны снять воспалительные явления и облегчить состояние больного.
Немедикаментозная терапия складывается из нескольких методов:
- Соблюдение диеты.
- Ношение ортопедических изделий.
- Фитотерапия.
- Физиотерапия.
- Массаж.
В крайних случаях, когда консервативные методы не помогают, а человек практически утрачивает возможность передвигаться, проводят оперативное вмешательство. Чаще всего оперируют сустав между фалангой большого пальца и плюсной, так как именно там деформация наиболее выражена. Мизинцы деформируются реже.
Наиболее современным методом считается артропластика – в ходе операции удаляют только деформированные участки, при этом сам сустав сохраняется. Более серьезным вмешательством является эндопротезирование – полная замена сочленения или его части. Обычно проводится на 3 стадии остеоартроза стопы.
На начальных стадиях патологии хорошим дополнением к основному лечению могут стать методы народной медицины. Эффективны несколько рецептов:
- Молодой картофель вместе с кожурой отваривают и толкут с водой. Готовую кашицу употребляют внутрь трижды в день по трети стакана. Общий объем выпитого средства должен быть не менее 3 литров. Также можно делать компрессы на больной сустав.
- Небольшое количество соли нагревают на сковороде и помещают в мешочек из ткани. Его прикладывают к конечности при появлении болевых ощущений.
- Йодная сетка – йод помогает ослабить боль, поэтому при болевом синдроме на суставе или пальце рисуют сеточку.
- 1 столовую ложку горчицы смешивают с таким же объемом меда и растительного масла. Греют до закипания, остужают и используют в качестве компресса.
Физиотерапию начинают после стихания острого воспаления:
- Электрофорез с НПВС и хондропротекторами.
- Лазеротерапия.
- Обертывание лечебными грязями.
- УВЧ и УФО.
Большую роль играет питание
При остеоартрозе важно избавиться от лишних килограмм и обеспечить поступление в организм всех необходимых элементов. В рацион обязательно включают морепродукты, молочные продукты, нежирное мясо, гречку, свежие фрукты и овощи, холодцы и вареные хрящи
Исключают сахар и быстрые углеводы.
Лечение деформирующего остеоартроза
Терапия деформирующего остеоартроза включает комплексный подход с учетом этиологических обстоятельств, систематичность и длительность лечения. В первую очередь требуется разгрузить больной сустав (особенно опорный), снизить двигательную активность, избегать длительной ходьбы, фиксированных поз и ношения тяжестей, при ходьбе пользоваться тростью.
Уменьшение воспаления и боли в суставах при деформирующем остеоартрозе достигается назначением НПВС: диклофенака, нимесулида, индометацина. Сильный болевой синдром снимают внутрисуставными блокадами с введением гормональных препаратов. При риске развития язвенной болезни показаны препараты мелоксикам, лорноксикам, местно – противовоспалительные мази, гели. При медленном рассасывании внутрисуставного выпота выполняют его пункционную эвакуацию.
В начальной стадии деформирующего остеоартроза эффективны хондропротекторы (гидрохлорид глюкозамина и хондроитинсульфат), помогающие приостановить дальнейшее разрушение хряща и восстановить его структуру. При деформирующем остеоартрозе назначают локальную физиотерапию – аппликации парафина и озокеритолечение, высокочастотную электротерапию, электрофорез с новокаином и анальгином, магнитотерапию и лазеротерапию. Для укрепления мышечно-связочных структур и улучшения двигательной функции суставов показана лечебная гимнастика, кинезотерапия, регулярное санаторное лечение и бальнеотерапия.
При тяжелом инвалидизирующем поражении тазобедренного или коленного суставов выполняют эндопротезирование, в случае развития деформирующего остеоартроза голеностопных суставов эффективна операция полного обездвиживания сустава (артродез). Инновационным в лечении деформирующего остеоартроза является применение стволовых клеток, замещающих собой поврежденные клетки хрящевой ткани и активизирующих регенеративные процессы.
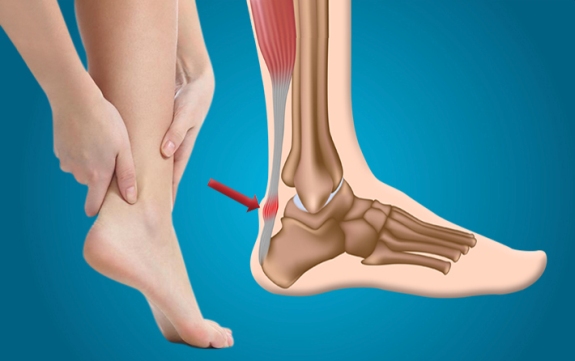
Голеностопный артроз
Данный вид артроза поражает голеностопные хрящевые ткани, которые больше всего подвергаются нагрузке и относятся к самыми активным суставам опорно-двигательного аппарата. Поэтому проблемы с ним могут возникать в любом возрасте.
Голеностопный артроз
Основными причинами развития голеностопного артроза являются:
- чрезмерные физические нагрузки;
- ожирение;
- травмы;
- ношение неудобной обуви;
- возрастные изменения в организме;
- нарушенный обмен веществ;
- наследственная предрасположенность;
- другие заболевания опорно-двигательной аппарата.
Нужно отметить, что голеностопный артроз является самыми распространенным заболеванием среди спортсменов, увлекающихся силовыми упражнениями.
Симптоматика
Голеностопный артроз также имеет 3 степени развития. В самом начале активизации патологии симптоматика отсутствует. Отмечаются только повышенная утомляемость и ноющие боли в ногах во время сна.
Но когда болезнь переходит во 2 стадию, появляются следующие симптомы:
- боль – возникает не только во время активности, но и в состоянии покоя;
- гиперемия кожных покровов, местное повышение температуры (указывают на развитие воспаления);
- отек конечности;
- ухудшение двигательных функций;
- возникновение метеозависимости.
При переходе голеностопного артроза в 3 степень, боли становятся постоянными. Это связано с окостенением хрящей, что также провоцирует появление характерного хруста во время двигательной активности. Отсутствие лечение болезни на данной стадии приводит к инвалидности – полному обездвиживанию сустава.
Диагностика и лечение
Для диагностики голеностопного артроза применяется рентгенологическое исследование. Оно позволяет увидеть степень сужения суставной щели, а также образовавшиеся остеофиты. Если болезнь находится на 1 или 2 стадии и ренография не позволяет дать точную оценку состояния пораженных тканей, проводится МРТ.
Лечение голеностопного артроза – длительный и сложный процесс. Результаты оно дает только на начальной стадии развития болезни. Когда уже произошли дегенеративно-дистрофические изменения в суставе, терапия сводится к приостановке прогрессирования заболевания и снятие симптоматики.
Лечение патологии осуществляется по такой же схеме, как и терапия гонартроза. На 1 и 2 стадии применяются консервативные методики, 3 степень болезни требует только хирургического вмешательства.
Для облегчения болевого синдрома применяются глюкокортикостероиды («Кеналог», «Гидрокортизон»). Такие препараты помогают быстро, но используют их редко. Объясняется это побочными действиями, а также высоким риском развития на фоне лечения остеопороза (глюкокортикостероиды разрушают костные ткани).
Глюкокортикостероиды для облегчения болевого синдрома
Поэтому в качестве обезболивающих препаратов чаще всего применяются НПВС. Но используют их минимальными курсами (до 5 дней), т. к. они вызывают привыкание и могут провоцировать развитие патологий со стороны ЖКТ.
Когда удается победить фазу обострения, лечение голеностопного артроза направляется на восстановление хрящевой ткани. Для этого применяются хондропротекторы. Также используются медикаменты, улучшающие кровообращение и укрепляющие сосудистые стенки («Трентал», «Троксевазин», «Детралекс»), т. к. это обеспечивает нормализацию питания хрящевых тканей. А для улучшения свойств синовиальной жидкости применяются внутрисуставные инъекции гиалуроновой кислоты («Ферматрон», «Остенил»).
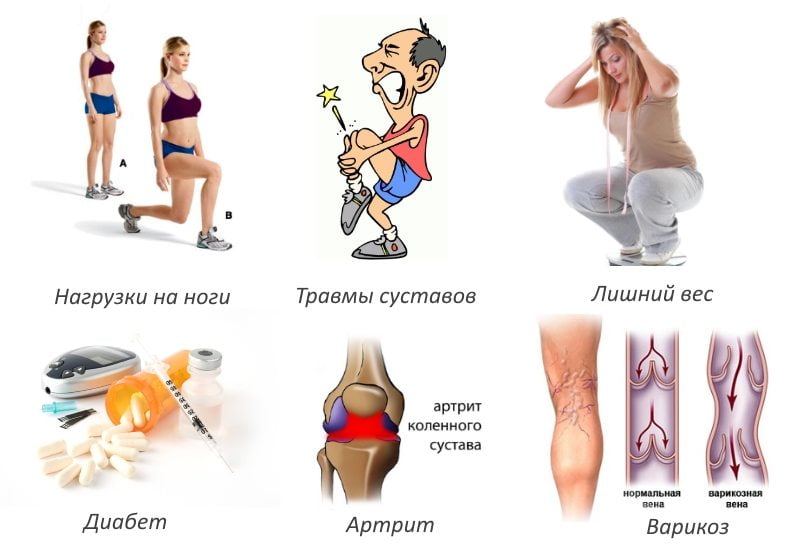
Причины появления деформирующего остеоартроза
В медицине различают две формы заболевания: первичную и вторичную. При этом причины возникновения первичной точно не установлены. Но одна из самых распространенных версий предполагает, что болезнь наступает в результате возрастных изменений и/или слишком больших нагрузок на суставы.
Вторичная форма деформирующего остеоартроза развивается в результате различных травм или других заболеваний суставов.
Предполагается, что появление гонартроза может быть вызвано следующими факторами:
- избыточный вес;
- низкая двигательная активность;
- возрастные изменения;
- интенсивные нагрузки на ноги, в том числе спортивные;
- травмы коленного сустава (разрыв мениска, связок и т.д.);
- некоторые заболевания (подагра, сахарный диабет, ревматоидный артрит и др.).
Физиотерапия
Одни физиопроцедуры (электрофорез, ультрафонофорез) проводятся сразу после выставления диагноза для устранения острых болей, другие (УВЧ-терапия, магнитотерапия) — на этапе ремиссии для улучшения работы тазобедренного сустава. Они усиливают оздоравливающее действие массажа, лечебной физкультуры, иглорефлексотерапии.
Лазерная терапия
Так называется воздействие на пораженный остеоартрозом сустав низкоинтенсивного излучения светового диапазона, длина волны которого фиксирована. Процедура абсолютно безопасна. После проведения 5-10 сеансов расширяются кровеносные сосуды, улучшается питание хрящей и лимфоотток, ускоряется заживление мягких тканей, ослабевают боли. Лазеротерапия успешно сочетается с медикаментозным лечением.

Грязевые, парафиновые и озокеритовые аппликации
Основные цели проведения таких процедур — снижение выраженности болевого синдрома и улучшение кровоснабжения тазобедренного сустава питательными веществами. Озокерит и парафин расплавляются, а затем наносятся послойно на болезненные участки. Они хорошо прогревают сустав, стимулируют к нему приток крови. Грязи часто используются в санаторно-курортном лечении, как и минеральные воды.
Электрофорез с Гидрокортизоном
Это физиопроцедура показана только при острых болях, которые возникают во время рецидивов. Раствор глюкокортикостероида Гидрокортизона наносится на стерильную салфетку, которая накладывается на тазобедренный сустав. Сверху устанавливается металлическая пластина. После прохождения через нее электрического тока молекулы лекарственного средства проникают в пораженные ДОА ткани. Обезболивающее действие проявляется через 10-15 минут и сохраняется несколько дней.
Гирудотерапия
Гирудотерапия — лечение медицинскими пиявками. На кожу над тазобедренным суставом устанавливается 5-7 кольчатых червей. Пиявки прокусывают кожу и выпрыскивают слюну в кровь для ее разжижения. Но, помимо антикоагулянтов, в кровеносное русло проникает более 100 полезных биологически активных веществ. Они обладают противовоспалительными, обезболивающими, противоотечными свойствами.
Специальная гимнастика
Лечебная физкультура — самый эффективный метод лечения деформирующего остеоартроза 2 степени. Ежедневные тренировки помогают укрепить мышцы бедер, ягодиц, голеностопа. Тазобедренный сустав становится стабильным, при ходьбе не возникают уже привычные боли и щелчки. Упражнения врач ЛФК подбирает индивидуально для пациента. Обычно рекомендованы подъемы ног, отведение их в сторону, имитация езды на велосипеде в положении сидя и лежа.
Иглоукалывание
Иглорефлексотерапия помогает избавиться от болей, восстановить объем движений. Стальные, серебряные, а иногда и золотые иглы устанавливаются в акупунктурные точки. Они расположены не только в области бедер, но и на ногах, спине, ладонях. Иглы тонкие, короткие, поэтому их постановка безболезненна. С поверхности кожи в ЦНС поступают импульсы, что приводит к выбросу в кровь биоактивных веществ с обезболивающим действием и эндорфинов, улучшающих психоэмоциональное состояние человека.
Массаж
Основные массажные движения (разминания, вибрации, растирания) способствуют притоку крови к поврежденным тканям, расслаблению скелетной мускулатуры и одновременно ее укреплению. В терапии ДОА используются такие виды массажа:
- классический;
- точечный;
- баночный, или вакуумный.
Лечебные ванны
Санаторно-курортное лечение не обходится без ванн с минеральными водами, грязями, растворами морской соли. Проводятся оздоравливающие процедуры и в домашних условиях. В воду для ванн добавляются крепкие настои целебных растений (50 г на 2 литра кипятка) — девясила, сосновых иголок, березовых листьев. Принимать ванну нужно перед сном не дольше 30 минут.
Рекомендация специалиста
Начавшемуся процессу дегенерации сочленений нельзя противостоять. Окончательно от него избавиться можно только хирургическим способом. Однако необходимо приложить максимум усилий, чтобы процесс разрушения суставов начался как можно позже.
Все, что нужно – это активная жизненная позиция и соблюдение простых правил лечебной профилактики:
- Избегать инфицирования и переохлаждения организма, в частности, суставов стоп.
- Носить удобную обувь, соответствующую погодным условиям.
- Соблюдать диетические нормы питания (не голодать), не злоупотреблять сладкой, соленой, жирной, копченой пищей. Активно насыщать свой организм витаминами и полезными минералами.
- Заниматься физкультурой и следить за собственным весом. Чаще всего проблема артроза стоп – это лишние килограммы жира.
- При первых болевых признаках сразу обращаться к профильному специалисту.
Все болезни начинаются с детства, поэтому лечебной профилактикой занимайтесь вместе с детьми. Берегите себя и будьте здоровы!
Профилактические рекомендации
Как лечить остеоартроз тазобедренного сустава? Как показывает врачебная практика, проще предотвратить развитие данной патологии, нежели потом годами от нее избавляться. Снизить риск прогрессирования остеоартроза помогут следующие советы специалистов:
- Избегать сильного переохлаждения организма.
- Регулярно заниматься профилактическим спортом, будь то плавание, бег по утрам, гимнастические упражнения или обычная зарядка.
- Отказаться от любых вредных привычек.
- Сбалансированно питаться.
- Вовремя устранять те заболевания, которые повышают риск прогрессирования.
- При первых признаках заболевания нужно не заниматься самолечением, а сразу провести обследование у врача.
- Регулярно принимать витаминные комплексы, кальций и хондропротекторы, однако перед этим стоит проконсультироваться с врачом.
- Контролировать свой вес и проводить профилактику ожирения.
- Избегать сильных стрессов.
- Быть осторожным при физической нагрузке, не допускать сильного перенапряжения сустава.
- Лечить травмы.
Симптомы остеоартроза (остеоартрита)
Основными симптомами остеоартроза являются болезненные ощущения и тугоподвижность суставов. Вы можете испытывать трудности с подвижностью поврежденных суставов или дискомфорт при выполнении определенных действий. Тем не менее, остеоартроз может вовсе не вызывать никаких симптомов или боли могут быть эпизодическими. Чаще всего поражаются один или несколько суставов. Болезнь может медленно прогрессировать.
Другие симптомы, характерные для остеоартроза:
- болезненные ощущения в области суставов;
- усиление боли и скованности в суставах, которые были некоторое время неподвижны (после длительного нахождения в положении сидя, например);
- суставы становятся чуть больше, чем обычно или приобретают «узловатую» форму;
- беспокоит ощущение щелчков или треска в суставах при движении;
- ограничение амплитуды движения в суставах;
- слабость и атрофия мышц (потеря мышечной массы).
Остеоартрозу больше всего подвержены коленные, тазобедренные суставы, суставы рук и позвоночника.
Симптомы остеоартроза коленных суставов
При остеоартрозе коленных суставов процес, как правило, бывает двусторонним. Сначала симптомы появляются в одном колене, а со временем и в другом. Исключением является посттравматический остеоартроз, когда заболеванию подвергается только травмированное ранее колено.
Боль в коленных суставах может быть наиболее интенсивной при ходьбе, в особенности при подъеме в гору или по лестнице. Иногда коленный сустав может «выскакивать» под тяжестью веса или могут возникнуть сложности с полным распрямлением ноги. Вы также можете услышать лёгкие щелчки при движении пораженного сустава.
Симптомы остеоартроза тазобедренного сустава
Остеоартроз тазобедренного сустава часто вызывает трудности при движении бедра. Могут возникнуть сложности с надеванием носков и обуви, посадкой и высадкой из автомобиля. При остеоартрозе тазобедренного сустава, ощущаются боли в паховой области или с наружной стороны бедра, усиливающиеся при движении.
Иногда, из-за особенностей работы нервной системы, боль может ощущаться не в бедре, а в колене.
В большинстве случаев боль будет возникать во время ходьбы, в то же время не исключены боли и в состоянии покоя. Если вы испытываете сильные боли по ночам (во время сна), ваш врач может направить вас к хирургу-ортопеду для решения вопроса о замене сустава (эндопротезирования).
Симптомы остеоартроза позвоночника
Наиболее подверженными остеоартрозу отделами позвоночника являются область шеи и поясницы, поскольку это самые подвижные его части.
При поражении шейного отдела позвоночника, подвижность шейных суставов может быть снижена, что влияет на способность поворачивать голову. Могут возникать боли, если шея и голова находятся в одном положении в течение длительного времени или в неудобной позе. Возможен спазм мышц шеи, боль может чувствоваться в плечах и предплечьях.
При поражении поясничного отдела позвоночника, возникает боль при наклонах или подъёме тяжестей. Во время отдыха после выполнения физических упражнений или наклонов туловища часто наблюдается тугоподвижность. Болевые ощущения в области поясницы иногда могут перемещаться в области бедер и ног.
Симптомы остеоартроза суставов кисти
В основном остеоартроз затрагивает три области руки: основание большого пальца, средние суставы и суставы, ближайшие к кончикам пальцев.
Пальцы могут терять подвижность, опухать и причинять вам боль, также возможно образование шишек на суставах пальцев. Однако, с течением времени боль в пальцах может уменьшиться и, в конечном итоге, исчезнуть совсем, хотя шишки и отеки могут остаться.
Ваши пальцы могут быть слегка изогнуты в бок в области пораженных суставов. Возможно развитие болезненных кист (заполненных жидкостью уплотнений) на тыльной стороне пальцев.
Лечение деформирующего остеоартроза
Если установлен диагноз деформирующий остеоартроз, клинические рекомендации и схематический алгоритм лечения можно изобразить так:
- медикаментозная терапия;
- физиотерапия;
- реабилитация, лечебная физкультура.
Комплексность, непрерывность и индивидуальность – это основные принципы лечения деформирующего остеоартроза (ДОА) любой локализации
Медикаментозное лечение
Лекарственную терапию обычно начинают с применения противовоспалительных нестероидных препаратов. Они снимают воспаление и болевой синдром. При назначении препаратов данной группы должен учитываться возраст пациента, а также сопутствующие заболевания, поскольку эти лекарства имеют весьма обширный перечень возможных побочных эффектов, негативно влияют на работу внутренних органов (в особенности – пищеварительной системы).
Если в силу тех или иных обстоятельств использование НПВП не представляется возможным, пациенту выписывается препарат из группы глюкокортикостероидов. Естественно, их также подбирают индивидуально, в зависимости от индивидуальных особенностей организма. Вводят их непосредственно в суставную полость
Важно знать, что при коксартрозе (воспалении тазобедренного сустава) это может привести к ишемическому некрозу головки сустава
В случае с коксартрозом альтернативой НПВП становятся хондропротекторы, которые бывают двух видов:
- воздействующие непосредственно на сам суставной хрящ;
- воздействующие на субхондральную кость.
Очень полезны в лечении деформирующего артроза сосудорасширяющие препараты. Они улучшают суставной кровоток, тем самым значительно улучшая состояние пациента, облегчая боль, снимая спазмы. Для достижения максимального результата их обычно совмещают с хондропротекторами.
Применение лекарственных препаратов является неотъемлемой частью лечения деформирующего остеоартроза
Местное лечение
Целесообразным при деформирующем артрозе является применение препаратов местного действия в виде спреев, мазей и гелей. Существенно повлиять на состояние они не смогут, поскольку через поры кожи к месту действия проникает всего лишь 5 процентов действующего вещества препарата, однако способствуют купированию воспалительной реакции, а также снятию болевого синдрома. Среди наиболее эффективных препаратов традиционно присутствуют средства на основе диклофенака.
Физиотерапия
Наиболее эффективным физиотерапевтическим методом лечения ДОА считается электрофорез. Эта процедура, осуществляемая, как правило, двухнедельным курсом, способствует снятию боли и воспалительного процесса.
Гимнастика, лечебная физкультура
Ни один даже самый современный лекарственный препарат не продемонстрирует полный потенциал своей эффективности в лечении данного заболевания, если не сочетать его с упражнениями ЛФК и гимнастикой. Несмотря на то что физические упражнения действительно помогают снизить нагрузку на больные суставы и облегчить состояние пациента, от них стоит отказаться в период острой фазы ДОА. Кроме того, комплекс упражнений должен подбираться сугубо индивидуально, исходя из локализации пораженного сустава, степени тяжести заболевания, наличия факторов, отягощающих и усугубляющих состояние, возраста и уровня физической подготовки пациента.
Для улучшения функциональности поражённых суставов в комплексную терапию обязательно включают физиопроцедуры, лечебный массаж и специальные физические упражнения
Хирургическое лечение
Оперативного вмешательства обязательно требует запущенная форма деформирующего остеоартроза либо же заболевание, осложненное сопутствующими болезнями. Как правило, хирургическое вмешательство в данном случае имеет радикальный характер и позволяет наиболее эффективно справиться с возникшей проблемой.
Диета при ДОА
Огромное значение в лечении деформирующего артроза отведено правильному диетическому питанию. Благодаря пересмотру своего повседневного рациона и отказу от вредных привычек, пациент сам способствует тому, что суставы становятся крепче и выносливее.
Людям, страдающим от проблем с суставами, стоит обратить особое внимание на продукты с большим содержанием кальция (рыба, кисломолочные продукты), а также коллагена (желатиносодержащие блюда — холодец, различные желе). Если у пациента ярко выражен лишний вес, питание должно быть скорректировано таким образом, чтобы уменьшить суточную дозу потребляемых калорий
Принципы диагностики
Под симптомы деформирующего остеоартроза могут маскироваться бурситы, тендиниты, артриты. Поэтому по результатам внешнего осмотра и анамнестическим данным диагноз выставить затруднительно. Наиболее информативна рентгенография, помогающая не только выявить остеоартроз, но и установить его стадию, характер течения. На полученных в двух проекциях изображениях визуализируются все рентгенографические признаки заболевания:
- сужение суставной щели;
- формирование единичных или множественных остеофитов;
- деформация костных поверхностей с образованием кист;
- субхондральный остеосклероз.

Принципы диеты
Диета при остеоартрозе тазобедренного сустава важна для успешной терапии. Она поможет насытить хрящевую ткань нужными полезными элементами для более быстрого ее восстановления.
Сбалансированный рацион — способ сбросить лишние килограммы, что актуально для пациентов с ожирением. Благодаря нормализации веса нагрузка на опорно-двигательный аппарат станет меньшей, что хорошо отобразится на протекании болезни и снизит интенсивность воспалительного процесса.
 Питание не лечит болезнь, но оно существенно влияет на массу тела.
Питание не лечит болезнь, но оно существенно влияет на массу тела.
Диета при данном заболевании запрещает употребление следующих продуктов питания:
- Соль. Ее нельзя кушать ни в чистом виде, ни в добавлении к блюдам. Больному строго запрещены соленая рыба, икра, маринованные овощи, прочие продукты с большим содержанием соли.
- Копчености.
- Колбасные изделия.
- Фаст-фуд, полуфабрикаты.
- Консервы.
- Манная крупа.
- Кофе.
- Сладости, особенно шоколад.
- Жирная рыба и мясо.
- Свежая выпечка.
- Сливочное масло.
- Картофель и томаты запрещены из-за высокого содержания в них соланина, который усиливает болевые ощущения.
Пациентам при деформирующем остеоартрозе 1, 2, 3 степени тазобедренного сустава полезно употреблять такие продукты:
- нежирный творог;
- кефир;
- зеленый чай;
- мед;
- орехи;
- сухофрукты;
- овсянка, гречка;
- морепродукты;
- рыба и мясо, приготовленные на пару, отваренные или запеченные;
- зелень;
- овощи, особенно чеснок, лук, баклажаны и капуста;
- фрукты;
- студни и отвары из рыбы.
Стадии деформирующего остеоартроза и их симптоматическая картина
- На первой стадии сустав обретает незначительную скованность в своей подвижности. Суставная щель немного сужается, а на краях кости начинают образовываться остеофиты.
- Вторая стадия деформирующего артрита характеризуется существенным снижением подвижности сустава. Кроме того, на этой стадии может появляться хруст, а суставная щель сужается еще больше, становясь едва заметной, в костной ткани формируется устойчивый субхондральный остеопороз.
- На последней стадии сустав практически обездвиживается и существенно деформируется, как и сама кость. Суставная щель на данном этапе уже совсем отсутствует, а остеофиты обширны. Возможно образование кист.
Некоторые специалисты выделяют дополнительно так называемую «нулевую стадию» остеоартроза, которая характеризуется тем, что определенный дискомфорт пациент уже ощущает, но причину его возникновения определить с помощью рентгеновского снимка невозможно.
В большинстве случаев деформирующий остеоартроз развивается постепенно
Причины появления деформирующего остеоартроза
Первичным деформирующим остеоартрозом называется патология, развивающаяся без каких-либо причин. Вторичное заболевание часто бывает спровоцировано повышенными нагрузками на сустав. Из-за них микротравмированные ткани не успевают восстанавливаться, что и становится толчком для разрушения хрящевой прослойки. Исследователи выделяют и такие причины развития остеохондроза:
- предшествующие травмы — переломы, вывихи, разрывы мышц, повреждения связочно-сухожильного аппарата;
- эндокринные заболевания, например, сахарный диабет, гипотиреоз;
- нарушения кровообращения в области сустава;
- системные воспалительные патологии — склеродермия, красная волчанка, подагра, ревматоидный артрит.