Как расположен плод в животе по неделям фото
Содержание:
- Если размеры живота не соответствуют норме…
- 10 строгих «нельзя» во время беременности :: образ жизни будущей мамы :: Мама.Ру
- УЗИ скрининг. Что нужно знать?
- Как считать?
- Восприимчивость плода
- Определение положения плода по «карте живота»
- Виды
- Неправильное предлежание плода
- Предлежание плода
- Как должен располагаться плод в зависимости от недели беременности
- Ощущения
- 2 неделя беременности
- Зрительные ощущения плода
- Анатомические особенности
Если размеры живота не соответствуют норме…
Темпы увеличения матки, а значит, и роста живота должны достаточно строго соответствовать вышеприведенным параметрам, так как являются важным показателем нормального течения беременности.
В ранние сроки, когда матка еще не прощупывается через переднюю брюшную стенку, несоответствие ее размеров предполагаемому сроку беременности может быть признаком внематочной беременности, при этом плодное яйцо чаще всего развивается в маточной трубе.
Превышение предполагаемых размеров беременности характерно для такой патологии, как хорионэпителиома — опухоль, развивающаяся из плацентарной ткани и представляющая собой большое количество мелких пузырьков. При этой опухоли плод погибает, а для сохранения здоровья матери необходимо своевременное лечение.
В более поздние сроки беременности отставание темпов увеличения дна матки чаще всего встречается при гипотрофии плода, то есть при задержке его роста. При этой патологии малыш рождается даже при своевременных родах с весом менее 2600 г, затруднена его адаптация к внеутробной жизни.
Маловодие у беременных также может служить причиной того, что размеры матки меньше ожидаемых. Среди возможных причин этого осложнения — гипертоническая болезнь у матери, инфекционно-воспалительные заболевания, воспалительные заболевания женской половой сферы, поражение выделительной системы плода, плацентарная недостаточность, гестоз — серьезное осложнение беременности, при котором наблюдается генерализованный спазм сосудов; оно обычно проявляется отеками, повышением давления, появлением белка в моче.
Уменьшение высоты стояния дна матки возможно при поперечном положении плода, когда малыш в матке расположен так, что головка и тазовый конец находятся по бокам. При поперечном положении плода роды через естественные родовые пути невозможны.
Размеры матки больше предполагаемого срока беременности бывают также при многоплодии. Как известно, многоплодная беременность относится к беременностям высокого риска: при ней возрастает вероятность различных осложнений.
Появятся ли растяжки при беременности?
Кожа на животе растягивается по мере увеличения срока беременности. Пройдет ли этот процесс бесследно?
Надо сказать, что повреждение кожи — так называемые растяжки — в результате увеличения объема матки зависит, конечно, от темпов роста живота, но большей частью их появление определяется особенностями кожи будущей мамы. Конечно, вероятность появления растяжек несколько повышается, если плод крупный, быстро прибавляет массу или если имеется многоводие, но определяющим является состояние коллагеновых, эластиновых волокон.
Для профилактики растяжек (стрий), особенно во время интенсивного роста живота — в третьем триместре беременности — можно использовать средства, улучшающие состояние кожи. Это специальная косметика для беременных, содержащая витамины А, Е, а также вещества, улучшающие кровообращение кожи. Поскольку во время беременности кожа часто становится более сухой, то можно использовать и увлажняющие кремы для беременных; они также помогут предотвратить появление стрий. Предотвратить появление растяжек можно также с помощью массажа, улучшающего кровообращение кожи. Методика этого массажа не сложна: следует поглаживать живот круговыми движениями, пощипывать кожу по периферии живота. При угрозе прерывания беременности такой массаж проводить не следует, так как он может спровоцировать повышение тонуса матки.
Матка может увеличиться при значительном многоводии — состоянии, когда количество околоплодных вод превышает норму, достигая 2-5 л, а иногда — 10-12. Эта патология встречается при сахарном диабете — нарушении усвоения сахара, резус-конфликтной беременности — когда в организме резус-отрицательной матери вырабатываются антитела против резус-положительных эритроцитов плода, при острой и хронической инфекции, при аномалиях развития плода. Конечно, все эти состояния требуют пристального внимания врачей.
Матка может расти быстрее обычного при крупных размерах плода. В свою очередь, крупный плод может быть следствием как генетических особенностей, так и сахарного диабета у будущей матери во время данной беременности. Крупный плод увеличивает риск осложнений во время родов, а сахарный диабет требует лечения.
Таким образом, изменение темпов увеличения высоты стояния дна матки может служить показателем различной патологии матери и, чаще, — плода. Поэтому, если на очередном приеме доктор обнаруживает, что высота стояния дна матки не соответствует сроку беременности, он назначает дополнительные исследования для уточнения факторов, которые стали причиной снижения или увеличения темпов роста живота.
10 строгих «нельзя» во время беременности :: образ жизни будущей мамы :: Мама.Ру
Беременность – это состояние души, тела и здоровья всего организма. Это чудесный и незабываемый период в жизни любой женщины, правда, и достаточно уязвимый. Поэтому будущей маме нельзя терять бдительность и следует знать, что для нее строго запрещено в эти 9 месяцев пузатого счастья.
Алкоголь
Влияние алкоголя на плод хорошо исследовано. Этанол легко проникает сквозь плаценту сразу в кровь плода, вызывая врожденные уродства. Лицевые аномалии, микроцефалия (недоразвитость мозга), физическая недоразвитость, аномалии развития органов – вот, чем грозит употребление алкоголя, особенно в первом триместре.
Курение
В сигаретном дыме содержится угарный газ, который вступает в реакцию с гемоглобином и при газообмене замещает часть кислорода. В результате и мать, и плод испытывают недостаток кислорода. Внутриутробная гипоксия чревата задержкой развития, проблемами с сердечно-сосудистой системой, пониженным иммунитетом. Курение во время беременности может спровоцировать отслойку плаценты, замирание беременности и даже преждевременные роды. Никотин также может отразиться и на психике будущего ребенка.
Кофе
Считается, что избыток кофеина приводит к перенапряжению сердечно-сосудистой системы у матери и плода, вызывает ощущение тревоги и даже может привести к выкидышу или преждевременным родам. Но тут надо оговориться, что все это так, если выпивать больше 3 чашек эспрессо в день. Женщинам с высоким давлением кофе вообще противопоказан.
Лекарства
В инструкции к лекарственному средству всегда указано, противопоказано ли оно беременным женщинам. В противном случае лучше лишний раз проконсультироваться с врачом. Запрещены во время беременности сосудосуживающие капли в нос, амброксол, амбробене, аспирин, ряд антибиотиков и др.
Лекарственные травы
Среди достаточно большого количества полезных лекарственных трав встречаются те, что могут спровоцировать выкидыш, и те, что оказывают негативное влияние на плод. Узнать, какие травы противопоказаны, можно в нашей Энциклопедии.
Поднятие тяжестей
Во время беременности избегайте поднятия тяжелых предметов (не больше 2 кг). Такое необдуманное движение может спровоцировать выкидыш. Особенно это актуально при гипертонусе матки.
Рентген и флюорография
При рентгеновском облучении существует риск повреждения нервной системы ребенка. Поэтому этот вид диагностики запрещен во время беременности.
Активные виды спорта
Под строгий запрет попадают такие виды спорта, как тяжелая атлетика, конный спорт, велоспорт и любые другие силовые и травмоопасные. Предпочтение рекомендуется отдать плаванию, ходьбе на свежем воздухе, гимнастике для беременных (йога и пилатес).
Стресс
Ограждать себя от стрессовых ситуаций надо всегда, но во время беременности особенно. Поэтому, если ваша работа предполагает напряженный график, частые переговоры и активное участие в масштабных проектах, то подумайте, как избежать всего этого. Нагрузка на работе ни в коем случае не должна отражаться ни на ваших нервах, ни на здоровье – вашем и вашего малыша.
Некоторые продукты
Не употребляйте в пищу сырые или недостаточно приготовленные яйца. Яйца должны быть тщательно приготовлены, белки и желтки – твердые. Это предотвращает риск заражения сальмонеллой. Нельзя пить сырое (не пастеризованное) молоко, можно только то, которое прошло тщательную термообработку или пастеризацию. Сырое или плохо приготовленное мясо также запрещено употреблять во время беременности. То же касается колбасы и фарша. Следует избегать сыров с плесенью. В них могут присутствовать листерии – бактерии, вызывающие листериоз. Даже легкая форма этого инфекционного заболевания во время беременности может привести к выкидышу или тяжелым заболеваниям у новорожденного.
623737
mama.ru
УЗИ скрининг. Что нужно знать?
Кроме обычного исследования ультразвуком и всевозможных анализов при беременности, нужно пройти еще скрининги. Скрининг − это двойное обследование всех жизненных показателей плода. Проводится одновременно биохимический анализ крови и плановое УЗИ на 12 неделе беременности.
Это первое из 3 обследований, которые проходят женщины из группы риска, чтобы удостовериться в отсутствии нарушений генетического характера у плода.
Часто проводить обследование ультразвуком не рекомендуют. Еще есть опасение по поводу последствий такого воздействия. Но иных способов узнать все ли органы у плода работают, нет.
Проводят анализы с 11 по 13 неделю беременности, а самые точные данные даются именно на сроке 12 недель. УЗИ скрининг должны в обязательном порядке проходить те женщины, у которых:
- первый ребенок уже рожден с аномалиями развития;
- есть генетические изменения у родственников;
- возраст беременной более 35 лет;
- перенесенное уже при беременности серьезное инфекционное заболевание;
- был один или два выкидыша;
- если отец и мать между собой в кровных родственных связях.
Врач на УЗИ обязательно смотрит размеры туловища, работу сердца и диаметр головки. Также анализируется, насколько равномерно развивается правое и левое полушарие мозга плода на соответствующей неделе развития, и нет ли каких отклонений в развитии внутренних органов.
Обязательно нужно узнать, нет ли у плода пупочной грыжи, когда органы располагаются не внутри организма, а в своеобразной «кожной сумке» в районе пупка. Проверяется такой показатель как КТР, наличие носовой кости, и другие показатели.
Если врач заподозрит что-то несвойственное этому сроку беременности, есть резон направить женщину на дополнительные анализы.
Если вы не входите в группу риска, то все-равно нужно пройти УЗИ на 12 неделе беременности. Вы будете иметь четкое представление о развитии ребенка. Да и любым родителям хочется увидеть своего малыша, и узнать, что с ним действительно все в порядке.
Если по причине повышенной тревоги за малыша вы уже записались на прохождение скрининга, то будет полезно узнать некоторые данные о скрининг нормах на вашем сроке.
При скрининге врач ориентируется на такие показатели:
- Копчико-теменной размер малыша – от 51 до 59 мм;
- Следующий важный маркер скрининга ― воротниковая зона. Её толщина в этот срок 1,6-2, 5 мм;
- Следующий показатель. Плод на 12 беременности уже должен «обладать носом», то есть зачатком носовой кости размером не менее 3 мм;
- Частота сердечных сокращений у будущего ребенка значительно выше, чем у взросло человека. На период скрининга в 12 недель количество сокращений в норме — 150-170 ударов маленького сердечка в минуту;
- Последний показатель – бипариетальный размер (БПР) головки плода. Этот индекс измеряют, определяя расстояние между внутренним и наружным контуром теменных костей головы. Этот индекс составляет 20 мм. в этот срок.
Это только ознакомительные данные о скринг-нормах на 12 неделе беременности, чтобы мама знала, что, в сущности, проверяют. Если беременность многоплодная, то данные будут другие. И размеры матки, соответственно другие.
Врач обычно расспрашивает беременную о её семейном положении, заболеваниях, которые были у родственников. Затем проводится непосредственно УЗИ. А в лаборатории берут немного крови из вены. И результаты биохимического анализа выдаются родителям через пару недель.
Что входит в понятие биохимический анализ? Его проводят с целью установить наличие и количество в крови беременной 2 белков: свободного b-ХГЧ, а также РАРР-А. Отклонения по значениям в этом анализе могут свидетельствовать о развитии у плода либо синдрома Эдвардса, либо Дауна. Конечно, данные приблизительные. И никаких заключений по этому анализу врачи давать не будут, пока женщину не проверит уже специалист-генетик.
Как считать?
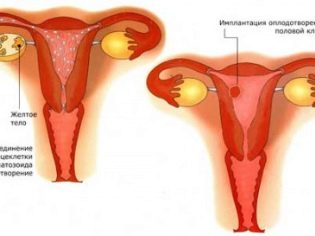
Менструальный цикл у женщин разный. У одной длится 26 дней, у другой — 35 дней, и это можно считать индивидуальной особенностью, над которой медицина не властна. В основе акушерского метода лежит понимание одной простой истины — беременность не может наступить фактически ни в один из дней цикла, кроме овуляции. Именно в период выход зрелого ооцита из фолликула на поверхности яичника, где половая клетка зрела в первой половине цикла, происходит оплодотворение. До этого оно невозможно, поскольку для зачатия нужны две половые клетки — мужская и женская.
После выхода ооцит живет от 24 до 36 часов, и если за это время оплодотворение не происходит, женская половая клетка погибает, и зачатие в текущем цикле становится невозможным.
Но сперматозоиды живут дольше ооцита, а потому способов осуществления слияния клеток по сути два.
- Произошла овуляция, и сперматозоиды уже ожидали женскую клетку в половых путях (если незащищенный половой контакт был не позднее, чем за 3-4 дня до овуляции).
- Произошла овуляция, и в течение суток-полутора сперматозоиды прибыли в маточную трубу после эякуляции в результате незащищенного полового акта.
Как бы ни было, сам процесс слияния половых клеток родителей, который и дает начало новой жизни, происходит только в период овуляции, не позднее и не раньше нее.
Но акушеры не считают беременность по овуляции, поскольку это может привести к существенным ошибкам. Дело в том, что овуляция может случиться как раньше предполагаемого срока, так и позднее. Если же женщина специально не отслеживает ее, не ведет учет всем половым актам в течение цикла, то факт смещения овуляции вообще установить никаким образом невозможно. Поэтому и используется акушерский метод — беременность начинают отсчитывать от первого дня менструации, которая была последней до задержки.
Акушерский подсчет не дает возможности установить срок беременности с точностью до дня, но для составления календаря беременности этого и не требуется.
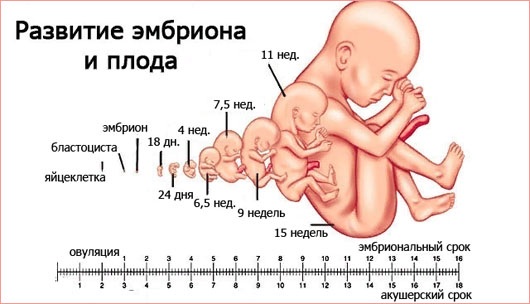
Может показаться странным, что первый день месячных — это и есть первый день беременности, ведь эмбриона тогда еще даже не существовало. Поверьте, никакой ошибки нет — акушерский срок отличается от гестационного (срока существования малыша с момента слияния половых клеток родителей в день овуляции) примерно на две недели.
С вопроса о дате последней менструации начинается каждый визит беременной женщины к врачу. Это позволяет специалисту и будущей маме «сверить часы».
Таким образом, первый день последних месячных — это и есть первый день беременности. Далее отсчет ведут неделями, которые ничем не отличаются от календарных. Средняя продолжительность беременности в акушерских неделях — 40 недель.
Отдельно нужно сказать об акушерских месяцах и триместрах. В беременности три триместра, в каждом — по 3 календарных месяца.
- первый триместр начинается с 1 недели и заканчивается 13 неделей включительно;
- второй — с 14 недели по 26 неделю;
- третий — с 27 недели и до родов.
В одном календарном месяце больше, чем 4 недели, и это не сложно заметить, просто посмотрев в календарь. А вот акушерский месяц сродни лунному: в нем 4 недели ровно, а потому в вашей беременности будет 9 месяцев в общепринятом календарном исчислении и 10 месяцев в акушерском исчислении срока.
Чтобы определить дату родов, можно воспользоваться одной из акушерских формул.
- К первому дню последних месячных нужно прибавить девять календарных месяцев и еще семь дней.
- Из первого дня последних месячных можно вычесть три месяца и к полученному значению прибавить семь дней.
- К первому дню ваших последних месячных можно просто прибавить 280 дней.
Полученная дата будет именоваться заветной для всех беременных аббревиатурой ПДР — предполагаемый день родов. На практике, роды могут начать в любой из дней, начиная с 38 недели беременности и заканчивая 42 неделей.
Рассмотрим пример составления календаря своими силами.
- Цикл у женщины длится 28 дней, месячные — 4 дня, последняя менструация началась 1 января 2019 года.
- Из 28 вычтем 14, получим 14 день цикла. Это означает, что предположительно овуляция случилась 14 января, и эмбриональный срок считаем с этого дня.
- Для определения срока беременности ведем отсчет с 1 января. Получаем, что на день овуляции было 2 недели беременности, а в день начала задержки – 4 акушерских недели.
- Для определения срока родов пользуемся одной из приведенных выше формул и получаем, что это 8 октября 2019 года.
Восприимчивость плода
Ученые, которые ежедневно наблюдают за развитием плода, считают, что большую часть времени плод спит, а не отрабатывает свои новые умения. На 32-й неделе сон занимает 90-95% времени в сутки. Часть этого времени плод спит глубоким сном, часть – быстрым сном, и еще часть он находится в промежуточном состоянии, которое является результатом деятельности развивающегося мозга, и которое отличается от сна новорожденного, ребенка и взрослого. В стадии быстрого сна плод двигает глазами подобно тому, как это делают взрослые, и многие ученые считают это сном. ДиПетро предполагает, что плод видит сны о том, что он знает – об ощущениях, которые он испытывает в утробе.
Ближе к появлению на свет плод спит от 85% до 90% времени, как новорожденный. В промежутках между моментами короткого сна плод испытывает «что-то вроде периода бодрствования», — таково мнение эволюционного психолога, кандидата наук Уильяма Файлера, который совместно с коллегами из университета Колумбии наблюдает циклы сна и бодрствования для того, чтобы выявить примеры нормального и аномального развития мозга, а также сделать возможные прогнозы относительно синдрома внезапной смертиноворожденного
«Мы фактически спрашиваем плод: на что ты обращаешь внимание? Адекватно лидействует твоя нервная система?» — говорит Файлер
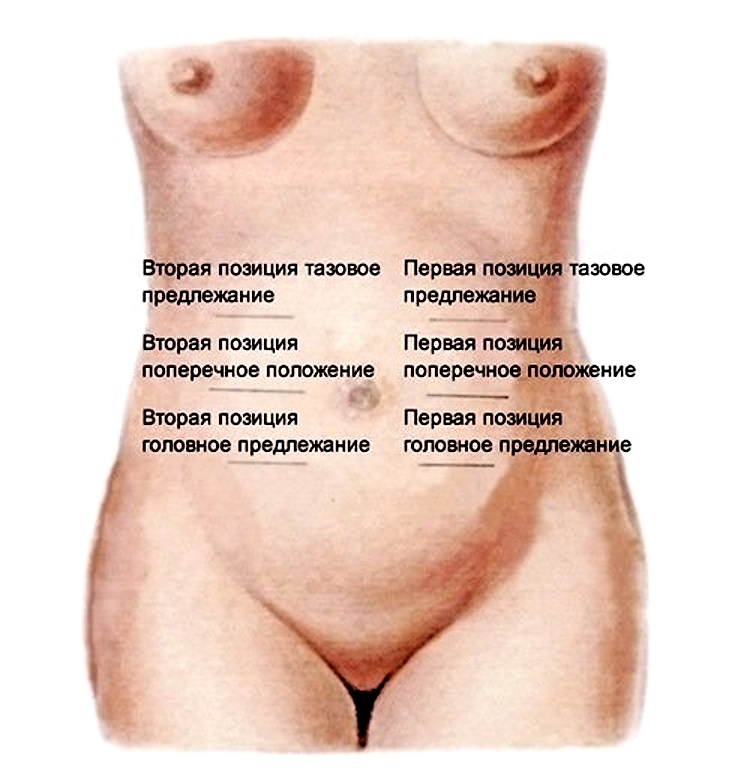
Определение положения плода по «карте живота»
Интересный способ подробного определения положения ребенка – составление «карты живота» («Belly Mapping») предлагает американская акушерка Гейл Талли (Gail Tully) из Миннесоты.
На листе бумаге рисуем круг – «живот», и делим его на четыре сегмента. Вверху – дно матки, внизу – лобковая кость. Бока женщины будут отражаться на карте зеркально, то есть левый бок – на правой части карты.
Отметьте на карте сердце малыша, то есть то место, где оно наиболее четко прослушивается. Это верхняя часть его спинки. Следовательно, легко будет найти и головку! Обычно спинку ребенка можно определить и по особо выпуклому и ровному участку живота. Эту линию тоже нанесите на карту. А большая выпуклость в врехней части живота – скорее всего, ягодицы.
Полулежа или лежа, расслабившись, понаблюдайте за активностью малыша в течение двух-трех дней, и отметьте, где ощущаются два вида шевелений: слабые, скорее всего, означают движения ручек, а сильные толчки – ножек.
Дальше Гейл Талли предлагает взять куклу или мягкую игрушку приблизительно размером с плод и приложить ее к животу, постаравшись расположить ее так, как отмечено на карте
Вы сможете разобраться, как именно лежит ваш малыш – не только в каком предлежании, но и как повернуто его тело относительно маминой спины, что тоже важно для течения родов. Чаще всего голова ребенка внизу, а спинка в области левого бока мамы.
В своей книге «The Belly Mapping Workbook» Гейл Талли подробно объясняет, как установить точное расположение малыша, предлагая целую группу специальных терминов. Но, полагаем, такая информация важна скорее врачу, принимающему роды (к тому же, не забываем, для столь подробной картины существует УЗИ, на котором можно даже получить «портрет» ребенка!).
Виды
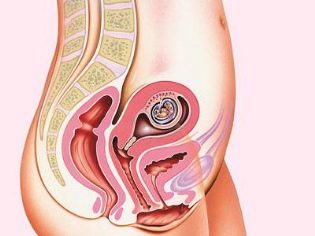
В зависимости от того, какая часть тела ближе всего располагается (прилегает) к выходу из матки в малый таз (а это начало пути малыша при рождении), различают несколько видов предлежания:
Тазовое
Примерно у 4-6% беременных женщин малыш располагается к выходу попой или ножками. Полным тазовым предлежанием называется такое положение в матке, при котором малыш нацелен в сторону выхода ягодицами. Его еще называют ягодичным. Ножным считается такое предлежание, при котором в сторону выхода «смотрят» ножки ребенка – одна или обе. Смешанным (комбинированным или неполным) тазовым предлежанием считается такое положение, при котором к выходу прилегают и ягодицы, и ножки.
Бывает также коленное предлежание, при котором к выходу прилегают согнутые в коленных суставах ножки малыша.
Причины, по которым малыш занимает тазовое предлежание, могут быть различными, и далеко не все они очевидны и понятны для медиков и ученых. Считается, что головкой вверх и попой вниз чаще всего располагаются дети, чьи мамы страдают патологиями и аномалиями строения матки, придатков, яичников. Женщины, которые перенесли много абортов и хирургических выскабливаний полости матки, дамы с наличием рубцов на матке, часто и много рожающие – тоже в группе риска.
Причиной тазового предлежания может быть хромосомное нарушение у самого ребенка, а также аномалии строения его центральной нервной системы – отсутствие головного мозга, микроцефалия или гидроцефалия, нарушение строения и функций вестибулярного аппарата, врожденные пороки развития опорно-двигательной системы. Из двойни один малыш тоже может принять положение сидя, и опасно, если этот малыш лежит первым к выходу.
Маловодие и многоводие, , обвитие, мешающие развороту крохи, – все это дополнительные факторы риска.
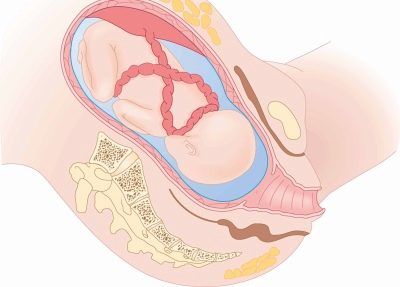
Головное
Головное предлежание считается правильным, предусмотренным в качестве идеального для ребенка самой природой. При нем к выходу в малый таз женщины прилегает головка малютки. В зависимости от позиции и вида позиции ребенка различают несколько видов головного предлежания. Если кроха повернут к выходу затылком, то это головное предлежание. Первым на свет появится именно затылок. Если малыш расположен к выходу в профиль, это переднетеменное или височное предлежание.
Лобное предлежание – наиболее опасное. При нем малыш «пробивает» себе дорогу лбом. Если малыш повернут к выходу личиком, это значит, что предлежание называется , именно лицевые структуры крохи появятся на свет первыми. Безопасным для матери и плода в родах считается затылочный вариант головного предлежания. Остальные виды – разгибательные варианты головного предлежания, нормальными их считать довольно трудно. При прохождении по родовым путям, например, при лицевом предлежании, существует вероятность травмирования шейных позвонков.
Также головное предлежание может быть . О нем говорят на «финишной прямой», когда живот «опускается», малыш прижимается головкой к выходу в малый таз или частично выходит в него слишком рано. В норме этот процесс протекает в течение последнего месяца до родов. Если опущение головки происходит раньше, беременность и предлежание также считаются патологическими.
В головном предлежании обычно к 32-33 неделе беременности расположены до 95% всех малышей
Поперечное
И косое, и поперечное положение тела малыша в матке, характеризующееся отсутствием как таковой предлежащей части, считаются патологическими. Такое предлежание встречается редко, только 0,5-0,8% всех беременностей протекают при таком осложнении. Причины, по которым малыш может расположиться поперек матки или под острым углом к выходу в малый таз, также достаточно трудно систематизировать. Они не всегда поддаются разумному и логичному объяснению.
Чаще всего поперечное положение плода свойственно женщинам, беременность которых протекает на фоне многоводия или маловодия. В первом случае малыш имеет слишком большое пространство для перемещений, во втором его двигательные возможности существенно ограничены. Часто рожавшие женщины страдают перерастянутостью связочного аппарата и мышц матки, которые не обладают достаточной эластичностью, чтобы фиксировать положение плода даже на больших сроках беременности, ребенок продолжает менять положение тела.
Неправильное предлежание плода
После 28-30 недель беременности врач устанавливает предлежание ребенка. Иногда и после 26 недели беременности расположение плода остается неизменным. Но это скорее исключение, чем правило.
Наиболее физиологически правильным считается головное предлежание плода. При таком расположении ребенка его самая большая часть, головка, первой проходит по родовым путям, а туловище и ножки рождаются вслед за ней без затруднений. Кроме того, хорошо, если ребенок повернут лицом к материнской спине (затылочное положение).
Причины
Иногда ребенок может неправильно располагаться в утробе матери. К этому приводят следующие причины:
- Многоводие. Так как в таком случае плод плавает в большом количестве жидкости, он часто меняет свое положение.
- Повторные роды. Это связано с тем, что при повторных родах часто мышцы бывают дряблые, передняя брюшная стенка растянута. Матка и плод плохо фиксируются, что и приводит к риску появления тазового предлежания плода.
- Миома матки или аномалии строения матки.
- Низкое расположение или предлежание плаценты, когда она располагается в нижней части матки.
- Недоношенность ребенка.
- Узкий таз у беременной женщины.
- Пороки развития плода.
- Наследственная предрасположенность. Если будущая мама сама родилась в тазовом расположении, возрастает риск тазового предлежания и для ее ребенка.
Если в 28-30 недель врач устанавливает неправильное предлежание ребенка, можно ожидать, что постепенно оно исправится. Но после 32 недели беременности вероятность правильного расположения ребенка к родам значительно уменьшается.
Однако можно принять определенные меры для того, чтобы помочь малышу занять правильное положение. Для этого существуют специальные упражнения. Приведем некоторые из них:
Нужно лежать на каждом боку по 10 минут, переворачиваясь с боку на бок 3-4 раза
Важно, чтобы поверхность, на которой лежит женщина, не была слишком мягкой. Такое упражнение повторяют 2-3 раза в течение дня.
Принимают положение лежа, подложив под таз и ноги подушки или свернутое одеяло
Нужно следить, чтобы ноги были на 20-30 см выше уровня головы. Упражнение повторяют 2-3 раза в день по 10-15 минут.
Будущая мама должна понимать, что у этих упражнений есть противопоказания. Поэтому перед тем, как приступить к их выполнению, нужно обязательно посоветоваться с врачом.
Предлежание плода
Говоря о предлежании, специалисты имеют в виду часть тела, которой ребенок направлен ко входу в родовые пути. В идеале он должен быть направлен головой вниз – головное предлежание является наиболее благоприятным. Такое расположение встречается в 95-97% случаев. Однако при таком положении возможны разные варианты появления ребенка на свет:
- затылком вперед (в утробе матери малыш расположен лицом к ее спине);
- лбом вперед (при сгибании шеи);
- затылком назад (ребенок ориентирован лицом к животу мамы, роды могут быть долгими).
Если у шейки матки лежат ноги или ягодицы плода, а голова направлена вверх, это называют тазовым предлежанием. Оно встречается у 3-4 женщин из 100. Виды аномалии:
- ягодичное предлежание – малыш ориентирован головой вверх, ноги прилегают к телу, ступни находятся почти у головы;
- ножное – к малому тазу роженицы обращены одна или две нижних конечности ребенка;
- смешанное – у родовых путей расположены и ягодицы, и ноги.
О плечевом (поперечном) предлежании говорят в случае, когда ребенок располагается поперек родовых путей и определить предлежащую часть тела не представляется возможным. Женщине будут делать кесарево сечение (как и при тазовом предлежании), поскольку естественное родоразрешение приведет к тяжелейшим осложнениям.
Как должен располагаться плод в зависимости от недели беременности
Положение ребенка на ранних сроках зависит от того, где закрепилась яйцеклетка. Чаще всего она имплантируется к задней стенке матки; такое положение считается лучшим, поскольку женщина раньше начинает ощущать шевеления, врачу проще отследить пульс плода. Реже наблюдается расположение на передней стенке матки; оно является вариантом нормы, не становится причиной опасных отклонений.
Опасным может быть низкое расположение. Если отмечается такой вариант размещения ребенка в животе по неделям до 31-32 недели доктор не считает его отклонением: нередко ребенок перемещается в более верхние части матки. В тех случаях, когда это не происходит, врач диагностирует предлежание плаценты, которое является показанием к проведению кесарева сечения.
Различным может быть и положение малыша по отношению к родовым путям. На ранних сроках оно легко может меняться; до 32 недели нормой считается постоянное изменение расположения плода. Однако перед родами малыш должен лежать головой вниз; в противном случае возникнут осложнения. Лучше, если спинка будет прижата к передней маточной стенке, положение будет продольным (линия от копчика до затылка младенца параллельна маточной оси).
На каком сроке вопрос предлежания становится актуальным
Поскольку плод постоянно двигается, меняет свое расположение в пространстве, на первом и втором триместрах не стоит переживать, если результаты УЗИ показали, что малыш лежит головкой вверх или перпендикулярно родовым путям. Ребенок успеет много раз переместиться.
На третьем триместре плод сильно увеличивается. Места в матке становится недостаточно для совершения активных движений. К 34 неделе малыш чаще всего занимает окончательное положение
На этом сроке важно, чтобы младенец располагался головой вниз. Если отмечается тазовое или поперечное предлежание, возможны осложнения; такое явление наблюдается примерно в 4-6% случаев
Если положение ребенка в животе на данном сроке оказывается неправильным, доктор назначает кесарево сечение.
Ощущения
В самые первые часы с момента оплодотворения женщина ничего особенного не ощущает. Никаких непривычных ощущений она пока не испытывает.
Зигота, которая образовалась, имеет микроскопические размеры. Сразу после слияния половых клеток уровень гормонов в крови у женщины остается в пределах обычных значений. Гормональный фон будет изменяться несколько позже, когда размеры оплодотворенной яйцеклетки будут увеличиваться. Рост уровня гормонов обычно начинается уже после того, как произойдет имплантация яйцеклетки в стенку матки.
Обычно процесс имплантации (прикрепления) происходит на 6-7 день после оплодотворения. Именно в это время женщина может почувствовать у себя определенные изменения. Напоминают они преимущественно ощущения, сходные тем, которые испытывают некоторые женщины при предменструальном синдроме (ПМС).
Первые заметные симптомы обычно приходятся как раз на момент имплантации маленького эмбриона, то есть к окончанию первой недели с момента зачатия.
2 неделя беременности
Во вторую акушерскую неделю уже есть один фолликул, который обогнал всех своих конкурентов. Те вынуждены уступить лидеру – происходит атрезия (обратное развитие) оставшихся фолликулов. Тот, что самый крупный, увеличивается до 2 см в диаметре. Внутри зреет яйцеклетка. К середине менструального цикла появляются субъективные и объективные признаки овуляции:
- усиливается половое влечение;
- выделяется слизь из влагалища;
- повышается базальная температура на полградуса, что связано с увеличением уровня лютеинизирующего гормона в крови.
Точно определить предстоящую овуляцию помогает специальный тест. Он определяет ЛГ в моче. Если этот гормон повышен, появляются две полоски. Это означает, что сегодня и завтра нужно предпринимать попытки оплодотворения. Шансы успеха в такие дни максимальные: 30-35%.
В конце второй акушерской недели происходит разрыв доминантного фолликула. Это явление называют овуляцией. Жидкость с яйцеклеткой выходит в брюшную полость. Впоследствии яйцеклетка захватывается фимбриями маточной трубы и продвигается по ней.
Зрительные ощущения плода
Зрение развивается последним. Ребенок, рожденный значительно недоношенным, может видеть свет и формы. Ученые предполагают, что плод обладает той же способностью. Как в утробе нет абсолютной тишины,так и нет абсолютной темноты. Файлер считает: «Возможно, имеется достаточно зрительных раздражителей, проходящих через ткани материнского организма, чтобы плод мог реагировать, когда мать находится в ярко освещенном помещении, как например, при приеме солнечных ванн».
Японские ученые сообщают даже об особых реакциях плода на вспышки света рядом с животом матери. Тем не менее, другие исследователи считают, что подвергать плод (или недоношенного ребенка) воздействию света раньше, чем он будет способен его воспринимать, может быть опасным. Высокая концентрация кислорода в воздухе долгое время считалась причиной нарушений сетчатки у недоношенных детей, в то время как фактически они могли быть вызваны избыточным воздействием света на определенном этапе развития, говорит Альс из Гарварда.
Мозговые клетки шестимесячного плода, рожденного примерно на 14 недель раньше положенного срока, не готовы воспринимать сигналы от глаз, передавать их в отдел головного мозга, отвечающий за зрение, и оттуда в лобные доли, где интегрируется зрительная информация. Когда плод вынужден видеть слишком много и слишком рано, — говорит Альс, — форсированные зрительные ощущения могут привести к аберрациям (отклонениям) в развитии головного мозга.
Анатомические особенности
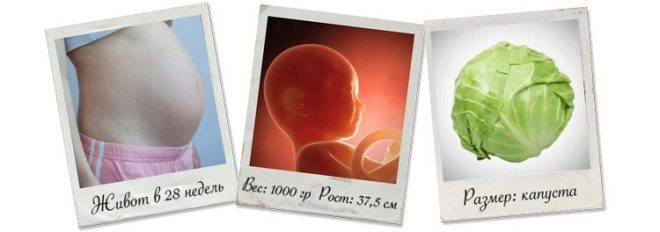
К 28 неделе беременности малыш уже достаточно хорошо развит. Большинство систем организма плода уже функционируют.
Изменяется и размер малыша. С каждым днем ребенок весит все больше
Важно отметить, что данный период характеризуется более интенсивным набором веса тела при сравнительно медленном увеличении роста
Чтобы оценить, насколько хорошо развивается малыш в материнской утробе, доктора прибегают к проведению особого ультразвукового обследования. Специалисты называют его фетометрией. Этот медицинский термин расшифровывается довольно просто: на латыни «fetus» обозначает «потомство», а «metrio» трактуется как «измеряю». Таким образом, под фетометрией доктора имеют в виду метод исследования, при котором определяются основные параметры тела плода.
К наиболее важным информативным критериям относятся рост и вес малыша. Однако существуют и другие медицинские параметры внутриутробного развития, которые может определить специалист, проводящий фетометрию. Нормальные значения некоторых определяемых параметров тела плода представлены в таблице ниже.
|
Исследуемый критерий |
Норма в 28 недель беременности |
|
Рост |
35-35,5 см |
|
Вес |
900-1000 граммов |
|
Бипариетальный размер (БПР) |
61-79 мм |
|
Длина костей предплечья |
40-47 мм |
|
Длина костей голени |
46-54 мм |
|
Длина бедра |
50-57 мм |
|
Длина плеча |
45-54 мм |
|
Окружность живота |
21-28,5 см |
|
Окружность головы |
24,6-28,5 см |
|
Лобно-затылочный размер |
84-99 мм |
После проведенной фетометрии специалист, который проводил данное обследование, выдает беременной женщине заключение. В нем он указывает все полученные значения исследованных параметров тела плода.