Норма холестерина по возрасту и полу [наглядная таблица]
Содержание:
- Что делать при высоком или низком – лечение
- Причины повышения и понижения уровня вещества
- Сколько должен быть у женщин?
- Профилактика и способы лечения
- Последствия при отсутствии лечения
- Решение проблемы
- Чем опасен повышенный холестерин
- Норма холестерина для мужчин по возрасту
- Особенности сдачи анализа на холестерин
- Что такое холестерин?
- Когда назначают анализ (исследование) крови?
Что делать при высоком или низком – лечение
Гиперхолестеринемия – серьезная предпосылка для развития ишемии, атеросклероза. Она в несколько раз увеличивает риск инфаркта, инсульта, облитерации сосудов нижних конечностей. Для его снижения нужна коррекция образа жизни, питания, медикаментозное лечение.
Что делать при высоком холестерине
Основу лечения гиперхолестеринемии составляет диета. Изменив рацион, составив правильное меню, можно снизить показатели без лекарственных препаратов.
| Запрещенные продукты | Разрешенные продукты |
| жирное мясо, копчености, колбасные изделия, фастфуд, продукты с высоким содержанием консервантов;
яйца – в неделю допускается употреблять не более 2–3 шт.; масло сливочное, майонез и другие высококалорийные соусы; молочная продукция с повышенным содержанием жира; выпечка, сладости; сладкая газировка, алкогольные напитки, особенно пиво и вино, кофе в большом количестве. |
сезонные овощи в свежем, отварном, тушенном, запеченном виде;
диетические сорта мяса; жирные сорта рыбы – содержат Омега-3 кислоты, которые необходимы для нормальной работы сердечно- сосудистой системы; легкие супы; цельнозерновой, ржаной хлеб, отруби; кисломолочная продукция с пониженной жирностью; гречка, рис, овсянка, пшено; натуральные соки, морсы, зеленый и травяной чай. |
При высокой гиперхолестеринемии, помимо диеты, назначают медикаментозное лечение. Оно направлено на снижение уровня вредных липидов и восстановление нормальной работы сосудов.
Основные группы препаратов для снижения высокого холестерина:
- Статины – Липостат, Симгал, Липримар. Они угнетают ферменты, которые участвуют в выработке вредного холестерина, помогают очистить и восстановить поврежденные сосуды. Но лекарства имеют много противопоказаний, побочных эффектов, принимать их можно только по назначению врача.
- Фенофибрат канон – современный препарат из группы фибратов, регулирует уровень липидов и мочевой кислоты. Его назначают в качестве вспомогательного лекарственного средства, если уровень холестерина более 7,4 ммоль/л.
- Ионообменные смолы – Холестирамин, Колестипол. Препараты связывают липиды низкой плотности, пить их нужно обязательно во время еды.
- Лекарственные средства, содержащие ацетилсалициловую кислоту. Они разжижают кровь, предотвращают появление атеросклеротических бляшек.
- БАДы на основе хитозана, лецитина, таурина, растительных экстрактов. Они рекомендованы пациентам, которым сильнодействующие препараты противопоказаны.
Для лечения и профилактики гиперхолестеринемии необходимо регулярно принимать витаминные комплексы с высоким содержанием аскорбиновой и никотиновой кислоты, токоферола, рыбий жир. Хорошо очищает сосуды имбирный чай, чеснок, артишоки, настой из расторопши.
Как повысить уровень полезного холестерина
При снижении уровня полезного холестерола ниже 2 ммоль/л возникают проблемы с иммунной системой, человек становится уязвим для инфекций. Могут развиваться депрессивные состояния, увеличивается риск остеопороза, бесплодия, ожирения, диабета, кровоизлияния в мозг.
Как лечить низкий холестерин:
- Включить в рацион яйца, молоко, творог, красные сорта мяса, орехи, рыбу, фрукты.
- Принимать растительные масла. Они положительно влияют на уровень липидов в крови, лучшими считаются льняное и рыжиковое масло. Достаточно принимать по 15 мл трижды в день перед едой, чтобы избежать снижения полезного холестерола.
- Отказаться от продуктов с высоким гликемическим индексом.
- Регулярно заниматься спортом, при этом нужно сжигать не менее 1200 калорий в неделю.
- Снизить вес, отказаться от пагубных пристрастий.
Причины повышения и понижения уровня вещества
Увеличенными показателями уровня липидов в крови всегда сопровождаются такие патологии, как:
- различные нарушения метаболизма (обмена веществ в организме), а именно сахарный диабет, избыточный вес и ожирение и так далее;
- заболевания печени, в частности все виды гепатитов и циррозов, токсические и механические повреждения органа;
- патологии почек в тяжёлой форме (почечная недостаточность, опущение почек и прочие);
- опухолевые процессы (доброкачественные и злокачественные) и воспалительные патологии (панкреатит и прочие) поджелудочной железы;
- гипертония тяжёлой степени и ишемия сердца (ИБС);
- заболевания гипофиза, в том числе наличие злокачественных или доброкачественных опухолей в железе, сопровождающиеся усиленной выработкой пролактина и снижением секреции соматотропного гормона (гормона роста);
- снижение функции щитовидной железы (гипотиреоз);
- нарушение функции мозгового кровообращения.
Способствуют развитию гиперхолестеринемии:
- чрезмерное употребление алкогольных напитков;
- употребление в пищу продуктов, богатых ненасыщенными жирами и холестерином (мяса, молочной продукции, яиц и так далее), а также содержащих в своём составе вредные трансжиры (фастфуда, чипсов, снэков и прочих);
- сниженная физическая активность (гиподинамия) или же практически полное её отсутствие;
- увлечение табакокурением (способствует уменьшению в организме нужных и полезных ЛПВП, которые выступают в качестве защитников от атеросклероза);
- применение определённых лекарственных средств, временно увеличивающие в крови показатели холестерина.
К факторам риска увеличения холестерина можно отнести:
- генетический фактор (иногда гиперхолестеринемия может передаваться по наследству);
- возраст мужчины старше 45 лет.
Не только повышенный холестерин является угрожающим здоровью состоянием. Нередки случаи, когда выявляется и пониженный его уровень. Причинами этого могут стать:
- злокачественные процессы, сопровождающиеся истощением организма;
- нерациональные диеты и голодание;
- саркоидоз;
- туберкулёз лёгких;
- обширные ожоги;
- болезни, на протяжении длительного времени сопровождающиеся подъёмом температуры тела до высоких значений;
- различные патологии центральной нервной системы;
- повышение функции щитовидной железы (гипертиреоз);
- заражение крови (сепсис);
- воспалительные и гнойные поражения мягких тканей (флегмона, карбункулы и прочие);
- некоторые виды анемии.
Далеко не всегда повышение общего холестерина в крови говорит о наличии заболевания. Нужно помнить, что существуют отдельные фракции этого вещества в организме, которые оказывают комплексное воздействие на правильную его работу. При увеличении или понижении уровня того или иного показателя необходимо обратиться к врачу для выяснения причин, послуживших этому, и назначению грамотной коррекции данного состояния.
Сколько должен быть у женщин?
Содержание холестерина в норме женщин соответствует таковому у мужчин – 3,5-6,5 ммоль/л и не зависит от возраста.
В 50
После 50 лет у большинства женщин наступает менопауза, что характеризуется снижением содержания всех половых гормонов. Это провоцирует то, что уровень холестерина может повышаться и выходить за пределы нормы
Поэтому в этот период важно контролировать значения этого вещества, а корректировать его уровень с помощью медикаментов – статинов
В 60 лет
После того, как женщина преодолеет 60 лет, ее сопутствующие заболевания часто отправляют ее в группу умеренного или высокого риска. Эти категории женщин нуждаются в постоянном обследовании показателей липидного обмена, где допустимым оказывается общий холестерин 4 ммоль/л. Рекомендации по диете для женщин.
Профилактика и способы лечения
При повышенном индексе холестерина, немедикаментозная терапия должна начинаться еще задолго до того, как индекс холестерина стал высоким, и проявляться в профилактических мероприятиях.
Профилактика и немедикаментозная терапия при холестерине неразлучны:
- Диета, которая максимально исключает животные жиры, но наполнена жирами природного происхождения, а также максимум свежих овощей и фруктов. Способствует сжиганию жира зелень, а также морские сорта рыбы;
- Активный образ жизни и заняться спортом. Мужчины довольно быстро при физических нагрузках сжигают лишний жир;
- Вначале лечения мужчинам нужно отказаться от курения и приёма алкогольных напитков. Никотиновая зависимость и прием алкоголя в больших количествах снижают эластичность сосудистых стенок, приводя к плохому прохождению в них крови, что провоцирует нарастание холестериновых бляшек;
- Избегать стрессовых ситуаций и не провоцировать патологии системы сосудов;
- Своевременно контролировать индекс АД, а также индекс в крови глюкозы. Сахарный диабет также является причиной повышения ДПНП в составе крови.
Последствия при отсутствии лечения
То, что холестерин ЛПВП повышен, свидетельствует об избыточном поступлении жиров в кровь. Состояние опасно последующим повышением количества ЛПНП и ЛПОНП. Они образуются после переработки доставленных молекул в печень. Избыток «плохого» холестерина оседает исключительно на стенках поврежденных сосудов. Тромбоциты закрывают собой микроповреждения, формируют тромб для остановки внутрисосудистых кровотечений. Их клетки имеют тот же заряд, что и ЛПНП, поэтому притягиваются друг к другу.
Сгусток из тромбоцитов и «плохого» холестерина образуют атеросклеротическую бляшку. Со временем она затвердевает, стенки сосуда теряют эластичность, нарушается кровоток. Чтобы кровь просочилась через узкий проход, закрытый тромбом, рефлекторно повышается давление. У больного развивается гипертония. Сердце начинает работать в усиленном темпе, миокард увеличивается в размерах из-за избыточных сокращений, в миоцитах (клетках миокарда) нарушается ток питательных веществ. На запущенных стадиях формируются очаги локального отмирания клеток. Они лишаются питания и кислорода. Это инфаркт.
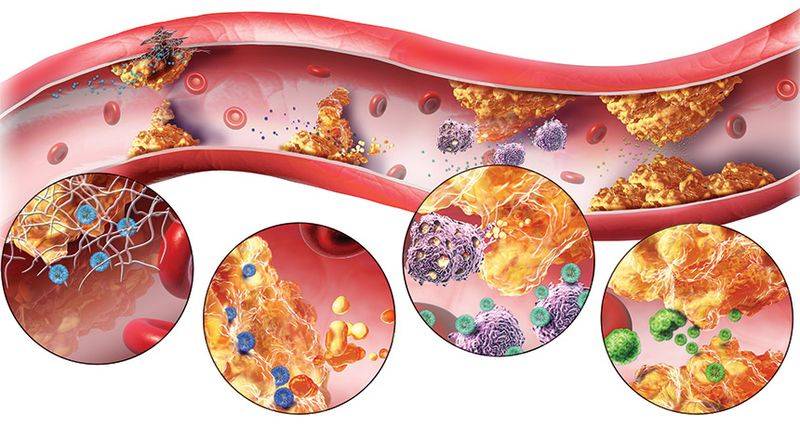
Образование атеросклеотических (холестериновых) бляшек.
Другое осложнение повышения холестерина – это отсоединение тромба или его части от стенки сосуда. Сгусток идет дальше по току крови. Он застревает в первом попавшемся узком сосуде или капилляре. Если этот процесс происходит в сердце – будет инфаркт, в мозге – инсульт.
Атеросклероз в 82% случаев заканчивается преждевременной и скоропостижной смертью. Лечить его просто необходимо.
Решение проблемы
Любое отклонение от норм необходимо корректировать для того, чтобы избежать опасных осложнений и последствий.
Для лечения гипохолестеринемии лекарственных препаратов не существует. Повысить уровень вещества можно только немедикаментозными способами – здоровый образ жизни, правильное питание, умеренные физические нагрузки
Важно сохранять стабильность нервной системы. Крайне редко применяется витамин В3, поскольку имеет очень много побочных эффектов
Врач в индивидуальном порядке рассматривает возможность его приема.
Терапия гиперхолестеринемии возможна несколькими группами методов – медикаментозная, немедикаментозная, экстракорпоральная, народная, генная инженерии.
Медикаментозная
При высоком риске развития сердечно-сосудистых патологий, повышения липидов существует необходимость назначения лекарств, снижающих холестерол. Препаратами первой линии являются статины – липидоснижающие лекарства, действие которых направлено на угнетение ферментных систем.
Самыми эффективными являются статины последнего поколения – аторвастатин, правастатин, розувастатин. Согласно данным многократных клинических исследований, способны снизить уровень холестерина на 50% от первоначальных показателей, значительно уменьшают риск смерти от инфаркта. Продлевают жизнь пациентам.
Другие препараты:
- фибраты – понижают уровень триглицеридов;
- никетамид – участвует в метаболизме жиров;
- Омега-3 полиненасыщенные жирные кислоты – снижают риск нарушения работы сердца, продлевают срок жизни пациентам после инфаркта миокарда;
- ингибиторы абсорбции холестерола в кишечнике – снижают всасываемость липопротеидов;
- секвестранты желчных кислот – связывают желчные кислоты, содержащие вещество в кишечнике, выводят их из организма.
Также назначаются мочегонные средства, выводящие лишние вещества, аспирин, который способствует разжижению крови, что предотвращает появление атеросклеротических бляшек.
Специалисты уверены, что без корректировки образа жизни, рациона питания медикаменты дают лишь временный эффект.
Немедикаментозная
Лечение основывается на нормализации веса, отказе от вредных привычек, пересмотре рациона питания. Не мало важным является повышение физической активности и поддержание диеты с ограниченным поступлением животных жиров, обогащенная витаминами, пищевыми волокнами, минералами. Полным людям рекомендуется похудеть.Народная
Методы нетрадиционной медицины должны применяться только после консультации или рекомендации лечащего врача. Эффективными являются народные рецепты, в которых используются чистотел, артишок колючий, порошок семян расторопши, шиповника, семена льна.
Чем опасен повышенный холестерин
Откровенно негативным воздействием на сосуды обладает плохой холестерин – ЛПНП. Молекулы этого жира склеиваются друг с другом, повреждают эндотелий сосудов. Дефект сосудистой стенки становится местом формирования атеросклеротической бляшки с последующим стенозом просвета капилляров. В результате возникает риск серьезных осложнений:
- ИБС – ишемическая болезнь сердца, стенокардия, аритмия, предынфарктное состояние, инфаркт, миопатия, кардиосклероз, сердечная недостаточность разной степени тяжести, тромбоэмболия, гипертония;
- атеросклероз с поражением сосудов головного мозга, энцефалопатиями, инсультами разного генеза, мигренью, потерей памяти, деменцией;
- облитерирующий эндартериит, варикоз нижних конечностей, судороги, трофические язвы, гангрена;
- эндокринные патологии;
- жировая дистрофия печени;
- почечная недостаточность;
- нарушение половой, репродуктивной функции.
Не менее опасны перепады ХС, протекающие латентно. Отклонения от нормы ведут к потере эластичности сосудов, изнашиванию всех органов, тканей, систем организма. В основе – потеря возможности синтезировать гормон счастья – серотонин с одновременным падением концентрации витамина D, отвечающего за обмен кальция. Клинически это проявляется депрессиями, эмоциональной лабильностью, апатией, отсутствием аппетита, мышечной слабостью, лимфаденитом, диспепсией.
Дегенеративные изменения могут приобрести необратимый характер, особенно страдает позвоночник, сосуды нижних конечностей. Кратковременная нормализация показателей только ухудшает прогноз.
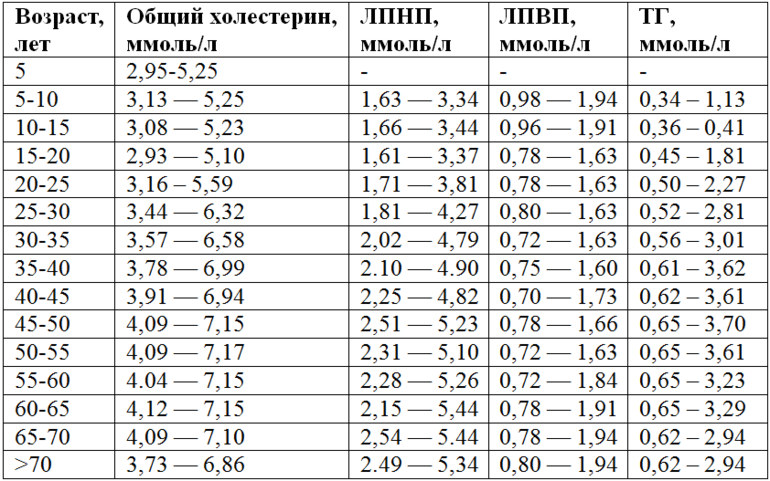
Норма холестерина для мужчин по возрасту
| Возраст (лет) | Общий холестерин (ммоль/л) | ЛПВП-холестерин (ммоль/л) | ЛПНП-холестерин (ммоль/л) |
|---|---|---|---|
| 2,95-5,25 | |||
| 5-10 | 3,13-5,25 | 0,98-1,94 | 1,63-3,34 |
| 10-15 | 3,08-5,23 | 0,96-1,91 | 1,66-3,34 |
| 15-20 | 2,91-5,10 | 0,78-1,63 | 1,61-3,37 |
| 20-25 | 3,16-5,59 | 0,78-1,63 | 1,71-3,81 |
| 25-30 | 3,44-6,32 | 0,80-1,63 | 1,81-4,27 |
| 30-35 | 3,57-6,58 | 0,72-1,63 | 2,02-4,79 |
| 35-40 | 3,63-6,99 | 0,88-2,12 | 1,94-4,45 |
| 40-45 | 3,91-6,94 | 0,70-1,73 | 2,25-4,82 |
| 45-50 | 4,09-7,15 | 0,78-1,66 | 2,51-5,23 |
| 50-55 | 4,09-7,17 | 0,72-1,63 | 2,31-5,10 |
| 55-60 | 4,04-7,15 | 0,72-1,84 | 2,28-5,26 |
| 60-65 | 4,12-7,15 | 0,78-1,91 | 2,15-5,44 |
| 65-70 | 4,09-7,10 | 0,78-1,94 | 2,49-5,34 |
| > 70 | 3,73-6,86 | 0,85-1,94 | 2,49-5,34 |
У мужчин в определенные возрастные периоды наблюдаются серьезные гормональные изменения, обусловленные перестройкой и старением организма. Поэтому после 35-40 лет сдавать анализ крови на холестерин необходимо, поскольку в зависимости от общего состояния организма именно в эти возрастные периоды усиливается риск появления хронических болезней. Врачи рекомендуют проходить данную процедуру каждые 5 лет и обязательно после 50, 60 и 70 лет.
Мужчины до 30 лет
Отклонения от рекомендуемой нормы минимальны. Оптимальное соотношение концентрации липопротеидов низкой и высокой плотности поддерживается благодаря активным метаболическим процессам.
| Общий ХС | ЛПВП | ЛПНП |
|---|---|---|
Мужчины от 30 до 40 лет
Учитывая, что мужчины наиболее предрасположены к развитию гиперхолестеринемии, необходимо тщательно следить за состоянием своего здоровья: контролировать уровень сахара, артериальное давление. После 30-ти лет начинает происходить спад активности процессов регенерации и обмена веществ. Неправильное питание, малоподвижный образ жизни и вредные привычки ухудшают свойства сосудов и вызывают повышение холестерина уже в этот возрастной период.
| Общий ХС | ЛПВП | ЛПНП |
|---|---|---|
| 3,39-6,79 | 0,70-2,13 | 1,91-4,79 |
Мужчины от 40 до 50 лет
После 40-ка лет начинается гормональная перестройка. Снижается выработка тестостерона, отвечающего за жировые отложения. При недостаточной подвижности и неправильном питании, злоупотреблении фаст-фудом возможно появление лишнего веса, который крайне неблагоприятно сказывается на свойствах артерий и состоянии сердечно-сосудистой системы. Мужчинам после 40 лет рекомендуется сдавать биохимический анализ крови каждые 3-5 лет. При ожирении, проблемах с артериальным давлением – раз в 2-3 года.
| Общий ХС | ЛПВП | ЛПНП |
|---|---|---|
| 3,91-7,15 | 0,70-1,66 | 2,25-5,23 |
Мужчины от 50 до 60 лет
После 50-ти лет риск развития патологий сердца и атеросклероза возрастает в 1,5-2 раза
Очень важно внимательно следить за своим здоровьем и вести здоровый образ жизни: исключить вредные привычки, больше двигаться и правильно питаться. Для мониторинга уровня холестерина рекомендуется сдавать кровь на исследование 1 раз в год
| Общий ХС | ЛПВП | ЛПНП |
|---|---|---|
| 4,10-7,15 | 0,72-1,94 | 2,30-5,42 |
Мужчины от 60 до 70 лет
В норме после 60-ти летнего рубежа количество липопротеидов низкой и высокой плотности должно быть стабильным. На изменение показателей оказывают влияние приобретенные в течение жизни хронические заболевания, а также образ жизни. Рекомендуется ежегодно проходить профилактические осмотры, делать электрокардиограмму и следить за уровнем холестерола.
| Общий ХС | ЛПВП | ЛПНП |
|---|---|---|
| 4,11-7,14 | 0,77-1,90 | 2,39-5,44 |
Возраст после 70 лет
Концентрация ЛПВП немного снижается, что является нормой. Риск развития атеросклероза и заболеваний сердца увеличивается. Необходим тщательный контроль за состоянием здоровья и образом жизни, соблюдение диеты. Профилактические осмотры и анализ крови на общий холестерин сдают раз в 6 месяцев.
| Общий ХС | ЛПВП | ЛПНП |
|---|---|---|
| 4,09-6,86 | 0,71-1,84 | 2,28-5,34 |
При незначительных отклонениях от нормы рекомендуется в первую очередь обратить внимание на свой образ жизни и рацион питания. Внешних признаков, позволяющих определить повышенный холестерин, нет. Обычно повышенное содержание опасных липопротеинов начинает проявляться симптомами атеросклероза, ишемии или других болезней
Обычно повышенное содержание опасных липопротеинов начинает проявляться симптомами атеросклероза, ишемии или других болезней
Внешних признаков, позволяющих определить повышенный холестерин, нет. Обычно повышенное содержание опасных липопротеинов начинает проявляться симптомами атеросклероза, ишемии или других болезней.
Повышенный холестерин у мужчин после 50 лет можно распознать по болям в нижних конечностях, которые возникают даже во время ходьбы, нарушениям сердечного ритма. Холестериновые бляшки желтого цвета, образующиеся под кожей (ксантомы), у мужчин появляются очень редко. Данный симптом больше свойственен женщинам.
Особенности сдачи анализа на холестерин
Проба крови на показатель холестерина сдается только на голодный желудок, в утренние часы. Пищу не рекомендуется употреблять за 12 часов до анализа. Перед проведением процедуры нельзя пить спиртсодержащие напитки, принимать медикаменты, чрезмерно перетруждаться, волноваться.
Придя в лабораторию, нужно успокоиться, отдышаться, настроиться на анализ. Если человек сильно переживает, то это может сказаться на результатах.
 Анализ крови
Анализ крови
Показатели исследования дадут понять, в каком количестве находится общий холестерин у мужчин в крови, каково содержание вредного и полезного липопротеида.
Если низкоплотное вещество находится в концентрации более 4 ммоль на литр, это один из признаков начала (прогрессирования) сосудистых или сердечных недугов. В этом случае немедленно рекомендуется приступить к терапии, откорректировать образ жизни и рацион.
Если “хороший” холестерин находится в концентрации 5 ммоль в литре, то это показатель того, что он справляется с вредными липопротеидами, эффективно вытесняя их из сосудистой системы, защищая сердце. А если его содержание окажется менее 2 ммоль, – это сигнал о риске развития патологий.
Что такое холестерин?
Многие люди ничего не знают о холестерине и не считают важным проводить лабораторную диагностику на выявление индекса в крови липопротеидов.
Немного фактов про холестерин, что существует в крови в нескольких видах:
- Липопротеиды делятся на хороший ХС (высокой плотности) молекулы и плохой ХС (низкой и очень низкой плотности),
- Основной процент холестерина синтезируется печенью до 80,0% (это может быть нормой для работы организма),
- 20,0% попадает в организм с продуктами питания. Молекулы высокой плотности не попадают в организм с пищей, продукты питания, содержащие животные жиры, наполняют организм холестерином низкой молекулярной плотности,
- Генетическая предрасположенность к накоплению ХС, может стать причиной патологии гиперхолестеринемия,
- Высокий индекс холестерина не действует болезненно на организм,
- После 20 лет для мужчин профилактическое измерение обязательно каждые 3 5 лет,
- У женщин половые гормоны защищают систему сосудов и сердце от заболеваний до менопаузы. После климактерического периода опасность заболеваний, которые связаны с накоплением холестерина в крови, возрастает в несколько раз,
- Более половины людей смогли откорректировать содержание липопротеидов до нормы при помощи безхолестериновой диеты,
- Медикаментозное лечение для снижения ХС это группа фибратов и статины,
- В кардиологии при расчете варианта инфаркта у пациента обязательно нужно знать содержание общего холестерина, а также ЛПВП и ЛПНП.
Обмен холестерина
Когда назначают анализ (исследование) крови?
Биохимический анализ крови на ЛПНП холестерин, являясь частью «обычной» липидограммы, прежде всего, назначается для адекватной оценки рисков развития атеросклеротических ССЗ (т.е. сердечно-сосудистых заболеваний). Так как, по сравнению со всеми остальными фракциями холестерина, именно ХС ЛПНП, будучи в преизбытке, считается «нежелательным» (или «плохим»). Поскольку его «излишки», (постепенно) накапливаясь в стенках кровеносных сосудов, образуют «атеросклеротические бляшки». Данные образования, чем-то похожие на «растущие горы», не только – мешают нормальному кровотоку, но и способны закупоривать сосуды. А это чревато – инфарктом, гангреной конечностей или инсультом.
Далее, врач принимает решение о наилучшем способе лечения (в зависимости от пограничного или высокого количества ЛПНП холестерина в плазме крови, а также наличия прочих факторов риска – они описаны чуть НИЖЕ). И, соответственно, контролирует – его эффективность. Наиболее результативными вариантами лечения являются – некоторые изменения в образе жизни (отказ от вредных привычек, специальные диеты и ЛФК / лечебная физкультура). А также приём гиполипидемических лекарственных препаратов (ATC код C10), например, СТАТИНОВ. При назначении последних – лечащие специалисты обязательно проконтролируют их эффективность при помощи повторного анализа крови (на ХС ЛПНП) через 4-12 недель (с момента начала медикаментозной терапии), а затем – через каждые 3-12 месяцев.
ОСНОВНЫЕ ФАКТОРЫ РИСКА развития ССЗ (кроме высокого уровня ХС ЛПНП):
- курение (особенно «красных» табачных изделий с повышенным содержанием никотина и смол);
- избыточный вес (при ИМТ от 25 и выше, согласно данных ВОЗ) или ожирение (при ИМТ от 30 и более), узнайте свой показатель ИМТ при помощи ОНЛАЙН-КАЛЬКУЛЯТОРА;
- «нездоровый» рацион питания (с преизбытком транс-жиров, жиров животного происхождения и прочих, повышающих «плохой» холестерин продуктов);
- малоактивный / «сидячий» образ жизни или гиподинамия («сидячая работа» или же прочие ограничения двигательной активности);
- возраст человека (мужчины – от 45-ти лет и старше, женщины – от 55-ти лет и более);
- гипертония / артериальная гипертензия (синдром повышенного кровяного давления ≥ 140/90 мм рт. ст.);
- семейный анамнез преждевременных ССЗ (у родственников 1-й степени, т.е. у отцов – до 55-ти лет и матерей – до 65-ти лет);
- Перенесенные в прошлом – инфаркт или ИБС (ишемическая болезнь сердца);
- Диабет 2 типа или же пред/диабет.
ПРИМЕЧАНИЕ: показатели ЛПВП холестерина — от 1,55 ммоль/л (60 мг/дл) и выше, согласно положениям NCEP (от 2002 года), считаются «отрицательным фактором риска», что позволяет исключить из общего количества – один из выше/перечисленных факторов риска.
Анализ крови в целях профилактики для взрослых мужчин и женщин
Во многих зарубежных странах биохимический анализ крови на уровень ХС ЛПНП (LDL-C), может быть назначен (как часть липидограммы) во время проведения обязательного / регулярного медицинского обследования. Согласно рекомендациям NCEP (ATP III) все взрослые мужчины и женщины без факторов риска развития ССЗ (указанных в списке – ВЫШЕ), должны проходить такие анализы через каждые 4-6 лет.
В то же время для людей, которые все же имеют 1 или несколько главных факторов риска, липидный профиль крови (натощак) может быть назначен ЧАЩЕ (на усмотрение «семейного врача»). Кроме того, он всегда назначается (кстати, и у нас, и в зарубежных странах), когда в общем анализе крови (из пальца) наблюдается повышенный холестерин (ХС). То есть, он нужен врачам для того, чтобы проверить: а не является уровень ОХС (т.е. Общего Холестерина) высоким – именно по причине повышенного количества ЛПНП холестерина?
Анализ крови на ХС ЛПНП в профилактических целях для подростков и детей
Например, в США и Канаде, согласно рекомендациям AAP (Американской Академии Педиатрии), дети проходят липидограмму в 9-11 лет (т.е. при переходе в подростковый возраст). И еще один раз, будучи юношами и девушками, в период от 17-ти до 21 года. Конечно же, более ранние (и более частые) комплексные исследования липидного спектра крови могут быть назначены – и для детей, и для подростков, имеющих повышенные риски развития ССЗ. При этом, точно такие же, как и у взрослых людей. Как показала статистика, наиболее частые проблемы (из этого списка) – это преждевременные сердечно-сосудистые заболевания у их родителей (отцов и матерей), а также диабет, гипертония и ожирение. Кроме того, даже совсем ещё маленькие дети с повышенными рисками ССЗ тоже должны проходить через липидограмму в возрасте от 2-х до 8-ми лет. Ребенок младше 2-х лет – еще слишком мал для такого анализа.