Кондиломы у женщин на малых губах
Содержание:
- Методы лечения остроконечных кондилом
- Как удаляют кондиломы и чем лучше
- Виды кондилом
- Виды
- Как выглядят остроконечные кондиломы
- Какие ещё болезни вызывает папилломавирус
- Описание кондилом
- Симптомы и клинические данные
- Виды наростов (остроконечные, плоские)
- Иммунотерапия
- Что такое кондиломы, чем они опасны
- Профилактика остроконечных кондилом и папилломавирусной инфекции
- Контагиозный моллюск
- Пути заражения и факторы риска
Методы лечения остроконечных кондилом
Чтобы лечить остроконечные кондиломы, первым делом нужно посетить врача. Новообразования всегда нужно удалять наиболее оптимальным способом (аппаратным, хирургическим, химическим). Одновременно проводится системная медикаментозная терапия, которая позволит повысить иммунную защиту и привести вирус в неактивное состояние. Лечение кондилом у женщин проводиться одновременно с половым партнером. В противном случае возможно повторное заражение.
Поскольку проблема носит деликатный характер, больные часто интересуются, как вылечить кондиломы в домашних условиях, не прибегая к помощи врача. Но при отсутствии адекватной терапии новообразования будут появляться снова и снова.
Местные лекарственные средства
Как лечить кондиломы, не прибегая к операции по их удалению, решает врач в случае, если наросты немногочисленные и небольшие. Для лечения новообразований на половых органах у женщин применяются следующие методы:
- противовирусные местного действия в форме мазей, спреев (Эпиген-интим, Кондилин, 5-фторурацил, Интерферон);
- препараты, вызывающие некротические изменения тканей наростов (Подофиллотоксин);
- средства химической деструкции (трихлоруксусная, азотная кислота).
Если речь идет о лечении беременной, противовирусные и препараты с эффектом некротизации тканей не рекомендуются. В крайнем случае допустимо использовать только химическое прижигание.
Удаление хирургическим методом
Удаление кондилом у женщин хирургическим методом применяется, когда новообразования достигают значительных размеров, доставляют боль и дискомфорт, травмируются.

Иссечение кондиломы у женщин хирургическим методом проводится под местным наркозом. После на ранку накладывается шов, а пациентке даются рекомендации на реабилитационный период.
Такой способ удаления считается устаревшим, но имеет ряд преимуществ:
- невысокая цена;
- возможность сохранить ткани кондиломы для гистологического исследования;
- необходимость устранить большие образования.
Аппаратные методы удаления кондилом
Удаление остроконечных кондилом у женщин чаще всего проводится аппаратными средствами:
- Электрокоагуляция. Новообразования удаляются при помощи электрического тока высокой частоты. Это относительно недорогой метод, который проводится под местной анестезией.
- Лазерная коагуляция – современный, быстрый, эффективный, но достаточно дорогой способ удаления тканей кондилом. Проводится бесконтактно под местным наркозом. Лазерная коагуляция имеет минимум противопоказаний, короткий период заживления, низкий риск появления рубцов. Используется в основном при небольших новообразованиях.
- Радиоволновая терапия – применение радионожа (Сургитрон) для бесконтактного удаления или прижигания пораженных тканей. Прибор позволяет регулировать глубину и интенсивность надреза тканей, одновременно прижигает кровеносные сосуды, не вызывает инфицирования. Риск рецидива и образования рубцов после процедуры минимальны.
- Криодеструкция – прижигание жидким азотом. Эффективный и недорогой метод.
Системная терапия
Системное лечение остроконечных кондилом у женщин рекомендуется при обширном, рецидивирующем кондиломатозе, а также как дополнение к хирургическим, химическим и аппаратным средствам:
- Пациентке показана противовирусная терапия препаратами типа Циклоферон, Инозиплекс. Она снижает активность вируса, препятствует его размножению, уменьшает риск заражения партнера.
- Параллельно назначаются препараты Интерферон, Аллокин-альфа, которые вводятся внутримышечно или в тело кондиломы. Средства помогают повысить местный иммунитет.
- Для коррекции системного иммунитета назначаются препараты типа Иммунал, Амиксин, Ликопид, Полудан, Иммуномакс. Они повышают общую устойчивость организма инфекциям.
- В качестве общеукрепляющего средства врач может порекомендовать поливитамины. Это может быть любой препарат, в состав которого входят витамины А, Е, С.
Применение народных средств
Лечение остроконечных кондилом у женщин с помощью народных средств может проводиться только при отсутствии противопоказаний. Вы также должны убедиться в доброкачественной природе новообразований.
Для лечения бородавки в домашних условиях можно применять такие средства, как йод, сок чистотела, настойка прополиса. Они высушивают тело нароста, и тот отпадает
При применении нужно соблюдать осторожность и не задевать здоровые ткани. Обработка проводится несколько раз в день на мелких новообразованиях
Если лечение не дает нужного результата, следует обратиться к специалисту.
Как удаляют кондиломы и чем лучше
Обнаружили интимные кондиломы, которые нужно удалить срочно и желательно безболезненно? У женщин прижигание во влагалище, на шейке матки, уретре, анальной зоне, малых половых губах и т.д. заключается в ликвидации непосредственно самих образований, а также атипически измененного, окружающего их эпителия. Медицинские центры Москвы, в том числе и наш, могут предложить разные методы воздействия, которые кардинально отличаются друг от друга: лазерный, радиоволновой, криодеструкция, медикаментозный (смесь кислот). В каждом отдельном случае хороший врач выбирает для конкретной пациентки наиболее ей подходящий, эффективный способ удаления интимных папиллом.
ПРЕДВАРИТЕЛЬНАЯ ДИАГНОСТИКА
• Прием гинеколога + осмотр;
• Расширенная кольпоскопия;
• Онкоцитология (по показаниям);
• ПЦР «скрытые инфекции»;
• Анализ на ВПЧ;
• Анализы крови (сифилис, ВИЧ, гепатит В,С).
Обследование позволит точно установить характер процесса, степень распространенности поражений, их локализацию. На основании этих данных наш гинеколог индивидуально для каждого пациента подбирает оптимальный способ. Специалисты клиники прибегают к различным методам устранения этих образований. Индивидуальный подход позволяет добиться наилучших результатов.
В настоящее время наиболее щадящими и эффективными являются следующие способы прижигания кондилом: химический (Солкодерм) и физический (радиоволновым аппаратом).
Радиоволновое удаление кондилом
Удаление кондилом стало значительно лучше и эффективнее с появлением такой разработки, как радиохирургия. Преимуществом радиоволнового метода являются быстрота, отсутствие косметических дефектов и послеоперационных осложнений.
Процедура удаления интимных кондилом радиоволной является безболезненной и не оставляет после себя рубцов или шрамов, так как непосредственного контакта электрода и ткани не происходит. Количество сеансов, необходимых для полного их устранения, определяется после получения результатов предварительного обследования. В нашем медицинском центре прижигание кондилом у женщин в основном осуществляется с помощью аппарата «Фотек» / «Сургитрон».
Чем меньше новообразование и чем раньше провести процедуру лечения, тем выше шанс избежать распространения вируса папилломы человека на соседние ткани. В отличие от «прижигания» жидким азотом, электрокоагулятором или «выпаривания» лазером, при удалении кондилом в интимных местах радиоволновым методом «снимается» тончайший слой измененной кожи или слизистой. Не вызывая ожога окружающих здоровых тканей, радиоволна обеспечивает хороший результат лечения и быстрое заживление. В особо чувствительных зонах интимной области при удалении кондилом / папиллом Сургитроном проводится местное обезболивание.
После данной манипуляции не бывает таких неприятных послеоперационных последствий, как боль, отек, воспаление, которые часто появляются после применения традиционных средств. Длительность заживления после удаления кондиломы аппаратами «Сургитрон» / «Фотек» в 2-2,5 раза меньше, чем у пациентов после электрокоагуляции или прижиганием лазером.
Солкодерм и кондиломы
К химическим методам прибегают в основном в случаях единичных, немногочисленных образований слизистой наружных половых органов. Препарат Солкодерм или Солковагин, смесь органических и неорганических кислот, выбирается в зависимости от месторасположения образования — на кожной поверхности или на слизистой оболочке. Удаление кондилом в Москве солкодермом или солковагином с успехом проводится в течение последних 20 лет специалистами нашей клиники. После процедуры рекомендуется дважды в день (утро-вечер) обрабатывать участок раствором антисептика (Октенисепт, Мирамистин) с последующим нанесением на него противовирусной мази. После отхождения корочки полное заживление происходит в течение 1-2 недель (в зависимости от площади обработки).
Цены на удаление кондилом
Интимные места почувствуют радость избавления…
| Прижигание кондилом радиоволновое | 0,1 — 0,3 см/ед | 0,4 — 0,7 см/ед | очаги, группы |
|---|---|---|---|
| Половые губы | 350 | 500 | 7 500 |
| Шейка матки | 500 | 750 | 9 000 |
| Влагалище | 500 | 750 | 10 000 |
| Уретра | 400 | 700 | 6 500 |
| Клитор | 400 | 700 | 6 500 |
| Анальные | 600 | 1 000 | 10 000 |
| Девственная плева | 350 | 500 | 5 500 |
home
Хотите узнать, куда можно обратиться в Москве, если гинеколог обнаружил кондиломы? В нашей клинике удалить кондиломы на интимном месте у женщин и девочек-подростков предлагается самым современным, лучшим методом — радиоволновым. К вашим услугам — опытные и деликатные врачи с большим опытом работы и положительными отзывами, хорошая импортная местная анестезия, позволяющая сделать прижигание кондилом без боли и максимально быстро!
Виды кондилом
Существует два вида кондилом, которые отличают по форме:
- остроконечные
- плоские
Первые известны как экзофитные, а вторые как эндофитные. Рост остроконечных происходит наружу. На коже или слизистых больной может увидеть маленькие сосочки, который спровоцированы низкоонкогенными типами ВПЧ.
Плоский тип кондилом формируется в глубину эпителиального слоя, что провоцирует в итоге онкологию. Чем позже будет обнаружена болезнь, тем хуже прогноз, вплоть до скорого летального исхода. Плоские кондиломы у женщин в основном растут на шейке матки. Именно по этой причине они находятся в группе риска рака шейки.
Виды
Аногенитальные венерические бородавки имеют определенные разновидности:
- Остроконечные венерические бородавки. Возникают при внедрении вируса в организм человека и при ослабленности иммунной системы. Чаще всего такие бородавки или кондиломы располагаются в области ануса, на поверхности уретры у женщин или мужчин, на эпителиальном слое наружных гениталий, в промежности, паху. У женщин могут поражаться внутренние части влагалища. Помимо появления на половых органах, вирусные генитальные образования в некоторых случаях могут локализоваться на поверхности эпителия ротовой полости. Как выглядят остроконечные кондиломы? Контагиозный моллюск или бородавка выглядит, как сосочковая папула, имеющая красный или коричневый цвет, располагается на половых органах. Такие бородавчатые образования мелкие, возникают группами, растут и разрастаются.
- Широкие (плоские или сифилитические) кондиломы. Являются следствием развития инфекции грибковой этиологии при сифилисе или фрамбезии. Как выглядят данные бородавки? Такие папиллярные наросты растут не столько в высоту, сколько в ширину. Возвышаются над поверхностью кожи примерно на два миллиметра. Данные генитальные бородавки имеют серый или телесный цвет. Их не всегда можно заметить. Внешне ощущается шероховатость. Половые образования провоцируют развитие предрака и рака шейки матки у женщин.
У представителей мужского пола чаще всего отмечается появление наростов на поверхности головки пениса
У представителей мужского пола чаще всего отмечается появление наростов на поверхности головки пениса, на крайней плоти, реже возникают на самом половом члене, на анусе, отверстии мочеиспускательного канала. При возникновении образований в области уретрального отверстия появляются неприятные ощущения, трудности с мочеиспусканием, разбрызгивание струи мочи.
У представительниц женского пола чаще всего можно встретить кондиломы в участке больших и малых половых губ, на поверхности шейки матки, в участке ректального прохода, на промежности. Если они расположены во влагалище или на шейке матки, обнаружить их можно только при прохождении гинекологического осмотра.
Помимо аногенитальных, иногда встречаются и иные виды остроконечных кондилом:
- Папулезные образования. Окрашены в темно-красный цвет, по форме куполообразные, гладкие, шероховатость отсутствует. Располагаются на ороговевшей части слизистой оболочки.
- Кератотические. По своему внешнему виду схожи с цветной капустой. Чаще всего локализуются на стволе пениса, на поверхности полового члена, мошонка и половых губ.
- Гигантские. Появляются в период вынашивания ребенка у женщин, которые страдают слабым иммунитетом.
- Эндоуретральная. Чаще всего появляются у мужчин, располагаются в области мочеиспускательного канала.
- Кондиломы шейки матки: наружные, внутренние, эпидермодисплазия.
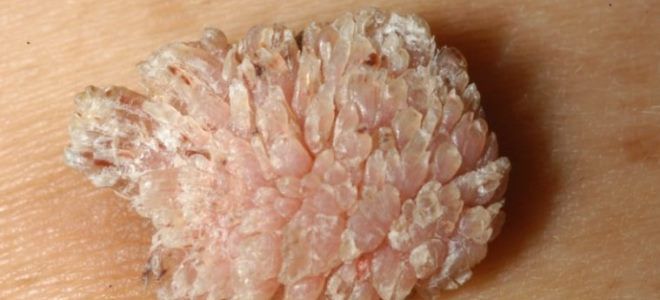
Как выглядят остроконечные кондиломы
Выглядят они как мягкие, без признаков ороговения небольшие опухоли на ножке.
Они хорошо кровоснабжаются.
При осмотре можно рассмотреть множественные мелкие кровеносные сосуды.
Цвет кондиломы может быть различным.
Иногда аногенитальные бородавки бледные, в иных случаях бледно-розовые или ярко-красные.
У некоторых пациентов приобретают тёмный красный или коричневый цвет.
Размер может быть разным – обычно от нескольких миллиметров до 2 см.
Более крупные остроконечные кондиломы появляются редко, в основном на фоне иммунодефицита.
Как правило, чем слабее у человека иммунитет, тем больше появляется бородавок, и тем они крупнее.
Эти бородавчатые разрастания могут сливаться между собой.
Какие ещё болезни вызывает папилломавирус
Доказано, что бауэноидный папулез, себорейный кератоз и опухоли Бушке-Левенштейна — тоже результат ВПЧ. Ранее считалось, что эти заболевания связаны с condyloma acuminatum.
- Боуэноидный папулез — карцинома in situ (рак кожи) — проявляется грубыми папулезными высыпаниями красного, коричневого или телесного цвета. Папуллы могут регрессировать или стать агрессивными.
- Себорейный кератоз ранее считался доброкачественным заболеванием. Теперь известно, что он обладает инфекционным и онкогенным потенциалом.
- Опухоль Бушке-Левенштейна (гигантская кондилома) представляет собой грибковый, локально инвазивный рак.
Описание кондилом
Заразиться вирусом можно не только половым путем. Нередко такое встречается при использовании бытовых предметов, принадлежащих зараженному человеку. Если остроконечные кондиломы образуются на шейке матки, это создает благоприятную почву для развития опухолей репродуктивной системы у женщин. В гинекологии кондиломы считаются самым распространенным заболеванием, которое нередко характеризует начало половой жизни.
Кондиломы представляют собой участки разрастания кожи или слизистых оболочек половых органов. Они отличаются телесным оттенком и напоминают плоские или широкие гребешки. Причины появления остроконечных кондилом у женщин кроются в инфицировании вирусом папилломы человека. По статистике, он имеется у 70% россиян. Микроорганизм долгое время находится в тканях и активируется только при воздействии определенных факторов.
Когда у человека сильный иммунитет, он может оставаться носителем вируса всю жизнь. Если появились наросты на коже и слизистых, женщине не стоит ожидать, что они исчезнут самостоятельно. Ей потребуется медицинская помощь.
Когда активизируется папилломавирус, кондиломы могут формироваться довольно быстро, достигая за считанные дни от 2 до 6 мм в размерах. Если новообразование получает недостаточно питания, оно может постепенно отпасть без использования медикаментов. Нередко у представительниц слабого пола имеется несколько кондилом сразу. Изредка их количество превышает десятки. Наиболее распространенными местами локализации являются:
- половые губы;
- преддверие влагалища и его слизистая оболочка;
- мочеиспускательный канал;
- область ануса и промежности;
- шейка матки.
Реже встречается поражение внутренней области уретры и слизистой рта. Причины возникновения, симптомы кондилом у женщин хорошо изучены специалистами. Эти новообразования отличаются по размерам и форме. Остроконечные напоминают сосочки, сидящие на тонкой ножке. Иногда несколько элементов, расположенных рядом, сливаются, напоминая гребешок петуха. Плоские кондиломы сложнее обнаружить. Для их выявления используются специальные диагностические методы, особенно для тех, что находятся на слизистой шейки матки. Цвет кондилом бывает:
- бледно-розовым;
- красным;
- серым.
Есть определенные состояния, которые предрасполагают к активизации вируса ВПЧ. Основным из них является снижение иммунитета. Когда человек имеет в организме очаги хронической инфекции, это также «играет на руку» вирусу. Прочие предрасполагающие факторы:
- хронический стресс;
- частая смена сексуальных партнеров;
- бесконтрольный прием антибиотиков;
- злоупотребление алкоголем и табакокурение;
- наличие венерических заболеваний;
- нерациональное питание;
- недостаток витаминов;
- беременность.
Симптомы и клинические данные
Остроконечные кондиломы представляются в виде розовато-красных дольчатых опухолей, большей или меньшей величины, похожих на цветную капусту. Они располагаются у мужчин чаще всего в заголовочной борозде члена, на внутренней поверхности и на наружном крае крайней плоти; у женщин у входа во влагалище, на больших и малых половых губах, промежности и в окружности заднего прохода, но встречаются у них нередко также во влагалище и на влагалищной части матки.
Остроконечные кондиломы у женщин ФОТО 18+
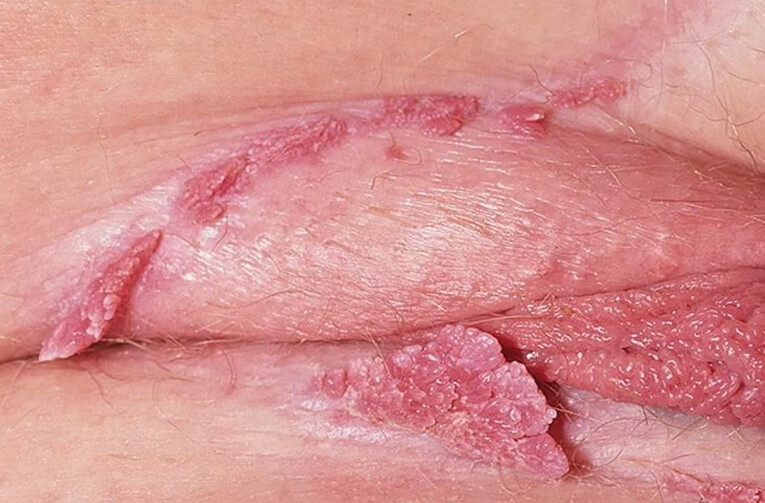
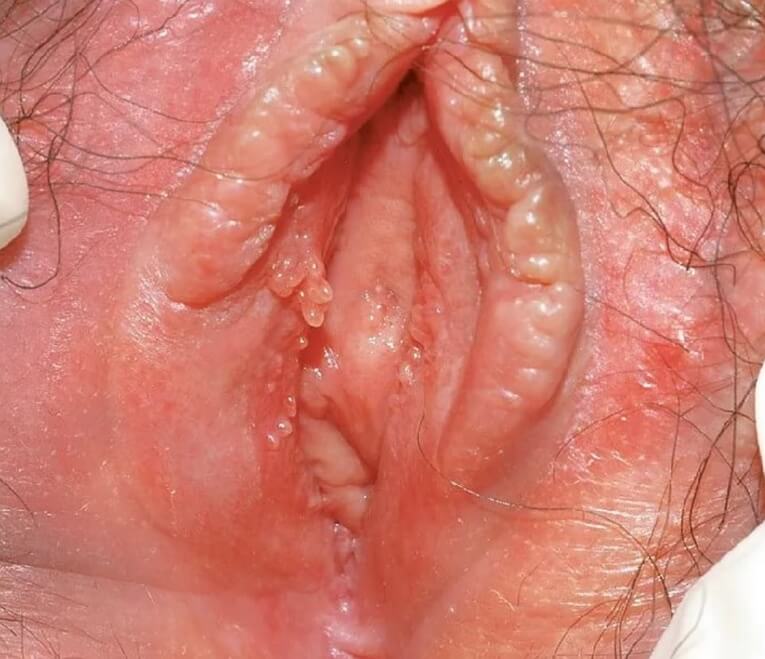

Величина и форма остроконечных кондилом очень различны. Они то мелки, величиной от булавочной головки до горошины, то образуют опухоли величиной от куриного яйца до кулака. Сидящая вначале на широком основании, каждая отдельная опухоль при дальнейшем своем увеличении образует ножку, которая с ростом опухоли начинает ветвиться, чем и достигается дольчатость в виде цветной капусты. Не будучи ни чем стеснены в своем росте, отдельные опухоли принимают кругловатую, полушаровидную форму, напоминая и в этом смысле головку цветной капусты. Подобные формы встречаются на головке полового члена, на внутреннем листке и крае препуциального мешка, главным же образом на больших и малых половых губах и окружности заднепроходного отверстия. Напротив, везде, где рост остроконечных кондилом встречает определенное препятствие вследствие внешних, механических моментов, они растут лишь в том направлении, в котором не встречают препятствия. Таким образом возникают сидящие на узком лентовидном основании опухоли в форме петушиного гребешка, встречающиеся в препуциальном мешке при длинной, плотно облегающей головку крайней плоти и имеющие своей исходной точкой венечную борозду. Подобные же формы встречаются в ладьевидной ямке, и во входе во влагалище под влиянием бокового давления со стороны малых половых губ.
Остроконечные кондиломы у мужчин ФОТО 18+
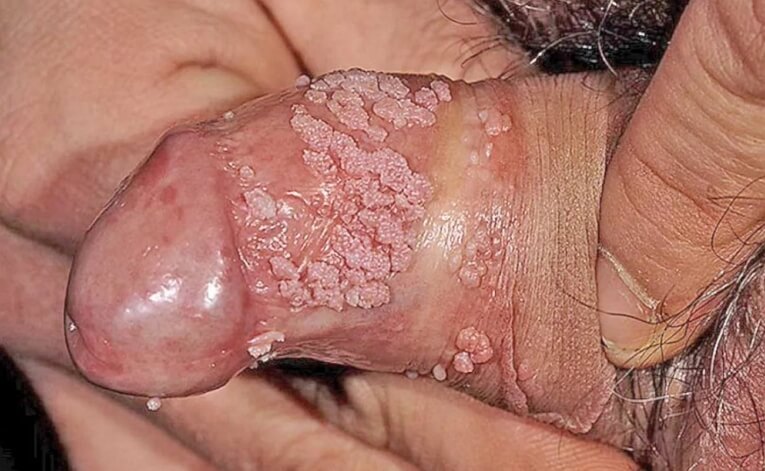
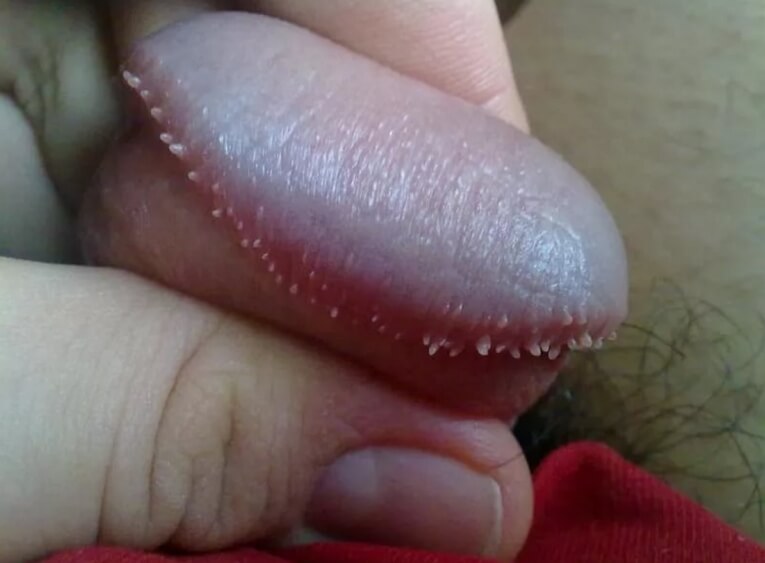
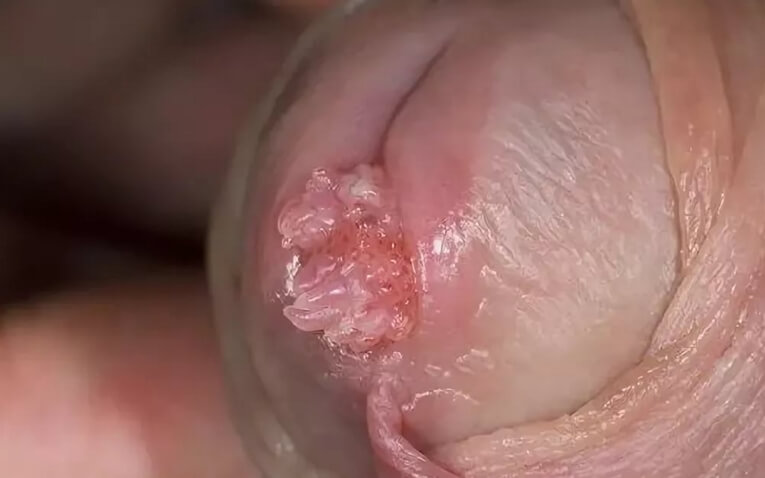
Поверхность остроконечной кондиломы не ровная, а шероховатая, в виде друзы, и состоит из мелких круглых или многогранных зерен, отделенных друг от друга очень узкими изломанными линиями, тогда как между большими или меньшими группами подобных зерен находятся глубокие борозды и углубления. Цвет новообразований там, где на них действует влага, вызывающая опрелость и мацерацию, красновато-розовый; напротив, на тех местах, где кондиломы непосредственно соприкасаются с внешней средой, они имеют цвет кожи. Соответственно этому и консистенция их бывает различная, в первом случае она более мягкая, в последнем имеет твердость кожи. Нередко более или менее значительные части опухоли бывают окрашены в синевато-черный цвет, что объясняется кровоизлиянием. В опухолях большего размера нередко происходят иногда перегибы или перекручивания ножки в отдельных частях остроконечных кондилом. Последствием этого являются застой крови, цианотическая окраска, мумификация и гангрена. Поверхность новообразования нередко бывает покрыта маркой, кашицеобразной, беловатой, зловонной массой. В окружности остроконечных кондилом всегда наблюдается катаральное состояние тканей, которое в препуциальном мешке, во влагалище и в вульве выражается в форме баланита, вульвита и вагинита, а в области половых губ, в складках бедер и в окружности заднего прохода в форме опрелости. Подобного же рода процессы предшествуют и образованию кондилом.
Если клинически проследить образование остроконечных кондилом, то оказывается, например, у больного, страдавшего долгое время баланитом, что в зависимости от последнего появляются сперва эрозии и небольшие изъязвления. В средине подобной эрозии образуется затем ярко-красный, полушаровидной формы прозрачный узелок величиной с булавочную головку, сидящий на широком основании. По мере того, как узелок увеличивается, на нем появляются очень тонкие, глубокие борозды и он становится похожим по форме на малину, т. е. узелок превращается в маленькую кондилому. Последняя увеличивается благодаря тому, что в окружности ее или даже на отдаленных местах появляются новые такие же узелки.
Виды наростов (остроконечные, плоские)
Наросты делятся на 2 вида — остроконечные и плоские. Первые имеют следующую характеристику:
- обладают формой мелких сосочков;
- есть небольшая ножка;
- мягкая структура;
- разнообразный цвет — от белесого до коричневого;
- возвышаются над кожей;
- диаметр от пары миллиметров до нескольких сантиметров;
- место локализации — наружные и внутренние половые органы: вход во влагалище, вульва, клитор, промежность, половые губы;
- могут располагаться не только на интимных местах, поражают подмышечные впадины и ротовую полость.
Второй вид новообразований выглядит следующим образом:
- развитие и рост направлен вовнутрь эпителия слизистой оболочки шейки матки;
- возвышение над уровнем кожи не наблюдается;
- формирование проходит в глубоких слоях эпителия, что затрудняет диагностирование;
- имеет хроническую форму;
- возникает в основном у молодых женщин;
- имеет высокий риск перерождения клеток в злокачественное новообразование.
Иммунотерапия
Лечение с помощью медикаментозной терапии направлено на поддержание иммунитета и устранение симптоматики заболевания.
Продлить ремиссию на долгие годы и укрепить защитные функции организма помогут такие иммуномодулирующие препараты:
- Аллокаин-альфа. Вводится внутривенно.
- Иммунал.
- Циклоферон.
- Иммуномакс.
- Тимазин.
- Левомизол.
- Полиоксидоний (в форме ректальных свечей).
- Риаферон (в виде порошка).
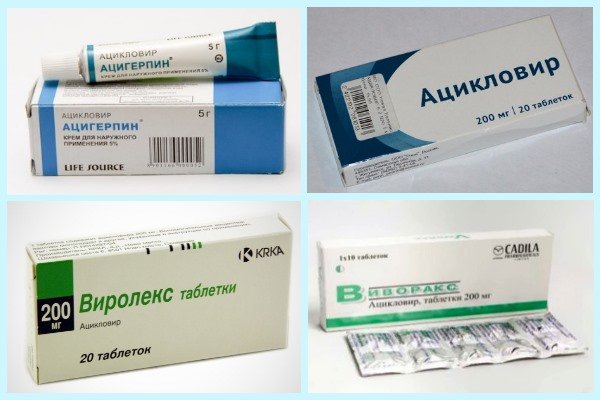
Обязателен при лечении приём противовирусных препаратов:
- Панавир.
- Ацикловир.
- Гропринозин.
- Изопринозин.
- Эпиген.
- Генферон.
- Виферон.
Уменьшить кондилому у женщин в размерах помогут мази местного применения:
- Циклоферон.
- Интерфероновая мазь.
- Вартек.
- Подофиллин.
- Кондилин.
- Солкодерм.
- Фторурацил.
- Ферезол.
Среди народных методов лечения кондилом отдаётся предпочтение:
соку картофеля;
соку чистотела – наносится исключительно на нарост, агрессивное средство, требующее осторожности в применении;
касторовому маслу;
йоду;
соку чеснока и лука.
Все эти средства уменьшат бородавку у женщин и избавят от неприятных сопроводительных симптомов в виде зуда, жжения, боли.
Медицинские препараты назначаются только доктором после проведения ряда анализов. Самостоятельное использование средств может обернуться плачевными последствиями.
Что такое кондиломы, чем они опасны
Кондиломы и бородавки — внешнее проявление активной вирусной инфекции ВПЧ (вирус папилломы человека). Кондиломы образуются на слизистых, а бородавки — на коже. Папилломавирус прогрессирует в организме при ослаблении иммунитета.
Кондиломы выглядят как остроконечные наросты. Поражают в большей степени аногенитальную область, мочеиспускательный канал, внешние и внутренние половые органы (половой член, шейку матки и т.д.). Вирус передается при незащищенном половом акте и остается в месте проникновения навсегда.
ВПЧ может неограниченное время пребывать в латентном (скрытом) состоянии, поэтому определить, когда именно произошло заражение только по появлению кондилом нельзя. Они могут высыпать и через 2 недели после полового контакта и через 10 лет. Все это время носитель вируса остается заразным.
Кондиломатоз без труда диагностируется, поскольку появившиеся наросты легко узнаваемы по внешнему сосочковому или бородавчатому виду. Разрастаясь и сливаясь, такие образования вызывают дискомфортные ощущения. При травмировании кондиломы открывается кровотечение.
Профилактика остроконечных кондилом и папилломавирусной инфекции
Профилактика ВПЧ складывается из специфических и общих рекомендаций, процедур.
Как и в отношении к любой инфекции, передающейся половым путём, предупредить заражение можно с помощью простых правил. Личная гигиена, правильная социальная позиция, безопасный секс с применением презервативов, доверие к партнёру — основа профилактики. Частая смена сексуальных партнёров — высокий риск не только в отношении папилломавирусной инфекции. Часто ВПЧ идёт в составе «букета» из венерических заболеваний.
Специфическая профилактика возможна в отношении подтипов вируса папилломы человека с высоким риском развития рака, в частности шейки матки. С этой целью были разработаны вакцины против ВПЧ, одновременно являющиеся первым известным способом профилактики рака.
На рынке представлены вакцины Гардасил (Merck) и Церварикс (GlaxoSmithKline). Гардасил также защищает от ВПЧ 6 и 11 типов, в 90% случаев ответственных за остроконечные кондиломы. Вакцинация проводится в подростковом возрасте до начала половой жизни у девочек, однако эффективна и у мальчиков. После прививки образуется стойкий иммунитет к опасным в отношении рака штаммам ВПЧ. Для этого проводится трёхкратная вакцинация в течении 6 месяцев. Доказанная длительность защиты — более 5 лет.
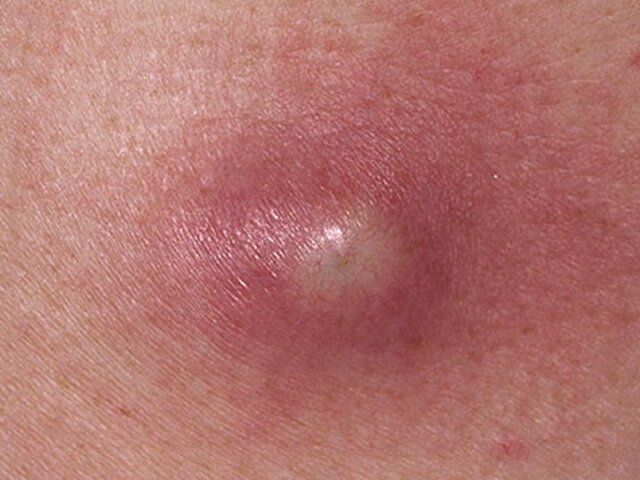
Контагиозный моллюск
Вирусное
поражение эпидермиса (редко слизистых)
в виде полушаровидных узелков розового
цвета, величиной до горошины с пупковидным
вдавлением в центре. Болеют преимущественно
дети. Заболевание склонно к самостоятельному
разрешению в течение полугода. У
ВИЧ-инфицированных на теле выявляется
множество мелких элементов, а на лице
– крупных (гигантских); без лечения
прогрессирует. Контагиозным молюском
поражается 5-18% ВИЧ-инфицироанных.
Распространенное
высыпание и рецидивирующее течение
также наблюдается у лиц с врожденными
нарушениями иммунитета, больных
лимфопролиферативными заболеваниями,
атопическим дерматитом, при лечении
системными и местными кортикостероидами.
Этиология:
вирус группы оспы (ДНК-содержащий),
семейства поксвирусов. В культуре не
выделен. Различают два типа вируса
контагиозного моллюска.
Пути
заражения.
Прямой контакт с больным человеком.
Через инфицированные вирусом предметы
обихода заражение маловероятно. При
половых контактах характерна генитальная
локализация.
Инкубационный
период:
от 2 недель до 6 месяцев.
Локализация
лицо, шея, грудь, подмышечные впадины,
тыл кистей, предплечья, лобковая область,
наружные половые органы, внутренняя
поверхность бедер.
Клиническая
картина:
множественные мелкие полусферические
высыпания, обычно размером с булавочную
головку восковидного телесного или
розового цвета с пупковидным вдавлением
в центре, которое заполнено роговыми
массами. Вдавление лучше выявляется
после кратковременной аппликации
жидкого азота. Высыпные элементы
располагаются группами или диссеминированно.
У лиц с иммунодефицитом может принять
диффузный характер и прогрессировать
даже на фоне лечения.
Атипичные
формы
гигантские моллюски (до 3 см в диаметре);
ороговевающие, кистозные, изъязвленные,
напоминающие милиум, угри, фурункулы,
бородавки.
Способ
диагностики.
При надавливании с боков на элемент
пинцетом выделяется крошковатая масса
беловатого цвета (роговые клетки, жир,
моллюсковые тельца).
Гистопатология.
Инфекционная акантома. Клетки эпидермиса
увеличены, содержат внутриплазматические
включения (моллюсковые тельца). Отмечаются
признаки легкой воспалительной
инфильтрации дермы.
Дифференциальный
диагноз:
диссеминированный контагиозный моллюск
— бородавки (вульгарные, плоские), угревая
сыпь, милиум, фолликулиты, аллергический
дерматит; единичные элементы контагиозного
моллюска — кератоакантома, базалиома,
плоскоклеточный рак. У ВИЧ-инфицированных
необходимо исключить глубокий микоз.
Лечение.
Выдавливание элементов пинцетом
(поверхность очага можно предварительно
проколоть в нескольких местах). Применяется
выскабливание кюреткой и смазывание
элемента настойкой йода, нитратом
серебра, ферезолом, ТХУ, противовирусной
мазью. Показаны также: диатермокоагуляция,
криотерапия, лазерная терапия.
Применяют также
местно бензоилпероксид, третиноин,
кантаридин, подофиллин.
При
распространенных высыпаниях назначают
внутрь циметидин (Н2-блокатор
с иммуномодулирующими свойствами) –
40 мг/кг/сут в течение 2-х мес., а также
системно изотретиноин.
Профилактика.
Соблюдение личной и общественной
гигиены. Дети, больные контагиозным
моллюском, допускаются в коллектив
после излечения.
Пути заражения и факторы риска
Путей попадания возбудителя в организм несколько:
- «Вертикальная» передача. Так называется попадание инфекционного агента от матери к ребенку во время беременности. На данный момент неизвестно, происходит ли инфицирование во внутриутробном периоде или непосредственно во время родов, но делать кесарево матери с папилломавирусом не желательно. Кесарево выбирают только в случае кровоточащих папиллом внутри родовых путей.
- Половой путь. Заражающий агент может попасть в организм во время вагинального, орального или анального секса. Также возбудитель передается со слюной при поцелуях. Использование презерватива при половом контакте не гарантирует защиты от вируса, но делает его передачу менее вероятной.
- Бытовой путь. Этот механизм передачи болезни встречается довольно редко. Заражение может произойти при контакте с личными предметами больного. Поскольку вирус содержится в слюне и в моче, то заразиться им возможно при использовании чужой посуды, общих полотенец, предметов личной гигиены, с обода унитаза или в бане.
Метод заражения преимущественно определяется возрастом человека: у грудных детей с большой долей уверенности можно констатировать попадание инфекции от матери, а для более старших – контактно-бытовым путем. С 17 лет в большинстве случаев реализует себя половой путь передачи.
Пик заболеваний приходится на молодой возраст от 17 до 25 лет. Это связано с максимальной половой активностью и высокой восприимчивостью эпителия на органах мочеполовой системы.
Предрасполагающими факторами, которые увеличивают вероятность болезни, являются:
- раннее начало половой жизни;
- частая смена сексуальных партнеров;
- возраст до 25 лет;
- сексуальные контакты с людьми, которые ранее перенесли папилломавирус человека или другие венерические заболевания;
- беременность;
- дисбаланс внутривагинальной флоры;
- любое хроническое заболевание;
- эндометриоз;
- терапия цитостатическими или глюкокортикостероидными препаратами;
- лишний вес;
- нарушение работы щитовидной железы и нарушения вырабатывания инсулина;
- гиповитаминоз.
Частые стрессы и несоблюдение принципов личной гигиены многократно увеличивают шансы человека на то, что после попадания в организм инфекция перейдет в активную фазу.
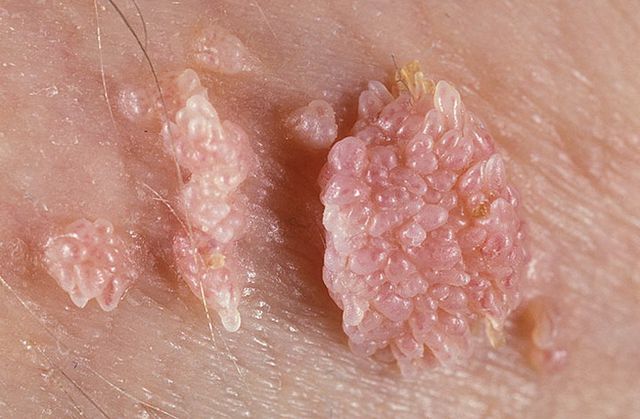
После внедрения вирус разносится по всему организму с кровотоком, закрепляется на клетках, внедряется в их структуру и встраивает свое ДНК в ДНК клетки. Пораженные клетки после этого начинают активно расти и делиться, за счет чего и появляются кондиломы.