Пиелонефрит у грудничка: как распознать и что делать
Содержание:
Симптомы
Заболевание протекает по-разному. В некоторых случаях оно может никак себя не проявлять. Такое течение заболевания называется латентным или скрытым.
Латентные пиелонефриты встречаются в детской практике достаточно часто.
Острый пиелонефрит или обострение хронического сопровождается появлением различных неблагоприятных симптомов. Выраженность их может быть различной. Это непосредственно зависит от исходного состояния малыша, а также наличия у него сопутствующих заболеваний.
У детей, имеющих признаки иммунодефицита, болезнь проявляется максимально ярко.
Для острого течения заболевания характерны следующие симптомы:
- Повышение температуры тела. В большинстве случаев ее значения достигают 38-39,5 градусов. Обычно температура держится в течение недели, а затем на фоне лечения постепенно снижается. Постельный режим и прием жаропонижающих средств помогает скорее поправить общее состояние организма и нормализовать самочувствие ребенка.
- Болевой синдром в области поясницы. Встречается не всегда. При одностороннем процессе болезненность появляется только с пораженной стороны. Двухсторонние пиелонефриты сопровождаются распространением болевого синдрома по всей пояснице. Симптом усиливается при проведении постукивания в области поясничного отдела позвоночника.
- Интоксикация. Может быть очень выраженной. На фоне высокой температуры тела у малыша возникает озноб, его трясет и лихорадит. Ребенок меньше кушает, старается большее время проводить в кроватке. У малыша снижается аппетит, и может нарушиться сон.
- Нарушение мочеиспускания. Обычно малыш чувствует учащенные позывы помочиться. Порции мочи могут быть несколько снижены по объему. Общий объем выводимой жидкости за сутки уменьшается, но незначительно. В некоторых случаях при наличии цистита ребенок испытывает также жжение или болезненность во время мочеиспускания.
- Изменение цвета кожных покровов. Хронический пиелонефрит, особенно протекающий с частыми обострениями, приводит к тому, что кожа у малыша становится бледной и сухой на ощупь. Область под глазами обычно приобретает синеватый оттенок. У малыша появляется болезненный и истощенный вид.
- Появление отеков. Обычно они располагаются на лице и особенно в области век. Хронический пиелонефрит, протекающий с выраженным нефротическим (отечным) синдромом, приводит к развитию у ребенка одутловатости и пастозности. На бледных кожных покровах хорошо просматриваются вены, расположенные подкожно.
- Изменение запаха мочи. Этот признак часто выявляют родители новорожденных и грудничков. Мамочки, сливая мочу ребенка из горшка, замечают, что она становится мутной и имеет неприятный кислый запах. Наличие взвеси и белого осадка, скорее всего, говорит о наличии также у малыша кристаллов различных солей в моче.
- Повышение артериального давления. Обычно этот признак появляется у малышей, длительно страдающих хроническим пиелонефритом. Нарушенное выведение мочи приводит к накоплению жидкости внутри организма, что способствует изменению гемодинамики. В конечном итоге это вызывает у ребенка постоянное повышение артериального давления. Как правило, данный симптом врачи выявляют у детей уже только в подростковом возрасте.
Основные причины пиелонефрита у детей
Пиелонефрит у детей, как и любое воспалительное заболевание, вызывают микроорганизмы (бактерии), которые различными путями попадают в почку и начинают активно размножаться. Согласно этиологии и патогенезу пиелонефрита, в подавляющем большинстве случаев болезнь вызвана кишечной палочкой, которая заносится в почку с током крови из очага хронической инфекции, роль которого чаще всего играют кариозные зубы, хронический тонзиллит (ангина) и отит (воспаление уха). В более редких случаях инфекция попадает из мочевого пузыря или наружных половых органов. Именно этим обусловлен тот факт, что девочки, ввиду короткого мочеиспускательного канала, болеют пиелонефритом и циститом в 3 раза чаще, нежели мальчики.
Однако в нормальных условиях организм ребенка в состоянии справиться с микроорганизмами. Главной причиной развития воспаления считается снижение иммунитета, когда защитные силы организма не в состоянии бороться с инфекцией.
Существует множество причин, ведущих к снижению иммунитета, основные из которых:
- Осложнения во время беременности и родов
- Непродолжительное грудное вскармливание, раннее введение прикорма
- Недостаток витаминов
- Хронические воспалительные заболевания дыхательных путей и ЛОР-органов
- Наследственная предрасположенность
Существуют так называемые критические периоды развития ребенка, когда организм наиболее уязвим к воздействию инфекционных агентов:
- От рождения до 2 лет
- От 4-5 до 7 лет
- Подростковый период
Виды и формы болезни
В медицине классифицируют две формы заболевания:
- Первичный пиелонефрит — развивается в изначально здоровом органе.
- Вторичный — развивается на фоне уже имеющихся почечных болезней (мочекаменная болезнь, гломерулонефрит).
Вторичный пиелонефрит, в свою очередь, разделен на виды:
- обструктивный — нарушение оттока мочи и присоединение бактериальной флоры;
- необструктивный — проходимость мочевых путей в норме.
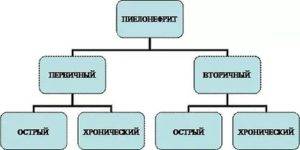 По клиническому течению, недуг разделяется на такие виды:
По клиническому течению, недуг разделяется на такие виды:
- Острый — характеризуется внезапным обострением симптомов и таким же резким выздоровлением.
- Хронический — переход болезни в рецидивирующую стадию (бессимптомное течение заболевания, иногда сменяющееся на периоды обострений).
По распространенности процесса различают такие виды воспаления почек:
- Односторонний пиелонефрит — наиболее распространенный вид болезни у маленьких детей, при котором поражается одна почка (левая или правая).
- Двусторонний — поражается левая и правая стороны (обе почки). Такое заболевание может спровоцировать почечную недостаточность.
По способу попадания в почки инфекции, пиелонефрит бывает:
- гематогенным (восходящим), когда инфицирование идет через кровь;
- урогенным — через мочевыводящие пути;
- лимфогенным — с током лимфы из очагов инфекции (кишечник, органы мочеиспускательного канала).
Причины воспаления в почках и факторы развития
Воспаление в почках — следствие внедрения в ткани чашек и лоханок болезнетворных бактерий. Чаще всего это представители видов, живущих в кишечнике грудничка. Ребёнок появляется на свет со стерильным пищеварительным трактом. Источником бактерий для заселения кишечника является микрофлора материнского организма, в первую очередь обитающая на коже. Выкладывание новорождённого на живот родильницы преследует цель решить именно эту задачу. Однако среди дружественных микробов оказывают виды, обладающие негативными свойствами. Чаще все причиной пиелонефрита у детей первого года жизни становятся:
- кишечная палочка;
- протей;
- энтерококки;
- клебсиеллы;
- золотистый или кожный стафилококк;
- палочка сине-зелёного гноя;
- энтеробактеры;
- грибы рода Кандида;
- вирусы Коксаки;
- микоплазмы;
- уреаплазмы.
Возбудители пиелонефрита у детей первого года жизни — фотогалерея
Во многих случаях пиелонефрит у грудничков возникает отнюдь не на пустом месте. Развитию заболевания способствуют следующие обстоятельства:
- хронический пиелонефрит у матери;
- наследственные отклонения обмена веществ в организме;
-
выделение с мочой большого количества солей мочевой и щавелевой кислоты — уратов и оксалатов;
- нарушения процесса формирования структур почек в период внутриутробного развития;
- наследственные отклонения в работе иммунной системы.
Бактерии-возбудители пиелонефрита имеют ряд характерных свойств, позволяющих им проникать в почки и благополучно существовать в этой среде. Многие виды микробов имеют специальные выросты наружной оболочки, с помощью которых они способны фиксироваться на стенке мочевыводящих путей. Кроме того, некоторые бактерии выделяют вещества, нарушающие работу мышц лоханки и мочеточников, в результате чего правильное движение мочи становится невозможным. В большинстве случаев причиной пиелонефрита является не один вид инфекции, а несколько. Заболеванию часто сопутствует нарушение состава кишечной микрофлоры (дисбактериоз) и запоры у ребёнка.
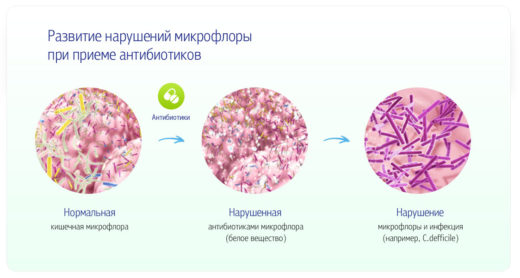
Дисбактериоз — частый спутник пиелонефрита у грудничков
Большую роль в развитии воспаления у детей первого года жизни играет неадекватное движение мочи в мочевыводящих путях. Этому способствует явление под названием рефлюкс. Оно подразумевает обратный ток мочи в мочеточниках и лоханках. Половина всех случаев пиелонефрита у грудничков развивается на фоне этого негативного процесса. Он может быть обусловлен несколькими причинами:
- нарушением анатомического строения почек и мочевыводящих путей;
- сопутствующим воспалением мочевого пузыря (циститом);
-
нарушением слаженной работы мышц мочеточников и мочевого пузыря.
Особенности иммунитета грудничка также становятся фактором риска развития пиелонефрита. На первом году жизни главный защитник организма от инфекций ещё не способен эффективно выполнять свои обязанности по распознаванию чужеродных объектов и их ликвидации.
Причины возникновения
К развитию повреждения почек могут приводить самые различные причинные факторы. Они могут действовать изолированно или одновременно. Постоянное воздействие причинных факторов способствует формированию стойких и хронических форм заболевания. К появлению у ребенка пиелонефрита приводят следующие причины:
Бактериальные инфекции. Являются лидерами в структуре заболеваемости пиелонефритом. Обычно виновниками заболевания становятся: различные формы стрептококков, стафилококки, токсоплазмы, хламидии, уреаплазмы и представители анаэробной флоры. Они быстро проникают в почки через системный кровоток и вызывают в них сильнейшее воспаление. Клинические формы заболевания, вызванные бактериальной флорой, обычно протекают достаточно тяжело с выраженными симптомами интоксикации.
- Вирусные инфекции. Приводят к развитию пиелонефрита заметно реже, чем бактериальные. Вызвать повреждение почек могут аденовирусы, ECHO – вирусы, а также вирусы Коксаки. Пик заболеваемости вирусными пиелонефритами обычно приходится на возраст 2-3 года. Протекают данные заболевания с повышением температуры тела и нарушением мочевыведения.
- Различные анатомические дефекты. Наличие врожденных патологий почек приводит к скоплению мочи в чашечно-лоханочной системе и ее выраженному растяжению. В конечном итоге это способствует развитию . Обычно такие врожденные формы заболевания выявляются у малышей до года. В некоторых случаях для устранения причины требуется проведение хирургической операции.
- Частые простудные заболевания. Если малыш болеет респираторными болезнями до четырех раз в течение года, то он входит в зону риска по развитию хронического пиелонефрита. Во время любого респираторного заболевания детский организм сильно ослабляется, и заметно снижается иммунитет. Это приводит к распространению инфекции по всему организму и вовлечению в воспалительный процесс почек с развитием хронического пиелонефрита.
- Травматические повреждения. Удары в область поясницы могут приводить к повреждению почечной ткани, что в конечном итоге способствует развитию хронического неспецифического пиелонефрита. Падения на спину с высоты и различные автомобильные катастрофы также могут быть причинами развития хронических заболеваний почек.
- Сильное переохлаждение. Воздействие холодной температуры отрицательно действует на весь детский организм, включая почки. Холод вызывает выраженный спазм сосудов, питающих почечную ткань. Через некоторое время это приводит к развитию воспаления в лоханках, что является первым признаком развития в будущем пиелонефрита.
- Дисбактериоз. Дисбактериоз – функциональное нарушение работы кишечника. Часто он развивается после перенесенных ребенком инфекционных заболеваний. Нарушенная работа кишечника способствует накоплению токсичных продуктов обмена, что приводит к дисбалансу в работе почек.
- Гинекологические заболевания (у девочек). Особенность строения женской мочевыводящей и репродуктивной системы обуславливает более легкий способ инфицирования. Малышки, имеющие заболевания половых органов, по статистике, заболевают хроническим пиелонефритом в три раза чаще.
Диагностика острого пиелонефрита у детей
Для подтверждения диагноза врач должен оценить результаты анализов крови и мочи, инструментальных исследований и тщательно осмотреть больного. Только после этого может быть назначено адекватное лечение.
Необходимые анализы
К обязательным лабораторным исследованиям относятся:
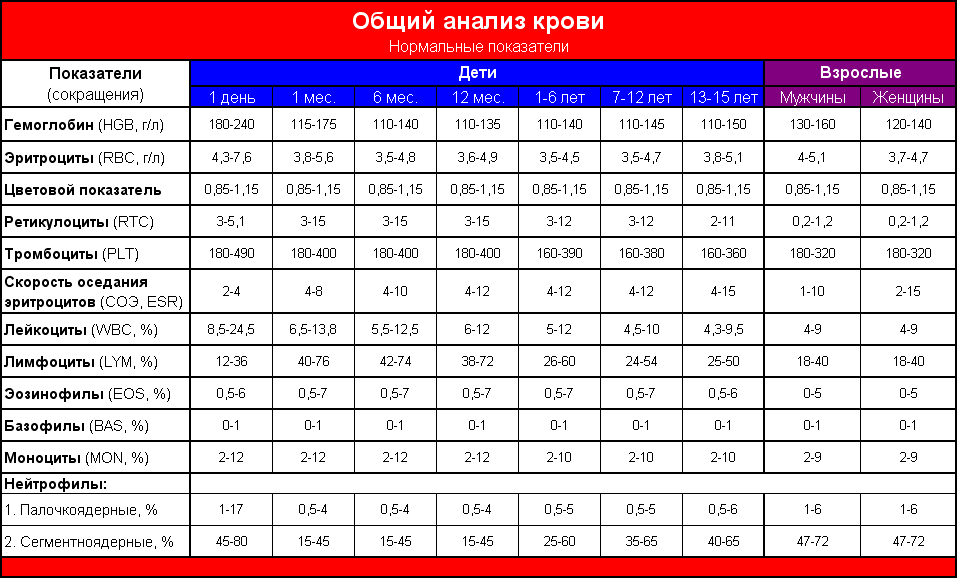
- общий анализ крови и мочи;
- количественный анализ мочи с исследованием осадка (по Нечипоренко, Аддис-Каковскому);
- биохимическое исследование крови на наличие белка, мочевины, фибриногена и мочи на количество белка, оксалатов, уратов и т. д.;
- бактериальный посев мочи с выявлением степени бактериурии (числа бактерий на 1 мл мочи);
- антибиотикограмма — выявление чувствительности флоры мочи к антибактериальным препаратам.
Диагностика включает обязательный анализ мочи
Дополнительно могут потребоваться анализы на иммунный статус (кровь на иммуноглобулин А) и сдача мочи на вирусы и грибы.
Инструментальные исследования
Инструментальные урологические исследования показывают внешние и внутренние изменения в почках, оценивают их функциональные способности. Их проводят не в острый период, а уже после осуществлённого антибактериального лечения. Таким образом, когда процесс воспаления стихает, диагноз уточняют при помощи таких методов:
- Радиоизотопное исследование. Выявляет очаги склероза в почках после перенесённого заболевания. Больному внутривенно вводят радиоизотопные препараты и при помощи специального устройства контролируют их содержание в органе. Длится процедура около получаса. Несмотря на ничтожно малую дозу облучения (меньшую, чем при обычном рентгене), такое обследование не рекомендовано детям до года.
- Ультразвуковое исследование (УЗИ) органов мочевой системы. Заключается в осмотре очертаний, формы, общих изменений структур мочевыводящих путей.
- Рентген с контрастным веществом. Метод определяет, нет ли врождённых аномалий развития. В зависимости от того, доходит контрастное вещество до почки или нет, делают оценку наличия пузырно-мочеточникового рефлюкса (обратного заброса мочи).
- Компьютерная томография. Позволяет получить трёхмерное изображение почки в различных срезах.
- Функциональные исследования. С их помощью определяется скорость мочеиспускания, чувствительность стенок пузыря к его наполнению и т. д.
Внешний осмотр больного
Физикальный осмотр включает оценку цвета и состояния кожных покровов (бледность, мраморность), наличия или отсутствия отёчности. Нефролог проводит тест на симптом Пастернацкого: кладёт одну ладонь на область почки, а ребром второй кисти постукивает по тыльной поверхности первой. Если ребёнок ощутит боль и дискомфорт, то это означает присутствие воспаления. Кратковременное увеличение эритроцитов в моче после проведения теста дополнительно подтвердит наличие заболевания.
Положительный симптом Пастернацкого указывает на воспаление в почке
Таким образом, диагностика острого пиелонефрита у детей базируется на сочетании нескольких признаков:
- Проявления интоксикации.
- Боль в пояснице и при мочеиспускании.
- Изменения состава мочи: лейкоцитурия с преобладанием нейтрофилов, бактериурия (в концентрации более 100 тыс. на 1 мл мочи), белок в моче.
- Функциональные почечные аномалии.
- Асимметрия и деформация чашечно-лоханочной системы, врождённое расширение лоханки (пиелоэктазия).
Пиелонефрит необходимо разграничить (дифференцировать) с такими заболеваниями мочеполовой системы, как:
- цистит;
- гломерулонефрит;
- интерстициальный нефрит;
- туберкулёз почки.
Нередко в детской практике пиелонефрит маскируется под «острый живот», кишечные и респираторные инфекции. Отличительной чертой пиелонефрита от сходных патологий часто называют ассиметричность поражения, то есть воспалительный процесс охватывает только одну почку либо неравномерно распространён в обеих.
Что такое пиелонефрит
Острый пиелонефрит у детей — это воспалительный процесс, происходящий в почках. Если говорить точнее – болезнь почечных лоханок, которые представляют собой своеобразные резервуары для мочи. Именно из них урина переходит в мочеточники.
Первопричина появления пиелонефрита – вирусная. Инфекция может попасть в кровь из больного зуба, воспалённого горла, ранки на теле. Как только микробы проникают в надпочечники, начинается воспалительный процесс, нередко оканчивающийся хроническим пиелонефритом.
Примечательно, что чаще всего этот недуг настигает детей в возрасте до 5 лет, в частности, девочек. Женские половые органы устроены таким образом, что бактериям в них проникнуть и размножаться проще.
Кроме того, этот недуг может носить простудный характер. Во-первых, пиелонефрит может быть осложнением, спровоцированным банальным ОРВИ. Во-вторых, заболевание часто наблюдается у детей, страдающих энурезом. Также воспаление почечных лоханок может возникнуть на фоне переохлаждения, сопровождающегося присоединением инфекции.
Именно поэтому даже при простуде и гриппе детям до 7 лет рекомендуется сдавать общий анализ мочи. Несвоевременное выявление заболевания может привести к его хронической форме.
Клиническая картина
Возникает острый пиелонефрит у детей младшего школьного возраста на фоне заражения организма кишечной палочкой, энторококком, хламидиями, микоплазмой, уреаплазмой и другими бактериями. При воспалении почечных лоханок в 80% случаев в организме маленького пациента обнаруживается кишечная палочка.
У младенцев микробы, провоцирующие пиелонефрит, могут быть занесены в почки через пупочное кольцо, воспалённую гнойничковую сыпь и так далее. Бактерии разносятся током крови. То есть, характер заражения детей – нисходящий.
У ребёнка старшего возраста – 12–14 лет – воспаление может быть восходящим. То есть, бактерии попадают в мочевыделительный канал извне, а уже из него – в почки. Такой вид заражения часто сопровождается воспалением наружных половых органов, дисбактериозом, воспалением кишечника. Восходящее заражение чаще встречается у девочек, так как они обладают более коротким и широким мочеиспускательным каналом, чем мальчики.
Часто острый пиелонефрит у ребёнка связан с циститом. Именно неполноценное опорожнение мочевого пузыря приводит к тому, что в почечных лоханках скапливаются остатки урины. И как только туда попадают микробы, начинается воспаление. Кроме того, моча продолжает прибывать, создавая благоприятную среду для размножения бактерий.
Не только цистит провоцирует застой мочи. Он может быть связан с врождённым дефектом почечных лоханок, при котором урина не выводится через мочеточник, а забрасывается обратно в почки.
У младенцев острый пиелонефрит нередко возникает на фоне рахита, малокровия, гипотрофии, разлада метаболизма. У детей старшего возраста заболевание может быть связано с несоблюдением личной гигиены, острыми вирусными инфекциями, ревматизмом, ослаблением иммунитета.
Лечение острого пиелонефрита у детей несложное, но если не провести его вовремя, могут возникнуть серьёзные осложнения. Вплоть до заражения крови и образования абсцессов в почках. В среднем 80% детей выздоравливают и не имеют в будущем осложнений с почками. Но в 20% случаев ребёнок может отставать в развитии и даже стать инвалидом
Поэтому так важно регулярно делать анализ мочи и реагировать на малейшие изменения в самочувствии ребёнка в период обострения вирусных заболеваний
Младенцы не могут рассказать о своих ощущениях. Они показывают, что их что-то беспокоит, единственным доступных для них способом — плачем. А вот старшие дети на осмотре у врача могут сказать, что у них болит поясница и живот. Острые боли в этих областях могут быть первым внешним признаком пиелонефрита.
Кроме того, на воспаление почечных лоханок указывают частые болезненные мочеиспускания, сопровождающиеся зудом и жжением. Также у ребёнка может поднять жар (до 40 градусов), сопровождающийся ознобом. Из общих симптомов маму должны насторожить постоянная головная боль, слабость, отсутствие аппетита, синюшность кожного покрова.
У маленьких детей симптомы острого пиелонефрита проявляются в виде высокой температуры, интоксикации (рвоты, тошноты) и, как следствие, обезвоживания. Младенцы становятся вялыми, апатичными, часто плачут, начинают терять вес, отказываются от еды.
Врачи рекомендуют мамам обращать внимание не только на частоту и характер дефекаций (консистенцию и цвета стула), но и на характер мочеиспусканий. Если малыш во время них плачет, скорее всего, он испытывает зуд и жжение в мочевом пузыре
Эффективные методы и особенности лечения
Как лечить пиелонефрит у детей? Необходимо обратиться к детскому урологу или нефрологу. Лечение пиелонефрита в домашних условиях недопустимо, нужно госпитализировать ребенка в отделение урологии или нефрологии. В условиях больницы есть возможность постоянно отслеживать динамику изменения показателей анализов мочи и крови, подбирать более эффективную лекарственную терапию.
Терапия детского пиелонефрита включает комплекс мероприятий:
- организация питьевого режима;
- диетическое питание;
- прием лекарств;
- диспансерное наблюдение после лечения.
Правила и режим питания
Если у ребенка температура, боли в пояснице и животе, ему обязательно предписывается постельный режим первые 7 дней лечения. Если нет лихорадки и сильных болей, разрешается перемещение в пределах палаты. Постепенно можно включать прогулки на улице по 30-40 минут на территории лечебного заведения.
Основная цель диеты при пиелонефрите у детей – уменьшение нагрузки на почки и коррекция обменных процессов. Назначается стол №5 по Певзнеру. Потребление жидкости должно быть на половину больше возрастной нормы. Но если нарушена функция почек или отмечаются обструктивные явления, питьевой режим придется сократить, уменьшить употребление соли. Из рациона исключаются любые раздражающие продукты (острое, жирное, пряное, наваристые бульоны).
Медикаментозная терапия

Основная группа препаратов, которые назначают детям при пиелонефрите – антибиотики. Лечение проводят в 2 этапа. До получения результата бакпосева и чувствительности возбудителя к антибиотикам, дают препарат широкого спектра действия, который действует в отношении самых частых возбудителей инфекций мочевыделительных органов. При этом их токсичность на почки должна быть минимальной или отсутствовать вовсе. Чаще это препараты группы цефалоспоринов 2 и 3 поколения, защищенные пенициллины. Когда получен результат анализа, врач подбирает средство, эффективное в отношении конкретного микроорганизма.
Принимать антибиотики необходимо в течение 4 недель, с периодической заменой через каждые 7-10 дней, чтобы избежать резистентности возбудителя.
Для обеззараживания мочевыводящих путей детям прописывают уроантисептики курсом на 1-2 недели приема:
- Нитроксолин;
- 5-НОК;
- Палин.
После уросептиков можно принимать препараты на основе трав, нормализующие работу почек (Канефрон, почечный чай, Уронефрон). Для симптоматического лечения дополнительно могут использоваться другие группы препаратов: анестетики, спазмолитики, НПВС, средства с антиоксидантным эффектом (бета-каротин, витамин Е).
После выписки из больницы ребенка регулярно должен наблюдать участковый педиатр или нефролог. 1 раз в месяц нужно сдавать общий анализ мочи, 2 раза в год делать УЗИ почек. С учета ребенка можно снимать только через 5 лет, если в течение этого времени отсутствовали рецидивы, не было изменений анализов мочи.
При хронической форме заболевания ребенку в стадии ремиссии обязательно проводят антирецидивное лечение с применением курса антибиотиков в малых дозировках, уросептиков в течение 2-4 недель через каждые 1-3 месяцев, фитопрепаратов. Детей с таким диагнозом наблюдают до перевода во взрослую поликлинику.