Почему причиной смерти становится постинфарктный кардиосклероз и возможно ли избежать фатальных последствий
Содержание:
Лечение заболевания
К сожалению, лечение постинфарктного кардиосклероза не является успешным, поскольку нет возможности восстановить функциональность в пораженном участке сердечной мышцы.
Лечение заболевания начинается уже в период сразу же после наступления инфаркта. Это своеобразная профилактика рецидива инфаркта и все меры, необходимые для замедления прогрессирования сердечной недостаточности. Врачи назначают пациентам следующие группы препаратов:
- ингибиторы АПФ – они замедляют рубцевание миокарда (Эналаприл, Каптоприл);
- антикоагулянты – предотвращают образование тромбов (ацетилсалициловая кислота);
- метаболические средства – для улучшения питания сердечных клеток (Инозин, Рибоксин, Панангин, препараты кальция);
- бета-блокаторы – препараты для предупреждения аритмических сбоев в работе органа (Атенолол, Пропранолол, Метопролол).

При наступлении после инфаркта аритмии или сердечной недостаточности врачи не стараются обнадеживать пациентов, ведь назначение лекарственных препаратов в большинстве случаев отсрочивает кончину пациента, однако не может полностью вылечить сердечную патологию. Смертельно опасными для пациентов являются состояния:
- пароксизмальной тахиаритмии;
- кардиогенного шока (в 90% случаев наступает смерть);
- фибрилляции желудочков (в 60% случаев – летальный исход).
При появлении осложнений, таких как отеки, используется симптоматическая терапия. Если состояние пациента остается довольно тяжелым и есть риск летального исхода, то проводится оперативное вмешательство. При развившейся аневризме удаляется сама аневризма, и проводится аортокоронарное шунтирование. Возможна также баллонная ангиопластика или стентирование.

Если наблюдается рецидив аритмии, то пациенту ставится кардиовертер – специальный мини-дефибириллятор. При атриовентрикулярной блокаде лучшим выбором будет кардиостимулятор. Пациентам с инфарктом в целях недопущения постинфарктного кардиосклероза рекомендовано изменить привычки питания, отказаться от соли, жирной пищи, контролировать жидкость, выпиваемую в сутки.
Лечение патологии также предполагает лечение в санатории кардиологического профиля, бальнеотерапия. Пациенты с таким заболеванием берутся на диспансерный учет.

Прогноз выживания при данной патологии целиком зависит от объема поражения сердечных тканей, степени изменения кардиомиоцитов, состояния коронарных артерий. При кардиосклерозе со слабо выраженной симптоматикой прогноз хороший, а вот более выраженные состояния постинфарктного кардиосклероза грозят пациентам серьезными осложнениями вплоть до летального исхода.
Error type: «Forbidden». Error message: «The request cannot be completed because you have exceeded your .» Domain: «youtube.quota». Reason: «quotaExceeded». Did you added your own Google API key? Look at the help.Check in YouTube if the id PLw28qKAVv_b6M20WKDqPEOPHB8-S29uCo belongs to a playlist. Check the FAQ of the plugin or send error messages to support.
Диагностика
При подозрении наличия постинфарктного кардиосклероза назначается ЭКГ. По результатам обследования можно оценить биоэлектрическую активность сердца, работу всех структур. Дополнительно назначается УЗИ органа или ЭхоКГ. Этот метод дает информацию о наличии или отсутствии таких патологий:
- увеличение стенки левого желудочка как осложнение образования рубцов;
- снижение фракции выброса крови.
Если на ЭКГ прослеживаются признаки заболевания, проводится сцинтиграфия миокарда. Радиологические исследование органа, которое предполагает введение в общий кровоток микроскопических доз радиоактивных изотопов. Метод позволяет определить точное положение поврежденных участков.
Методы лечения
Полностью вылечить постинфарктный кардиосклероз, к сожалению, невозможно.
Лечение направлено на то, чтобы остановить дальнейшее ухудшение состояния пациента и, по возможности, продлить ему жизнь.
Терапия позволяет:
- затормозить распространение зоны рубцевания;
- стабилизировать ритм сердца;
- улучшить кровоснабжение;
- сохранить состояние оставшихся здоровых клеток миокарда и предотвратить их некроз;
- предотвратить развитие осложнений, приводящих к смерти больного.
Лечение подразделяется на медикаментозное и хирургическое.
Медикаментозное
Лекарственные препараты выписывает врач-кардиолог с учетом характера течения болезни конкретного пациента и наличия сопутствующих заболеваний. Лечение комплексное и подразумевает прием лекарственных средств нескольких групп для достижения различного эффекта.
Больному назначают:
- Ингибиторы АПФ – для снижения артериального давления и улучшения кровообращения (Капотен, Эналаприл, Лизиноприл).
- Нитраты – для снятия болевого синдрома в сердце и устранения эпизодов стенокардии (Нитроглицерин, Нитросорбид).
- Гликозиды – для улучшения способности миокарда сокращаться и снижения ЧСС (Дигоксин).
- Бета-адреноблокаторы – для снижения артериального давления и устранения тахикардии (Метопролол, Анаприлин, Бисопролол).
- Антиагреганты – для разжижения крови и предотвращения образования тромбоза (Ацетилсалициловая кислота, Кардиомагнил).
- Диуретики – для выведения излишней жидкости из организма и профилактики отеков (Фуросемид, Верошпирон, Клопамид).
- Препараты, улучшающие метаболизм миокарда (Рибоксин, Панангин, Милдронат, витамины группы В).
Продолжительность курса терапии также определяет лечащий врач, но пациенту нужно настроиться на то, что принимать лекарства надо всю оставшуюся жизнь.
Хирургическое
В ряде случаев больному необходимо хирургическое вмешательство. Показаниями для хирургического лечения являются: аневризма, тяжелые формы ИБС (ишемической болезни сердца), непроходимость коронарных артерий, наличие в поврежденной области живой части миокарда.

Оперативное вмешательство может быть следующее:
- АКШ (или аортокоронарное шунтирование) – операция направлена на возобновление кровотока в сосудах сердца за счет установки специальных протезов (шунтов). Шунтирование, по сути, является созданием обходного пути вместо поврежденной сосудистой зоны. Одновременно с установкой шунта осуществляют иссечение истонченной стенки миокарда.
- Баллонная ангиопластика и стентирование коронарных артерий – операция заключается в расширении сосудистого участка, который сузился из-за развития патологии. Достигается расширение с помощью раздувания специального баллончика, введенного в сосуд и установки стента – каркаса, который вставляется в просвет коронарного сосуда.
В результате хирургического лечения у пациентов улучшается кровоснабжение сердца, устраняется признаки ишемии, повышается процент выживаемости. Такие операции проводятся с применением общего наркоза и подключением пациента к аппарату искусственного кровообращения.
При тяжелых формах аритмии больному показана операция по установке электрокардиостимулятора или дефибриллятора-кардиовертера.
Все перечисленные методики лечения выполняются в специализированной клинике кардиологического профиля опытными квалифицированными хирургами.
Профилактика
Профилактика кардиосклероза включает в себя соблюдение следующих рекомендаций:
Больше двигаться, и даже в случае сидячей работы ходить в тренажерный зал, записаться в бассейн, делать зарядку, особенно для спины, больше ходить и кататься на велосипеде, роликовых коньках;
В период гиповитаминозов дополнительно принимать витамины и минералы;
В пище отдавать предпочтение растительным натуральным ингредиентам, богатых на полезные вещества;
Обратите внимание на список малополезных и вредных продуктов питания, которые нужно ограничить в своем рационе, т.к. они способствуют развитию атеросклероза и связанных с ним болезней;
При наличии ОРЗ и других болезней, особенно инфекционного характера своевременно обращаться к врачу для недопущения хронических очагов инфекции;
Периодически мониторьте уровень артериального давления, чтобы в случае отклонений от нормы своевременно обратиться к врачу;
Очень полезным является отдых в горах и на море, т.к
в экологически чистых местах;
Избегайте переохлаждения организма и бесконтрольного приема лекарственных препаратов.
Причины кардиосклероза
Все причины кардиосклероза можно разделить на несколько больших групп:
- атеросклеротическая форма;
- миокардитическая форма;
- постинфарктный кардиосклероз;
- другие причины.
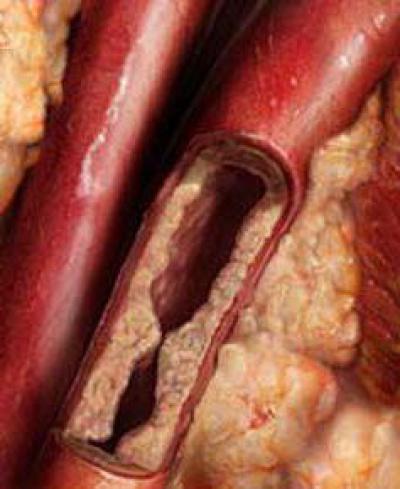
Атеросклеротическая форма
недостаток кислородаишемической болезни сердцаатеросклерозхолестеринаПричинами сужения коронарных сосудов, в свою очередь, являются:
- Нарушение обмена жиров. Повышенный уровень холестерина в крови считается основным фактором, способствующим развитию атеросклероза. Его излишек откладывается в коронарных сосудах, сужая их просвет.
- Хроническая гипертония (повышенное артериальное давление). При повышенном артериальном давлении кровь в сосудах движется быстрее. Это создает завихрения в ее потоке и способствует отложению холестерина.
- Курение. Никотин, содержащийся в табачном дыме, вызывает временный спазм сосудов сердца. Из-за этого на некоторое время ухудшается кровоснабжение сердечной мышцы. Кроме того, регулярное курение повышает уровень холестерина в крови, способствуя и механическому сужению сосудов.
- Ожирение. При ожирении на сердце дается дополнительная нагрузка. Оно должно работать быстрее и сокращаться сильнее, чтобы обеспечивать кислородом большее количество тканей. Кроме того, полным людям хуже дается физическая нагрузка, что увеличивает риск ишемии.
- Генетические факторы. Ряд генетических факторов может влиять на ширину сосудов (узкие от рождения коронарные сосуды) или на обмен веществ. Наследственность может быть и одной из причин накопления холестерина.
- Стресс. Длительный стресс ведет к повышенному уровню гормонов надпочечников в крови. Это отражается на обмене веществ и тонусе сосудов, повышая риск развития атеросклероза.
Миокардитическая форма
миокардитПричинами миокардитов чаще всего являются следующие заболевания:
- вирусные инфекции (вирус Коксаки, цитомегаловирус, вирус краснухи, гриппа, вирус Эпштейна-Барр и др.);
- бактериальные инфекции (стрептококки, менингококки, стафилококки, дифтерийная палочка, и др.);
- поражения грибками (кандидоз, аспергиллез);
- другие инфекции (трихинеллез, токсоплазмоз, сыпной тиф);
- аллергия на лекарственные средства;
- системные воспалительные заболевания;
- токсические поражения сердца (алкоголь, наркотики).
Другие причины
К более редким причинам развития кардиосклероза относятся:
- Радиационное облучение. Радиационное излучение способно проникать в толщу тканей и повреждать самые разные органы и системы. При облучении сердечной мышцы могут произойти перестройки на молекулярном уровне в строении клеток и их повреждение. Со временем это приводит к усиленному образованию соединительной ткани и развитию кардиосклероза. Оно может произойти быстро (в течение месяцев после облучения, если доза была высокой) либо замедленно (через годы после облучения, если доза была низкой).
- Саркоидоз сердца. Саркоидоз – это системное заболевание, способное поражать самые разные ткани организма. При сердечной форме имеет место образование воспалительных гранулем в миокарде. На фоне лечения образования могут исчезнуть, однако на их месте появятся очаги соединительной ткани. Таким образом, может развиться очаговый кардиосклероз.
- Гемохроматоз. При гемохроматозе наблюдается усиленное отложение железа в ткани сердца. Со временем это дает токсический эффект с развитием воспалительного процесса и разрастанием соединительной ткани. Кардиосклероз при этом охватывает всю толщу сердечной мышцы, нередко задевая и эндокард.
- Идиопатический кардиосклероз. Идиопатическим называется кардиосклероз, развившийся без видимых причин. Предполагается, что в его основе лежат неоткрытые до сих пор механизмы. Активно обсуждается возможность существования наследственных факторов, которые на определенном этапе жизни провоцируют рост соединительной ткани.
- Склеродермия. При склеродермии поражение сердца является одним из наиболее опасных осложнений. Процесс роста соединительной ткани начинается с капилляров, которыми богат миокард. Сердце при этом увеличивается в размерах из-за утолщения стенок. Признаков воспалительного процесса или разрушения кардиомиоцитов не наблюдается.
Как лечить кардиосклероз
Среди богатого арсенала современных лекарственных средств нет препарата, который смог бы радикально решить проблему кардиосклероза. Медикамента, который смог бы превратить соединительную ткань в мышечную, просто не существует. Лечение кардиосклероза это длительный, пожизненный процесс.
Терапию подбирают опытные врачи-кардиологи в стационаре с дальнейшими рекомендациями регулярно наблюдаться амбулаторно и корректировать схему лечения. Специалисты смежных специальностей привлекаются с целью диагностики и терапии сопутствующей патологии.
Лечение кардиосклероза преследует определённые цели:
- устранение основных причин развития патологии;
- профилактика развития осложнений;
- устранение симптомов сердечной недостаточности;
- борьба с усугубляющими факторами;
- улучшение качества жизни пациента (максимально длительное сохранение трудоспособности, возможности обслуживать себя самостоятельно).
Основные методы лечения:
- консервативное, медикаментозное лечение;
- кардинальное хирургическое лечение;
- паллиативная хирургия;
- ведение здорового образа жизни и соблюдение диеты.
Доктора
специализация: Кардиолог / Терапевт
Чимитова Елена Николаевна
1 отзывЗаписаться
Подобрать врача и записаться на прием
Лекарства
Бисопролол
Дигоксин
Верошпирон
Метопролол
Рамиприл
Периндоприл
Лизиноприл
Карведилол
Торасемид
Фуросемид
При выборе медикаментозной терапии основной акцент делается на выраженность симптомов и проявление признаков сердечной недостаточности. Только врач может подобрать вам схему лечения с учётом совместимости медикаментов.
Группы препаратов, применяемых в терапии кардиосклероза:
- сердечные гликозиды (Дигоксин);
- бета-блокаторы (Метопролол, Бисопролол, Карведилол);
- ингибиторы АПФ (Периндоприл, Рамиприл, Лизиноприл);
- диуретики (Торасемид, Фуросемид);
- антагонисты альдостерона (Верошпирон, Эплеренон).
При грамотно подобранной схеме лечения удаётся модифицировать работу сердца, снизить нагрузку различными способами, устранить проявления сердечной недостаточности.
Лечащим врачом могут быть назначены и другие медикаменты с целью коррекции симптомов сопутствующих заболеваний и для улучшения общего самочувствия пациента. Дозировки препаратов подбираются индивидуально в зависимости от переносимости, совместимости с другими медикаментами.
Для профилактики тромбообразования назначают антиагреганты, которые не дают тромбоцитам склеиваться и разжижают кровь. Антиаритмики назначают для нормализации сердечного ритма (Амиодарон, Кордарон, Этацизин и др.).
Процедуры и операции
Паллиативная хирургия позволяет устранить некоторые симптомы и осложнения кардиосклероза, но не лечит само заболевание. На данную меру идут с единственной целью – продлить жизнь пациента, улучшив ее качество. Паллиативная хирургия включает следующие оперативные вмешательства:
- шунтирование коронарных артерий;
- резекция аневризматического выпячивания левого желудочка;
- установка водителя ритма (имплантация электрокардиостимулятора).
Кардинальное хирургическое лечение
К кардинальной хирургии относится трансплантация сердца. Полная замена органа позволяет нормально обеспечивать организм кислородом и устранить все симптомы кардиосклероза. К такой непростой операции прибегают только после тяжёлого миокардита с осложнениями и обширного инфаркта, спровоцировавшего тотальное склерозирование сердечной мышцы. В более лёгких случаях пересадка сердца является неоправданным риском.
Постинфарктный кардиосклероз как причина смерти
В последнее время очень частой причиной смерти является постинфарктный кардиосклероз.
Обусловлено это широкой распространенностью ишемической болезни сердца, отсутствием рациональной терапии основного заболевания и эффективных профилактических мероприятий против осложнений кардиальной патологии.
Основные аспекты формирования диагноза
Постинфарктный кардиосклероз (ПИКС) – последствие перенесенного крупноочагового повреждения миокарда с формированием зоны некроза (мертвой ткани), последующим замещением этих участков волокнами из соединительной ткани. Как иногда объясняют врачи, это «шрам» на сердце.
Сформировавшиеся участки не способны к сокращению, возбуждению и проведению нервного импульса. Они не поддерживают нормальное функционирование сердечной мышцы, что находит отражение в клинических симптомах, диагностических признаках.
Таким образом, для формирования постинфарктного кардиосклероза необходимо 3 условия:
- Наличие у больного ишемической болезни сердца.
- Перенесенный острый крупноочаговый инфаркт миокарда любой локализации. Мелкоочаговый вариант патологии не сопровождается некрозом участка сердечной мышцы.
- Перестройка поврежденных участков с формированием грубых соединительнотканных структур.
Бывают случаи, что ПИКС становится первым признаком атеросклеротического поражения коронарных артерий. Выявляется он в таких ситуациях случайно при обследовании по поводу другого заболевания, либо посмертно.
Сроком формирования постинфарктного кардиосклероза в современной медицине принято считать 29 день с момента острого повреждения сердечной мышцы (с 1 дня инфаркта миокарда). До этого времени не происходит разрастания соединительнотканных волокон и реорганизации участков некроза.
Варианты терапии
Вылечить данную патологию не представляется возможным. Поэтому целью проводимой терапии служат:
- профилактика внезапной сердечной смерти;
- предупреждение угрожающих жизни аритмий;
- препятствие формированию ишемической кардиомиопатии;
- контроль за артериальным давлением и частотой сердечных сокращений;
- улучшение качества жизни пациентов;
- увеличение выживаемости больных.
Такие цели достигаются путем назначения целого комплекса мероприятий, включающих:
- немедикаментозный компонент;
- консервативную терапию;
- оперативное лечение.
К первому пункту относятся общие рекомендации по ведению здорового образа жизни, отказу от сигарет и алкоголя.
Медикаментозный блок составляет применение следующих групп препаратов:
- бета-адреноблокаторов: Метопролол, Карведилол, Бисопролол;
- ингибиторов АПФ: Лизиноприл, Эналаприл;
- сартанов: Валсартана;
- антиаритмических средств: Кордарон, Соталол;
- диуретиков: Диувер, Фуросемид, Лазикс;
- антагонисты минералококтикоидных гормонов: Верошпирон, Спиронолактон, Инспра;
- гиполипидемические лекарства: Аторвастатин, Розувастатин;
- дезагреганты: Аспирин Кардио, Кардиомагнил, Ацетилсалициловая кислота, Плавикс, Лопирел, Зилт;
- антигипоксанты: Предуктал МВ, Предизин;
- омега-3-полиненасыщенные жирные кислоты: Омакор.
Необходимую схему лечения подбирает лечащий врач.
Оперативное вмешательство показано при неэффективности консервативных мер и прогрессирующих грубых изменениях в миокарде.
Осложнения
ПИКС, провоцируя тяжелые последствия, становится частой причиной смерти. К ним относят:
- ишемическую кардиомиопатию;
- повторный инфаркт миокарда «по рубцу»;
- желудочковая тахикардия;
- нарушения проводимости по типу атриовентрикулярной блокады;
- отек легких и острая левожелудочковая недостаточность;
- внезапная сердечная смерть.
При несвоевременно оказанной неотложной помощи любое из перечисленных состояний ведет к летальному исходу.
Такие больные всегда находятся в реанимационных блоках или палатах интенсивной терапии при кардиологических отделениях.
Профилактика
Специфических мер предотвращения развития ПИКС и его осложнений не существует. Вся профилактика сводится к строгому соблюдению всех врачебных назначений и динамическому контролю. Однако даже при самой рационально подобранной схеме лечения случаются летальные исходы.
Таким образом, причиной смерти при кардиосклерозе постинфарктном может служить любое его осложнение. Эффективного лечения и специфической профилактики не существует. Выявить патологию можно лишь при прохождении инструментального обследования, что уменьшает истинные цифры распространенности болезни. Все это свидетельствует о серьезной опасности этой проблемы.
Современные методы диагностики

Сразу же стоит отметить, что врач может поставить диагноз «кардиосклероз» только после тщательного обследования. Для начала специалист проведет общий осмотр, ознакомится с жалобами пациента
Крайне важной здесь является история болезни — постинфарктный кардиосклероз подразумевает ранее перенесенный инфаркт, что обязательно должно быть зафиксировано в медицинской карте пациента
В дальнейшем назначаются некоторые исследования. Например, достаточно информативной считается электрокардиография. Она показывает наличие нарушений ритма и проводимости сердечной мышцы
Пациенты также проходят ультразвуковое исследование сердца, которое важно для правильной диагностики. В частности, у врача будет возможность увидеть наличие аневризмы, определить процент пораженных областей, измерить толщину сердечной стенки и размер камеры. В некоторых случаях дополнительно проводится рентгенография органов грудной клетки, а также томография
В некоторых случаях дополнительно проводится рентгенография органов грудной клетки, а также томография
Еще одной важной процедурой является ангиография коронарных артерий. Во время процедуры в пораженную область вводят контрастное вещество, а затем следят за его перемещением — это помогает определить степень атеросклеротического процесса
Методы диагностики
сердца позволяет оценить основную функцию миокарда – сократительную; позволяет обнаружить рубцовые образования, изменения размеров и формы сердца.
– даёт возможность зафиксировать изменения в сердечном ритме, выявить послеинфарктные рубцы и аневризму, если она есть.
Существует несколько диагностических методов, с помощью которых можно выявить кардиосклероз и его диффузную форму.
- ЭКГ. Это известнейший метод, который позволяет увидеть изменения в сердечном ритме, рубцовые изменения, гипертрофия левого сердечного желудочка , а также формирование постинфарктной аневризмы.
- УЗИ сердца. Благодаря этому методы можно оценить, в каком состоянии находится сократительная функция сердца, есть ли изменения размеров сердца и его формы и имеются ли рубцы.
- Магнитно-резонансная томография. Этот метод позволяет выявить патологический очаг и просмотреть послойные срезы сердца.
Для определения наиболее действенной терапевтической схемы необходимо проведение диагностики. Специальные процедуры позволят выявить, как сильно сердечная мышца поражена рубцовой тканью, сколько имеется очагов, какой вид кардиосклероза присутствует и что конкретно спровоцировало его развитие. Обычно назначают:
- Проведение электрокардиограммы, которая показывает изменения в ритме сердца, имеющиеся рубцы, гипертрофию левого желудочка и образование постинфарктной аневризмы.
- Ультразвуковое исследование позволяет оценить состояние сократительной функции сердечной мышцы и понять, имеются ли изменения относительно размеров органа, его формы. Также УЗИ показывает наличие рубцов.
- Для выявления патологических очагов проводят магнитно-резонансную томографию, она же дает возможность рассмотреть послойные срезы сердечной мышцы.
- Для определения уровня холестерина проводят лабораторные исследования крови, также они необходимы для получения информации относительно общего состояния пострадавшего и наличия сопутствующих патологий.
Помимо назначения обследований кардиолог собирает анамнез больного для выявления патологии, спровоцировавшей формирование кардиосклероза. Рассматривая лечение болезни, необходимо отметить, что единой методики не существует, комплекс подбираемых специалистом мероприятий направлен на избавление от изначальной причины проблемы.
К примеру, если имеет место постмиокардитическая форма болезни, в первую очередь врач проведет лечение инфекции либо аллергической реакции, вызвавшей кардиосклероз. При наличии диффузной атеросклеротической формы потребуется сосредоточиться на снижении уровня холестерина, заняться коррекцией АД и восстановить кровоснабжение коронарных артерий.
В целом терапевтическая схема при диффузном кардиосклерозе будет выглядеть следующим образом:
- Устранение основной причины заболевания.
- Стабилизация метаболических процессов, протекающих в миокарде.
- Устранение симптомов, указывающих на сердечную недостаточность.
- Терапия аритмии.
Для устранения основной патологии могут быть назначены следующие фармацевтические препараты:
Лекарственные средства, относящиеся к группе нитратов – Нитроглицерин либо Нитросорбид. Эти препараты эффективно воздействуют на напряженные стенки миокарда, улучшают циркуляцию крови. При этом Нитроглицерин используется не только для проведения лечения, но и в профилактических целях для предупреждения сердечных приступов.
Для положительного воздействия на функциональность органа, снижения тонуса миокарда, уменьшения показателей АД назначаются антагонисты кальция, к ним относится Верошпирон, Дилтиазем, Нифедипин.
Для улучшения питания сердечной мышцы прописывают Рибоксин либо Мексидол.
Может потребоваться прием блокаторов бета-адренорецепторов, к которым относят Небиволол, Анаприлин и прочие
Принимать препараты этой группы следует с повышенной осторожностью, соблюдая назначенную кардиологом дозировку, количество приемов.
Если при проведении терапии рубцеваний появляется необходимость в уменьшении количества холестерина, назначают Розувастатин, Симвастатин и прочие препараты, относящиеся к статинам. При их приеме необходим регулярный контроль качественного и количественного состава крови.
Если имеет место сильная отечность в дополнение к основной терапии назначают диуретики – Фуросемид, Бритомар.
http://vseoserdce.ru/disease/cardiosclerosis/prichina-smerti-postinfarktnyj-kardioskleroz.html
http://kardiopuls.ru/bolezni/razryv/postinfarktnyj-kardioskleroz/
Постинфарктная стенокардия
Приступы стенокардии, возникающие в период от суток до 14 дней после инфаркта миокарда, относят к постинфарктному состоянию. По статистике, постинфарктная стенокардия настигает около 25% пациентов, переживших инфаркт. Приступы стенокардии выражаются в болевых ощущениях за грудиной, отдающих в лопатку, шею, челюсть или левую руку. Эти боли очень сильные, их не помогает снять нитроглицерин, нередко пациенту приходиться принимать для избавления от болевых ощущений сильные анальгетики.
Приступ стенокардии может возникнуть как при небольшой физической нагрузке, так и вообще в состоянии покоя, при этом у больного может повышаться или понижаться артериальное давление. В некоторых случаях приступ проходит без боли и сопровождается аритмией.
Опасность постинфарктной стенокардии в том, что она может спровоцировать новый инфаркт миокарда.