Оценка проходимости маточных труб (эхо-гсг)
Содержание:
- УЗИ с введением контрастного вещества
- Почему возникает и как проявляется непроходимость маточных труб
- Фертилоскопия
- Варианты диагностики
- Гистеросальпингография
- Как правильно подготовиться
- Лапароскопия
- Как проводится УЗИ маточных труб?
- Как делают процедуру
- Каким образом исследование выполняется?
- Гистеросальпингография (ГСГ), ее особенности
- Стоит ли восстанавливать проходимость?
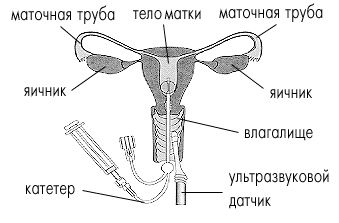
- Строение маточных труб
- Анализы и диагностика
УЗИ с введением контрастного вещества
Оценить состояние маточных труб при трансвагинальном и абдоминальном исследовании не удастся. Они позволяют визуализировать только матку. Поэтому была разработана специальная методика, которая базируется на введении в маточную полость контрастного вещества. Им заполняют матку, из которой оно двигается по трубам (при условии их проходимости). Вся процедура проводится под контролем аппарата УЗИ и выводится на монитор. По мере заполнения маточной полости контрастным веществом, выполняется серия снимков, которые называются сонограммами. Они фиксируют то, каким образом жидкость заполняет матку, маточные трубы, процесс появления жидкости в полости малого таза.
Если трубы здоровые, то они свободно пропускают введенную жидкость. Спустя некоторое время, ее можно будет отследить в области яичников, а затем в брюшной полости. На этом процедура будет завершена.
По времени исследование весьма непродолжительно и занимает не более 15 минут. Болей женщина испытывать не будет, поэтому прием каких-либо препаратов, обладающих обезболивающим эффектом, ей не потребуется. Введение наркоза также не нужно.
Процедура предполагает соблюдение стерильности. Для этого используют одноразовый катетер для введения жидкости. Наружные половые органы и влагалищные стенки протирают антисептическим раствором.
Трубный фактор является причиной бесплодия у 35-60% женщин. Поэтому УЗИ маточных труб – это стандартная, рутинная процедура, которая доступна во всех гинекологических отделениях. Это довольно высокоточный и безопасный метод диагностики, который не дает осложнений.
Почему возникает и как проявляется непроходимость маточных труб
Поскольку маточные трубы (яйцеводы) имеют небольшой просвет, достигающий на некоторых участках всего 1-3 мм, их проходимость легко нарушается. Патология бывает врождённой, но чаще является следствием воспалительных процессов в яичниках, матке и близлежащих отделах кишечника. Непроходимость возникает после перенесенных венерических инфекций.
Еще одна причина болезни – аборты, проведённые на поздних сроках, выкидыши и тяжелые роды. Спаечный процесс также возникает после хирургических операций, например удаления аппендицита. Плазма крови при воспалении пропотевает внутрь яйцеводов, где превращается в белые нити, склеивающие их стенки. Формируются спайки, которые могут находиться в трубном просвете или снаружи. В процесс часто вовлекаются и другие органы малого таза.
Другая причина – эндометриоз, при котором клетки внутреннего слоя матки (эндометрия) попадают за его пределы. Как и все маточные структуры, они реагируют на изменение гормонов, набухая и кровоточа во время менструации. В результате формируются «шоколадные» кисты, наполненные свернувшейся кровью. Если такое образование перекроет путь яйцеклетке, возникнет непроходимость. Кроме кист, яйцеводы перекрывают полипы, находящиеся в области их устьев.
В результате трубы склеиваются, перекрываются или принимают положение, не дающее возможности яйцеклетке пройти в матку, а сперматозоиду – оплодотворить ее. Это и приводит к бесплодию.
Фертилоскопия
ФертилоскопияМалоинвазивный метод, включающий в себя три вида исследования: гистероскопию, трансвагинальную гидролапароскопию и хромосальпигоскопию. В настоящее время он является самым прогрессивным исследованием при подозрении трубной непроходимости. На первом этапе проводится осмотр полости матки. Трансвагинальная гидролапароскопия позволяет оценить состояние, доступных к осмотру, органов малого таза. Дополнительно возможна микросальпингоскопия (исследование просвета фаллопиевых труб). Вводимое в полость матки контрастное вещество, позволяет оценить проходимость ее труб при визуальном наблюдении за его распределением. Оптимальные сроки выполнения фертилоскопии – первая фаза цикла, на 7-й день. Подготовка проводится, как при любом малом гинекологическом вмешательстве: необходимы анализы крови (общий с коагулограммой, биохимический) и мочи; специализированные тесты (группа крови и резус-фактор, анализы на ВИЧ, сифилис, гепатит); влагалищный мазок на флору, ЭКГ, УЗИ органов малого таза и флюорография. Половая жизнь в цикле проведения не рекомендуется. Накануне исследования предписаны: легкий ужин, мягкие седативные средства и очистительная клизма. В день процедуры – строго натощак, проводится гигиена паховой области и наружных половых органов. Фертилоскопия производится в условиях стационара, длительность обследования около 20 минут. Общее время пребывания в отделении – несколько часов.
Кроме оценки проходимости фаллопиевых труб, фертилоскопия позволяет оценить состояние эндометрия (на этапе гистероскопии). В процессе гидролапароскопии доступны для осмотра: задняя поверхность матки и позадиматочное пространство, маточные трубы, яичники и кресцово-маточные связки.
Фертилоскопия не проводится во второй фазе менструального цикла, при задержке или во время менструаций. Подозрение на спаечный процесс малого таза, а также ретрфлексия матки (фиксированное расположение кзади), делают проведение данного исследования невозможным.
Метод обладает высокой информативностью. Он позволяет выявить практически все причины трубной непроходимости и другие возможные причины бесплодия. При обнаружении патологии с возможностью ее устранения, принимается решение о переходе на трансабдоминальную лапароскопию с выполнением реконструктивных операций.
Варианты диагностики
Гистеросальпингография (ГСГ) или метросальпингография (МСГ)
Рентгенографическая методика, оценивающая состояние матки и яйцеводов. Процедура с 80% точностью обнаруживает любые деформации, ведущие к непроходимости — извитости, расширения, перетяжки.
Перед проведением процедуры назначаются:
- Анализ крови на сифилис и гепатиты.
- Обследование мазка из половых путей на ЗППП и флору.
- Исследование крови на свертываемость.
Для поведения гистеросальпингографии в полость матки вводят рентгенконтрастную жидкость, заполняющую пространство фаллопиевых труб, полости матки и брюшной полости. Затем с помощью рентгена осматривают внутренние половых органы женщины, выявляя их дефекты, в том числе, трубную непроходимость.
В норме контраст должен выйти через отверстие маточной трубы в брюшную полость, но при непроходимости этого не происходит. Вещество, дойдя до преграды, останавливается, что видит врач на рентгеновском снимке.
Ультразвуковая гидросонография (УЗГСС)
При этом методе оценки проходимости маточных труб не используется рентгеновское излучение, а сама процедура не вызывает боли и дискомфорта. Предохраняться после УЗ-процедуры до начала нового цикла не нужно.
УЗГСС выполняется перед овуляцией, когда цервикальный канал максимально широк, расслаблен, а введение инструмента не приходит к спазмам. Проведение УЗГСС требует такого же предварительного обследования, как и ГСГ.
В ходе процедуры в специальный тонкий катетер, помещенный в шейку матки, вливается физиологический раствор, нагретый до комфортной температуры. Далее врач с помощью аппарата для ультразвуковых исследований наблюдает за перемещением жидкости — если раствор беспрепятственно движется в матку, значит, яйцеводы функционируют нормально. Нарушение движения жидкости указывает на непроходимость. УЗГСС – безвредный и безболезненный метод исследования проходимости маточных труб, проводимый без лучевой нагрузки.
Диагностическая лапароскопия
Прокол брюшной стенки для аппаратного осмотра внутренних органов.
В ходе операции выполняется два небольших разреза, через которые в брюшную полость закачивается газообразное вещество для расширения пространства и упрощения осмотра. Затем в один из проколов вводится миниатюрная видеокамера для наблюдения за ходом операции, а в другой – инструмент, с помощью которого врач может передвигать и рассматривать внутренние органы под нужным углом. В ходе осмотра доктор фиксирует имеющиеся патологии репродуктивной системы (яйцеводов, яичников, матки — в зависимости от цели лапароскопии) и ставит диагноз.
Процедура проводится под наркозом, что позволяет избежать возникновения спазмов, мешающих диагностике. После вмешательства женщина находится в стационаре в течение суток. Через два-три дня можно приступить к привычной жизни и выйти на работу.
После диагностической лапароскопии в течение месяца запрещаются половые отношения, интенсивные физически нагрузки и подъем тяжестей. Физическую активность нужно увеличивать постепенно, начиная со спокойных пеших прогулок на свежем воздухе.
Хотя наступление беременности возможно сразу после проведения исследования, планировать зачатие нужно не ранее чем через три месяца, чтоб организм полностью восстановился.
Фертилоскопия
Ввиду низкой информативности применяется крайне редко. Процедура близка по сути к диагностической лапароскопии, но инструмент внутрь тела вводится через влагалище, а не проколы.
Методика дает врачу возможность оценить состояние фаллопиевых труб и их проходимость, увидеть наличие или отсутствие спаек, выявить имеющиеся патологии органов репродуктивной системы и даже выполнить незначительные хирургические вмешательства.
Пертубация (кимопертубация)
Также редко практикуется по причине низкой информативности. При ее проведении с помощью сверхтонкого гибкого катетера в полость матки вводят газ (воздух или кислород). Под влиянием газа яйцеводы естественным образом сокращаются, а врач получает информацию о происходящих в органе процессах с помощью специальных приборов, отражающих сжатия труб в виде графической кривой.
Пертубация выполняется на гинекологическом кресле. Обезболивание проводится с помощью но-шпы и баралгина. Длительность процедуры составляет около пяти минут и еще небольшое время требуется аппарату для произведения анализа и построения графика.
Гистеросальпингография

Гистеросальпингография фотоОдин из видов рентгенконтрастного исследования, позволяющий изучить структуру матки, ее форму, оценить просвет и проходимость ее труб в реальном времени. Является основным методом для выявления аномалий развития матки и придатков, внутриматочной патологии. А также, дает возможность визуализировать спаечные образования. При подозрении на трубное бесплодие исследование проводится в первую фазу менструального цикла, на 5-й – 7-й день. В процессе подготовки женщине категорически запрещается половая жизнь по прекращению последних месячных. Из обследований назначается мазок на флору и анализ крови на СПИД, гепатит и сифилис, общий анализ крови и мочи. Накануне, и в день обследования делается очистительная клизма. Это позволит получить четкое изображение матки и придатков без наслоения содержимого кишечника, в особенности газов, значительно ухудшающих рентгенологическую картину и качество снимков. Перед выполнением процедуры следует провести гигиену паховой области и наружных половых органов, опорожнить мочевой пузырь. Необходимо снять все предметы, имеющие рентген-позитивные материалы. Продолжительность исследования около получаса. За это время выполняется серия снимков на различных уровнях заполнения контрастом полости матки и просвета ее труб, вплоть до излития контраста в полость малого таза. В современных клиниках используется цифровой рентгеновский аппарат, дающий низкую лучевую нагрузку. Анестезия, как правило, не проводится. Может использоваться внутриматочное введение местных анестетиков или введение седативных препаратов.
Для контрастирования используется рентген-позитивные водорастворимые препараты йода. По завершению обследования остатки контрастного вещества всасываются в кровь и выводятся почками в неизмененном виде. Гистеросальпингография назначается при подозрениях на непроходимость фаллопиевых труб, аномалий их развития. Применяется это исследование и для диагностики заболеваний матки: фиброзных или опухолевых изменений, аномалий развития и формы, спаечных процессов в ее полости.
Гистеросальпингография фото
При проведении гистеросальпингографии, под контролем рентгеноскопа, в полость матки через канюлю вводится контрастное вещество. Как только оно заполнит весь объем полости, делается снимок. Далее контраст попадает в фаллопиевы трубы. В условиях цифровой рентгеноскопии врачу доступна не только визуальная оценка, но и компьютерная обработка получаемого изображения. Это позволяет с максимальной точностью определить объем и скорость заполнения полостей, четко выявить локализацию окклюзии, если таковая имеется, сделать выводы относительно ее возможных причин. Абсолютным противопоказанием для рентгенконтрастного исследования является аллергическая реакция на йод и гипертиреоз. Не выполняется процедура в случае острых воспалительных процессов любой локализации, при выраженных нарушениях со стороны печени и почек, сердечной недостаточности.
Информативность метода достигает 85%. Как правило, гистеросальпингография переносится достаточно легко. В ряде случаев отмечаются неприятные и болевые ощущения при введении контраста. После завершения исследования пациентка еще в течение получаса находится под наблюдением медиков. Попытки беременности запрещены в течение одного цикла.
Как правильно подготовиться
Подготовка к УЗИ маточных труб подразумевает 2‒3 соблюдение диеты, способствующей подавлению процессов газообразования. Необходимо исключить из рациона молоко, бобовые культуры, сдобу, сладости, копчености и соленья. Желательно наладить питьевой режим. В случае проблем с ЖКТ допускается применение лекарственных препаратов слабительного или ветрогонного действия либо средств народной медицины с аналогичными свойствами.
Непосредственно за 20-30 минут до проведения процедуры рекомендуется прием спазмолитиков для расслабления гладкой мускулатуры матки и предупреждения рефлекторных сокращений шейки орган, поскольку подача контрастной жидкости проводится под давлением. В некоторых клиниках в стоимость проведения процедуры входит инъекция спазмолитика.
Кроме того, пациентке необходимо заранее подготовить следующие анализы, без которых врач не имеет права проводить процедуру:
- мазок микрофлоры влагалища;
- анализ крови на сифилис, ВИЧ, гепатит В и С.
Также нельзя проводить процедуру при наличии острого воспалительного процесса в малом тазу. Хронические воспаления также должны быть полностью купированы. После проведения УЗИ желательно применение свечей с метилурацилом на ночь в течение 1‒2 дней.
Лапароскопия
Лапароскопия — современный метод хирургической операции для осмотра органов изнутри без разреза и с помощью гастроскопа (лапароскопа). Выполняется для диагностики заболеваний и исследования органов малого таза и брюшной полости, а также для хирургического лечения.
Показания для лапароскопии:
- Бесплодие в течение года (при условии половой постоянной жизни без использования контрацептивов);
- Гормональная патология;
- Опухоли яичников;
- Миома матки;
- Подозрение на спаечный процесс или эндометриоз;
- Эндометриоз брюшины (придатков);
- Синдром поликистозных яичников;
- Добровольная стерилизация (перевязка труб);
- Подозрение на апоплексию яичника;
- Подозрение на внематочную беременность;
- Подозрение на перекрут опухолевой ножки яичника;
- Подозрение на перфорацию матки;
- Подозрение на разрыв пиосальпинкса (или кисты яичника);
- Потеря ВМС;
- Острый сальпингоофорит при отсутствии результатов от консервативной терапии в течение 1-2 суток.
Преимущества лапароскопии:
Преимущества процедуры бесспорны при необходимом опыте и квалификации специалистов.
- Малая травматичность (снижение болей после операции);
- Быстрое восстановление (один-два дня) физических функций;
- Сниженный риск образования спаек после операции;
- Короткий период нахождения в стационаре;
- Преимущество в косметическом смысле: менее заметные следы от проколов (5-10 мм) в сравнении с рубцами после открытых операций;
- Снижение риска развития грыж после операции, благодаря отсутствию широкого рассечения тканей;
- Рентабельность (несмотря на более высокую стоимость операции), благодаря экономии медикаментов, уменьшении сроков реабилитации и госпитального периода.
Недостатки лапароскопии:
- Высокая стоимость инструментов и технического оснащения для проведения операции;
- Возможные специфические осложнения (нарушения функций сердечно-сосудистой системы, легочной и пр.);
- Не все специалисты обладают достаточным опытом для проведения данной операции;
- Риск повреждения анатомических структур (при отсутствии у врача должной квалификации и опыта).
Как проводится УЗИ маточных труб?
Имеется три способа проверки матки на проходимость с помощью ультразвукового исследования, среди них:
- Наружный (трансабдоминальный). Исследование выполняют через брюшную стенку.
- Трансвагинальный, когда датчик аппарата УЗИ вводится внутрь влагалища.
- Трансректальный. Этот способ предполагает введение датчика внутрь прямой кишки.
Чтобы провести исследование внутри женского организма, на датчик надевают презерватив.
УЗИ матки проводят чаще всего первым, трансабдоминальным способом. Чтобы получить максимально четкую картину, женщине необходимо выпить несколько стаканов воды или сока и проходить процедуру с наполненным мочевым пузырем.
Во время диагностики, женщина должна находиться в горизонтальном положении, лежа на спине. Низ живота и половые органы должны быть освобождены от одежды. Чтобы улучшить контакт датчика с кожными покровами, на дерму наносят специальный гель. Планомерно передвигая датчик, врач исследует матку.
Чтобы изучить ее состояние более детально, возможно введение прибора в полость влагалища или в прямую кишку. Мочевой пузырь для проведения процедуры этим способом должен быть пустым. Также рекомендуется сделать очистительную клизму, если датчик вводят в кишечник. Эту процедуру применяют для исследования матки девушек, не имевших половой близости, чтобы не повредить девственную плеву.
Врач должен быть осведомлен о наличии у женщины аллергии на латекс, если процедура проводится трансвагинальным и трансректальным способом. Результат исследования будет получен в тот же день.
Как делают процедуру
Гистеросонография проводится следующим образом:
- Врач укладывает женщину на гинекологическое кресло. Спинка кресла опускается.
- Во влагалище вводят специальное зеркало. Затем обрабатывается шейка матки и полость влагалища.
- Через цервикальный канал вводят одноразовый тонкий катетер с контрастным веществом. На кончике катетера предусмотрен раздувающийся баллон для фиксации положения.
- Посредством ультразвукового вагинального датчика оценивают правильность расположения катетера при исследовании.
- Через катетер пропускают стерильный физиологический раствор. Он продвигается вдоль по маточным трубам.
- На экране УЗИ-аппарата подсвечивается область протекания физраствора. Там, где раствор остановился, фиксируют спаечный процесс.
На видео вы можете посмотреть запись с монитора процедуры:
Каким образом исследование выполняется?
Методика проведения данного обследования следующая:
- пациентка ложится на специальное гинекологическое кресло с заранее опущенной спинкой;
- врач вводит во влагалище зеркала, и выполняет тщательную обработку влагалища и шейки матки женщины;
- через канал шейки матки врач производит ввод тонкого одноразового катетера, который имеет на кончике специальный раздувающий баллон, предназначенный для фиксации с помощью вагинального датчика;
- выполняется УЗИ, чтобы удостовериться, что катетер расположен правильно;
- врач по катетеру вводит физиологический раствор или специальный стерильный гель, который, осуществляя продвижение по маточным трубам, дает возможность рассмотреть наличие в них спаек, а также их внутреннюю структуру.
Примерный объем нужной жидкости может составлять от 20-40 миллилитров до 100-110 миллилитров. Время проведения всей манипуляции составляет не больше 10-30 минут.
Гистеросальпингография (ГСГ), ее особенности
ГСГ – это метод исследования матки и маточных труб с использованием контрастного раствора, который вводится в полость органа. Исследование основано на разнице в физических свойствах контрастной жидкости и маточных тканей. В частности, они отличаются по своей способности поглощать рентгеновские или ультразвуковые лучи. Пропуская их сквозь заполненную матку, можно увидеть на снимке или экранном изображении четкие контуры этого органа, а также заметить новообразования, расположенные внутри полости и в маточных трубах. С помощью ГСГ удается установить причину непроходимости труб, обнаружить в матке такие патологии, как полипы, спайки, дефекты эндометрия, которые нередко приводят к бесплодию.
Виды ГСГ, их преимущества и недостатки
В зависимости от того, какое излучение используется, различают 2 вида гистеросальпингографии:
- Простая ГСГ (или РГСГ). Полость и маточные трубы заполняются контрастным веществом, а затем делаются рентгеновские снимки. В качестве контрастного вещества используется препараты радиоактивного йода (Кардиотраст, Уротраст, Верографин, Триомбраст), способного поглощать рентгеновское излучение.
- Ультразвуковая ГСГ (ЭХО-гистеросальпингография, или по-другому гистеросальпингоскопия). Контрастным веществом служит физиологический раствор. Его нагнетают в матку и маточные трубы, а затем пропускают ультразвуковые волны, получая изображение на экране монитора. Проводится трансвагинальное УЗИ.
Точность рентгеновского ГСГ изображения выше. Однако преимуществом ультразвуковой ГСГ является использование безвредного излучения, а также отсутствие необходимости использовать препараты йода, способные вызывать аллергию.
При назначении РГСГ маточных труб женщине необходимо предохраняться на протяжении всего цикла, избегая зачатия до проведения исследования и после него. В противном случае действие радиоактивных лучей и контрастных препаратов вредно повлияет на развитие плода. При использовании УЗ методики уже непосредственно после проведения ГСГ маточных труб в том же цикле наступление беременности совершенно безопасно, так как угрозы для здоровья будущего ребенка нет никакой.
Недостатком рентгеновской методики исследования маточных труб является необходимость проведения более сложной подготовки к процедуре. У обоих методов проведения ГСГ имеются противопоказания, а также не исключается вероятность осложнений.
Существуют и другие методы исследования состояния матки, такие как диагностическая лапароскопия и фертилоскопия. При этом осмотр полости органа производится с помощью специальной видеокамеры. Для того чтобы ее поместить в матку, необходимо проведение малоинвазивных хирургических операций. Оптические приспособления вводятся через проколы на животе (при обычной лапароскопии) или через надрез в задней стенке влагалища (при фертилоскопии). В отличие от них ГСГ проводится без разрезов и проколов.
Показания и противопоказания к назначению ГСГ
Наиболее часто ГСГ назначают для определения причин бесплодия или повторяющихся выкидышей. С помощью такого исследования выявляют степень непроходимости маточных труб, патологии их структуры. Выявляются нарушения анатомического строения матки и другие причины невынашивания беременности. Гистеросальпингография применяется также в качестве метода контроля состояния матки после проведенного медикаментозного или хирургического лечения.
Противопоказаниями являются:
- Беременность. Внутриматочное вмешательство любого рода ведет к ее прерыванию. При внематочной беременности во время нагнетания жидкости в матку может произойти разрыв маточной трубы.
- Наличие влагалищных кровотечений между менструациями.
- Острые и хронические воспалительные заболевания матки, яичников и других органов малого таза.
- Существование опухолей и кисты яичников, доброкачественных и злокачественных опухолей матки, обнаруженных другими методами.
- Наличие заболеваний органов кроветворения, а также кровеносных сосудов.
Исследование не проводится во время протекания в организме общих воспалительных и инфекционных заболеваний, наличии бронхиальной астмы, склонности к аллергии.
Стоит ли восстанавливать проходимость?
В данном вопросе становится важным возраст.
Если женщина молода и кроме непроходимости в трубах у нее не может возникнуть иных патологий, препятствующих зачатию – возможно возвращение проходимости протоков и в продолжении года можно пытаться зачать ребенка.
Когда забеременеть не получилось – не следует тратить время, необходимо сразу же использовать способ ЭКО (экстракорпоральное оплодотворение).
Это происходит из за того, что в период вынашивания ребенка матка растет в размерах и может случиться самопроизвольное устранение спаек и появление просвета маточных труб.
В возрасте за 35 лет при бесплодии продолжительное время и закупорке маточных труб – следует выбрать ЭКО. По истечении времени качественные характеристики яйцеклеток становятся хуже и повышается опасность генетических отклонений у ребенка.
По этой причине, затрачивать время на попытки воссоздания просвета труб просто безрезультатно – проходит время, а этот факт увы не в пользу женщины. Кроме того, появляется возможность самостоятельного зачатия, вслед за появлением первого.
Строение маточных труб
Структура стенок фаллопиевых труб близка к строению стенок матки — оба органа имеют многослойную слизистую и эпителиальную оболочки. Из этих тканей формируются гибкие трубы протяженностью 8-20 см. Средний размер маточной трубы составляет 12 см. Слизистая яйцеводов, имеет подвижные реснички, необходимые для перемещения попадающих в маточную трубу яйцеклеток, сперматозоидов и оплодотворенных ооцитов (зигот).
Фаллопиевы трубы состоят из:
- Воронки диаметром около 20 см. Эта часть трубы снабжена бахромками, соединяющими ее с яичником. Во время овуляции яйцеклетка выходит из лопнувшего фолликула и попадает в брюшную полость, где захватывается воронкой и продвигается в яйцевод.
- Ампулярного участка длиной 6-8 см и диаметром 5-8 мм. В этой части происходит слияние сперматозоида и яйцеклетки.
- Истмического участка. длиной 2 см и шириной 2-4 мм, формирующего перешеек, сужающийся по мере приближения к матке.
- Маточного участка – самой узкой части яйцевода длиной в 1 см, имеющей диаметр 1-2 мм. В этом месте фаллопиева труба переходит в полость матки.
Анализы и диагностика
Чтобы определить непроходимость маточных труб, врач проводит опрос и осмотр пациентки
Специалисту важно знать, были ли у женщины оперативные вмешательства в области малого таза, воспалительные процессы, эндометриоз, туберкулез легких или кишечника
После этого назначаются дополнительные диагностические методы:
- Исследование выделений из половых органов с целью определения инфекций.
- Общий анализ крови, определение маркеров воспаления.
- УЗИ органов малого таза – его проводят с применением трансвагинального датчика.
- МРТ – проводят, если в процессе ультразвукового исследования не удалось получить достаточной информации.
- Если есть подозрения на туберкулез, проводят рентгенографическое исследование органов малого таза.
С целью точной оценки проходимости труб проводится гистеросальпингография или метросальпингография. Это рентгенологическое исследование, которое позволяет более точно определить состояние маточных труб. Сальпингография предусматривает введение в полость матки водорастворимого рентгеноконтрастного вещества, после чего проводят рентгеновский снимок
Важно учесть, что метросальпингография проводится с использованием йодсодержащих растворов, поэтому ее можно назначать при отсутствии аллергии на йод. Если женщине назначена метросальпингография, то около недели перед процедурой не следует применять средств для интимной гигиены и любых других средств для спринцевания и подмывания, которые могут нарушить баланс микрофлоры
Также не следует пользоваться вагинальными противозачаточными. За два дня до исследования необходимо отказаться от половых контактов.
Гистеросальпингография проводится без анестезии. Пациентке вводят катетер в шеечный канал и по нему в полость матки вводят 2 мл контрастного вещества. Далее следует рентгеновский снимок, после чего дополнительно вводят еще немного контраста и делают повторный снимок. Процедура длится около получаса.
Что касается того, где можно сделать сальпингографию, то такое исследование проводят в специализированных клиниках. Цена сальпингографии в Москве, как и в других городах, может колебаться.
Перед процедурой следует посетить специалиста. Врач расскажет, как проходят анализы до процедуры, и что необходимо сделать пациентке, чтобы подготовиться к гистеросальпингографии. Кроме того, женщине необходимо знать о противопоказаниях, при которых гистеросальпингография невозможна. Это тяжелые заболевания печени, почек, сердца, а также острые воспалительные процессы.
В процессе диагностики может практиковаться и лапароскопия – диагностическую операцию проводят, если все предыдущие обследования были неэффективными. Суть операции – во введении через небольшие разрезы оптической системы, позволяющей осмотреть маточные трубы и взять образцы тканей для исследования. В ходе такого исследования можно выявить эндометриоз, извитость труб, нарушение их двигательной активности. Также в ходе лапароскопии можно провести некоторые манипуляции, в частности, рассечение спаек.