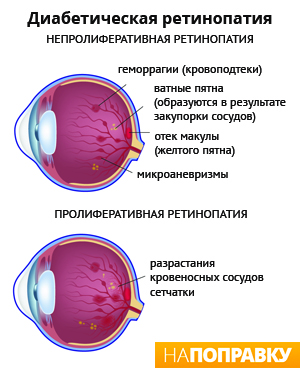
Диабетическая ретинопатия
Содержание:
Сопутствующие факторы
Если основная причина заболевания – повышение уровня сахара и длительное воздействие глюкозы на клеточные мембраны, то есть и иные критерии, ускоряющие и отягощающие этот процесс. К ним можно отнести:
Излишний вес. В этом случае у пациента наблюдаются сильнейшие изменения в анализах крови, а именно – превышение нормы триглицеридов, глюкозы и других элементов. Порой это мешает инсулину добраться до глюкозы в крови. Курение. Токсические элементы, которые попадают в организм курильщика при каждом вдохе сигаретного дыма, воздействуют на все органы и системы организма. Помимо легких, курильщик-диабетик с большой долей вероятности может столкнуться с ретинопатией. Стойкая гипертония. Редкое повышение давления не столь сильно влияет на функционирование органов зрения, как стойкая гипертония. В этом случае содержимое сосудов давит на стенки, тем самым повышая их проницаемость и в целом негативно влияя на их состояние. Возрастные изменения сердечнососудистой системы. Снижение эластичности сосудов, обусловленное их старением, также является отягощающим фактором развития диабетической ретинопатии. Алкоголь. Злоупотребление алкоголесодержащими напитками – настоящая бомба для диабетика. Токсические элементы, которые образуются при распаде спиртного, нарушают функционирование всех органов и отравляют организм. Помимо этого, мочегонный эффект становится причиной вымывания ценнейших необходимых для организма минералов и сгущения крови. Беременность. В этом состоянии практически все системы будущей матери работают на износ, что может спровоцировать самые негативные последствия диабета. Также опасными для таких пациенток считается самопроизвольные роды. Как лучше рожать такой женщине, необходимо обязательно обговорить не только с врачом-гинекологом, но и эндокринологом. Генетическая предрасположенность. Это единственный отягощающий заболевание критерий, повлиять на который пациент не в состоянии
Если у человека имеются родственники, которые в результате диабета столкнулись с ретинопатией, то ему необходимо уделить особое внимание этой системе организма
В случае генетической предрасположенности к диабетической ретинопатии следует чаще посещать офтальмолога для ранней диагностики и лечения болезни.
Примечания
- ↑ Касаткина Э. П. Сахарный диабет у детей. — 1-е изд. — М.: Медицина, 1990. — С. 206—207. — 272 с. — 60 000 экз. — ISBN 5-225-01165-9.
- ↑ Справочник педиатра-эндокринолога / Под. ред. М. А. Жуковского. — 1-е изд. — М.: Медицина, 1992. — С. 213-214. — 304 с. — 20 000 экз. — ISBN 5-225-02616-8.
- ↑ Ефимов А. С., Скробонская Н. А. Клиническая диабетология. — 1-е изд. — К.: Здоровья, 1998. — С. 115-117. — 320 с. — 3000 экз. — ISBN 5-311-00917-9.
- Kohner E. M. Diabetic retinopathy // Brit. Med. Bull. — 1989. — Vol. 5, № 1. — P. 148—173.
- Амбулаторная помощь эндокринному больному / Под ред. Ефимова А. С. — 1-е изд. — К.: Здоровья, 1988. — С. 37-38. — 256 с. — (Справочное издание). — 81 000 экз. — ISBN 5-311-00029-5.
- ↑ Ефимов А. С. Малая энциклопедия врача-эндокринолога. — 1-е изд. — К.: Медкнига, ДСГ Лтд, Киев, 2007. — С. 164—169. — 360 с. — («Библиотечка практикующего врача»). — 5000 экз. — ISBN 966-7013-23-5.
- ↑ Эндокринология / Под ред. Н. Лавина. — 2-е изд. Пер. с англ. — М.: Практика, 1999. — С. 841. — 1128 с. — 10 000 экз. — ISBN 5-89816-018-3.
Лечение диабетической ретинопатии
Панретинальная лазеркоагуляция
Лечение с помощью панретинальной лазеркоагуляции направлено на то, чтобы вызвать инволюцию новообразованных сосудов и предотвратить потерю зрения вследствие кровоизлияния в стекловидное тело или тракционной отслойки сетчатки. Объем лечения зависит от выраженности пролиферативной диабетической ретинопатии. При умеренном течении заболевания коагуляты наносят последовательно далеко друг от друга при малой мощности, а при более выраженном процессе или рецидивах расстояние между коагулятами нужно уменьшить, а мощность — увеличить.
Начинающим офтальмологам лучше пользоваться панфундоскопом. дающим большее увеличение, чем трехзеркальная линза Goldmann. так как при использовании последней вероятность неудачной фотокоагуляции с неблагоприятными последствиями выше.
Нанесение коагулятов
- размер коагулята зависит от используемой контактной линзы. С линзой Goldmann размер коагулята должен составлять 500 мкм, тогда как с панфундоскопом — 300-200 мкм;
- время экспозиции — 0,05-0,10 сек при мощности, позволяющей наносить нежные коагуляты.
Первичное лечение диабетической ретинопатии проводят с нанесением 2000-3000 коагулятов в рассеянном порядке в направлении от заднего отрезка с охватом периферии сетчатки за один или два сеанса, панретинальная лазеркоагуляция, ограниченная одним сеансом, связана с более высоким риском осложнений.
Объем лечения в течение каждого сеанса определяют по болевому порогу больного и его способности концентрировать внимание. Большинству больных вполне достаточно местной анестезии глазными каплями, однако может возникнуть необходимость в парабульбарной или субтеноновой анестезии
Последовательность действий следующая:
- Шаг 1. Около диска; книзу от нижневисочной аркады.
- Шаг 2. Защитный барьер вокруг макулы производят для предотвращения опасности вмешательства на стекловидном теле. Основной причиной стабильной неоваскуляризации является неадекватное лечение.
Признаками инволюции являются регрессия неоваскуляризации и появление запустевших сосудов или фиброзной ткани, сокращение расширенных вен, абсорбция кровоизлияний сетчатки и уменьшение побледнения диска. В большинстве случаев ретинопатии без отрицательной динамики сохраняется стабильное зрение. В некоторых случаях препролиферативная диабетическая ретинопатия рецидивирует, несмотря на первичный удовлетворительный результат. В связи с этим необходимо повторное обследование больных с интервалом 6-12 мес.
Панретинальная коагуляция оказывает влияние только на сосудистый компонент фиброваскулярного процесса. В случае регресса новообразованных сосудов с формированием фиброзной ткани повторное лечение не показано.
Лечение при рецидивах
- повторная лазеркоагуляция с нанесением коагулятов в промежутках между ранее произведенными точками;
- криотерапия на переднюю область сетчатки показана при невозможности проведения повторной фотокоагуляции вследствие плохой визуализации глазного дна, обусловленной помутнением сред. Кроме того, она позволяет воздействовать на участки сетчатки, не подвергшиеся панретинальной лазеркоагуляции..
Необходимо объяснить пациентам, что панретинальная лазеркоагуляция может вызвать дефекты поля зрения различной степени, что является обоснованным противопоказанием для вождения автомашины.
- Шаг 3. С носовой стороны диска; завершение вмешательства в области заднего полюса.
- Шаг 4. Лазеркоагуляция периферии до конца.
При значительно выраженной пролиферативной диабетической ретинопатии сначала рекомендуют производить вмешательство в нижней половине сетчатки, так как в случае кровоизлияния в стекловидное тело происходит закрытие именно этой области, что делает невозможным дальнейшее лечение.
Последующая тактика ведения больных
Причины возникновения
Причины возникновения ретинопатии сетчатки могут быть самыми различными и зависят от формы заболевания:
- Гипертоническая. Развивается вследствие повышенного уровня артериального давления. При гипертонии сосуды сетчатки начинают спазмировать, вследствие чего внутренняя мембрана расщепляется, начинается гиалиноз. Степень поражений зависит от тяжести гипертонической болезни. Спровоцировать возникновение патологии также может сильный токсикоз во время беременности или почечная недостаточность. Что принимать при такой болезни? Медикаментозная терапия в первую очередь направлена на снижение давления и нормализации кровообращения сетчатки.
- Диабетическая. Возникает в качестве осложнения сахарного диабета 1 или 2 типа, провоцирует стремительное ухудшение зрения. К провоцирующим факторам можно отнести: длительное течение патологии, значительное повышение уровня глюкозы в крови, ожирение, анемия крови, при нефропатии, повышенное АД. Пролиферативная диабетическая ретинопатия провоцирует отслойку сетчатки и потерю зрения. Риск развития осложнения повышается с возрастом.
- Травматическая. Основной причиной развития данной разновидности заболевания является механическое повреждение органов зрения, в результате которого наблюдается выраженный сосудистый спазм и кислородное голодание сетчатки, приводящее к излиянию ВГЖ и внутриглазным кровоизлияниям. Ретинопатия Пурчера может быть следствием компрессии грудной клетки.
- Атеросклеротическая. Патология развивается на фоне системного атеросклероза сосудов. При данном заболевании появляются множественные точечные кровоизлияния и побледнение диска зрительного нерва, провоцирующие отслоение сетчатки.
- Геморрагическая. Возникает в результате различных патологий крови. Чаще всего является следствием лейкоза, анемии или миеломной болезни. Особенности проявления и лечения зависят от основного заболевания.
Иногда встречается тамоксифеновая форма патологии. В офтальмологии часто диагностируется ретинопатия недоношенных. Основной причиной развития данной формы заболевания является недоразвитость сосудов сетчатки. Спровоцировать появление такого патологического состояния могут следующие факторы:
- несформированность организма вследствие раннего появления на свет,
- длительное применение кислородотерапии,
- слишком низкий вес при рождении,
- наличие сопутствующих патологий,
- родовые кровотечения,
- воспалительные хронические болезни у матери.
Ретинопатия недоношенных преимущественно диагностируется у детей, которые родились ранее 30 недели гестации и имеют вес менее 1400 грамм.
Разновидности
В категорию первичных реттинопатий, причины возникновения которых неизвестны, входят следующие виды заболевания:
- центральная серозная, диагностируемая у взрослых мужчин, указывающих в анамнезе на головные боли после эмоциональных стрессов;
- наружная экссудативная диагностируется чаще всего у молодых мужчин;
- многофокусная пигментная, для которой характерно ранее нарушение центрального зрения.
В категорию вторичных ретинопатий, причины возникновения которых бывают самыми различными, входят следующие виды заболевания:
- гипертоническая, причиной которой считают заболевания почек, артериальную гипертензию, проявлениями токсикоза у беременных. Офтальмологи указывают на 4 стадии заболевания;
- атеросклеротическая, причиной которой является системный атеросклероз;
- диабетическая, развивается при наличии сахарного диабета одного из 2 типов. Эта разновидность приводит к слабовидению и слепоте, если больной не обратился вовремя к врачу. Основные причины развития: хронический диабет, ожирение, невропатия, анемия и т.д. Специалисты выделяют 3 формы болезни;
- ретинопатия, причиной возникновения которой являются заболевания крови различной патологии: лейкозы, полицитемия, анемия, миеломная болезнь и пр. Для каждой из форм характерна специфическая офтальмоскопическая картина;
- травматическая, возникающая по причине сдавливания грудной клетки резко и быстро, после чего глазные кровоизлияния. Без лечения возможна атрофия зрительного нерва.
Причины появления
Ретинопатия — мультифакторное заболевание, т. е. недуг может появиться на фоне самых различных процессов.
Важно! Основную группу риска составляют дети, которые родились до 32-недельного срока, а также имеющие вес не более 1,5 кг. Если ребенку проводили искусственную вентиляцию легких более трех дней, то риск развития ретинопатии существенно увеличивается
Можно выделить и другие факторы, которые способны повлиять на развитие болезни:
- Многоплодие.
- Наличие других патологий, в частности, речь идет об анемии, сепсисе и т. д.
- Если мать ребенка страдает от заболеваний половых органов, которые протекают в хронической стадии.
- Гестоз.
- Если во время родов открылось кровотечение.
Справка. Примечателен тот факт, что ретинопатия встречается гораздо чаще в тех странах, где медицина находится на высоком уровне. Объясняется это тем, что в этих местах четко отлажена методика реанимации недоношенных детей, но это часто приводит к нарушению зрительной функции.
Дело в том, что сосуды сетчатки должны развиваться в утробе матери, т. е. в полной темноте. Когда же ребенок рождается недоношенным, на его глаза сразу же воздействует свет и сосуды формируются с нарушениями.
Ретинопатия недоношенных
Ретинопатия недоношенных это заболевание, при котором сетчатка глаза недоношенных новорождённых малышей не успевает правильно развиться. Прогрессирование патологии связано с преждевременными родами, низкой массой детей, а также с наличием тяжёлых нарушений в дыхательной, нервной и кровеносной системе.
Ретинопатия недоношенных также может возникнуть вследствие применения специальных мер по выхаживанию новорождённых малышей. Современная медицина способна сохранить жизнь ребёнку с массой тела 500 г или родившемуся на 3 месяца раньше. Однако условия жизни и атмосферное давление на Земле несколько отличаются от тех, к которым малыш привык в утробе матери. Для поддержания новорождённых в инкубаторах используют аппаратуру, которая поддерживает их дыхание и характеризуется высоким содержанием кислорода. 
В результате различных неблагоприятных факторов у недоношенных детей нормальное формирование сетчатки может остановиться. В таком случае начинают развиваться патологические сосуды сетчатой оболочки. Такие новообразования не справляются с основной своей функцией — они не поставляют кислород сетчатке. Прогрессирование данного заболевания приводит к образованию рубцовой ткани в сетчатой оболочке и стекловидном теле. Позже развивается отслойка сетчатки. Может также возникнуть излияние крови в полость стекловидного тела. У больного наблюдается косоглазие, амблиопия, близорукость.
Симптомы
Новорождённые дети неспособны самостоятельно рассказать о своих проблемах. Выявление патологии лежит на педиатрах. Диагностируют ретинопатию офтальмологи.
Факторы риска:
- слишком маленький вес при рождении (менее 1,2 кг);
- срок гестации до 34 недель;
- использование искусственной вентиляции лёгких и кислородотерапии;
- внутриутробные инфекции;
- избыточная освещённость и воздействие света на сетчатку;
- болезненное состояние после рождения.
Симптомы, которые могут появиться у малыша до двухлетнего возраста:
- держит предметы близко возле глаз;
- не замечает отдалённые объекты;
- видит только одним глазом;
- часто моргает;
- зрение постоянно ухудшается;
- развивается косоглазие.
Лечение
У половины недоношенных детей происходит самопроизвольный регресс заболевания. В случае развития осложнений используется лазеркоагуляция или криокоагуляция. Правда, подобная терапия проводится не позже 72 ч с момента выявления патологии. На поздних стадиях используется хирургическое лечение. Больному делают циркулярное пломбирование склеры или транцилиарную витрэктомию.
Причины заболевания
Главный механизм появления ретинопатии – стойкое нарушение кровоснабжения сетчатки на протяжении длительного времени.
В соответствии с этиологической классификацией, к расстройству микроциркуляции могут привести:
- Гипертоническая болезнь. Сосуды глазного дна находятся в состоянии длительного спазма за счет стойкого повышения артериального давления. Мелкая сосудистая сеть начинает гиалинизироваться на фоне белковой дистрофии. Из-за этого кровеносные стенки приобретают «стекловидность» (становятся хрупкими и ломкими). Следующий этап – ангиосклероз. Просвет сосудов значительно уменьшается за счет образования соединительной ткани, а их стенки теряют способность к нормальному сокращению и расслаблению. Возникают выраженные застойные явления, поэтому диск зрительного нерва становится отечным. Дальнейшее прогрессирование изменений чревато потерей зрения.
- Системный атеросклероз. Начальные этапы ретинальных изменений сходны с таковыми при артериальной гипертензии. Принципиальные отличия появляются только на последней стадии: за счет появления капиллярных микрокровоизлияний, по ходу сосудистой сети происходит отложение нерастворимых кристаллов, сформированных из застывшей воспалительной жидкости (экссудата). ДЗН (диск зрительного нерва), находящийся в состоянии недостатка кровоснабжения, становится бледным.
- Сахарный диабет. Указанная ретинопатия сходна по морфофункциональным перестройкам, наблюдаемым при гипертонии и атеросклерозе на первых двух стадиях. Отличия начинаются с третьего этапа: формируется диабетическая ретинопатия со склонностью к пролиферации. В условиях постоянной недостаточности кровоснабжения происходит компенсаторная неоваскуляризация сетчатой оболочки. Образовавшиеся сосуды являются неполноценными за счет хрупких стенок, легко поддающихся разрушению. Продолжение неоваскуляризации приводит к тому, что сосуды повреждаются при врастании в стекловидное тело и вызывают формирование множественных участков мелких кровоизлияний. Если патологический процесс не остановить вовремя, произойдет отслойка сетчатки вследствие избыточного натяжения волокон стекловидного тела.
- Болезни крови. Течение фоновой ретинопатии будет напрямую зависеть от вида гематологической патологии. К изменениям в микроциркуляторном русле сетчатки способны привести:
- Полицитемия (тромбоз мелких сосудов, с последующей гиалинизацией и склерозом их стенок, а также выраженный отек диска зрительного нерва);
- Анемия (патологическое расширение просвета сосудов и частые геморрагии приводят к отслойке сетчатки);
- Лейкоз (извитость сосудистого русла, сопровождающаяся частыми геморрагиями и выходом экссудата под ткань сетчатки);
- Миеломная болезнь (образование патологического белка вызывает сгущение крови и, как следствие, стойкое расширение ретинальных сосудов со склонностью к кровоизлияниям).
- Травматическое повреждение. Ретинопатия часто наблюдается у людей, перенесших сильное и длительное сдавливание грудной клетки. Подобный травмирующий фактор приводит тому, что артериолы глазного дна переходят в состояние стойкого сокращения. Вазоспазм становится причиной гипоксии сетчатки. В условиях недостатка кислорода транссудат (жидкость невоспалительного характера) начинает пропотевать сквозь сосудистую стенку, приводя к ретинальному отеку.
Ряд специалистов включает в рассмотренную этиологическую классификацию дополнительные пункты:
- Сосудистые изменения сетчатки из-за аутоиммунного поражения;
- Ретинопатия вследствие лучевого воздействия;
- Патология сосудов сетчатки из-за тромбоза центральной ретинальной вены.
Где рожать, чтобы ребенка выходили
С 2006 года по национальному проекту «Здоровье» в российских регионах было построено более пятидесяти государственных перинатальных центров – в Брянске, Саратове, Краснодаре и др., – специализирующихся на выхаживании детей с разными патологиями, в том числе и недоношенных.
Преждевременные роды, как правило, – прогнозируемая ситуация. Если существует такой риск, будущим родителям следует наблюдаться в перинатальном центре.
В Москве и Санкт-Петербурге на дохаживании недоношенных специализируются некоторые больницы, где есть отделения патологии новорожденных. В этом случае роддом, к которому прикрепляют женщину, заранее планирует, что младенец будет перевезен в одно из таких отделений.
Если нет возможности транспортировать ребенка в профильный центр, его должны выходить в обычном роддоме – протоколы выхаживания недоношенных едины и известны.
В таком случае нужно заранее обсудить вопрос о том, есть ли в роддоме специалист с опытом выхаживания таких детей.
Грамотное выхаживание может предотвратить развитие болезни, но это, увы, не гарантия, поэтому
особенно важно, чтобы ребенка из группы риска по развитию РН на четвертой неделе жизни осмотрел офтальмолог. Далее осмотры офтальмолога должны проходить каждые две недели
Если недоношенного ребенка после родов перевезли в перинатальный центр, его осмотрит офтальмолог центра. Если ребенка к этому времени уже успели выписать домой, на осмотр к офтальмологу его должны принести родители. Оптимальный вариант амбулаторного наблюдения – специальный кабинет катамнеза при стационаре, где выхаживают недоношенных; направление туда дает педиатр из районной поликлиники.
Если ребенка не перевозили в перинатальный центр, а выхаживали в роддоме, главный врач роддома должен вызвать офтальмолога из перинатального центра (или организовать перевоз ребенка), так как своего офтальмолога в штате роддома нет
Очень важно, чтобы на первый осмотр офтальмолога ребенок попал вовремя – на четвертой неделе жизни и далее – регулярно, – чтобы не пропустить начало болезни, ведь лечить ее будет сложнее
Лечение
Полностью вылечить ретинопатию при диабете невозможно, диагноз ставится пожизненно, так как ретинопатия – осложнение сахарного диабета. Поэтому важна своевременная профилактика и диагностика как сахарного диабета, так и начинающихся проблем со зрением.
Диагноз «сахарный диабет» и «диабетическая ретинопатия» – не приговор. Соблюдая все правила питания, медикаментозное лечение, ведя здоровый образ жизни, можно сохранить зрение, избежать операций и слепоты. Но это требует большого желания, а также самодисциплины, так что все в ваших руках.
Диабетическая ретинопатия имеет четыре направления лечения: снижение уровня сахара, нормализация артериального давления, восстановление обмена веществ, борьба и профилактика осложнений. Для достижения поставленных целей используют консервативный подход – это диета, медикаментозное лечение, народные средства, хирургические методы.
Диетотерапия
Диета и правильное питание – это половина успеха лечения сахарного диабета или его осложнений. Основная цель лечебного питания – обеспечение стабильности, равномерности в поступлении углеводов и их соответствие выполняемой физической нагрузке. При диабетической ретинопатии питание должно быть полностью сбалансированным.
Продукты, которые строго противопоказаны:
- быстрые, легкоусвояемые углеводы (сахар, кондитерские изделия, мед, фрукты, соки);
- алкоголь;
- продукты с высоким содержанием жиров (майонез, масло, сало, сливки);
- копченое;
- жареное;
- соленое;
- острое.
Медикаментозная терапия
При лечении диабетической ретинопатии из-за глубокого анатомического расположения сетчатки капли в глаза практически неэффективны. Чаще используется таблетированная форма препаратов, инъекции, которые вводятся возле глаза или в само глазное яблоко, внутримышечные, внутривенные уколы или капельницы.
Основные лекарственные средства, используемые при лечении диабетической ретинопатии:
- Ангиопротекторы – препараты, улучшающие состояние сосудов сетчатки («Пентоксифиллин», «Доксиум», «Ангинин», «Пармидин»).
- Антикоагулянты – снижают образование тромбов («Этамзилат», «Дицинон», «Фраксипарин», «Гепарин», «Флексал»).
- Ноотропные препараты для улучшения состояния нервных клеток («Церебролизин», «Пирацетам», «Трентал»).
- Противовоспалительные препараты («Ибупрофен», «Дексаметазон», «Преднизолон»).
- Блокатор фактора VEGF – это один из принципиальных препаратов при запущенной стадии диабетической ретинопатии, с пролиферацией неполноценными сосудами. Это препарат способствует устранению образования новых сосудов и исчезновению уже сформировавшихся. Единственным недостатком является его высокая стоимость. Не все пациенты имеют возможность его приобрести, а вводить его необходимо периодически, но постоянно. «Пегаптаниб» или «Макуген» (стоимость 50 000 рублей), «Ранибизумаб» или «Луцентис» (стоимость 47 000 рублей).
- Витамины группы В, С, Е, Р.
- Препараты, улучшающие обмен веществ в сетчатке: «Фосфаден», «Эмоксипин», «Тауфон».
- Если необходимо – антибактериальная терапия.
Смотрите видео о лечении диабетической ретинопатии без операции:
Народные, домашние методы
Предупреждаем, лечение народными средствами диабетической ретинопатии должно быть согласовано с вашим врачом-офтальмологом и не в ущерб основной медикаментозной терапии. Самолечение может только усугубить или осложнить заболевание.
Популярна в народной медицине обычная крапива. Ее употребляют в пищу сырой, с салатами, делают из нее сок или отвары, настаивают со сборами. На втором месте липовый чай, очень эффективно снижает уровень сахара в крови.
Хирургическое лечение
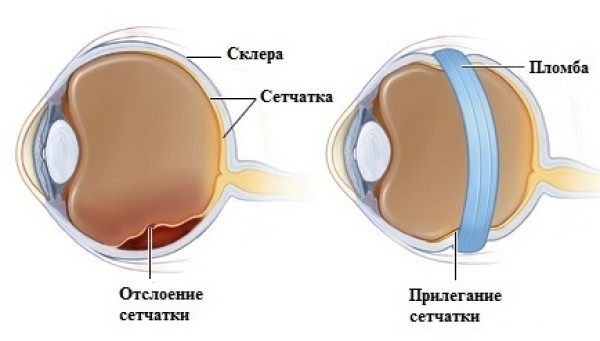
К хирургическим методам относится лазерная коагуляция сетчатки. Вид операции зависит от зоны сетчатки, которая подвергается коагуляции и типу проводимой операции, а именно бывает:
- фокальная;
- панретинальная;
- по типу решетки.
Какую из видов коагуляции и в какой области ее провести, решает ретинальный хирург, который будет делать операцию.
Суть операции в локальном воздействии лазера на определенные места сетчатки с целью формирования посткоагуляционного рубца и прекращения кровотечения, уменьшения отека. Также лазерная коагуляция используется в профилактике отслойки сетчатки.
Осложнением этой операции является отрицательный эффект в виде уничтожения зрительных клеток в местах воздействия лазера, они просто выжигаются, формируя слепые пятна на сетчатке. Так что операция не панацея, и разумнее не доводить ситуацию до оперативного вмешательства.
Смотрите видео о лечении заболевания при помощи лазера:
Диагностика
Сегодня существует несколько диагностических методов. Желательно, чтобы врач ориентировался на результаты нескольких из них. Что можно предложить для исследования состояния глаз:
- диафаноскопию;
- визиометрию;
- биомикроскопию;
- офтальмоскопию;
- периметрию.
Диафаноскопия нужна для определения наличия или отсутствия новообразований в глазном дне. Благодаря специальной лампе во время биомикроскопии врач сможет бесконтактно обнаружить патологические изменения и нарушения работы органов зрения. Периметрия позволит выявить повреждения роговицы и угол визуализации картинки, которую видит пациент.
Кстати, патология не всегда развивается симметрично, то есть одинаково поражены могут быть один или два глаза, и степень изменений также различна.
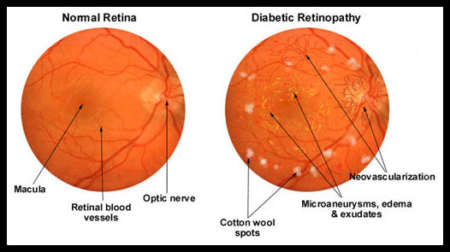
Что такое Диабетическая ретинопатия —
Диабетическая ретинопатия (или ангиоретинопатия — от греческого angeion — сосуд и латинского retina — сетчатка) — проявление сахарного диабета. Диабетическая ретинопатия развивается обычно через 7-10 лет после возникновения диабета и быстро прогрессирует.
Не все больные диабетом знают о том, что при их заболевании наиболее часто поражается сетчатка глаза. В запущенных случаях диабетическая ретинопатия приводит к неизлечимой слепоте. Диабетическая ретинопатия так же, как и макулодистрофия, приводит к разрушению центрального зрения. Очень много пожилых людей в той или иной степени страдают этим заболеванием. Опасность его состоит в том, что изменения в желтом пятне сетчатки заметны только тогда, когда заболевание уже находится в поздней стадии. Очень часто больные диабетом не обращают внимания на ранние признаки поражения сетчатки и не обращаются к офтальмологу.