Тромбоэмболия нижних конечностей: возможные причины, симптомы и особенности лечения
Содержание:
Лечение
Медикаментозное лечение тромбоэмболии легочной артерии
| Препарат | Описание | Применение и дозировки |
| Препараты, уменьшающие свертываемость крови | ||
| Гепарин натрия (натриевый гепарин) | Гепарин – вещество, которое образуется в организме человека и других млекопитающих. Он подавляет фермент тромбин, который играет важную роль в процессе свертывания крови. | Одномоментно вводят внутривенно 5000 – 10000 ЕД гепарина. Затем – капельно по 1000-1500 ЕД в час. Курс лечения – 5-10 дней. |
| Надропарин кальция (фраксипарин) | Низкомолекулярный гепарин, который получают из слизистой оболочки кишечника свиней. Подавляет процесс свертывания крови, а также обладает противовоспалительным действием и подавляет иммунитет. | Вводят 0,5-0,8 мл подкожно 2 раза в сутки. Курс лечения – 5-10 дней. |
| Эноксапарин натрия | Низкомолекулярный гепарин. | Вводят 0,5-0,8 мл подкожно 2 раза в сутки. Курс лечения – 5-10 дней. |
| Варфарин | Препарат, который подавляет синтез в печени белков, необходимых для свертывания крови. Назначается параллельно с препаратами гепарина на 2-й день лечения. | Форма выпуска: Таблетки по 2,5 мг (0,0025 г).Дозировки: В первые 1-2 дня варфарин назначают в дозировке 10 мг 1 раз в день. Затем дозу снижают до 5-7,5 мг 1 раз в день. Курс лечения – 3-6 месяцев. |
| Фондапаринукс | Синтетический препарат. Подавляет функцию веществ, которые принимают участие в процессе свертывания крови. Иногда применяется для лечения тромбоэмболии легочной артерии. | |
| Тромболитики (препараты, которые растворяют тромбы) | ||
| Стрептокиназа | Стрептокиназу получают из β-гемолитического стрептококка группы C. Она активирует фермент плазмин, который расщепляет тромб. Стрептокиназа действует не только на поверхности тромба, но и проникает внутрь него. Наиболее активна в отношении недавно образовавшихся тромбов. | Схема 1. Вводят внутривенно в виде раствора в дозировке 1,5 миллиона МЕ (международных единиц) в течение 2 часов. В это время введение гепарина прекращают.Схема 2.
|
| Урокиназа | Препарат, который получают из культуры клеток почек человека. Активирует фермент плазмин, который разрушает тромбы. В отличие от стрептокиназы, реже вызывает аллергические реакции. | Схема 1. Вводят внутривенно в виде раствора в дозировке 3 миллиона МЕ в течение 2 часов. В это время введение гепарина прекращают.Схема 2.
|
| Альтеплаза | Препарат, который получают из человеческих тканей. Активирует фермент плазмин, который осуществляет разрушение тромба. Не обладает антигенными свойствами, поэтому не вызывает аллергических реакций и может использоваться повторно. Действует на поверхности и внутри тромба. | Схема 1. Вводят 100 мг препарата в течение 2 часов.Схема 2. Вводят препарат в течение 15 минут из расчета 0,6 мг на каждый килограмм массы тела больного. |
Мероприятия, которые проводят при массивной тромбоэмболии легочной артерии
- Остановка сердца. Проводят сердечно-легочную реанимацию (непрямой массаж сердца, искусственную вентиляцию легких, дефибрилляцию).
- Гипоксия (пониженное содержание в организме кислорода) в результате нарушения дыхания. Проводят оксигенотерапию – больной вдыхает газовую смесь, обогащенную кислородом (40%-70%). Ее подают через маску или через введенный в нос катетер.
- Выраженное нарушение дыхания и тяжелая гипоксия. Проводят искусственную вентиляцию легких.
- Гипотензия (снижение артериального давления). Больному вводят внутривенно через капельницу различные солевые растворы. Применяют препараты, которые вызывают сужение просвета сосудов и повышение артериального давления: допамин, добутамин, адреналин.
Хирургическое лечение тромбоэмболии легочной артерии
Показания к хирургическому лечению при ТЭЛА
- массивная тромбоэмболия;
- ухудшение состояния пациента, несмотря на проводимое консервативное лечение;
- тромбоэмболия самой легочной артерии или ее крупных ветвей;
- резкое ограничение притока крови к легким, сопровождающееся нарушением общего кровообращения;
- хроническая рецидивирующая тромбоэмболия легочной артерии;
- резкое снижение артериального давления;
Виды операций при тромбоэмболии легочной артерии
- Эмболэктомия – удаление эмбола. Это хирургическое вмешательство проводится в большинстве случаев, при острой ТЭЛА.
- Тромбэндартерэктомия – удаление внутренней стенки артерии с прикрепленной к ней бляшкой. Применяется при хронической ТЭЛА.
Эпидемиология
ТЭЛА — относительно распространённая сердечно-сосудистая патология (примерно 1 случай на тысячу населения в год). В США ТЭЛА наблюдают примерно у 650 000 человек, которая приводит к 350 000 смертям в год. ТЭЛА чаще возникает у пожилых (В США в год венозная тромбоэмболия возникает первый раз примерно у 100 человек из 100 000 и экспоненциально растёт от менее 5 случаев на 100 000 человек у детей до 15 лет до 500 случаев на 100 000 человек в возрасте 80 лет). Данные о связи пола с ТЭЛА разнятся, однако анализ национальной базы данных США выявил, что у мужчин смертность на 20—30% выше, чем у женщин. Заболеваемость венозной тромбоэмболией среди пожилых выше у мужчин, но у пациентов моложе 55 лет — выше у женщин.
Диагностика
Перед тем, как лечить тромбофлебит глубоких вен нижних конечностей, необходимо провести грамотную диагностику. Врач попросит вас раздеться и осмотрит внутреннюю и наружную сторону каждой ноги от стопы до паха. При этом могут быть выявлены такие признаки болезни:
- набухшие поверхностные вены;
- отечность стопы и голени;
- синюшность кожи на отдельных участках;
- болезненный участок по ходу вены;
- гипертермия (повышенная температура) отдельных участков кожи.
Иногда клиническая картина ТГВ не позволяет установить диагноз с помощью простого выявления симптомов и признаков болезни. В таких случаях применяются более сложные методы диагностики:
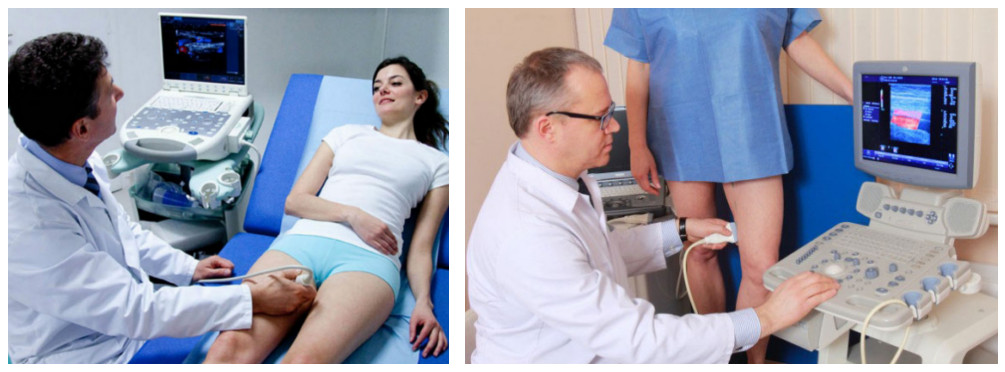
- Ультразвуковое исследование – это метод, позволяющий обнаружить тромбы в просвете глубоких вен ног. Чаще всего применяется дуплексная допплерография, с помощью которой можно как выявить тромбы, так и оценить скорость и направление кровотока в сосудах.
- D-димер – это вещество, выделяемое в кровь при деградации (рассасывании) тромба. При его нормальном уровне можно с большой вероятностью считать, что в организме пациента нет тромбоза и дальнейшее обследование (УЗИ вен) не нужно. Следует учитывать, что повышенный D-димер в крови не всегда надежно указывает на ТГВ, поскольку его уровень может увеличиться после операции, травмы или во время беременности. Для подтверждения диагноза проводится дополнительное обследование.
- Компьютерная томография – метод, использующийся для диагностики ТГВ достаточно редко. Для обнаружения тромбов в сосудах внутривенно вводят контраст, а затем делают серию рентгенологических снимков, которые обрабатываются компьютером для получения детального изображения.
- Венография – метод визуализации сосудов с помощью введения в вены стопы контрастного вещества. Контраст с током крови попадает в глубокие вены и поднимается по ноге, его можно обнаружить с помощью рентгенологического исследования. Этот метод позволяет выявить тромбы в сосудах, когда анализ крови на D-димер и ультразвуковое исследование не смогли подтвердить или опровергнуть ТГВ.
Профилактика
Снизить риск возникновения эмболии легочной артерии у людей, склонных к тромбообразованию, поможет:
- сбалансированное питание;
- использование компрессионного белья;
- применение антикоагулянтов;
- избавление от вредных привычек — курения, злоупотребления алкоголем;
- ведение активного образа жизни;
- избавление от лишнего веса.
Состояние больных, страдающих тяжелыми хроническими патологиями (сердечной недостаточностью, сахарным диабетом, варикозным расширением вен и др.), находящихся длительное время после оперативного вмешательства на постельном режиме должны строго контролироваться специалистами.
Патогенез
До середины 19 века тромбоз был загадкой для врачей, они пытались понять, что же это такое. Разгадать тайну удалось немецкому патологоанатому Рудольфу Вирхову. Он изучил механизмы возникновения тромбоза, выявив три базовых принципа. С тех пор прошло полтора столетия, но открытие берлинского врача по-прежнему актуально. Эту теорию принято называть триадой Вирхова.
Рудольф Вирхов сформулировал три основных причины возникновения тромбоза. Первая – ухудшение состояния стенок сосудов. Это могут быть последствия травмы или хирургического вмешательства. Вирхов заметил, что тромбы чаще всего образуются там, где повреждена внутренняя структура сосудов. Вторая причина – замедление кровотока. Тромбы скапливаются там, где меняется скорость потока крови. Изменение вязкости крови также провоцирует тромбоз. В «густой» крови тромбы образуются чаще, чем в «жидкой».
Итак, в основе возникновения тромбов лежат три явления.
Первое — травма сосуда. Это может быть явное повреждение в итоге механического влияния, удара, перелома кости, размозжения мягких тканей, так и результат хирургического или диагностического вмешательства, когда деструкция имеет минимальную площадь, но и этого часто оказывается вполне достаточно. Кровь выходит, сгущается, формирует патологическое образование.
Второй весомый фактор тромбообразования, снижение скорости кровотока в системе, или потенциально вовлеченном в процесс сосуде. Причины такого явления самые разные: от тяжелого течения беременности, варикоза, эндокринных заболеваний до рака, злокачественных опухолей, иммобилизации (длительного нахождения в положении лежа, прикованным к постели).
Третья составляющая патогенеза представлена снижением реологических свойств крови. Жидкая соединительная ткань становится густой, вязкой, плохо двигается по сосудам. Гиперкоагуляция сопровождается риском образования эмболы (оторвавшегося тромба), а то и не одной.
В системе эти факторы повышают опасность до максимума. По отдельности также вероятность больше.
Нужно знать, что тромбы не имеют четкого, размера. Это аморфные неправильной формы структуры, а не шарообразные образования, как может показаться на первый взгляд. В отличие от схожего расстройства, атеросклероза, с постепенной закупоркой сосудов холестериновой бляшкой, в данном случае имеет место острый, неотложный процесс. Кроме ситуаций, когда размер тромба малый, а диаметр сосуда, где застрял сгусток — большой. Тогда симптоматика может быть менее выраженной.
Диагностика
Оценка рисков
Идиопатические, основные и криптогенные
- Нет никакой видимой причины
- Пожилой возраст(>65)
- Продолжительные пешие прогулки
- Тромбофилия-ассоциированные случаи
- Ожирение
- Курение сигарет
- Гипертензия
- Загрязнение воздуха
Вторичные и спровоцированные
- Иммобилизация
- Послеоперационный период
- Травмы
- Оральные контрацептивы (родовая, постменструальная перестройка гормонов)
- Рак
- Острые заболевания (например, пневмония, сердечный приступ)
Шкала Велла для тромбоза глубоких вен*
| Рак | +1 | |
| Постельный режим> 3 дней или операция < четыре недель назад | +1 | |
| Боль при пальпации глубоких вен | +1 | |
| Паралич или недавняя иммобилизация гипсом | +1 | |
| Отечность ноги полностью | +1 | |
| Диаметр пораженной голени больше на 3см | +1 | |
| Расширенные поверхностные вены (только пораженная сторона) | +1 | |
| Пастозность (только пораженная сторона) | +1 | |
| Иные заболевания, вероятны в той же мере, что и ТГВ | -2 |
Шкала Велла для легочной эмболии †
| Предшествующие случаи ЛЭ или ТГВ | +1*5 |
| ЧСС > 100 уд/в минуту | +1*5 |
| Недавние операцие или иммобилизации | +1*5 |
| Клинические проявления ТГВ | +3 |
| Кровохаркание | +1 |
| Рак | +1 |
| Другие заболевания менее вероятны, чем ЛЭ | +3 |
Пересмотренная таблица Женевы для ЛЭ ‡
| Возраст > 65 лет | +1 |
| Предшествующие случаи ТГВ или ЛЭ | +3 |
| Операции (под общим наркозом) или переломы нижних конечностей за последний меяц | +2 |
| Односторонняя боль в ноге | +3 |
| Кровохаркание | +2 |
| ЧСС 75-94 уд/мин | +3 |
| ЧСС > 95 уд/мин | +5 |
| Боль при пальпации глубоких вен ноги и односторонний отек | +4 |
| Опухоли (как солидные, так и системы крови, как активные, так и считающиеся вылеченными за последний год) | +2 |
ТГВ – тромбоз глубоких вен, ЛЭ – легочная эмболия.
* Пациенты, набравшие 0 очков относятся к группе низкого риска, 1-2 очка – к группе умеренного риска, >3 – к группе повышенного риска.
| Определение ТЭЛА | Коэффицент вероятности (95% ДИ) |
| “Высокая вероятность” на вентиляционно-перфузионной сцинтиграфии легких | 18.3 (10.3-32.5) |
| Положительный результат на КТ-ангиографии | 24.1 (12.4-46.7) |
| Положительный результат УЗИ с компрессией на проксимальной вене нижней конечности | 16.2 ( 5.6-46.7 |
| Исключение ТЭЛА | |
| Нормальный или почти нормальный результат на вентиляционно-перфузионной сцинтиграфии легких | 0.05 (0.03-0.10) |
| Отрицательный результат на КТ-ангиографии | 0.11 (0.06-0.19) |
| Отрицательный результат на КТ-ангиографии и УЗИ с компрессией на проксимальной вене нижней конечности | 0.04 (0.03-0.06) |
| Отрицательный результат УЗИ с компрессией на проксимальной вене нижней конечности | 0.67 (0.50-0.89) |
| Количественный ИФА D-димера в крови менее 500 мкг / л | 0.08 (0.04-0.18) |
| Коэффиценты вероятности определения ТЭЛА положительны, а исключения ТЭЛА — отрицательны. Коэффиценты вероятности — это вероятность того, что данный тест результат можно ожидать у пациента с целевым расстройством по сравнению с вероятностью того, что тот же результат можно ожидать у пациента без целевого расстройства. Например, положительное отношение 20 означает, что с данным результатом теста у пациента шанс иметь ТЭЛА в 20 раз выше, чем не иметь. С другой стороны, с отрицательным отношением 0.10, с результатом данного теста у пациента в 10 раз меньше шанс иметь ТЭЛА, чем не иметь. |
Патогенез
Патогенез тромбоза вен определяется
триадой Вирхова:
-
— повреждение эндотелия (флебит);
-
— замедление венозного кровотока;
-
— гиперкоагуляционный синдром.
Наибольшую опасность для развития ТЭЛА
представляют «флотирующие тромбы»,
имеющие точку фиксации в дистальном
отделе венозного русла, которые
формируются в венах меньшего калибра
и процесс тромбообразования прогрессивно
распространяется в более крупные.
По данным различных авторов, эмболизация
ствола и главных ветвей легочной артерии
имеет место в 50%, долевых и сегментарных
— в 22%, мелких ветвей — в 30% случаев.
Одновременное поражение артерий обоих
легких достигает 65% всех случаев ТЭЛА;
в 20% поражается только правое; в 10% —
только левое легкое.
При ТЭЛА возникает два механизма
патологического процесса:
-
«механическая» обструкция сосудистого
русла; -
гуморальные нарушения, возникающие в
результате выброса биологически
активных веществ.
Можно выделить три рефлекторных механизма
в генезе патофизиологических изменений:
-
падение системного артериального
давления; -
спазм не подвергнутых эмболизации
легочных артерий и артериол; -
рефлекторная одышка, которая наряду с
уменьшением легочного кровотока
способствует углублению гипоксии.
Обширная ТЭЛА увеличивает общее легочное
сосудистое сопротивление (ОЛСС),
препятствующее выбросу крови из правого
желудочка, уменьшает наполнение левого
желудочка, что приводит к снижению
минутного объема (МО) крови и падению
АД. ОЛЛС увеличивается и за счет
вазоконстриции в результате высвобождения
биологически активных веществ из
агрегатов тромбоцитов в тромбе
(тромбоксаны, гистамин, серотин). В
результате окклюзии ветвей легочной
артерии появляются неперфузируемые,
но вентилируемые участки легочной ткани
— так называемое «мертвое пространство».
Выброс биологически активных веществ
способствует локальной бронхообструкции
в зоне поражения и развитию ателектаза
легочной ткани, который появляется на
вторые сутки после прекращения легочного
кровотока.
Увеличение ОЛСС сопровождается развитием
легочной гипертензии, открытием
бронхолегочных шунтов и увеличением
сброса крови справа налево. Возникает
артериальная гипоксемия. Снижение
доставки кислорода к легочной ткани
через систему легочных, бронхиальных
артерий и воздухоносных путей может
явиться причиной развития инфаркта
легкого.
Как оценить риски. Группы риска
Каждый хирург перед плановым оперативным вмешательством должен оценить уровень риска развития тромбоэмболии. Эта оценка напрямую зависит от характера хирургического вмешательства. Существует 3 вида риска: низкий, средний и высокий.
 В группе с низким риском развития тромбоэмболического осложнения в послеоперационный период находятся больные, которым предстоят малые (неосложненные) хирургические вмешательства. При проведении данных операций риск ТЭЛА очень мал и составляет лишь 0,3% от общего числа прооперированных пациентов. И всего 0,002% летальных исходов вследствие развития послеоперационной тромбоэмболии. В качестве примера можно привести лапароскопические операции, чрезуретральные урологические вмешательства и пр.
В группе с низким риском развития тромбоэмболического осложнения в послеоперационный период находятся больные, которым предстоят малые (неосложненные) хирургические вмешательства. При проведении данных операций риск ТЭЛА очень мал и составляет лишь 0,3% от общего числа прооперированных пациентов. И всего 0,002% летальных исходов вследствие развития послеоперационной тромбоэмболии. В качестве примера можно привести лапароскопические операции, чрезуретральные урологические вмешательства и пр.
К группе средней степени риска относятся пациенты, ожидающие большого хирургического вмешательства. Общее количество послеоперационных осложнений в виде возникновения тромбоэмболии в этой группе составляет уже 5%. К таким операциям относятся: аппендицит (гангренозный, флегмонозный), удаление матки, ампутация части желудка или кишечника, кесарево сечение и т.п.
 Высокой степенью риска возникновения послеоперационных тромбоэмболических проблем обладают расширенные операции. Сюда можно отнести травматологические операции, ортопедические вмешательства с протезированием суставов, удаление злокачественных новообразований, нейрохирургические операции. В процентном выражении последствия проведения данных вмешательств, характеризующиеся тромбоэмболическими осложнениями можно представить следующим образом: более 80% тромбозов в глубоких венах голеней, более 40% тромбозов в нижней полой вене и более 10% ТЭЛА, в том числе с летальным исходом.
Высокой степенью риска возникновения послеоперационных тромбоэмболических проблем обладают расширенные операции. Сюда можно отнести травматологические операции, ортопедические вмешательства с протезированием суставов, удаление злокачественных новообразований, нейрохирургические операции. В процентном выражении последствия проведения данных вмешательств, характеризующиеся тромбоэмболическими осложнениями можно представить следующим образом: более 80% тромбозов в глубоких венах голеней, более 40% тромбозов в нижней полой вене и более 10% ТЭЛА, в том числе с летальным исходом.
В соответствии с данной классификацией первая группа оперативного вмешательства характеризуется низкой степенью риска ВТЭО, вторая группа операций находится в умеренной степени риска, и последняя – третья группа операций имеет высокую степень риска ВТЭО.
Диагностика
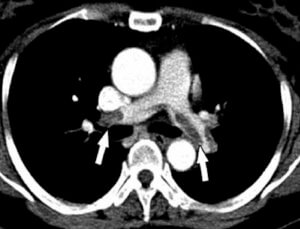 При подозрении на легочную тромбоэмболию врач должен подтвердить наличие закупорки, определить ее расположение, оценить состояние кровообращения, устранить угрозу для жизни, назначить необходимое лечение. Важнейшим фактором, определяющим исход заболевания, является время от момента начала болезни до начала терапии.
При подозрении на легочную тромбоэмболию врач должен подтвердить наличие закупорки, определить ее расположение, оценить состояние кровообращения, устранить угрозу для жизни, назначить необходимое лечение. Важнейшим фактором, определяющим исход заболевания, является время от момента начала болезни до начала терапии.
Тромбоэмболия трудно поддается диагностике, поэтому важно оценить все факторы, для этого проводится комплекс мероприятий, начиная с опроса и выяснение анамнеза и заканчивая проведением инструментальных методов исследования. Учащение дыхания, одышка, тахикардия, боли — не специфичные симптомы, но практически во всех случаях ТЭЛА они присутствуют, поэтому, сопоставив эти признаки с индивидуальными предрасполагающими к тромбозу факторами, врач может диагностировать тромбоэмболию легочной артерии
Учащение дыхания, одышка, тахикардия, боли — не специфичные симптомы, но практически во всех случаях ТЭЛА они присутствуют, поэтому, сопоставив эти признаки с индивидуальными предрасполагающими к тромбозу факторами, врач может диагностировать тромбоэмболию легочной артерии.
Стандартные методы диагностики (общий анализ крови, электрокардиография, жалобы, наличие хронических заболеваний, перенесенных операций, факторов риска повышенного тромбообразования) позволяет заподозрить ТЭЛА у пациента.
Обязательный комплекс для ранней диагностики ТЭЛА:
- развернутый анализ крови и мочи (определяются изменения, характерные для воспаления);
- исследование газового состава крови;
- холтеровское мониторироваие;
- коагулограмма;
- рентгенографическое исследование органов грудкой клетки позволяет выявить симптомы ТЭЛА, а также провести дифференциальную диагностику;
- ультразвуковое исследование сердца (ЭхоКГ) позволяет обнаружить изменение границ сердца, нарушение сократительной способности миокарда, особенности тока крови и наличие тромботических масс в полостях;
- ангиопульмонография (важный метод исследования, позволяет установить наличие, локализацию и размер тромба);
- определение уровня D-димера (вещества образующегося при распаде фибрина) — повышение этого вещества обнаруживается у 90 % пациентов с ТЭЛА, однако его можно выявить и при некоторых других заболеваниях;
- ультразвуковое исследование сосудов нижней конечностей помогает определить источник эмбола, при необходимости исследование дополняется УЗИ-допплерографией (для оценки кровотока);
- контрастная флебография (для обнаружения источника тромба);
- компьютерная томография с введением контраста определяет расположение тромба;
- с помощью магнитно-резонансной томографии визуализировать легочные сосуды и обнаружить место эмболии;
- перфузионная сцинтиграфия позволяет оценить степень насыщения легких радионуклидами, введенными перед проведением исследования внутривенно – это позволяет обнаружить участки инфаркта легкого;
- определение кардиоспецифичных маркеров (повышение тропонинов – признак повреждения миокард);
- ЭКГ при тромбоэмболии легочной артерии уже на ранних этапах болезни позволяет выявить тахикардию, признаки повышенной нагрузки на правые отделы сердца, симптомы гипоксии, нарушение проводимости, мерцательную аритмию, однако следует понимать, что иногда при ТЭЛА возможен совершенно нормальный результат ЭКГ, в то время как если все же изменения имеет место быть, они могут указывать на другие заболевания: воспаление легких, бронхиальную астму.
Поскольку ТЭЛА – неотложное, угрожающее жизни состояние, существует разработанный алгоритм, согласно которому весь процесс диагностики состоит из 3 этапов:
- Догоспитальный этап включает в себя наблюдение за состоянием больного, выяснение наличия сопутствующих заболеваний и факторов риска, осмотр, перкуссию и аускультацию легких и сердца, уже этих методов достаточно для определения основных симптомов заболевания: цианоз, тахикардия, одышка.
- Проведение неинзвазивных методов исследования: электрокардиография, рентгенография органов грудной полости: эти методы позволяют провести дифференциальную диагностику и исключить наличие других заболеваний со схожей симптоматикой. При обнаружении острых нарушений пациент переводится в отделение реанимации.
- Проведение высокоточных диагностических мероприятий: КТ, МРТ, ангиопульмонография, сцинтиграфия.
Профилактика ТЭЛА
Существует первичная и вторичная профилактика ТЭЛА. Первичные профилактические мероприятия ТЭЛА направлены на предотвращение возникновения флеботромбоза в системе глубоких вен нижних конечностей: эластическая компрессия нижних конечностей, уменьшение длительности постельного режима и ранняя активизация пациентов в послеоперационном периоде, проведение лечебной гимнастики с лежачими больными. Все эти мероприятия обязательно должны проводиться больным, длительно пребывающим на стационарном лечении.
В качестве компрессионной терапии широко применяется специальные «противоэмболические чулки», изготовленные из медицинского трикотажа, и их постоянное ношение в значительной степени снижает риск развития флеботромбоза вен нижних конечностей. Абсолютным противопоказанием к применению компрессионного трикотажа является атеросклеротическая болезнь сосудов нижних конечностей с выраженной степенью ишемии и в послеоперационном периоде после проведения операций по аутодермопластике.
В качестве медикаментозной профилактики рекомендовано применение низкомолекулярных гепаринов больным, находящимся в группе риска по заболеванию флеботромбозом.
Вторичные профилактические мероприятия ТЭЛА применяются когда у больного есть признаки флеботромбоза. В этой ситуации показано применение прямых антикоагулянтов в лечебной дозе, а если имеет место флотирующий тромб в просвете венозного сосуда, то следует использовать хирургические методы коррекции: пликация нижней полой вены, установка кава-фильтров и тромбэктомии.
Немаловажным значением в профилактике ТЭЛА является модификация образа жизни: устранение возможных факторов риска, провоцирующих процессы тромбообразования, а также поддержание сопутствующих хронических заболеваний на стадии компенсации.
Для определения вероятности развития ТЭЛА пациентам рекомендуется пройти тест по Женевской шкале, который подразумевает ответы на простые вопросы и суммирование полученных результатов:
— частота сердечных сокращений более 95 ударов в минуту – 5 баллов;
— частота сердечных сокращений 75-94 удара в минуту – 3 балла;
— наличие явных клинических проявлений флеботромбоза глубоких вен нижних конечностей (отечность мягких тканей, болезненная пальпация вены) – 5 баллов;
— предположение тромбоза вен нижней конечности (боль тянущего характера в одной конечности) – 3 балла;
— наличие достоверных признаков тромбоза в анамнезе – 3 балла;
— проведение инвазивных хирургических манипуляций за последний месяц – 2 балла;
— выделение кровянистой мокроты – 2 балла;
— наличие онкологических заболеваний – 2 балла;
— возраст после 65 лет – 1 балл.
Когда сумма баллов не превышает 3, вероятность возникновения ТЭЛА низкая, если сумма баллов составляет 4-10, следует говорить про умеренную вероятность, а пациенты с результатом более 10 баллов попадают в группу риска по этой патологии и нуждаются в профилактическом медикаментозном лечении.
Лечение Тромболии легочной артерии (ТЭЛА):
Лечение больного с ТЭЛА слагается из двух задач: 1) спасения жизни больного, 2) восстановления сосудистого русла по возможности до нормального состояния.
Перспективы лечения во многом зависят от массивности ТЭЛА и от тяжести состояния больного. Лечение острой тромбоэмболии легочной артерии (ТЭЛА) должно предусматривать лизисили удаление эмбола в легочной артерии, профилактику развития аппозиционного тромбоза, расширение коллатеральных легочных артерий и капилляров, а также симптоматические лечебные мероприятия против последствий нарушения кровообращения и дыхания.
Как известно, операция Тренделенбурга, направленная на удаление эмбола, была успешной лишь в 35 из 300 случаев. В последние годы вновь появились сообщения об успешных операциях при массивной эмболии легочной артерии, в том числе в условиях экстракорпорального кровообращения
Однако высокая смертность (40 — 80 %) заставляет пока с осторожностью проводить отбор больных на операцию
Более безопасной представляется внутрисосудистая эмбол-эктомия специальным катетером с чашечкой-присоской на конце, позволяющая удалить тромбоэмбол через камеры сердца и сосуды.
Метод может быть использован у больных, которым прямое вмешательство на сердце и сосудах не показано из-за тяжести общего состояния.
Дозировка стрептокиназы (урокиназы) составляет вначале 250 000 ЕД в течение 20-25 мин, а затем 100 000 ЕД в течение часа, вводимых без перерыва капельно до наступления стойкого положительного клинического эффекта (обычно в течение 2-3 дней). В тяжелых случаях нужно вводить 1 000 000 ЕД препарата в течение нескольких минут. Если спустя час, несмотря на проведенное интенсивное лечение, систолическое артериальное давление остается ниже 90 мм рт. ст. (12 кПа), выделение мочи менее 20 мл в час, а артериальное напряжение кислорода менее 60 мм рт. ст. (7,8 кПа), показана эмболэктомия в специально оснащенной для этого клинике.
После окончания лечения фибринолитиками в первые 12 ч больной получает 10 000 ЕД гепарина, а после этого в полной дозировке — 30 000-60 000 ЕД в сутки под контролем тромбинового времени.
Антикоагулянты прямого (гепарин) и непрямого (ф е н и -лин, неодекумарин) действия являются только профилактическими средствами, предупреждающими аппозиционное развитие тромбов в эмболизированном русле легкого и препятствующими возникновению других венозных тромбов и их увеличению. При их применении создаются благоприятные условия для аутогенного фибринолиза.
При субмассивной и незначительной острой легочной эмболии предпочтителен гепарин, который сразу же подавляет процесс свертывания, в то время как антикоагулянты Непрямого действия, являясь антагонистами зависящего от витамина К синтеза протеинов свертывания в печени, требуют большего времени для своего воздействия. Защита от коагуляции должна быть индивидуально различной и обеспечиваться в течение нескольких недель или месяцев (6-12).
У всех больных с ТЭЛА следует проводить комбинированную, включающую инсуффляцию кислорода (через носовой катетер) лекарственную терапию, которая должна быть массивной. В медикаментозной терапии выделены следующие направления воздействия: кардиальное (гликозиды, обзидан, панангин), спазмолитическое (папаверин, но-шпа, эуфиллин, никотиновая кислота, глюкозо-новокаиновая смесь — 5% раствор глюкозы +0,25% новокаина), корригирующее метаболизм (АТФ, витамины группы В), противошоковое (гидрокортизон), противовоспалительное, отхаркивающее (антибиотики, паровые ингаляции с содой, отхаркивающая микстура), противоаллергическое и анальгезирующее (димедрол, анальгин).
Все лекарственные вещества вводятся капельно внутривенно на основе раствора реополиглюкина или глюкозо-новокаиновой смеси. Если же катетер введен в легочную артерию, все медикаменты вводятся через него. При фибринолитической терапии все виды инъекции проводятся в систему для внутривенного введения, так как внутримышечное и подкожное введение может вызывать развитие обширных гематом.
Прогноз при I и II степенях тяжести ТЭЛА при адекватном лечении, как правило, не смертельный. ТЭЛА III и особенно IV степени может быстро привести к смерти, если не оказана своевременная эффективная фибринолитическая или хирургическая помощь.