Лечение диабетической стопы
Содержание:
- Причины возникновения
- Причины поражения ног у диабетиков
- Осложнения диабетической стопы
- Лечение
- Чего не следует делать при СДС?
- Диабет и скачки давления останутся в прошлом
- Дефект нейропатического характера, перерастающий в язву
- Особенности лечения
- Сахарный диабет – как классифицируется и проявляется
- ЛФК
- Как лечить диабетическую стопу?
Причины возникновения
Диабетическая стопа (международная классификация код Е10.4, Е10.5, Е10.6) развивается в совокупности действия различных патологических процессов в организме, которые спровоцированы сахарным диабетом.
Ступени развития синдрома диабетической стопы:
- Регулярные резкие скачки в крови уровня сахара разрушают стенки сосудов, что ведет к нарушению кровотока. В результате ткани не получают питательные вещества и кислород в необходимом количестве, что снижает их уровень защиты и порог чувствительности. Обменные процессы во всем организме нарушаются.
- Возникает сенсорная нейропатия, т.е. больной теряет чувствительность и перестает получать сигналы из-за повреждения кожи – не ощущает никаких воздействий на кожу стопу, не чувствует высоких или низких температур.
- При развитии нейропатии нарушаются секреторные функции кожи – кожные покровы становятся сухими, обезвоженными. Это ведет к образованию трещин на стопах, которые со временем преобразуются в язвы. Появление язв обычно происходит безболезненно, а значит незаметно для самого больного.
Из-за развития патологических процессов в нервных окончаниях больной не в состоянии нормально ощущать собственные конечности: человек с СДС не ощущает травмы на стопе (волдыри, царапины, порезы), признаки износа стопы (натоптыши, мозоли). Все эти небольшие повреждения приводят к развитию язв, которые способны поражать конечности вплоть до сухожилий и костей, в результате чего и возникает необходимость в ампутации.
Следует также обратить внимание на грибковые инфекции, вросшие ногти на ногах – все эти состояния следует незамедлительно лечить при сахарном диабете, т.к. они могут спровоцировать развитие диабетической стопы

Зачастую синдром диабетической стопы является следствием сахарного диабета, который сопровождается атеросклерозом, ишемической болезнью сердца, артериальной гипертензией, курением, злоупотреблением алкоголя
Увеличивают риск развития СДС и другие факторы:
- Заболевания периферических сосудов – состояния, когда кровообращение в конечностях нарушено.
- Неправильно подобранная обувь – это довольно частая причины развития СДС. Если повреждения ног у больного, связаны с ношением обуви, следует незамедлительно сменить ее.
- Деформация стопы. Общие аномалии стопы (например, плоскостопие) влияют на состояние ног, поэтому больному необходимы специальные стельки для обуви, облегчающие ходьбу.
- Курение. У курильщиков кровеносные сосуды в ногах подвержены большему разрушению из-за плохой циркуляции крови в конечностях.
При присутствии любого из перечисленных факторов риска у диабетиков лучше обратиться в кабинет диабетической стопы, действующий в любой больнице, чтобы избежать ампутации поврежденной конечности.
Причины поражения ног у диабетиков
- Диабетическое поражение нервов – нейропатия.Со временем под воздействием высокого сахара повреждаются нервные окончания стоп. Это ведет к нарушению в них чувствительности. Диабетик теряет способность ощущать боль, давление, температуру.Возможностью чувствовать боль очень важна для человека, так как боль предупреждает о болезни, об опасности. Когда теряется эта способность, то очень легко не заметить раны или даже язвы на ногах. Именно поэтому ноги у диабетиков при нейропатии не болят, и они поздно обращаются для их лечения;
- Диабетическое поражение сосудов – ангиопатия.При сахарном диабете ухудшается функция кровеносных сосудов во всем организме. Особенно поражаются мелкие (периферические) сосуды ног, это ведет к нарушению микроциркуляции и гипоксии клеток.Вследствие чего кожа ног у диабетиков очень сухая и неэластичная. Такая патологическая сухость не снимается увлажняющим кремом и становится причиной появление трещин, в которые попадает инфекция. Развиваются раны, которые из-за недостатка микроциркуляции заживают очень долго;
- Диабетическое поражение суставов – артропатия.Нарушение обмена глюкозы белков приводит к нарушению хрящевой ткани развитию гиперостозов. Поэтому у диабетиков часто болят суставы нижних конечностей, особенно при ходьбе. Начинается артропатия с отека и покраснение стопы. С годами появляется деформация пальцев, наблюдается выраженный отек стопы. В тяжелых случаях происходят вывихи, подвывихи, переломы, в результате этого стопа укорачивается и уширяется.
В современной медицине все разнообразие диабетических поражений принято обозначать единым термином – «диабетическая стопа».
Проявление симптомов
Они следующие:
- сухость кожи, которую нельзя преодолеть кремом;
- шелушение и зуд кожи ног;
- гиперпигментация и депигментация кожи голени;
- чрезмерное образование мозолей (гиперкератоз);
- выпадение волос на голени у мужчин;
- изменение формы и утолщение ногтей;
- отек лодыжек;
- кожа ног бледная и холодная на ощупь (редко наоборот синюшная и теплая);
- грибковое поражение кожи стоп и ногтей;
- онемение нижних конечностей;
- боли в ногах;
- нарушение тепловой, тактильной и других видов чувствительности.
Если не обратить вовремя внимание на перечисленные выше симптомы, то возникают тяжелые последствия диабетического поражения ног. А именно:
А именно:
- незаживающие безболезненные язвы и раны;
- абсцессы, флегмоны;
- артропатия;
- остеомиелит (нагноение костей);
- генгрена.
Осложнения диабетической стопы
Нарушение кровообращения, обменных процессов препятствует поступлению к тканям голени и стопы кислорода, питательных веществ, затрудняет выведение продуктов обмена. Снижается местный иммунитет, сопротивляемость инфекциям. Возникают трофические изменения.
Осложнения диабетической стопы бывают очень печальными вплоть до потери конечности для сохранения жизни. По статистике так происходит у 20 % больных.
К осложнениям, развивающимся на фоне поражения нервов и сосудов, относятся:
- кожные и костные инфекции;
- деформация суставов и костей стопы;
- язвы;
- гангрена.
Инфекции
Даже небольшое нарушение целостности кожного покрова на голени или стопе при неконтролируемом сахарном диабете может привести к попаданию инфекции. Высокий уровень сахара в крови, плохое кровоснабжение, снижение иммунитета создают благоприятную почву для развития и размножения патогенной микрофлоры. Если человек с диабетической стопой поранился, порезался, поцарапался, натер ногу, нужно как можно раньше обработать поврежденную поверхность антисептиком и следить за ней. Если не происходит заживление, и состояние ухудшается, нужно показаться врачу.
Дело в том, что вовремя невылеченная поверхностная инфекция стоп представляет потенциальную угрозу для всей конечности. Она легко распространяется вглубь и вширь, поражая соседние ткани. Чем более запущено состояние, тем тяжелее будет с ним справиться.
Сахарный диабет повышает риски развития остеомиелита, тяжелого инфекционного поражения костей стопы.
У людей, страдающих диабетом, намного чаще встречается грибковая инфекция ногтей (онихомикоз) и кожи стоп. Ногти, зараженные грибком, становятся толстыми, обесцвеченными, желтовато-коричневыми, теряют прозрачность. Они легко ломаются, разрушаются и отделяются от ногтевого ложа, что может привести к образованию ран.
Деформации стопы
Повреждение нервов при сахарном диабете ослабляет тонус мышц, снижает их двигательную активность, постепенно вызывает атрофию. Это приводит к деформации стопы, изменению опорных точек, неправильному распределению веса тела, нарушению походки. Развивается продольное и поперечное плоскостопие, изменяется голеностопный сустав. Пальцы ног приобретают молоткообразный вид, возможно выпячивание головок плюсневых костей. На выступах формируются участки гиперкератоза.
К тяжелым деформациям стопы при сахарном диабете относится артропатия Шарко. Это редкое осложнение, которое вызывает ослабление костей. Характеризуется вывихами, переломами костей и суставов с формированием нестабильной стопы, полноценная опора на которую становится невозможной.
Язвы
Трофические язвы – опасное осложнение диабетической стопы. Причиной их развития могут стать небольшие царапины, порезы, потертости туфель. При несвоевременном лечении глубокие раны долго не заживают, приводят к нагноению, некрозу тканей, доходят до кости. Чаще всего они образуются на подушечке стопы или на нижней части большого пальца ноги. По статистике такие язвы случаются у 20 % людей, страдающих сахарным диабетом.
На начальной стадии язв на коже появляются небольшие водянистые пузыри, на месте которых затем образуется ранка, которая постепенно увеличивается в размерах. Также могут наблюдаться отеки, раздражение, неприятный запах. Иногда своевременная диагностика язв затруднена, ее симптомы не проявляются, пока не случится заражение.
По статистике более 50 % язв осложняется присоединением инфекции. Увидеть, как выглядит диабетическая стопа с осложнениями, можно в интернете. Просмотра таких фото достаточно, чтобы понять, насколько они опасны. Пренебрежение язвами может привести к инфекциям, которые, в свою очередь, чреваты потерей конечности.
Очень часто у людей, которые еще не знают, что больны диабетом, длительно незаживающая язва на ноге становится поводом обращения к врачу, и расценивается как первый признак, по которому у человека обнаруживают этот диагноз.
Гангрена
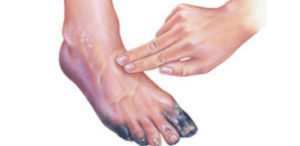
Гангрена – это некроз (омертвление) тканей живого организма. Основной причиной ее развития является ишемия тканей, вызванная недостаточным поступлением крови. Первые признаки гангрены: участки некроза, почернение кожи, трофические язвы.
Лечение гангрены очень тяжелое и в большинстве случаев приводит к инвалидности. Для спасения жизни человека врачам приходится проводить ампутацию пораженной части конечности или всей конечности, чтобы инфекция не распространилась на весь организм. Если заподозрить заболевание на ранней стадии, спасти ногу можно только в случае восстановления кровообращения в ногах путем операций на сосудах.
Лечение
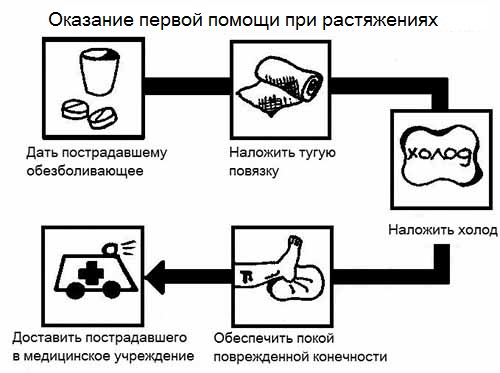
Чтобы вылечить диабетическую стопу, необходима коррекция основного заболевания – сахарного диабета и связанного с ним нарушения углеводного обмена, а также специфическая терапия, включающая несколько пунктов:
- разгрузку поврежденной конечности – использование разгрузочных полубашмаков, ортопедической обуви и стелек, костылей и кресел-каталок;
- прием обезболивающих и антибактериальных лекарств;
- лечебную гимнастику для ног;
- обработку имеющихся ран и язв;
- лечение народными средствами;
- диету;
- оперативное вмешательство.
При наличии гнойно-некротического процесса назначаются антибиотики широкого спектра действия – Амоксиклав, Цефепим, Цефтриаксон, Ципрофлоксацин, Офлоксацин. В случае выраженного болевого синдрома, который сопутствует сильному повреждению сосудов, показаны обезболивающие средства.
Нужно отметить, что обычные препараты из группы нестероидных противовоспалительных средств (НПВС) при диабетической стопе неэффективны. Анальгин, Спазмалгон или Диклофенак в данном случае не помогут. Поэтому используются наркотические анальгетики, антидепрессанты и противосудорожные лекарства – Морфин, Трамадол, Амитриптиллин, Габапентин.
Уход за диабетической стопой
Чтобы свести к минимуму риск образования язв, необходимо правильно и систематически ухаживать за стопами. В первую очередь рекомендуется снизить нагрузку на нижние конечности – избегать продолжительного стояния и ходьбы, не поднимать тяжелые предметы и использовать разгрузочную и ортопедическую обувь.
Важнейшую роль играет гигиена – ежедневное мытье ног с мылом, предупреждающее инфекционные осложнения. Спровоцировать образование язвы может гиперкератоз — утолщение кожи на участках высокого механического давления. Для борьбы с таким явлением применяются различные кремы и мази с увлажняющим эффектом.
Благотворное действие оказывают медикаментозные средства местного действия, содержащие мочевину – крем-пенка Альпресан 3 и бальзам Бальзамед. Они предназначены специально для ежедневного ухода за чувствительной, сухой и поврежденной кожей стоп. Альпресан и Бальзамед ускоряют заживление тканей, устраняют сухость и шелушение кожи, уменьшают боль, предотвращают возникновение мозолей, трещин и натоптышей. Для заживления ран и язв могут использоваться также гель Солкосерил, мазь Актовегин и Ируксол.
В случае появления ран и ссадин их обрабатывают раствором Фурацилина, при нагноении – перекисью водорода. Для обработки ран можно применять Мирамистин и Хлоргексидин. Запрещается использовать йод, марганцовку и зеленку, а также средства с дубящим действием и не пропускающие кислород – например, мазь Вишневского.
Лечение диабетической стопы в домашних условиях
Средства на основе народных рецептов могут применяться как для нормализации уровня сахара в крови, так и с целью устранения местных симптомов при синдроме диабетической стопы. Однако такое лечение может быть только вспомогательным методом и использоваться с одобрения врача.
Черника издавна применяется знахарями и травниками при многих болезнях. Одним из ее свойств является способность снижать сахар в крови
Для приема внутрь можно приготовить отвар из листьев черники. 5-10 гр листьев залить стаканом горячей воды и прокипятить в течение 4-5 минут. После охлаждения отвар процедить и принимать по полстакана дважды в день перед едой.
Для компрессов используется масло гвоздики, которое продается в аптеках. Это средство обладает противовоспалительным, регенерирующим, анальгезирующим и противобактериальным действием. Чистый эфир использовать нельзя, его нужно предварительно разводить в растительном масле.
Компресс с гвоздичным маслом делают так: сначала подсолнечное (или оливковое) масло кипятят, затем капают в него эфирное масло. Пропорция – 2 чайные ложки растительного и 3-5 капель эфирного масла. В получившемся растворе смачивают марлю или бинт и прикладывают к пораженной стопе. Держать компресс нужно не больше получаса.
Отвар черемухи применяется для промывания ранок и трещин, а также поверхностных язв. Можно брать любые части растения – плоды, кору, листья или цветы, поскольку все они содержат фитонциды в виде синильной кислоты. Благодаря этому веществу предупреждается развитие инфекции в образовавшихся язвах.
1 ст л сырья заливают стаканом воды, доводят до кипения и держат на медленном огне 15-20 мин. После охлаждения и фильтрации обтирают отваром стопы в пораженных местах 1-2 раза в день.
Чего не следует делать при СДС?
После диагностирования СДС необходимо отказаться от узкой обуви. И также не следует носить её без носков и ходить по полу босиком. Лучше не пытаться удалять мозоли в домашних условиях.
При обработке язв категорически нельзя использовать средства, в которых содержится спирт. К таким относят, например, «зелёнку» или йод. В качестве альтернативы рекомендуется обрабатывать раны «Мирамистином» или обычной перекисью.
Нельзя использовать размягчающие пластыри, не пропускающие воздух. Иначе на язвах могут начать развиваться бактерии, для которых такая среда является отличным для размножения.
Диабет и скачки давления останутся в прошлом
Диабет — причина почти 80% от всех инсультов и ампутаций. 7 из 10 человек умирают из-за закупорки артерий сердца или мозга. Практически во всех случаях причина такого страшного конца одна — высокий сахар в крови.
Сбивать сахар можно и нужно, иначе никак. Но это никак не лечит саму болезнь, а лишь помогает бороться со следствием, а не с причиной болезни.
Эффективность препарата, подсчитанная по стандартной методике (количество выздоровевших к общему числу больных в группе из 100 человек, проходивших курс лечения) составила:
- Нормализация сахара – 95%
- Устранение тромбоза вен – 70%
- Устранение сильного сердцебиения – 90%
- Избавление от повышенного давления – 92%
- Прибавление бодрости днем, улучшение сна ночью – 97%
Производители Dzhi Dao не являются коммерческой организацией и финансируются при поддержке государства. Поэтому сейчас у каждого жителя есть возможность получить препарат со скидкой 50%.
- визуальный осмотр на наличие язв и других диабетических изменений на коже;
- пальпация для определения наличия и полноты пульса в артериях ног;
- проверка чувствительности на ступнях;
- проверка неврологических рефлексов;
- УЗИ сосудов ног для оценки состояния кровотока и выявления закупоренных сосудов;
- транскутанная оксиметрия – определение степени насыщенности тканей ног кислородом;
- электронейромиография для оценки функциональности периферической нервной системы;
- рентген стоп для выявления повреждения костей.
При стаже диабета 1 типа больше 5 лет посещения этого кабинета должны стать ежегодными, даже если боль в ногах отсутствует. При болезни 2 типа проходить обследования надо каждый год с момента выявления диабета.
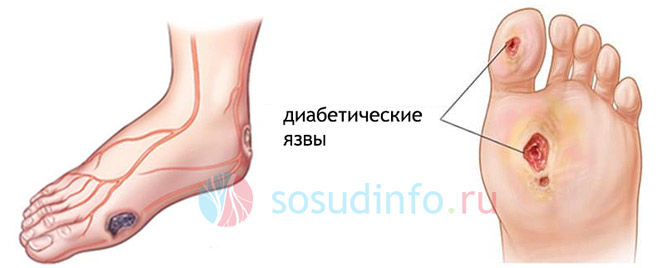
Дефект нейропатического характера, перерастающий в язву
Участок мягких тканей стопы, который испытывает самое большое давление, создаваемое костью с одной стороны и твердой поверхностью – с другой (подошвы, промежутки между пальцами) наиболее уязвим в плане возникновения нейропатического дефекта. Нейропатия, медленно развивающаяся в течение длительного времени, создает условия для деформации стопы и передаче чрезмерно увеличенного давления на различные участки стопы. Это ведет к утолщению кожи за счет разрастания рогового слоя (гиперкератоз).
В тканях, расположенных под слоем гиперкератоза, из-за постоянного давления начинается воспалительное уничтожение собственных клеток своими же гидролитическими ферментами (аутолиз), ведущее к формированию диабетической язвы стопы.
Самое интересное, что больной зачастую вообще не подозревает о происходящих событиях и симптомы диабетической стопы не замечает, поскольку стопа выглядит, как обычно, а болевая чувствительность снижена. Пациент может ходить в неудобной обуви и не реагировать на мозоли и потертости, не замечать трещины, ранки, занозы, которые являются входными воротами для любой инфекции, а в первую очередь – населяющей поверхность стоп. Кроме этого, нижние конечности человека даже без сахарного диабета подвержены влиянию не всегда благоприятных факторов, которое диабетик тем более не почувствует, к примеру:
- Попытка приобрести шоколадный загар незаметно может закончиться ожогом тыла стопы;
- Приятные (на первый взгляд) прогулки по горячему песку босыми ногами могут обжечь подошвы (имеющему сахарный диабет человеку трудно правильно оценить температуру поверхности, на которую он становится);
- Использование для снятия ороговевшего слоя кожи кератолитической мази на основе салициловой кислоты (химический фактор).
Диабетическая язва стопы легко инфицируется патогенными микроорганизмами, широко распространенными в окружающей среде (стрептококки, стафилококки, кишечная палочка и другие анаэробы).
Патогенная микрофлора, попавшая в язвенный дефект, за счет выработки гиалуронидазы приводит к развитию некротического процесса (гангрены) сначала на поверхности, а потом – с вовлечением подлежащих тканей (подкожно-жировой слой, мышечные волокна, кости и связки). Подобное состояние выглядит непривлекательно, кроме этого, оно способно инициировать тромбоз сосудов микроциркуляторного русла и распространение патологического процесса, захватывающего все новые и новые территории (нейроишемический вариант СДС ).
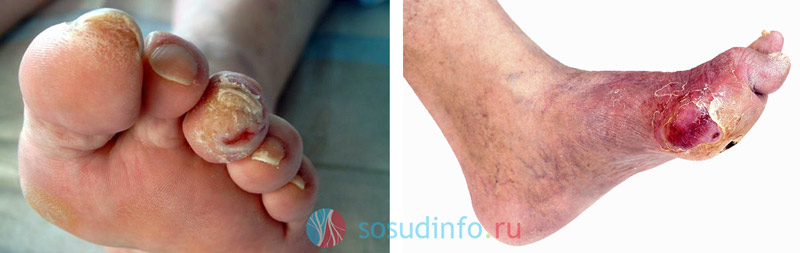
начальная и прогрессирующая стадии язвенного поражения
В особо серьезных случаях инфицирование язвенного дефекта ведет не только к поражениям нижележащих тканей, но и сопровождается выделением газа, то есть, к развитию газовой гангрены, требующей:
- Экстренного оперативного вмешательства с иссечением омертвевших тканей;
- Назначения адекватных доз антибиотиков (внутривенно);
- Строжайшего контроля над уровнем глюкозы в крови.
При установлении диагноза диабетической нейропатии лечащему врачу (обычно эндокринологу) необходимо лечить диабетическую стопу совместно с неврологом. Комплексная терапия, в которой так нуждается больной, включает:
- Первым делом пациент должен отказаться от вредных привычек (курение, алкоголь);
- Не менее важным мероприятием является строжайший контроль над компенсацией обмена углеводов;
- Назначение ингибиторов альдозоредуктазы и ангиопротекторов;
- Использование дезинтоксикационных методов – гемосорбции, плазмафереза, энтеросорбции;
- Проведение симптоматической терапии, назначение противосудорожных препаратов, физиотерапевтических процедур.
Особенности лечения
Проблема терапии осложнений сахарного диабета не решена в полной мере. Как и прежде, половину всех пациентов, которым проводят ампутации нижних конечностей, составляют диабетики. Лечить патологию начинают с ее причины – гипергликемии
Очень важно добиться компенсации сахарного диабета, поддерживая показатели глюкозы в пределах до 6 ммоль/л, а гликированного гемоглобина – до 6,5%
Программа терапии включает разгрузку больной конечности, что считается обязательным при любом типе осложнения, особенно после хирургического вмешательства. Подобные мероприятия направлены на уменьшение воспаления, отечности, предотвращения травматизации самой язвы. Происходит скорейшее заживление. Язвы, которые не заживали по несколько месяцев и даже лет, эпителизируются за 6 недель.
Постельный режим и костыли не эффективны в этом случае. Альтернатива – терапевтическая обувь, которую можно изготовить из медицинских материалов или в домашних условиях (например, из старых кроссовок). Особенность такой обуви заключается в том, что кончики пальцев или пятка остаются открытыми.
Медикаменты, используемые в лечении синдрома:
- препараты, улучшающие кровоснабжение;
- средства, снижающие показатели холестерина в крови;
- медикаменты, влияющие на состояние тонуса стенок сосудов.
Обработка трофических язв
В первую очередь удаляют натоптыш, который образовался по краям язвы. Его иссекают скальпелем и ножницами. При необходимости вскрывают абсцессы, максимально очищают некротические зоны.
Местная обработка следует правилу: «влажные дефекты нуждаются в увлажняющих повязках, а сухие – в сухих». Центр язвы, имеющей экссудат, обрабатывают Диоксидином, гипертоническим раствором, Мирамистином, Хлоргексидином. Частота обработки подбирается индивидуально (обычно 2 раза в сутки). Разрешают смазывать дефекты йодсодержащим раствором Повидон-йод, снаружи – противовоспалительными кремами и мазями (Ибупрофен, Гидрокортизон).
Препараты для обработки «мокрых» язвенных дефектов
Важно! 5% раствор йода, зеленка, раствор марганцовки не используются для обработки язвенных дефектов. Трофические язвы и некрозы с признаками инфекции лечат антибактериальными препаратами
Выбор средства проводится после бакпосева и уточнения чувствительности микроорганизмов к антибиотикам
Трофические язвы и некрозы с признаками инфекции лечат антибактериальными препаратами. Выбор средства проводится после бакпосева и уточнения чувствительности микроорганизмов к антибиотикам.
Оперативное лечение
Вмешательство хирургии при синдроме диабетической стопы имеет следующие показания:
- инфекционный процесс, угрожающий жизни пациента;
- воспаление костных элементов, остеоартрит;
- глубокий язвенный дефект;
- значительные дефекты после предыдущих операций;
- критическая ишемия, если отсутствуют противопоказания.
При таких состояниях требуется проведение ампутации. Высоту определяет оперирующий врач в зависимости от уровня жизнеспособных тканей, критичности состояния. Коррекция артериальной недостаточности проводится с помощью ангиохирургических вмешательств: баллонной ангиопластики, установления стента, шунтирования, эндартерэктомии.
Новшество в лечении
Кубинские врачи предложили инновационный метод терапии, который направлен на предотвращение прогрессирования патологии, снижение риска гангрены, ускорение процессов регенерации тканей и заживление дефектов. Кубинский препарат Эберпрот-П представлен рекомбинантным человеческим эпидермальным фактором роста здоровых клеток. Схема лечения подбирается индивидуально в каждом клиническом случае. К сожалению, приобрести это средство в открытом доступе на данный момент проблематично.
Эберпрот-П – инъекционное средство, используемое в терапии диабетической стопы
Народные средства
Использование лекарственных растений – один из вспомогательных методов лечения синдрома. Эффективность показало использование листьев и ягод черники. Необходимо ввести в ежедневный рацион ягоды (до 3 стаканов в сутки), а из листьев заваривают ароматный целебный чай.
Важно! Применение любого средства народной медицины требует проведения консультации с лечащим врачом.
Еще одно средство – листья лопуха. Из них делают компрессы, предварительно обработав стопу раствором Фурацилина и смазав небольшим количеством меда. Сверху фиксируют листья растения. Повторяют процедуру утром и вечером.
Промывание дефектов кожи проводят отваром из сухих плодов черемухи. Столовую ложку сырья заливают стаканом кипятка, доводят до кипения и на медленном огне проваривают 15 минут и процеживают. Раствор готов к использованию.
Сахарный диабет – как классифицируется и проявляется
Сахарный диабет появляется по таким причинам, как генетическая предрасположенность или неправильное питание. Нередко последняя причина провоцирует начало и развитие первой. Но, несмотря на это, в медицинской практике принято разделять сахарный диабет 1 типа и диабет 2 типа. По симптомам протекания болезни и способам лечения оба типа значительно отличаются друг от друга, но есть симптомы, схожие для обоих:
- Больные испытывают сильную жажду и частые позывы к мочеиспусканию;
- С возрастом болезнь прогрессирует. Кожа теряет эластичность, появляется риск получить тромбоцитоз или ишемию;
- При сахарном диабете болят ноги. На ступнях появляются омертвевшие участки тканей. Такой симптом носит название «диабетическая стопа»;
- Причина развития болезни – дефицит инсулина, он либо не вырабатывается, либо не усваивается;
- Нельзя употреблять легкоусвояемые углеводы.
Сахарный диабет относится к неизлечимым заболеваниям, поэтому, если имеется предрасположенность к этому недугу, то стоит задуматься заранее о том, чтобы соблюдать определенную диету до того, как болезнь начнет развиваться и тем самым сохранить здоровье.
ЛФК
При диабетической стопе можно выполнять:
- Упражнение 1. Исходное положение — сидя на стуле, ноги опущены вниз и сведены вместе. Поочередно сгибать и разгибать пальцы стоп по 5 – 10 раз вначале на одной ноге, а затем на другой.
- Упражнение 2. Исходное положение такое же. Вначале следует поднять пальцы вверх на 5 – 10 секунд, удерживая пятку прижатой к полу. Затем пальцы следует опустить, а пятку поднять вверх (также на 5 – 10 секунд). Повторить упражнение 3 – 5 раз.
- Упражнение 3. Исходное положение такое же. Поднять одну ногу на 5 – 10 см над полом и начать выполнять круговые движения стопой, вначале в одном направлении (3 – 5 раз), а затем в другом. Повторить упражнение с другой ногой.
- Упражнение 4. Исходное положение такое же. Вначале следует выпрямить одну ногу в колене, а затем согнуть ее в голеностопном суставе, стараясь оттянуть пальцы как можно ниже. Продержать ногу в таком положении 5 – 10 секунд, после чего опустить ее и повторить упражнение со второй ногой.
- Упражнение 5. Исходное положение такое же. Выпрямить ногу в колене, после чего разогнуть ее в голеностопном суставе, стараясь при этом дотянуться пальцами рук до пальцев ноги. Повторить упражнение со второй ногой.
Лечебная физкультура (ЛФК) и специальная гимнастика может оказать определенное положительное действие при диабетической стопе. Целью физических упражнений в данном случае является улучшение кровоснабжения ишемизированных тканей нижней конечности. Однако стоит помнить, что при ишемической форме заболевания механизм поражения заключается в закупорке кровеносных сосудов, по которым кровь поступает к тканям, поэтому чрезмерно большие нагрузки могут привести к усилению болей и развитию осложнений. Вот почему сразу стоит исключить любые упражнения и занятия, связанные с увеличением нагрузки на стопы (ходьбу, бег, езду на велосипеде, поднятие тяжестей, длительное пребывание в положении «стоя» и так далее).
Как лечить диабетическую стопу?
Наиболее квалифицированную помощь оказывают хирурги в кабинетах и центрах Диабетической стопы. Такие кабинеты образованы во многих крупных поликлиниках и медицинских центрах. Если нет возможности обратиться в специализированный кабинет «диабетической стопы» — необходимо посетить хирурга или эндокринолога. Только своевременное обращение за медицинской помощью поможет предотвратить самые тяжелые формы и исходы осложнений сахарного диабета. К врачу необходимо обратиться, сразу же, как только вы обнаружили какой-либо дефект на коже стопы. При лечении используют противомикробные средства, не обладающие дубящими свойствами, такие, как хлоргексидин, диоксидин и др. Спирт, йод, «зеленка» и «марганцовка» противопоказаны, так как способны замедлять заживление благодаря дубящим свойствам
Немаловажно применение современных перевязочных средств, не прилипающих к ране в отличие от широко распространенной марли. Обрабатывать раны, удалять нежизнеспособные ткани необходимо регулярно, это должны делать врач или медсестра, чаще всего раз в 3-15 дней
Большую роль играет также защита язвы от нагрузки при ходьбе. С этой целью применяют специальные разгрузочные приспособления (полубашмак, разгрузочный сапожок). Если причиной язвы или дефекта стало нарушение кровообращения, местное лечение малоэффективно без восстановления кровотока. Для этой цели проводят операции на артериях ног (шунтирование, баллонная ангиопластика).