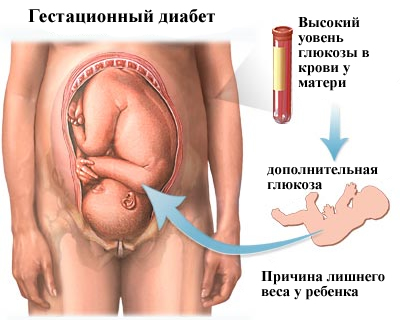
Гестационный сахарный диабет при беременности
Содержание:
- Причины возникновения гестационного диабета
- Лечение гестационного диабета в домашних условиях
- Коротко об осложнениях
- Лечение гестационного диабета
- Новогодний стол при ГСД
- Симптомы гестационного диабета
- Диагностика ГСД во время беременности
- Возможные осложнения при диабете у беременной и их признаки
- Диагностика
- Лечение
Причины возникновения гестационного диабета
Обычно ко второму триместру под влиянием плацентарных гормонов (лактогена и прогестерона), а также материнского кортизола надпочечников, эстрадиола яичников и пролактина гипофиза появляется инсулинорезистентность. Это означает, что поджелудочная железа вырабатывает инсулин, но ткани к нему выработали устойчивость.
Для того, чтобы преодолеть такое отсутствие реакции, клетки островковой части поджелудочной железы начинают работать с повышенной активностью, тормозится процесс разрушения инсулина. Так как рецепторы печени, мышечной и жировой тканей «не видят» гормон, то концентрация глюкозы в крови остается повышенной.
У здоровых женщин такой процесс помогает сохранить больше сахара для питания плода, но при наличии гестационного диабета избыток его нарушает обменные процессы как у будущей матери, так и ребенка. Из-за недоступности глюкозы организм начинает получать энергию из жиров, аминокислот. При этом увеличивается образование кетоновых тел, которые опасны для головного мозга.
Предрасположенными к заболеванию являются пациентки с наличием:
- ожирения или/и переедания в период беременности, особенно вреден избыток животного жира и сладостей, мучного в рационе;
- низкой физической активности;
- аутоиммунных воспалений (клетки иммунной системы перестают узнавать собственные ткани и вырабатывают против них антитела);
- сахарного диабета 1 или 2 типа у близких родственников;
- вирусных инфекций на ранних сроках;
- курения, приема алкоголя, наркотиков;
- хронических заболеваний органов пищеварения, легких;
- возраста до 18 или после 35 лет;
- поликистоза яичников;
- рецидивирующих (повторяющихся) инфекций мочевых путей, грибковых;
- выкидышей, преждевременных родов.
Если у женщины в период прошлой беременности был гестационный диабет, многоводие, родился ребенок с весом от 4 кг, выявлены многочисленные аномалии развития, или плод погиб, то риск нарушений углеводного обмена считается высоким.
А здесь подробнее о диете при гестационном сахарном диабете.
Лечение гестационного диабета в домашних условиях
Благополучное протекание беременности во многом зависит от Вас. Гестационный диабет, как и другой тип диабета, невозможно вылечить только с помощью медицинских препаратов. Ваш лечащий врач и диетолог дадут рекомендации, как изменить свой образ жизни, чтобы справиться с заболеванием. Владение всей информацией об этом заболевании — первый шаг к здоровой беременности. Если Вы знаете, как питание и физические упражнения влияют на уровень сахара в крови, Вы можете сами его контролировать, и, следовательно, предотвратите много проблем в будущем.
Лечение гестационного диабета в домашних условиях предполагает здоровое питание, регулярное занятие физическими упражнениями и постоянный контроль уровня сахара в крови.
Здоровый рацион питания
Здоровый рацион и режим питания поможет удерживать уровень сахара в крови в пределах нормы. Как только Вам поставили диагноз «гестационный диабет», следует немедленно проконсультироваться с диетологом, который разработает специальный план питания именно для Вас. Вам порекомендуют записывать все, что Вы едите, с целью контроля веса. Диетолог также научит, как подсчитывать и распределять употребляемые углеводы в течение дня.
[], []
Регулярные физические нагрузки
Постоянная умеренная активность в период беременности помогает организму лучше использовать инсулин, что способствует контролю уровня сахара в крови. Часто при гестационном диабете достаточно просто физических упражнений и употребления полезных продуктов. Постарайтесь умеренно быть активной, по крайней мере, 2.5 часа в неделю. Можно заниматься по 30 минут 5 дней в неделю или распределить нагрузку на несколько раз по 10 минут каждый день.
Если Вы до беременности вели пассивный образ жизни, поговорите с врачом по поводу того, как лучше начать заниматься спортом. Для беременных женщин, например, подойдет езда на велосипеде в положении лежа. Можно записаться в специальную спортивную группу для беременных или начать посещать бассейн.
Если активный и здоровый образ жизни способствуют нормализации уровня сахара в крови, нет необходимости во введении инсулина. Если врач все же рекомендует вводить инсулин, во время занятий физическими упражнениями следует всегда иметь под рукой сладкие продукты быстрого действия на случай проявления симптомов низкого уровня сахара в крови. В этом случае нужно прекратить занятие, проверить уровень сахара в крови и перекусить.
[], [], [], [], [], [], [], [], [], []
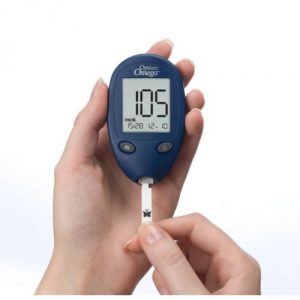
Проверка уровня сахара в крови
Неотъемлемой частью лечения гестационного диабета является контроль уровня сахара в крови. Каждый день нужно делать тест на сахар 4 раза (утром перед завтраком и по истечению часа после каждого приема пищи). Если Вы вводите инсулин, контролировать уровень сахара следует 6 раз в день (до и через час после еды). Частый контроль сахара в крови кажется иногда изнурительным занятием, но осознание того, что его уровень находится в пределах нормы, поможет успокоиться и отбросить все негативные мысли.
[], [], [], []
Другие важные моменты
Если здоровое питание и активный образ жизни не способствуют нормализации уровня сахара в крови, врач порекомендует вводить инсулин.
- Не пытайтесь сбросить вес во время беременности, если до этого Вы были крупной. Просто проконсультируйтесь с врачом, сколько можно Вам набрать килограмм в период беременности.
- Врач может порекомендовать следить за шевелением плода, чтобы узнать, не уменьшилось ли количество толчков. Как правило, плод начинает шевелиться на 18 недели и двигается несколько раз в день. Если Вам кажется, что давно не ощущали шевеления, полежите на левом боку 30 минут или дольше. Если шевеления не ощущаются, свяжитесь с врачом.
- Если Вы вводите инсулин, уровень инсулина может падать до критического предела. Хотя это и случается достаточно редко при гестационном диабете, беременная женщина должна помнить о симптомах низкого уровня сахара в крови и иметь всегда под рукой сладкие продукты быстрого действия.
Что следует принять во внимание?
В большинстве случаев уровень сахара в крови беременной женщины возвращается к норме на протяжении нескольких часов после рождения ребенка. Если у Вас уже диагностировали гестационный диабет, велик риск его повторения во время следующей беременности. Не исключается также возможность развития диабета типа 2 в старшем возрасте. Переход на здоровый образ жизни во время беременности (и последующее его соблюдение) — профилактика диабета и залог здоровья. Если Вы обеспокоены состоянием здоровья, своего или ребенка, проконсультируйтесь с врачом.
[], [], [], []
Коротко об осложнениях
Несмотря на то, что сам гестационный диабет не особо беспокоит женщину, но он приносит множество проблем, что говорит о том, насколько он опасен.
При гестационном диабете под угрозой находятся здоровье и жизнь ребенка и здоровье матери.
От хронически повышенного сахара в организме матери страдает ребенок. Дело в том, что в первом триместре, когда идет закладка и развитие основных органов, повышенный сахар и нехватка инсулина мешают ребенку нормально развиваться. Переизбыток глюкозы скапливается в крови, в то время как клетки страдают от ее нехватки, это приводит к сбоям в развитии внутренних органов плода.
На следующем этапе развития, когда органы ребенка уже начинают работать, его поджелудочная железа вынуждена работать с большой нагрузкой. Ведь ей приходится синтезировать инсулин за двоих – за себя и за мать. Это сильно перегружает ее, что впоследствии может привести к развитию сахарного диабета новорожденных, за счет того, что поджелудочная железа просто не выдерживает такой огромной нагрузки.
Второй вариант развития событий – поджелудочная железа работает с удвоенной силой, привыкает работать в таком режиме. После рождения ребенка его поджелудочная продолжает так же работать, что приводит к гиперинсулинемии, а это очень опасно, так как постоянные гипогликемии у такого маленького ребенка сложно уловить, а ценой пропущенной гипогликемии может быть жизнь ребенка.
Если компенсация матери во время беременности плохая и случаются частые гипогликемии, это тоже отрицательно сказывается на развитии ребенка.
При низком сахаре возникает нехватка кислорода, что мешает нормальному развитию ребенка и может привести к развитию многочисленных пороков развития плода. Нехватка кислорода также плохо сказывается на развитии и работе головного мозга ребенка, тормозя его нормальное развитие и приводя к необратимым последствиям.
Некомпенсированный гестационный диабет приводит к таким серьезным последствиям, как:
-
- многоводие
- гестоз
- повышенный риск развития замерших беременностей
- развитие очень крупного плода
- развитие гиперинсулинемии
- развитие гипогликемий новорожденных
- заражение плода инфекционными заболеваниями половых путей, которые развиваются у матери из-за постоянно повышенного сахара
- отравление плода ацетоном, который выделяется в большом количестве в организме матери из-за постоянной гипергликемии
Для матери плохая компенсация гестационного диабета тоже чревата плохими последствиями.
В самую первую очередь от повышенного сахара в совокупности с той нагрузкой, которую оказывает беременность на организм, страдают сосуды.
Излишек глюкозы выделяется почками, с мочой выходит большое количество глюкозы. Это оказывает воздействие на само почки, нарушая их работу и приводя к различным нарушениям, таким как нефропатия, инфекции моче-выделительной системы. Крайней степенью поражения является хроническая почечная недостаточность, которая может привести к полному отмиранию почек и необходимости диализа для дальнейшего поддержания жизни.
Декомпенсация не проходит бесследно и для ног женщины – отеки, боли, судороги, нейропатия (нарушение сосудов) – все это весьма болезненные осложнения, от которых впоследствии будет сложно, а подчас, и невозможно избавиться.
Высокий сахар приносит вред и для глаз – нарушение кровообращения глаз, приводит к нарушениям в сетчатке, хрусталике. Возможно развитие нарушения зрения, повышение глазного давления, отслоение сетчатки, повышение хрупкости сосудов, развитие глаукомы и катаракты.
Многие из этих нарушений невозможно будет скомпенсировать на нормальный уровень, если во время не взяться за компенсацию диабета.
При хорошей компенсации матери во время беременности месяцы ожидания малыша должны пройти легко, родоразрешение будет назначено в срок и, скорее всего, будут показаны естественные роды.
Лечение гестационного диабета
Терапия этой формы заболевания требует обязательной коррекции рациона питания, адекватной физической нагрузки и инсулинотерапии. При любом методе необходимо проводить самоконтроль уровня сахара при помощи глюкометра.
Диетотерапия
Коррекция показателей сахара исключительно этим методом разрешена только при постпрандиальной гипергликемии (той, что возникает после поступления пищи в организм), а также при компенсированной форме патологии, когда уровень глюкозы не превышает 7 ммоль/л.
Коррекция рациона питания – основа лечения гестационного диабета
Особенности диеты беременных заключаются в следующем:
- углеводов должно быть в рационе не более 40%;
- моно- и полисахариды должны быть равномерно разделены на все приемы пищи (3 основных + несколько перекусов);
- позволено повысить количество углеводов до 60%, но при условии потребления продуктов исключительно с низкими цифрами гликемического индекса;
- калораж на сутки рассчитывает эндокринолог или диетолог, учитывая пропорции тела женщины, вес и рост.
Примерное меню беременной с установленным гестационный диабетом:
- Завтрак – овсянка на воде, яблоко, чай с молоком, кусочек хлеба из муки грубого помола со сливочным маслом.
- Перекус – творог, кефир.
- Обед – овощной суп, гречневая каша, кусочек вареного куриного или говяжьего мяса, отвар шиповника.
- Перекус – чай с молоком.
- Ужин – тушеная рыба с овощами, морковные котлеты на пару, чай.
- Перекус – кефир.
Физическая активность
Ученые доказали, что нормальная физическая активность благотворно влияет на чувствительность клеток и тканей организма к инсулину. Также доказано, что беременные с ожирением, которые имеют гестационный сахарный диабет, соблюдают диету и поддерживают необходимую физическую активность, нуждаются в инсулинотерапии в несколько раз меньше остальных.
| Рекомендовано | Необходимо отказаться |
| Ходьба, танцы, плаванье, легкий бег. Активность должна иметь средний или легкий уровень, продолжаться не более получаса в день. | Ходьба на лыжах, бег на коньках, баскетбол, футбол, катание на лошадях, плаванье под водой. |
Инсулинотерапия
Переход на этот метод лечения необходим в случае отсутствия изменений на фоне коррекции рациона питания (больше 2-х недель), при обнаружении признаков макросомии плода на ультразвуковом обследовании, если заболевание выявлено на 32-й неделе и позже.
Постпрандиальная гипергликемия требует назначения инсулина короткого действия, если высокие показатели сахара наблюдаться натощак, показано использование инсулина продолжительного действия. Смешанная гипергликемия требует комбинированной схемы лечения.
Новогодний стол при ГСД
Этот праздник становится причиной обострения многих заболеваний. В том числе и сахарного диабета. Для наших людей этот праздник считается святым, и диета в этот день никогда и никем не соблюдается
Важно сделать не только вкусный новогодний стол, но и такой, чтобы он не навредил беременной
Новый год без мандаринов сложно себе представить. Данный фрукт разрешен к употреблению, однако его нельзя много есть, допускается лишь 3-4 фрукта за один день. Однако один классический элемент новогоднего стола можно оставить.
Также, на праздничном столе можно использовать следующие блюда:
- маслины;
- нарезная индейка (запеченная);
- лазанья из свежих овощей;
- диетические колбасы и сыры;
- салаты (Греческий, из топинамбура, с морепродуктами и т.д.);
- разрешенные десерты.
В целом, новогоднее меню может быть достаточно обширным. Главное, что нужно помнить, необходимо исключить алкоголь. Беременной с ГСД запрещается даже бокал шампанского. Лучше заменить его более полезными напитками.

Нельзя даже шампанское
Симптомы гестационного диабета
Гестационный диабет не вызывает никаких симптомов, поэтому женщина должна сдавать анализы для подтверждения диагноза в период с 24 до 28 недели беременности
Иногда случаются неожиданности, и беременные женщины просто находятся в недоумении — как, у них диабет? Гестационный диабет может вызвать ряд проблем со здоровьем матери и будущего ребенка, поэтому важно вовремя пройти тестирование убедиться, что все в порядке
Часто случается так, что беременная женщина наблюдает ряд симптомов диабета иного типа, но не знает о заболевании.
Симптомы диабета иного типа:
- повышенная жажда
- повышенное мочеиспускание
- повышенный голод
- неясное зрение
Во время беременности женщины и так испытывают повышенное мочеиспускание и кушают больше обычного, поэтому часто не обращают на эти симптомы внимания.
Большинство женщин узнают о гестационном диабете на 24-28 неделе беременности и то только по анализам крови. Когда поставлен диагноз, следует изменить образ жизни, а именно, придерживаться здорового рациона и режима питания и систематически делать физические упражнения. Эти меры помогут контролировать уровень сахара в крови. Чем больше срок беременности, тем больше организм женщины вырабатывает гормонов, которые препятствуют инсулину поддерживать здоровый уровень сахара в крови женщины, и, следовательно, повышается риск развития гестационного диабета. Если здоровое питание и физические упражнения не способствуют нормализации уровня сахара в крови, врач рекомендует вводить инсулин. Если у беременной женщины диагностировали диабет, это еще не значит, что заболевание передастся ребенку. В большинстве случаев у женщин с гестационным диабетом рождаются здоровые дети. Если Вам удается контролировать уровень сахара в крови, нет причин для беспокойства, поскольку вероятность развития проблем во время беременности или родов та же, что и при отсутствии гестационного диабета. В редких случаях могут наблюдаться следующие проблемы со здоровьем, как у матери, так и у ребенка:
- высокое кровяное давление в результате позднего токсикоза;
- большой вес ребенка (избыток глюкозы способствует лучшему росту плода и накапливанию жира, поэтому крупный ребенок может получить травму во время вагинальных родов; если вес ребенка превышает 4.5кг, рекомендуется кесарево сечение);
- после рождения избыток инсулина провоцирует резкое падение сахара в крови ребенка, что небезопасно для его здоровья; в таких случаях дополнительно вводят глюкозу; у новорожденных могут также наблюдаться низкий уровень кальция, высокий билирубин и большое количество эритроцитов.
Обычно гестационный диабет проходит после родов. Но если его диагностировали во время этой беременности, возможно, он проявится снова при последующих беременностях, к тому же, повышается риск развития диабета типа 2. Согласно данным, у более половины женщин после гестационного диабета был диагностирован диабет типа 2.
Диагностика ГСД во время беременности
Первым пунктом диагностики гестационного диабета является оценка риска его развития. При постановке женщины на учет в женскую консультацию оценивается ряд показателей, например, таких как возраст и вес беременной, акушерский анамнез (наличие гестационного диабета во время прошлых беременностей, рождение детей весом более 4 кг, мертворождение и другие), семейный анамнез (наличие СД у родственников) и так далее. Заполняется такая таблица:
| Параметры | Высокий риск |
Умеренный риск |
Низкий риск |
| Возраст женщины старше 30 лет | Да/нет | да | Менее 30 |
| СД 2 типа у близких родственников | да | нет | нет |
| ГСД в анамнезе | да | нет | нет |
| Нарушенная толерантность к глюкозе | да | нет | нет |
| Глюкозурия во время предшествующей или данной беременности |
да | Да/нет | нет |
| Гидрамнион и крупный плод в анамнезе |
Да/нет | да | нет |
| Рождение ребенка весом более 4000 г или мертворождение в анамнезе |
Да/нет | да | нет |
| Быстрая прибавка веса во время данной беременности |
Да/нет | да | нет |
| Избыточный вес (> 20% от идеального) | Да | да | нет |
Обратим внимание на параметр «Рождение ребенка весом более 4 кг». Он включен в оценку риска развития гестационного диабета неслучайно
Рождение такого малыша может свидетельствовать о развитии в будущем как истинного сахарного диабета, так и гестационного. Следовательно, в будущем момент зачатия необходимо планировать и постоянно контролировать уровень сахара в крови.
Определив риск развития сахарного диабета, врач выбирает тактику ведения.

Второй шаг — забор крови с целью определения уровня сахара, что должно быть сделано несколько раз за беременность. Если хотя бы раз содержание глюкозы превысило 5 ммоль/л, проводят дальнейшее обследование, а именно глюкозотолерантный тест.
Когда тест считают положительным? При проведении теста с нагрузкой 50 г глюкозы оценка уровня гликемии производится натощак и через 1 час. В случае, если глюкоза натощак превышает 5,3 ммоль/л, а через 1 час значение выше 7,8 ммоль/л, то необходимо назначение теста со 100 г глюкозы.
Диагноз гестационного сахарного диабета выставляется, если глюкоза натощак — более 5,3 ммоль/л, через 1 час — выше 10,0 ммоль/л, через 2 часа — выше 8,6 ммоль/л, через 3 часа — выше 7,8 ммоль/л
Важно: повышение только одно из показателей не дает основания для постановки диагноза. В этом случае тест нужно повторить еще раз через 2 недели
Таким образом, повышение 2 и более показателей свидетельствует о диабете.
Правила проведения теста:
- За 3 дня до обследования беременная находится на обычном для себя питании и придерживается обычной для себя физической активности
- Тест проводится утром натощак (после ночного голодания не менее 8 часов).
- После взятия пробы крови натощак пациентка должна в течение 5 минут выпить раствор глюкозы, состоящий из 75 грамм сухой глюкозы, растворенной в 250-300 мл воды. Повторная проба крови для определения уровня сахара крови берется через 2 часа после нагрузки глюкозой.
Нормальные значения гликемии:
- гликемия натощак — 3,3-5,5 ммоль/л;
- гликемия перед приемом пищи (базально) 3,6-6,7 ммоль/л;
- гликемия через 2 часа после еды 5,0-7,8 ммоль/л;
- гликемия перед отходом ко сну 4,5-5,8 ммоль/л;
- гликемия в 3.00 5,0-5,5 ммоль/л.
Если результаты исследования соответствуют норме, то повторно тест проводится на 24-28 неделе беременности, когда изменяется гормональный фон. На более ранних сроках ГСД часто не выявляется, а установление диагноза после 28 недель не всегда предотвращает развитие осложнений у плода.
Однако беременные женщины сталкиваются не только с высокими показателями сахара в крови. Иногда анализ крови «показывает» гипогликемию — низкое содержание сахара в крови. Чаще всего гипогликемия развивается при голодании. Во время беременности усиливается потребление глюкозы клетками и поэтому нельзя допускать длительных перерывов между приемами пищи и ни в коем случае нельзя «садиться» на диету, направленную на похудание. Также иногда в анализах можно встретить пограничные значения, которые всегда свидетельствуют всегда о более высоком риске развития болезни, поэтому необходимо строго контролировать показатели крови, придерживаться рекомендаций врача и соблюдать диету, назначенную специалистом.
Возможные осложнения при диабете у беременной и их признаки
Большинство осложнений во время беременности наблюдаются у женщин именно с диагнозом гестозного диабета. Значительно увеличивается риск самопроизвольного аборта, особенно в первом триместре беременности, а также существует возможность преждевременных родов.
Развитие преэклампсии и эклампсии при сахарном диабете
Наиболее вероятным осложнением заболевания во втором или третьем триместре беременности является развитие преэклампсии. Это патологическое состояние, которое возникает на фоне диабета, и в клинической картине проявляется тяжелее, чем у обычных женщин. По статистическим данным 33% будущих матерей, с диагнозом «гестационного диабета» страдают от преэклампсии.
 Высокое артериальное давление один из признаков развития преэклампсии
Высокое артериальное давление один из признаков развития преэклампсии
Патологическое состояние сопровождается отеками, поскольку почки подвергаются сильной нагрузке, чтобы вывести избыток жидкости и глюкозы с организма женщины. Вследствие этого происходит нарушение водно-электролитного баланса и почки не в состоянии вывести лишнюю жидкость, начинают ее накапливать в тканях. В анализах мочи выявляется белок, концентрация которого зависит от стадии компенсации основного заболевания. Также изменяются показатели артериального давления, оно начинает постоянно нарастать, в связи с избыточным поступлением жидкости в кровяное русло.
На фоне сахарного диабета начинают нарастать симптомы нарушения мозгового кровообращения.
У пациентки отмечается следующий комплекс симптомов:
- значительная прибавка в весе;
- эмоциональная нестабильность;
- нарастающая тревога;
- вялость;
- стойкая артериальная гипертензия;
- судороги мелких мышц;
- расстройство памяти;
- обширные отеки.
При отсутствии лечебных мероприятий может развиться более тяжелое состояние – эклампсия, которое сопровождается злокачественной гипертензией и клоническими судорогами.
У больной наблюдаются следующие симптомы:
- высокие показатели артериального давления;
- сильная боль в области живота;
- нарушения зрения;
- тошнота, заканчивающаяся рвотой;
- уменьшение количества выделяемой мочи;
- мышечные боли;
- потеря сознания.
Провоцирующим фактором в развитии патологий выступают генетическая предрасположенность, избыточная масса тела и заболевания сердечно-сосудистой системы.
Диагностика
Физикальное обследование
Специалист собирает анамнез жизни и заболевания пациентки, уточняет наличие «сладкой болезни» у ближайших родственников, а также хронических болезней у самой беременной.
Врач оценивает телосложение женщины, измеряет акушерские показатели (высоту стояния дна матки, окружность живота, размеры таза), уточняет рост и массу тела. Контроль веса беременной очень важен, особенно в случае определения заболевания. Врач составляет специальный график допустимой прибавки массы тела для женщины, тщательно контролируя, чтобы набор веса не выходил за границы позволенного.
Регулярный контроль веса – способ профилактики развития заболевания
Важно! В случае если на протяжении месяца показатели прибавки выходят за грани, риск развития осложнения для ребенка и матери повышается в десятки раз
Лабораторная диагностика
Чтобы оценить состояние беременной, проводят ряд лабораторных исследований, на основании результатов которых подтверждают диагноз или контролируют состояние больной в динамике.
Истинная глюкоза в периферической крови
Согласно данным ВОЗ, норма сахара в крови (периферической) находится в пределах от 3,5 до 5,7 ммоль/л, в плазме – до 6 ммоль/л. Нарушение толерантности к глюкозе подтверждается при следующих показателях (в ммоль/л):
- периферическая кровь – повышение до 7;
- плазма – повышение до 7,2.
Оценка показателей используется не только для того, чтобы подтвердить или опровергнуть диагноз, но и для того, чтоб определить наличие компенсации. Кровь сдают из вены или из пальца утром перед поступлением пищи в организм.
Глюкоза в моче
Если в периферической крови количественные показатели сахара превышают 10-12 ммоль/л, глюкоза определяется и в моче. Важными диагностическими показателями является уточнение глюкозурии не только в утреннем анализе, но и в суточном, и в порции мочи за определенное время.
Отсутствие сахара в моче не может опровергнуть заболевание, а ее наличие – доказать присутствие. Параллельно оцениваются и другие диагностические критерии.
Пероральный тест на толерантность к глюкозе
С помощью этого метода можно не только определить скрытую форму патологии, но и уточнить наличие диагноза при сомнительных показателях других исследований. ТТГ является обязательным методом диагностики для всех беременных во второй половине внутриутробной жизни плода.
Исследование показателей крови – достоверный метод диагностики сахарного диабета
Подготовка для сдачи материала заключается в следующем:
- На протяжении трех дней до анализа получать не меньше 250 г углеводов в сутки.
- С разрешением врача отменить прием всевозможных медикаментов.
- Сдавать венозную кровь утром до приема пищи. Можно пить только воду.
Важно! Беременной не проводят тест, если натощак в крови обнаружены показатели сахара выше 11 ммоль/л.
После первого забора материала женщина выпивает 75 г порошка глюкозы, который растворяют в теплой воде или чае. Следующую порцию крови берут через 2 часа таким же способом, как и в первый раз. По назначению врача материал могут брать через 30 минут, через 1 час с момента поступления сладкого раствора в организм.
Иммунореактивный инсулин (ИРИ)
Определение уровня инсулина в крови позволяет судить о состоянии его секреции и функциональной работе клеток поджелудочной железы. Нормальные показатели варьируются от 6 до 24 мкЕД/мл. На фоне гестационного диабета результаты будут в норме или немного повышены.
Биохимия крови
Позволяет оценить такие показатели:
- общий белок;
- уровень мочевины;
- креатинин;
- АЛТ, АСТ;
- показатели глюкозы;
- билирубин;
- фосфотазу;
- остаточный азот;
- уровень электролитов.
Гликированный гемоглобин
Этот метод определяет процентное количество белка гемоглобина, связанного с глюкозой. Позволяет уточнить показатели сахара за последний квартал. В норме у беременных уровень гликированного гемоглобина составляет не более 6, 5%. В плане обследований проведение диагностики в динамике – каждые 6 недель.
Важно! Параллельно с вышеперечисленными методами диагностики врачом назначается определение количественных показателей плацентарного лактогена, прогестерона, эстриола, гормонов коры надпочечников, альфа-фетопротеина.
Лечение
Как лечить гестационный диабет? Существует два основных способа — диетотерапия и инсулинотерапия. Только врач может определить, клинические рекомендации требуются пациентке.
Инсулинотерапия
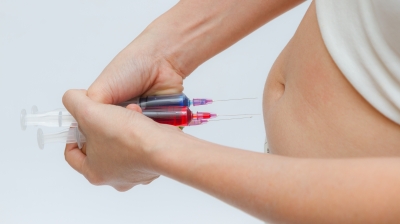 Инсулинотерапия назначается в том случае, если соблюдение диеты не принесло желаемого результата и уровень глюкозы в крови не приходит в норму в течение длительного времени.
Инсулинотерапия назначается в том случае, если соблюдение диеты не принесло желаемого результата и уровень глюкозы в крови не приходит в норму в течение длительного времени.
В этом случае введение инсулина – необходимая мера, которая препятствует возникновению фетопатии.
Такой вид лечения врач назначает также при нормальной концентрации сахара, но при большом весе малыша, при большом количестве околоплодных вод или отечности мягких тканей.
Введение препарата рекомендуется делать на голодный желудок и перед ночным отдыхом. Однако точную дозировку и график инъекций определяет врач, исходя из тяжести патологии и индивидуальных особенностей пациентки.
Инъекции инсулина делают специальным шприцем. Препарат вводят подкожно. Обычно инъекции женщина выполняет самостоятельно после консультации специалиста.
Если требуется повышенная суточная доза введения инсулина, врач может ввести подкожную инсулиновую помпу.
Диета
Главной составляющей успешной терапии патологии является соблюдение некоторых правил питания. Это помогает нормализовать концентрацию сахара в крови. Вот принципы питания, которых рекомендуется придерживаться при данном виде патологии:
- из рациона следует исключить копчености, колбасные изделия, жирные соусы, орехи, семечки, сливочное масло, маргарин, а также жирное мясо;
- рекомендуется ввести в меню постное мясо, птицу и нежирные сорта рыбы;
- нельзя жарить продукты, при приготовлении пищи необходимо отдавать предпочтения приготовлению на пару, варению и запеканию;
- рекомендуется употреблять молоко и продукты из него с минимальной массовой долей жирности;
- необходимо ввести в рацион свежие овощи, зелень и грибы;
- следует перейти на дробное питание, то есть употреблять пищу 5-6 раз в день небольшими порциями;
- в день можно употребить не более 1800 ккал.