Холангит
Содержание:
Диагностика заболевания
 Обнаружить наличие проблемы очень непросто.
Обнаружить наличие проблемы очень непросто.
Для уточнения диагноза доктором назначаются определенные процедуры и специальные анализы, в первую очередь обследование желчного пузыря и печени путем исследований, проводимых инструментально и в лабораториях.
- Начать следует с биохимического анализа крови на выявление ферментов и содержание билирубина;
- Производится анализ кала, чтобы определить, имеются ли паразиты;
- Обязательно ультразвуковое исследование, смотрится печень и желчный пузырь. Таким образом удается установить степень поражения слизистой оболочки и стеночек. Как правильно подготовиться к УЗИ — читайте в этой статье.
- Зондирование;
- Метод компьютерной томографии;
- Панкреатохолангиография, либо холангиография. Суть этих процедур сводится к тому, что желчные протоки заполняются контрастным материалом, впоследствии осуществляется их рентгеновское изучение. На снимках, выполненных с таким условием, хорошо отслеживается структура органов, а это делает возможным выявить причины заболевания.
- Для полноты картины доктор может назначить такую процедуру, как биопсия печени, для установления выраженности процессов рубцевания.
Комплексное обследование поможет определить уровень лейкоцитов и иные показатели, важные для постановки точного диагноза.
Причины холангита
Выделяют острый, хронический и первичный склерозирующий холангиты.
Крайне редко заболевание является первичным, чаще всего холангит является осложнением холецистита, панкреатита и желчнокаменной болезни. Может возникать и на фоне опухолей желчных протоков, аномалий развития желчных путей, после проведенных хирургических вмешательств на органах брюшной полости. Возникновению заболевания способствуют застой желчи, повреждение слизистой оболочки желчных путей камнем, рубцовые сужения. Присоединение бактериальной инфекции на этом фоне приводит к развитию острого или хронического холангита. Встречаются холангиты, вызванные паразитарными инвазиями (описторхии, стронгилоиды, лямблии).
Выделяют первичный склерозирующий холангит, воспаление которого не связано с инфекцией. Заболевание развивается в результате аутоиммунного воспаления, когда происходят нарушения в иммунной системе и вырабатываются собственные антитела против здоровых, нормальных тканей организма, в результате чего происходит постепенное сужение как внепеченочных, так и внутрипеченочных желчных протоков. Причины развития заболевания до конца не известны. Большую роль играет семейная и генетическая предрасположенность, стрессы.
К каким докторам следует обращаться если у Вас Первичный склерозирующий холангит:
Эндокринолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Первичного склерозирующего холангита, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Что может спровоцировать болезнь?
Из-за чего может развиться заболевание:
- В основном холангит имеет бактериальную этиологию. Заболевание вызывается кишечной палочкой; редко в этом замешаны энтерококк, протей, стафилококк.
- Ещё реже встречаются специфические холангиты, вызванные патогенными микроорганизмами (возбудитель туберкулёза, токсоплазмоза, сифилиса, грибки и др.).
- Острый холангит возникает как осложнение холедохолитиаза: обструкции желчевыводящего протока камнем или густой желчью, реже — как осложнение эндоскопической ретроградной холангиопанкреатографии.
Бактерии могут попадать в желчные пути разными способами:
- восходящим — при забросе содержимого кишки в желчные протоки;
- гематогенным — попадая в кровоток воротной вены;
- лимфогенным — из близлежащих лимфатических сосудов.
Наличие конкрементов в протоках способствует травматизации стенки и дальнейшему беспрепятственному проникновению бактерий внутрь. Кроме того, воспаление может развиваться при застое желчи из-за закупорки протока камнем, при нефункциональности фатерова сосочка. В таком случае желчь застаивается, и это приводит к размножению микроорганизмов, вследствие чего развивается воспалительный процесс.
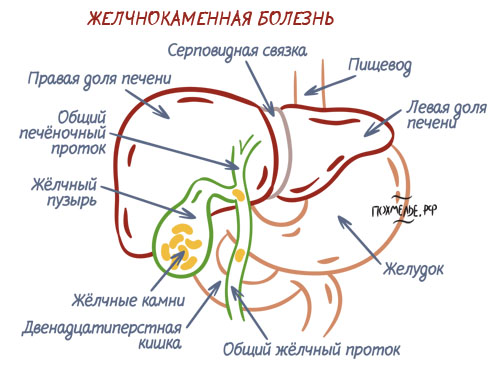
Причиной холангита могут быть камни в желчном пузыре.
Первичный склерозирующий холангит является аутоиммунным заболеванием; причины, провоцирующие возникновение аутоиммунного процесса в желчевыводящих протоках до конца не выяснены. В качестве возможных этиологических факторов выступает наследственность, бактериальные и вирусные инфекции. Известно, что склерозирующий холангит имеет связь с другими аутоиммунными заболеваниями ЖКТ:
- неспецифичесий язвенный колит;
- реже — болезнь Крона или сочетание с аутоиммунными заболеваниями печени.
Гнойный холангит часто сопровождает болезни гепатобилиарной системы. Внутри протоков обнаруживается желчь с примесью гноя. Если в процесс попадают печёночные протоки, то в таком случае печень становится дряблой, увеличенной, с гнойным содержимым. Когда воспалительные изменения прогрессируют, то есть риск разрушения протоков с дальнейшей диссеминацией гнойного содержимого по ткани печени. Это состояние опасно тем, что паренхима печени разрушается и в её структуре образуются гнойные абсцессы.
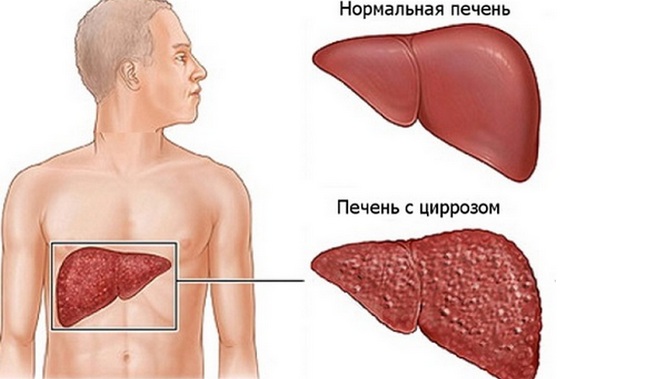
В дальнейшем могут развиваться более тяжёлые осложнения: перигепатит (воспаление печёночной капсулы) и перитонит (воспаление брюшины). В печёночной структуре активизируется избыточный рост соединительной ткани, который в конечном итоге приводит к формированию билиарного цирроза печени. А цирроз — это уже состояние, угрожающее жизни.
Ферменты поджелудочной железы могут повредить слизистую желчных сосудов, и это становится причиной развития некротического холангита. В печени и желчевыводящих путях появляются следы некроза: разрушения здоровых тканей.
Склерозированный холангит сопровождается соединительнотканным утолщением стенок протоков:
- Желчевыводящие пути могут быть утолщены как на всём протяжении, так и локально. Холедох имеет очень плотную структуру, хотя его диаметр в пределах нормы. Из-за избыточного утолщения стенки его просвет сильно сужен.
- Для печени также характерны изменения: явления застоя желчи. Со временем печёночная структура подвергается изменениям и формируется билиарный холангит.
Симптомы заболевания
Особенности клинических проявлений. Острый холангит возникает как осложнение холедохолитиаза при тотальной или субтотальной обструкции желчного протока, реже он развивается как осложнение холангиографии или после эндопротезирования холедоха, проведения эндоскопической папиллосфинктеротомии. Клиническая симптоматика острого холангита включает недомогание, желтуху, боль в правом подреберье с иррадиацией в правое плечо, предплечье, лопатку, перемежающуюся лихорадку с ознобами и обильным потом, тошнотой, рвотой, спутанность сознания, артериальную гипотензию (инфекционно-токсический шок), составляющие так называемую пентаду Рейнольдса. Больных часто развиваются тромбоцитопения как проявление внутрисосудистои коагулопатии, признаки печеночно-клеточной недостаточности.
Острый рецидивирующий холангит характеризуется менее тяжелым течением и возникает на фоне желчнокаменной болезни, болезни Кароли. Рецидивирующему холангиту присуща триада Шарко. В ряде случаев у больных наблюдаются неопределенные диспепсические расстройства без лихорадки, желтухи, болевого синдрома. В промежутках между обострениями, при отсутствии заболевания печени, симптомы холангита могут отсутствовать или проявляться легкой билиарной диспепсией. Желтуха при холангите может иметь комбинированный характер, обычно она механическая, обусловлена препятствием оттоку желчи. В случаях сопутствующего поражения печени присоединяются признаки паренхиматозной желтухи. Иногда заболевание начинается подобно сепсису: с перемежающимися лихорадкой и ознобами. Тяжелые формы заболевания сопровождаются развитием сепсиса, осложняющегося септическим шоком, олигоурией и почечной недостаточностью.
Периодичность лихорадки, характер течения заболевания при бактериальном холангите зависят от возбудителя и степени обтурации желчных протоков. Особенно тяжело протекают пневмококковые холангиты, которые, как правило, осложняются развитием абсцессов печени. Уменьшение желчной гипертензии приводит к исчезновению клинических проявлений. Во время обострения заболевания печень увеличивается в размерах вследствие перерастяжения печеночной капсулы, становится болезненной при пальпации. Край печени обычно имеет гладкую поверхность. Следует отметить, что, поскольку ведущим звеном в патогенезе холангита является временная обтурация желчных протоков, механическая желтуха имеет переменный характер и зависит, аналогично температуре, от степени обтурации желчных путей. Клинические проявления холангита при хроническом течении могут характеризоваться чувством давления или тупыми болями в правом подреберье, слабостью, быстрой утомляемостью, нередко легкой желтушностью видимых слизистых оболочек, кожи, зудом кожи Частым симптомом являются длительные периоды немотивированного субфебрилитета, сопровождающегося ознобом. Особенности течения заболевания у пожилых людей — выраженный астенический синдром спутанность сознания при отсутствии лихорадки и болей. В постановке диагноза, наряду с описанной клинической картиной, помогают лабораторные и инструментальные методы исследования.
Классификация болезни
Перед тем как начать лечение холангита необходимо точно определить тип процесса. Заболевание классифицируют по определенным признакам, различают ее острую и хроническую форму.
Заболевание в острой форме выражается на фоне абсолютной обструкции желчного пузыря. Симптоматика проявляется интенсивно, качество жизни пациента стремительно ухудшается. Снижается работоспособность, появляется боль в правом подреберье, способная иррадиировать в предплечье и лопатку. Возникают диспепсические расстройства.
Острый холангит лечится только в условиях стационара. Лечение начинается с установления причин, провоцирующих болезнь. Если патология проявилась на фоне закупорки протоков конкрементами, проводится экстренная операция.
Хронический холангит характеризуется развитием воспалительного процесса во внепеченочных и внутрипеченочных желчных путей. При длительном течении патологии, секрет желчного пузыря попадает в общий кровоток. Вероятность возникновения затяжной болезни – минимальна, она является самым редким заболеванием билиарной системы. Но, в отличие от острого течения диагностируется у пациентов среднего возраста.
В гастроэнтерологии выделяют такие виды:
- холедохит – диагностируют при воспаление общего протока;
- ангиохолит – определяется в случае, когда воспалительный процесс затрагивает внутрипеченочные и внепеченочные желчевыводящие каналы;
- холецистохолангит – определяют при воспаленном состоянии протоков и желчного пузыря в совокупности;
- папиллит – характеризуется дисфункцией большого дуоденального сосочка.
В зависимости от типа происхождения холангита выделяют бактериальное, асептическое, паразитарное, аутоиммунное и склерозирующее.
Острая форма
Рассматривая патоморфологические изменения, острый холангит разделяют на подтипы, представленные в таблице:
| Наименование | Краткая характеристика |
| Гнойный холангит | Опасное развитие, для которого характерно расплавление стенок желчевыводящих путей. При поражении этого типа не исключено образование множественных внутренних абсцессов. |
| Дифтерический | Для заболевания этого типа характерно формирование глубоких язв на поверхности слизистых оболочек с последующим шелушением и появлением инфильтрации на стенках. Впоследствии происходит отмирание тканей. |
| Катаральный холангит | Проявляется выраженным отеком слизистых оболочек, выстилающих желчевыводящие протоки изнутри. Из-за активного притока крови к областям поражения происходит перенасыщение тканей лейкоцитами с последующим отслаиванием эпителиальных тканей. |
| Некротический | Характерно формирование омертвевших областей, воспаляются они из-за агрессивной ферментной деятельности поджелудочной железы. |
Точно установить подтип острого холангита помогает диагностика – зондирование. Схема терапевтического вмешательства всегда определяется после получения биохимического анализа крови пациента.
Хроническое течение
Классификация хронического холангита, с описанием каждого подтипа данного процесса рассмотрена в следующей таблице:
| Наименование | Описание |
| Склерозирующий | Редкое поражение желчных путей, нарушающее естественный процесс оттока секрета. Особенность этой формы в том, что болезнь долго не проявляется клинически и в конечном итоге приводит к развитию печеночной недостаточности или вызывает цирроз. |
| Латентный | Для патологии характерно полное отсутствие или слабое проявление болевого синдрома в правом подреберье. Основным диагностическим признаком, по которому можно заподозрить прогресса болезни является увеличение печени. |
| Рецидивирующий | Симптомы заболевания донимают пациента периодически. Короткие периоды ремиссии резко сменяются повторным обострением. |
| Септический (длительно текущий) | В большинстве случаев протекает в скрытом виде. В период ремиссии частично восстанавливается естественный отток желчи, пациент ощущает себя нормально. Рецидив проявляется резко, симптомы выражаются в остром виде. Поражение опасно развитием септического билиарного шока. |
Опасность хронического холангита в том, что пациент в течение продолжительного времени способен не подозревать о его прогрессе. Для заболевания характерно скрытое развитие. Обострения на начальном этапе формирования возникают крайне редко и проявляют себя слабо.
Общее представление о заболевании
Билиарный холангит – идиопатическое заболевание печени, с которым сталкиваются взрослые пациенты, преимущественно женщины среднего возраста, у детей подобный диагноз ставится в исключительно редких случаях. Характеризуется воспалительными процессами, развивающимися во внутрипеченочных и внепеченочных желчных протоках. Отмечается развитие диффузных воспалительных и фиброзных изменений во всем билиарном дереве.
Самостоятельно такая патология практически никогда не возникает, а появляется на фоне отклонений в работе желчного пузыря. Часто заболевание встречается параллельно с кистами или раком общего желчного протока.
Коварный недуг требует адекватного лечения. В случае отсутствия такового, заболевание может закончиться серьезными осложнениями в виде печеночной недостаточности и даже летального исхода.
Диагностика
Для постановки диагноза требуется проведение лабораторных и инструментальных исследований. В большинстве случаев все необходимое имеется в любой многопрофильной поликлинике. Если же оснащения на месте недостаточно, пациента перенаправляют в соседний населенный пункт в соответствующее медучреждение.
Лабораторная диагностика
Для выявления симптомов холангита и назначения лечения необходимо провести исследование мочи и крови пациента. Для этого врач после осмотра и опроса больного выписывает направления на следующие лабораторные анализы:
- Клинический анализ крови. Отслеживаются количественные показатели СОЭ, нейтрофилов и лейкоцитов.
- Общий анализ мочи. В норме в нем отсутствует билирубин.
- Биохимический анализ крови.
- Иммунологический анализ сыворотки крови при подозрении на склерозирующую форму.
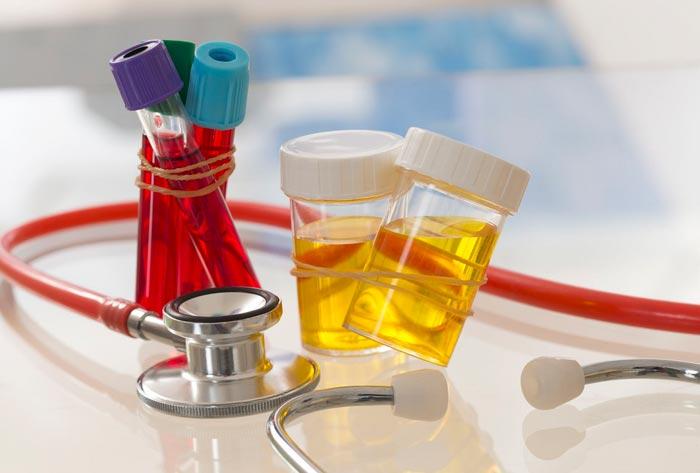
Этих исследований достаточно для того, чтобы установить, что это – холангит, либо иное заболевание. Дополнительно назначают анализ кала на выявление глистной инвазии. Если показатели далеки от нормы, следующим этапом проводятся инструментальные исследования. Для них выписывают соответствующие направления.
Инструментальные обследования
Сегодня у врачей есть выбор, каким методам диагностики отдать предпочтение, так как их достаточно много. В зависимости от того, как именно оснащено данное медучреждение, будет назначено соответствующее обследование:
- Магнитно-резонансная холангиопанкреатография (МРХПГ). Пациенту в кровь вводят контрастное вещество, после чего выполняют снимки на аппарате МРТ. Процедура занимает не более получаса, а для больного наименее травматична.
- Исследования на УЗИ. Этот метод диагностики холангита достаточно точен, безболезнен, но уступает МРХПГ степенью детализации. Самые мелкие протоки рассмотреть почти невозможно.
- Эндоскопическая ретроградная панкреато-холангиография (ЭРХПГ). Выполняется при помощи фиброгастродуоденоскопа, который пациенту вводят перорально до конечного отдела холедоха, который заполняют контрастным веществом. Методика достаточно травматична, хотя до недавнего времени являлась основной.
- Чрескожная чреспеченочная холангиография (сокращенно ЧЧХ). С помощью иглы под контролем УЗИ прокалывают кожу и печень, чтобы ввести контрастное вещество в желчные протоки. Травматичная методика, используемая все реже.
Виды холангита
Помимо основных видов заболевания (острый, склерозирующий и хронический холангит), различают его подвиды. Острый холангит подразделяется на:
- Катаральный: когда отекает слизистая поверхность желчных протоков. Данная разновидность может перейти в хроническое воспаление при отсутствии должного лечения холангита, что в дальнейшем может привести к рубцовому сужению протоков;
- Гнойный: заполнение желчных протоков гноем, смешанным с желчью. Эта форма распространяется часто на печень и желчный пузырь, разнося, таким образом, воспаление по всем органам человека;
- Дифтеритический: процесс изъязвления слизистой оболочки желчных путей, после чего происходит ее отмирание;
- Некротический холангит. Развивается в том случае, если в желудочные протоки попали агрессивные ферменты поджелудочной железы. Впоследствии развивается некроз участков слизистой желчных путей.
В свою очередь, хронический холангит может быть скрытым, рецидивирующим, абсцедирующим и септическим.
Прогноз
Прогноз при холангите разный. При катаральной форме холангита он удовлетворительный, при гнойной, дифтеритической и некротической формах – более серьезный: в этом случае исход может быть благоприятным для пациента только в случае выверенных назначений и скрупулезно придерживаемого лечения.
Если воспаление желчевыводящих путей проходит с осложнениями, то прогноз является неудовлетворительным. Особенно это констатируется при таких болезнях, как:
- образование абсцессов в желчных путях;
- цирроз печени;
- печеночно-почечная недостаточность;
- септическое поражение организма.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
8,356 просмотров всего, 3 просмотров сегодня
Клиническая картина
Симптомы холангита различаются в зависимости от характера развития процесса. При хроническом холангите, патология может не заявлять о себе в течение долгого времени. Для острой формы характерно интенсивное протекание, с повышением температуры тела и другими симптомами, подтверждающими общую интоксикацию организма.
Острая форма
Симптомы острого холангита проявляются следующим образом:
- лихорадочное состояние, температура тела достигает критических показателей (до 40 градусов);
- возникает сильная слабость, головная боль;
- усиливается потоотделение, из-за которого нарастают симптомы обезвоживания организма;
- желтеет кожа, возникает зуд из-за повышения концентрации билирубина, появляется желтуха;
- характерно пожелтение склер глаз и слизистых оболочек;
- возникают боли в правом подреберье;
- снижается кровяное давление;
- увеличивается частота сердечных сокращений;
- не исключено развитие печеночной комы.
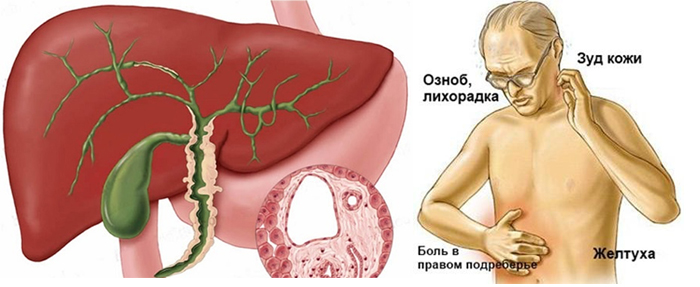
Реактивный холангит является показанием для экстренного обращения за помощью к медикам. Отсутствие своевременной квалифицированной помощи может стать причиной заражения крови. Подобное состояние опасно летальным исходом. Лечение такой формы холангита всегда проходит в условиях госпитализации.
Хроническое течение
Хронический холангит характеризуется такими общими признаками:
- слабовыраженные или умеренные боли в правом подреберье;
- озноб, возникающий при повышении температуры тела пациента до субфебрильных отметок;
- зуд кожи с возможным появлением сыпи;
- покраснение кожных покровов ладони;
- слизистые оболочки и склеры глаз желтеют;
- вкус горечи в ротовой полости;
- повышенная утомляемость пациента;
- снижение работоспособности, ухудшение самочувствия.
Клиническая картина затяжного процесса способна значительно различаться в зависимости от стадии и вида его прогресса. В момент ремиссии, симптомы вовсе отсутствуют или проявляются практически незаметно для самого пациента. Качество жизни не изменяется. В период обострения возможно возникновение симптомов, характерных для острого вида патологического процесса.
https://youtube.com/watch?v=eaqUGYz9D6g
Холангит у детей
Симптомы и лечение холангита у детей мало чем отличаются при рассмотрении схемы, применяемой для взрослых пациентов. Но, в педиатрической практике практически не диагностируют острую форму болезни. Чаще всего процесс воспаления на желчных протоках у ребенка прогрессирует из-за бактериальной инфекции, активность которой не была своевременно купирована.
Опасность холангита для ребенка заключается в том, что заболевание трудно поддается диагностике и часто обнаруживается на поздних этапах развития. Если поражение желчных протоков проявляется резко, не заметить его начала нельзя. Будет заметной выраженная слабость, проявляющаяся на фоне повышенных температур тела. Подтвердить диагноз поможет биохимический анализ крови.
В этот момент процесс затрагивает внутренние органы:
- желчный пузырь;
- легкие;
- поджелудочную железу;
- печень.
При острой форме холангита лечение у ребенка обеспечивают в условиях стационара. Проводится хирургическое вмешательство. При склерозирующем холангите – прогноз самый неблагоприятный. Лечить его нужно под полным медицинским контролем, иногда требуется трансплантация.
Диагностика
Первичный диагноз в острой фазе может быть выставлен на основании специфического симптомокомплекса – триады Шарко. Для уточнения проводится ряд инструментальных и лабораторных исследований. Методом визуализации является ультразвуковое обследование – признаками холангита по УЗИ служат деформации протоков (расширение или сужение, наличие кист, воспалительных очагов). Проводятся также компьютерная томография, ультрасонография печени.
Основные инструментальные исследования – эндоскопическая панкреатохолангиографии, МРПХГ (компьютерное сканирование в магнитном поле), а также чрескожная чреспеченочная холангиография. Последняя предполагает рентгенографическое обследование желчевыводящих протоков после их заполнения контрастным веществом.
Из лабораторных методов наиболее информативно дуоденальное зондирование с забором желчи. Бакпосев в этом случае позволяет точно выявить возбудителя инфекционно-воспалительного процесса. Для подтверждения или исключения паразитарного происхождения на яйца глист исследуются пробы кала. Биохимический анализ тоже свидетельствует о холангите: повышается содержание билирубина в крови, трансаминаз, щелочной фосфатазы, альфа-амилазы.