Синдром токсического шока
Содержание:
Анафилактический шок
Это вазогенный шок, возникающий при действии аллергена на организм потерпевшего и проявляющийся гиперактивным ответом немедленного типа.
Анафилактическую реакцию способны вызвать медицинские препараты:
- сыворотки,
- антибиотики,
- препараты крови,
- местные анестетики (новокаин),
- средники для наркоза (тиопентал натрия, сомбревин, диазепам и др.),
- рентгеноконтрастные вещества,
- другие йодсодержащие соединения.
В быту аллергенами могут быть:
- определенная пища,
- химические вещества (дезинфекционные растворы, косметика, моющие средства),
- яды насекомых,
- шерсть животных и т.п.
Предпосылкой реакции является наличие в крови предварительно сенсибилизированного организма антител к этим веществам. В результате взаимодействия антител с антигенами выделяются биологически активные вещества (гистамин, брадикинин, медленно реагирующая субстанция анафилаксии и др.). Они вызывают резкое расширение артериол и отток крови в систему микроциркуляции, повышают проницаемость сосудистой стенки и способствуют выходу жидкой части крови в паравазальной ткани. Наступает катастрофическое уменьшение притока крови к сердцу и его выброса, падение артериального давления и остановка кровообращения (по типу «неэффективного сердца»).
При поступлении аллергена в организм в зависимости от скорости возникновения реакции различают следующие формы шока:
- молниеносная — шок развивается в течение 10 мин;
- немедленная — дошоковий период длится до 30-40 мин;.
- замедленная — шок проявляется через несколько часов.
Молниеносный шок может возникать без предвестников или с предвестниками. Частыми предвестниками есть ощущение жара, покраснение и зуд кожи, пульсация в голове, страх с дальнейшей потерей сознания. Немедленная и замедленная формы шока протекают всегда с предвестниками и проявляются различными вариантами клинического течения в дошоковом периоде:
• Кожный (зуд кожи, ее покраснение и крапивница).
• Церебральный (нестерпимая головная боль, тошнота, слепота, потеря сознания и судороги).
• Астмоидный (удушье, обусловленное отеком гортани, трахеи и бронхоспазмом).
• Коронарный (загрудинная боль, гипотензия).
• Брюшной (вздутие живота, боль в эпигастрии, тошнота, рвота).
При возникновении шока доминирует клиника падение артериального давления (коллапс), потери сознания и нарушения функции внешнего дыхания.
Для предупреждения заболевания в подавляющем большинстве случаев решающее значение имеет детальный сбор аллергологического анамнеза и соблюдение правил введения лекарств: с предварительным пробами на чувствительность (к антибиотикам, сывороток) и постепенным увеличением концентрации веществ (введение сыворотки по Безредко). В каждом отделении, медицинском учреждении должна быть наготове аптечка для оказания неотложной помощи при анафилактическом шоке.
Укомплектование аптечки:
- Раствор адреналина гидрохлорида 0,1% -1 мл (3 амп.)
- Одноразовая система — 2 шт. и шприцы одноразового использования по 2, 5, 10 мл (2-4 шт.).
- Изотонический раствор натрия хлорида 0,9% —400 мл (2 фл.)
- Полиглюкин 400 мл или стабизол (рефортан) — (1-2 фл.)
- Раствор дофамина 0,5% — 5 мл (4-6 амп.)
- Раствор преднизолона 30 мг (3-5 амп.).
- Раствор хлористого кальция 10% — 10 мл (2 амп.)
- Раствор эуфиллина 2,4% — 10 мл (2 амп.)
- Ручной портативный дыхательный аппарат.
- Венозный жгут.
- Антигистаминные средники р-р димедрола 1% — 1 мл (3-4 амп.), р-р пипольфена 2,5% — 2 мл (2-3 амп.).
Неотложная помощь и лечение инфекционно-токсического шока
Неотложная помощь при инфекционно-токсическом шоке
Во время транспортировки или в ожидании приезда скорой медицинской помощи необходимо соблюдать следующие правила оказания первой помощи:
- Если пациент с ИТШ находится в бессознательном состоянии, его необходимо уложить на бок и препятствовать тем самым западению языка.
- При развитии судорог необходимо предотвращать пациента от повреждений (мягкая фиксация головы и конечностей в момент приступа).
- При высокой температуре тела (свыше 38 С) допустимо внутримышечное введение анальгина в дозе 2,0 мл 50% раствора у взрослого или 0,2 мл на 10 кг массы тела.
- При высокой температуре также возможно обтирание кожного покрова раствором уксуса воде в соотношении 1:1 – 1:2.
Критерии диагностики инфекционно-токсического шока
При постановке диагноза ИТШ необходимо предпринять следующие действия:
- Катетеризация периферической вены мягким одноразовым катетером большого диаметра.
- Внутривенное введение полиионных растворов в объеме приблизительно 20 мл на кг массы тела. Препаратами выбора являются раствор Рингера, Стерофундин.
- Если после введения жидкости артериальное давление не нормализовалось, начинают введение современных кардиотонических препаратов, усиливающих силу сокращений сердца и способствующих нормализации артериального давления. Допустимо введение следующих препаратов:
- Дофамин.
- Норадреналин (препарат выбора!!!!).
- Адреналин.
- Мезатон.
- Добутамин.
В случае лечения ИТШ на фоне менингококцемии необходимо применение больших доз глюкокортикоидов, поскольку одной из важнейших причин развития нарушений гемодинамики при этой форме ИТШ является кровоизлияние в надпочечники и развитие острой надпочечниковой недостаточности. В медицине данное состояние получило название синдром Уотерхаузена-Фридерихсена.
Синдром Уотерхаузена-Фридерихсена
Рекомендуются следующие дозировки препаратов:
| Препарат | Дозировка |
|---|---|
| Преднизолон | Начальная доза – 120 мг, суточная — до 10 мг на кг |
| Дексаметазон | Начальная доза – 16 мг, суточная – до 2 мг на кг |
| Метилпреднизолон | 1 гр одномоментно капельно взрослым, детям 250-500 мг |
Антибиотики необходимо назначать ТОЛЬКО после ликвидации закрытых скоплений гноя (абсцесс, флегмона, перитонит, карбункул и др.). В противном случае массовая гибель микроорганизмов будет сопровождаться всасыванием в кровоток продуктов их распада и ухудшением состояния.Антибактериальная терапия – ключевой момент в лечении сепсиса и ИТШ. При назначении антибиотиков следует руководствоваться следующими принципами:
- Лечение необходимо начинать с одного или нескольких антибиотиков, обладающих максимально широким спектром действия в отношении предполагаемого возбудителя (т.н. де-эскалационная терапия).
- При лечении ИТШ на фоне менингококцемии необходимо использовать левомицетин (хлорамфеникол).
Лечение инфекционно-токсического шока
В следующей таблице приведены рациональные сочетания антибиотиков в зависимости от предполагаемого возбудителя и локализации первичного очага.
| Антибиотик | Группы чувствительных возбудителей | Особенности применения |
|---|---|---|
| Карбапенемы (Меропенем, Имипенем, Дорипенем) | Практически все известные возбудители, за исключением MRSA | Хорошо проникают во все органы и ткани, могут использоваться в качестве монотерапии при любых бактериальных инфекциях |
| Защищенные пенициллины (Амоксиклав, Аугментин) | Грамположительные кокки, грамотрицательные палочки, анаэробы | Хорошо проникают во все органы и ткани. Могут использоваться в качестве монотерапии у пациентов без тяжелой сопутствующей патологии |
| Цефалоспорины III-IV поколения (Цефтриаксон, Цефтазидим, Цефоперазон, Цефтобипрол) | Грамотрицательные палочки, грамположительные кокки | Хорошо проникают в различные органы и ткани. Для усиления действия комбинируются с метронидазолом |
| Фторхинолоны II поколения (Левофлоксацин, Гатифлоксацин) | Грамотрицательные палочки, грамположительные кокки | Препарат выбора для монотерапии тяжелой внебольничной пневмонии, осложненных урологических инфекций |
| Фторхинолоны III поколения (Моксифлоксацин) | Грамотрицательные палочки, грамположительные кокки | Препарат выбора для монотерапии тяжелой внебольничной пневмонии |
| Аминогликозиды (Гентамицин, Амикацин, Нетилмицин) | Грамотрицательные палочки | Хорошо проникают в органы и ткани, противопоказаны при заболеваниях почек. Необходимо комбинировать с метронидазолом и гликопептидами |
| Гликопептиды (Ванкомицин, Тейкопланин) | Грамположительные кокки | Инфекции кожи, дыхательной системы, костей и суставов, брюшной полости. Необходимо комбинировать с цефалоспоринами или аминогликозидами |
Что такое токсический шок?

Синдром токсического шока – редкое опасное для жизни состояние здоровья, вызванное бактериальными инфекциями.Чаще всего заболевание связано с использованием суперабсорбирующих тампонов во время менструации.
Однако он может затронуть как мужчин, так и женщин всех возрастов, включая детей. Частота возникновения синдрома токсического шока (TSS), вызванного Staphylococci, составляет более 50% у женщин, страдающих менструацией; остальные встречаются у пожилых женщин, мужчин, детей.
Шок, вызванный стрептококком, поражает людей всех возрастов.
Причины
Бактериальные инфекции приводят к синдрому токсического шока. Токсины, продуцируемые бактериями Staphylococcus aureus, Streptococcus pyogens, поступают в кровоток, вызывают симптомы.
Как только бактерии находят благоприятную среду, быстро растут и выводят токсины в кровоток. Ниже приводятся основные причины производства бактериальных токсинов:
- Использование тампонов во время менструации. Когда тампон остается на протяжении более 4-8 часов во влагалище, создает благоприятную среду для роста бактерий из-за присутствия пролитой крови.
- Использование устройств контроля рождаемости, таких как диафрагмы, противозачаточные губки, более длительное время, чем рекомендовано.
- Инфекционные глубокие раны, задержка заживления ран после операции или ожога способствуют росту бактерий.
- Кожные инфекции.
- Повязка, используемая для остановки кровотечения из носа, является потенциальным фактором риска.
- Это может произойти вскоре после родов в родовом канале матери.
Признаки и симптомы
Признаки и симптомы синдрома токсического шока варьируются в зависимости от типа инфекции и бактерий, вызывающих его. Наиболее распространенными являются следующие:
- Высокая температура;
- Головная боль;
- Рвота;
- Низкое кровяное давление (гипотония);
- Больное горло;
- Совместная боль;
- Чувствительность к свету;
- Психическая путаница, дезориентация;
- Понос;
- Боли в мышцах (миалгия);
- Усталость;
- Низкое количество тромбоцитов;
- Покраснение глаз, рта, носа, горла, влагалища;
- Судороги;
- Некроз (разрушение мягких тканей);
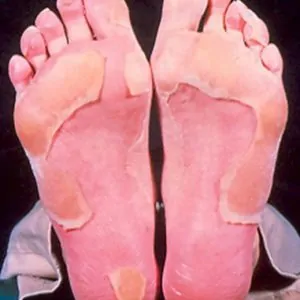
- Наличие солнечных ожогов красной сыпи, шелушащихся пятен на ладонях, нижней части ног может начаться через 2-3 недели после заражения.
Узнать больше 45 хромосом у человека синдром Шерешевского Тёрнера
На поздней стадии он приводит к множественной органной недостаточности, главным образом, с участием почек, печени.
Профилактика
Его можно предотвратить, приняв следующие меры предосторожности:
- Часто менять тампоны.
- Ограничить использование тампонов, используя вместо них гигиенические прокладки.
- Регулярно менять раневую повязку, идеально – каждый день.
Проверяйте любые симптомы, проконсультируйтесь с врачом, как только их заметите.
Поддерживайте оптимальную личную гигиену.
Прогноз
Синдром токсического шока может оказаться фатальным, если его не лечить. Симптомы ухудшаются быстрыми темпами. Когда диагноз подтвержден – серьезный ущерб уже произошел.
Узнать больше Возможна ли беременность при синдроме Ашермана
Более поздние осложнения, такие как почечная недостаточность, повреждение печени, другая органная недостаточность, могут быть предотвращены при лечении.
При ранней диагностике и надлежащем лечении пациенты восстанавливаются за 2-3 недели. Однако почти 50% случаев зарегистрированы как фатальные.
Советы по здоровью
Используйте гигиенические салфетки, мойте руки до и после введения тампонов. Часто изменяйте их, каждые 4-8 часов. Меняйте повязку на ране, чтобы она была чистой.
Что такое синдром поражения электрическим током?
Синдром электрического шока сильно отличается от синдрома токсического шока. Синдром электрического шока возникает, когда человек контактирует с источником электрической энергии.
Электрический ток или энергия протекают через тело, приводят к признакам поражения электрическим током.
Патогенез
В основе симптомов лежит неконтролируемое распространение медиаторов воспаления из патологического очага. При этом происходит активация макрофагов, лимфоцитов и нейтрофилов. Возникает синдром системного воспалительного ответа. На фоне этого снижается периферический сосудистый тонус, объем циркулирующей крови падает за счет повышения проницаемости сосудов и застоя жидкости в микроциркуляторном русле. Дальнейшие изменения обусловлены резким уменьшением перфузии. Недостаточное кровоснабжение становится причиной гипоксии, ишемии внутренних органов и нарушения их функции. Наиболее чувствителен головной мозг. Кроме того, ухудшается функциональная активность легких, почек и печени.
Помимо СВР в формировании септического шока важную роль играет эндогенная интоксикация. В связи со снижением работоспособности экскреторных систем в крови накапливаются продукты нормального обмена веществ: креатинин, мочевина, лактат, гуанин и пируват. Во внутренних средах повышается концентрация промежуточных результатов окисления липидов (скатол, альдегиды, кетоны) и бактериальных эндотоксинов. Всё это вызывает тяжелые изменения гомеостаза, расстройства кислотно-щелочного баланса, нарушения в работе рецепторных систем.
Причины возникновения
К этиологическим факторам панкреатогенного шока относятся злоупотребление алкоголем, переедание.
Так же его развитию предшествует острый панкреатит.
Острый панкреатит – токсическое воспаление поджелудочной железы, возникшее в результате действия на железу ее собственных ферментов.
Патогенез:
Обильный прием пищи вызывает гиперстимуляцию железы, провоцируя высвобождение большого количества активных панкреатических ферментов, которые в норме должны быть неактивны. Преждевременная активация возникает в результате заброса желчи в выводящий проток железы.
В норме, желчь находится в просвете двенадцатиперстной кишки и взаимодействует с поджелудочным соком после его секреции в дуоденальное пространство. Заброс желчи возможен из-за частичной закупорки выводящего протока или разницы давления.
Активные ферменты начинают переваривать клетки железы, разрушая их мембраны и мембраны органоидов, в том числе лизосом. После деструкции мембран, лизосом, — происходит выход лизосомальных ферментов, которые лишь усугубляют процесс самопереваривания.
Среди действующих ферментов наиболее важны:
- липазы – расщепляют липиды в составе клеточной мембраны;
- трипсин – активирует внутриклеточные ферменты;
- эластаза – расщепляет белки на аминокислоты.
Под действием алкоголя спазмируется сфинктер выводящего протока, что затрудняет отток ферментов с поджелудочным соком.
При ранней диагностике, панкреатогенный шок возможно отличить от других заболеваний, зная что симптоматика проявилась после приема пищи или алкоголя.
Аутолиз панкреатических клеток приводит к некрозу ткани, а соответственно и ее воспалению. Эти факторы обуславливают болевой синдром при панкреатогенном шоке. Воспалительный процесс сопровождается выделением медиаторов воспаления. В частности гистамин, кинины и гранулоцитарные белки, увеличивают проницаемость стенки сосудов микроциркуляторного русла. Начинается активный выход жидкости из просвета сосудов в прилежащие ткани, что на начальных этапах проявляется отеком железы.
При распространении в крови медиаторов воспаления, экссудация тканей приобретает массивный характер. Происходит потеря жидкости, кровь сгущается, возникает стаз с последующим сладжем и тромбозом. Тяжелым осложнением является ДВС-синдром, характеризующийся, распространенным по всему организму, свертыванием крови в микроциркуляторном русле. Кроме того, из-за обильной экссудации уменьшается ОЦК, падает АД, уменьшается сила сердечного выброса, пульс становится нитевидным.
Чрезмерная болевая импульсация активирует симпато-адреналовую систему.
Адреналин суживает сосуды периферии и полости живота, обеспечивая обильный приток крови к жизненно важным органам – сердцу и головному мозгу.
Сужение остальных сосудов приводит к гипоксии тканей, лишенных нормального притока крови. Развиваются синдромы «шоковых» органов:
Не смотря на учащенное дыхание в качестве адаптационного механизма при гипоксии, кислород поступает в недостаточном количестве из-за нарушенного кровообращения, это приводит к образованию «шокового легкого». Дыхательная недостаточность приводит к гибели больного, если ему вовремя не оказана помощь.
Почки, не получая необходимого количества крови, не способны образовывать мочу, либо образуют, но в малом количестве и темного цвета – синдром «шоковой почки»
Кожа становится бледной, потоотделение происходит лишь вначале, когда потеря жидкости еще незначительна.
Отсутствие ферментов в двенадцатиперстной кишке приводит к остановке пищеварительного процесса. Клинически, застой в ЖКТ проявляется рвотой и кишечной непроходимостью.
Существует несколько видов шоковых состояний и все они носят критический характер. Токсический шок встречается редко, но несет опасность для жизни человека.
Что такое фокальная эпилепсия и как она проявляется, читайте тут.
Инсульт потенциально может развиться у каждого человека. Кома после геморрагического инсульта — крайне тяжелое состояние, которое может привести к смерти или тяжелой инвалидизации. Эта тема https://neuro-logia.ru/zabolevaniya/insult/gemorragicheskij/koma.html подробно описывает данное состояние.
Симптоматика и стадийность ИТШ
Клиническая картина зависит от стадии заболевания и может различаться в зависимости от состояния организма больного.
Стадия компенсации
Стадия компенсации является начальным этапом развития шока, на котором организм пациента активно сопротивляется токсическому воздействию. При этом пациент находится в ясном сознании. У него отмечают беспокойство, страх смерти, психическое возбуждение.
Объективно у больного отмечаются следующие симптомы:
- Тахикардия до 110-120 уд/минуту,
- Боль в эпигастрии,
- Отеки лица,
- Ярко-красный язык, стопы, ладони,
- Нормальное или немного сниженное артериальное давление,
- Гипертермия до 39°С.
При отсутствии грамотной медицинской помощи состояние больного быстро ухудшается и шок переходит в стадию субкомпенсации.
Стадия субкомпенсации
Объективными симптомами субкомпенсаторной фазы ИТШ является:
- Тахикардия до 160 уд/минуту,
- Пульс слабого напряжения и наполнения,
- Резко сниженное АД (систолическое менее 90, диастолическое менее 50 мм рт. ст.),
- Бледная холодная кожа,
- Акроцианоз,
- Сыпь и синяки на коже.
На этой стадии врач отмечает у пациента нарушение сознания: спутанность, сопор, кома. Снижается диурез вплоть до полной анурии. Возможно развитие ДВС-синдрома, кровоточивости.
Стадия декомпенсации
Критическое ухудшение состояния больного. Как правило, сознание к этому моменту утрачивается полностью, пациент погружается в кому.
При осмотре выявляются следующие признаки:
- АД не определяется или очень низкое (50/20),
- Тахикардия,
- Пульс нитевидный,
- Кожа синюшная, покрыта пятнами,
- Анурия,
- Самостоятельное дыхание отсутствует.
Стадия декомпенсации является терминальной, пациент стремительно умирает. Цена малейшего промедления с оказанием помощи — жизнь пострадавшего.
https://youtube.com/watch?v=n7UVCnkzub8%27
Лечение патологии
Запущенная стадия болезни лечится путем восполнения потерянной жидкости и нормализации кислотно-щелочного баланса при помощи лекарственных растворов. Также проводятся мероприятия по восстановлению химического состава, вязкости и кислотности крови.
Чтобы снизить активность симпатической системы и восстановить нормальный тонус кровеносных сосудов, назначают обезболивающие процедуры. В первые дни врач назначает лечебное голодание. С целью удалить токсические вещества из организма, устанавливаются дренажи.
Если необходимо прочистить желудок, проводится зондирование.
В зависимости от того, насколько поражена поджелудочная железа, проводят удаление части внутреннего органа.
- Так как панкреатогенный шок является крайне тяжелым состоянием, он вызывает всевозможные поражающие факторы. Их нельзя остановить без экстренного медицинского вмешательства, поэтому чем раньше выявить патологию и оказать квалифицированную помощь, тем меньше риск летального исхода.
- Лечение поджелудочной железы начинается сразу же после выявления симптомов патологии. Пациента срочно госпитализируют в клинику.
- Врач назначает комплексную терапию шока и синдромного расстройства при помощи спазмолитиков, блокаторов, Сандостатина или Октреотида, перорального приема панкреатических ферментов. В вынужденной ситуации препараты заменяются 5-фторурацилом.
- В качестве профилактики инфицирования некрозов пациент принимает антибиотики. Дополнительно предпринимаются меры против образования тромбоэмболического осложнения и гастродуоденальной эрозии. При необходимости вводится искусственное питание для поддержания организма.
Эффективность терапии зависит от того, насколько своевременно оказана медицинская помощь. Интенсивное и целенаправленное лечение проводится сразу же, как пациент оказывается в хирургическом стационаре.
Если неинвазивные методики оказываются неэффективными, при тяжелом панкреатите назначают диагностическую лапароскопию. Также обязательно исследуют перитонеальный экссудат на активность амилазы. После того, как проведена предоперационная подготовка, осуществляется санация и дренирование брюшной полости, холецистостомия, марсупиализация в случае наличия показаний.
О панкреатите и его осложнениях рассказано в видео в этой статье.
https://youtube.com/watch?v=YkefLGAvbKg
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Online-консультации врачей
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация оториноларинголога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация эндоскописта |
| Консультация анестезиолога |
| Консультация диетолога-нутрициониста |
| Консультация нейрохирурга |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация невролога |
| Консультация эндокринолога |
| Консультация психоневролога |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация онколога |
| Консультация пульмонолога |
| Консультация массажиста |
Новости медицины
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Щедрость продлевает жизнь,
07.09.2020
Универсальной диеты не существует, — ученые,
19.06.2020
Новости здравоохранения
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Ученые выяснили, за какое время солнце убивает COVID-19,
28.05.2020
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Симптоматика
Токсический шок вызывает резкое появление характерной симптоматики, отличаются внезапностью. Признаки шока зависят от формы тяжести патологического состояния и причины, способствующей началу шока.
Фазы шокового состояния
В медицинской практике токсический шок делится на три фазы:
- Компенсированный.
- Субкомпенсированный.
- Декомпенсированный.
Таблица №4. Фазы токсического шока:
| Фаза токсического шока | Описание симптомов |
| Компенсированный шок | У пациента отмечается ясность сознания, но при этом присутствует моторное беспокойство, необъяснимое чувство тревоги, учащенность дыхания, усиление сердечного ритма (до 120 ударов в минуту). |
| Субкомпенсированный шок | Пациенты становятся заторможенными, депрессивными, апатичными. Отмечается бледность кожных покровов, конечности холодные. Преобладает снижение температуры тела до субнормальной. Появляется одышка, тахикардия (до 160 ударов в минуту), пониженное АД. Может развиться анурия, нарушение свертываемости крови. Возможны желудочно-кишечные кровотечения. |
| Декомпенсированный шок | Эта фаза считается самой тяжелой. Пациент находится в полной прострации, появляются судороги в конечностях, одышка, снижается артериальное давление, нитевидный пульс, анурия. В некоторых случаях больные впадают в коматозное состояние. |
Признаки токсического шока
Характер проявления симптомов зависит от причины шока и тяжести патологического состояния. Часто шоковое состояние приводит к смертельному исходу в течение 2 суток после интоксикации крови.
Признаки стрептококкового неменструального синдрома развиваются:
- у женщин после родов спустя несколько дней,
- у лиц с инфицированными послеоперационными ранами,
- у людей, имеющих респираторные инфекции.
Признаки стафилококкового менструального синдрома развиваются у женщин в результате использования в период менструального цикла тампонов. Симптомы наступают спустя 3 суток.
Симптомы стафилококкового неменструального синдрома наступают в течение 12 часов после проведения операций, где были использованы хирургические повязки, например, операции на носу.
Таблица №5. Симптомы токсического шока:
| Первичные признаки | Первые признаки шокового состояния схожи на симптомы тяжелого гриппа. Это:
|
| Вторичные симптомы | Вторичные симптомы проявляются такими процессами:
|
Лечение
Поскольку в настоящее время не определены убедительные критерии, позволяющие в каждом конкретном случае прогнозировать возможность развития ИТШ, то основное значение принадлежит выявлению конкретных болезней, часто осложняющихся этим видом шока. Врачу следует быть готовым к развитию ИТШ у больных с крупозной пневмонией, менингококцемией, сальмонеллезами, шигеллезом, вызванным типом 1, чумой, болезнью легионеров, гипертоксической формой дифтерии, сепсисом, при осложнениях беременности, родов, внебольничных абортах, различных гнойных заболеваниях, обструктивных бактериальных заболеваниях мочевыводящих путей. При прочих равных условиях ИТШ развивается чаще у молодых женщин.
Лечение ИТШ – чрезвычайно сложная проблема даже для специализированных стационаров. Объем помощи зависит от стадии, на которой начинается терапия, громадное значение имеет срок оказания врачебной помощи. Определенные ограничения существуют в лечении основного заболевания, приведшего к развитию ИТШ. Следует учитывать так называемый эндотоксиновый потенциал бактерицидных антибиотиков, которые нельзя применять при грамнегативной флоре, ибо они, действуя разрушительно на бактерии в крови, увеличивают образование эндотоксина, что существенно утяжеляет течение ИТШ
Целесообразно применение бактериостатических препаратов, с осторожностью использование бактерицидных, но с низким эндотоксинообразованием. К последним относятся имипенем, фторхинолоны, амикацин
Определенную осторожность следует соблюдать с грампозитивной флорой, тем более, если не уточнена этиология поражения.
При выявлении ИТШ у больного на догоспитальном этапе следует проводить терапию до стабилизации гемодинамики, только после этого решать вопрос о месте дальнейшей терапии. Транспортировка больных сразу допустима лишь на ранних стадиях ИТШ, при условии устойчивой гемодинамики с помощью специализированных бригад службы скорой помощи. При этом терапия ИТШ продолжается весь период транспортировки.
При подозрении на развитие ИТШ больного следует уложить в постель, приподнять нижние конечности, согреть грелками.
Медикаментозная терапия включает глюкокортикостероиды в больших дозах в течение относительно короткого периода времени – 24-48 часов (пульс-терапия). Наиболее эффективен преднизолон, суточная доза которого может достигать 30 мг/кг/сут, возможно применение дексаметазона в дозе до 3 мг/кг/сут. Препараты вводят внутривенно капельно и струйно. Несмотря на более быструю элиминацию при внутривенном введении, чем при внутримышечном, первое предпочтительнее вследствие нарушения всасывания из мышечного депо при ИТШ. После выведения пациента из ИТШ ГКС быстро отменяют.
Восстановление ОЦК на ранних стадиях ИТШ достигается парентеральным введением кристаллоидов в различных сочетаниях: 5 и 10% раствора глюкозы, раствора Рингера, раствора Гартмана, лактосоль, хлосоль и других средств. В этот период введение коллоидных растворов проблематично и не всегда целесообразно, на поздних стадиях ИТШ имеет смысл применение комбинации вышеназванных кристаллоидов в сочетании с 20-25% раствором сывороточного альбумина и раствором желатины, плазмой, реополиглюкином, полиглюкином в соотношении 3 : 1, 2 : 1. При наличии гипотензии олигурия не является противопоказанием для введения жидкости. Критерием длительности инфузионной терапии может служить стабилизация систолического АД на уровне 90-100 мм рт. ст. (при рабочем АД – 120-130 мм рт. ст.). При проведении лечения в условиях реанимационного отделения дополнительным критерием служит ЦВД. Его показатель – 8-10 см водн. ст., достижение скорости мочеотделения – свыше 20 мл/ч являются также мерилами успешности терапии.
Поддержание дыхательной функции требует обеспечения свободного дыхания и поступления О2 через носовой катетер, маску или трахеостому.
При лечении ДВС-синдрома или его профилактике обязательно применяют ингибиторы протеаз в дозе 0,5-1,5 тыс. МЕ/кг/сут в пересчете на контрикал.
Коррекция КОС осуществляется 3% раствором гидрокарбоната натрия, в большинстве случаев его вводят до достижения уровня рН крови в 7,3.
Дегидратирующий эффект достигается назначением салуретиков. Основным препаратом этой группы, применяемым в неотложной терапии ИТШ, является фуросемид. В настоящее время используется и торасемид. Начинать введение фуросемида необходимо с дозы 40 мг, при отсутствии эффекта в течение часа препарат вводят повторно. Эффект возникает через 5 минут после введения препарата и продолжается около 30 минут.
Разновидности
Существует классификация синдрома токсического шока в зависимости от степени его развития. Такое разделение основано на тяжести проявления симптомов. Таким образом, выделяют:
- начальную степень – при которой артериальное давление остаётся неизменным, но возрастает ЧСС. Она может достигать ста двадцати ударов в минуту;
- степень средней тяжести – характеризуется прогрессированием симптомов со стороны сердечно-сосудистой системы. Сопровождается снижением систолического АД и учащением сердцебиения;
- тяжёлую степень – значительное падение показателей систолического тонуса (давление достигает семидесяти миллиметров ртутного столба). Увеличивается показатель шокового индекса. Нередко наблюдается лихорадка и снижение объёмов испускаемой урины;
- осложнённую стадию – отличается развитием необратимых изменений во внутренних органах и тканях. Кожный покров пациента принимает землистый оттенок. Нередко отмечается коматозное состояние.
В зависимости от возбудителя различают:
- стрептококковый синдром – возникает после родовой деятельности, инфицирования ран, порезов или ожогов кожи, а также является осложнением после инфекционных расстройств, в частности пневмонии;
- стафилококковый токсический шок – зачастую развивается после хирургических операций и использования гигиенических тампонов;
- бактериально-токсический шок – возникает по причине заражения крови и может осложнить любую стадию сепсиса.