Иридоциклит: что это такое и как лечить
Содержание:
Лечение
Первая помощь при И. заключается в расширении зрачка (для предотвращения сращений радужки с хрусталиком) и снятии болевого синдрома. Для этой цели применяют атропин, анальгетики.
Лечение И. проводится комплексно, с включением средств, воздействующих на источник инфекции и сенсибилизации, на иммунные механизмы организма и на воспалительный процесс в радужке и цилиарном теле.
Антибактериальные препараты применяют в основном при инфекционных и инфекционно-аллергических И. Антибиотики назначают внутрь в общепринятых дозах в среднем в течение 2—3 нед. Исключение составляют туберкулезные И., лечение которых специфической антибактериальной терапией проводят более длительно в зависимости от тяжести их течения. Эффективно местное лечение антибактериальными препаратами в виде подконъюнктивальных и ретробульбарных инъекций и методом электрофореза.
Общая неспецифическая десенсибилизирующая терапия — салицилаты, бутадион, реопирин, препараты кальция, антигистаминные средства, вещества, укрепляющие сосудистую стенку, и кортикостероиды. Наиболее эффективен бутадион, применяемый по 0,15 г 4 раза в день в течение 2—3 нед. Хлорид кальция вводят внутривенно в виде 10% р-ра по 5 —10 мл (15—20 инъекций на курс) или внутрь 10% р-р по 1 стол, л. 3 раза в день. Из антигистаминных средств назначают димедрол по 0,05 г 2 раза в день в течение 2 нед.
Аскорутин применяют по 1 таблетке 3 раза в день в течение 1 —1,5 мес.
Кортикостероиды применяют местно в виде инстилляций, инъекций под конъюнктиву глазного яблока и ретробульбарно. При этом создается наибольшая концентрация стероидов в глазу и уменьшается их общее воздействие на организм. В каплях назначают гидрокортизон 0,5—1% р-р или преднизолон, а в инъекциях под конъюнктиву — гидрокортизон или дексазон.
Внутрь кортикостероиды употребляют в основном при инфекционноаллергических и аутоиммунных И. Суточная доза преднизолона 25 — 30 мг, дексаметазона 2,5—3,0 мг, полькортолона (триамцинолона) 4— 6 мг. Препараты назначают в убывающих дозах, снижая каждые 5 дней преднизолон на 2,5 мг, дексаметазон — на 0,25 мг и полькортолон — на 0,5 мг. Лечение кортикостероидами проводят на фоне приема препаратов хлорида кальция, хлорида калия и витамина С.
При стероидорезистентных формах И. применяют иммунодепрессанты из группы цитостатиков — циклофосфан из расчета 1,5—3,0 мг на 1 кг веса больного в течение 1 — 1,5 мес. под контролем количества лейкоцитов.
В стадии стихания воспалительных явлений с целью рассасывания при И. применяют ферментную терапию — трипсин, лидазу и папаин. Трипсин вводят внутримышечно по 5—10 мг в 1—2 мл изотонического р-ра хлорида натрия. Лидазу вводят внутримышечно по 32—64 УЕ (условные единицы), 15—25 инъекций, с помощью электрофореза по 16—32 УЕ.
Для лечения И. применяют и физиотерапевтические методы: электрофорез, диатермию, УВЧ, ультразвук и фонофорез.
Рентгенотерапию используют в сочетании с другими методами лечения для снятия болевого синдрома, а также для достижения противовоспалительного и иммунодепрессивного эффекта. Облучение проводят лучами средней жесткости: при острых процессах назначают 15 р, при хрон, течении — 30 р, суммарно 180—200 р.
При туберкулезных И. на первом этапе лечения применяют препараты 1-го ряда: стрептомицин по 1 млн. ЕД в сутки (на курс в среднем 40— 50 млн. ЕД), ПАСК по 9 — 12 г в сутки и тубазид по 0,3 г 3 раза в день или фтивазид по 0,5 г 2 раза в день. Длительность курса — 6—12 и более месяцев в зависимости от тяжести процесса и эффекта лечения. Из препаратов 2-го ряда применяют этионамид по 0,25 г 3 раза в день, циклосерин по 0,25 г 2 раза в день. Рекомендуется длительное непрерывное лечение с назначением одновременно не менее 2 препаратов. Эффективным средством является туберкулинотерапии.
При герпетических И. наилучший эффект получен при комбинированном применении препаратов интерферона со средствами иммунотерапии (донорская плазма, гамма-глобулин). Лейкоцитарный человеческий интерферон с активностью 150— 500 ЕД/мл предпочтительнее вводить подконъюнктивально по 0,3 — 0,5 мл, от 3 до 20 инъекций на курс лечения. Интерферон применяют также в каплях (в конъюнктивальный мешок) 2—6 раз в сутки. При инфекционно-аллергических И., связанных с фокальной инфекцией, необходимо проведение санации полости рта, вскрытие придаточных пазух носа при наличии- в них гноя, тонзиллэктомия при хрон, тонзиллите.
При некоторых осложнениях И.— вторичной глаукоме, осложненной катаракте, отслойке сетчатки, швартообразовании в стекловидном теле — показано оперативное лечение.
Симптоматика
В зависимости от того, чем воспаление вызвано и с какой интенсивностью антиген воздействует на глаза, различаются степень проявления болезни и ее течение. На эти показатели также влияют иммунный статус человека, его генотип и проницаемость гематоофтальмологического барьера.
Симптоматика у иридоциклита следующая:
- качество зрения значительно ухудшается, перед глазами возникает заметная пелена;
- появляются краснота глаз, отеки;
- ощущаются достаточно сильные боли, особенно при остром иридоциклите. Сильный болевой синдром будет отмечен, если аккуратно надавить на глазное яблоко;
- усиливается слезоотделение;
- появляется гнойный или серозный экссудат;
- зрачок деформируется или сужается из-за отека радужки, развивается светобоязнь;
- радужка способна изменить свой цвет на зеленоватый или красновато-ржавый.
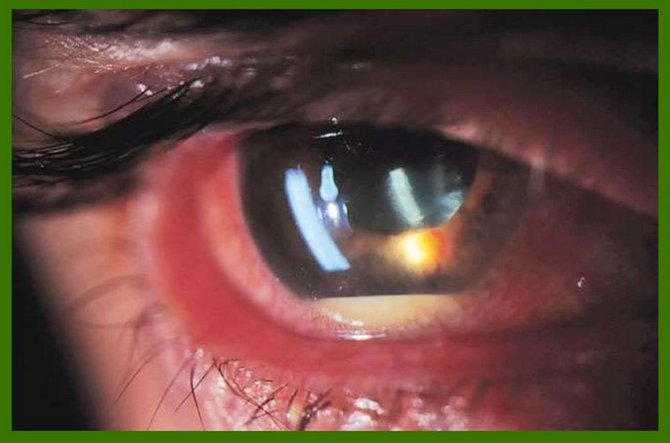
Экссудат в передней камере
Если на начальном этапе не предпринята терапия, то с прогрессированием иридоциклита окраска радужки начинает меняться, становясь ржано-красным или зеленоватого оттенка. Четкость этой оболочки снижается. Иногда офтальмологи фиксируют роговичный синдром, а также наличие экссудата серозного, гнойного или фибринозного типа. Когда он оседает, на его месте начинается образование гипопиона, который имеет форму полосы сероватого или желтовато-зеленого цвета. Происходит накопление крови внутри сосуда, локализованного в передней камере.
По мере того как экссудат оседает на хрусталике, воспаление переходит на ресничное тело, и это ведет к замутнению волокон стекловидного тела и делает зрение пациента еще хуже. Возникают так называемые «пигментные глыбки» на роговице. Радужка подвергается отеку, появляются спайки, или синехии, которые ведут к миозу, когда зрачок становится очень узким. Он деформируется и начинает хуже реагировать на перемены в освещении. Когда радужка сращивается с хрусталиком, появляется круговая спайка.
Также отмечается снижение глазного давления из-за угнетения функции выработки внутриглазных жидкостей. Иногда, напротив, оно может и возрасти – обычно это происходит при сращении передней капсулой хрусталика с краем радужки, так как в этом случае отток жидкости нарушается. Как правило, иридоциклит имеет рецидивирующее хроническое протекание – это более 70% всех зафиксированных случаев возникновения заболевания. Также к осложнениям можно отнести синехию или сращение зрачка, из-за чего риск потерять зрение окончательно значительно возрастает.
То, как будет протекать заболевание, во многом определяется уровнем иммунитета человека и общего состояния организма, а также причиной возникновения иридоциклита. Обычно поражается только один глаз. Как правило, хронический иридоциклит проходит в течение нескольких месяцев, тогда как острый можно вылечить за 4-5 недель.
Таблица. Проявления болезни при ее разных видах.
| Вид | Проявления болезни |
|---|---|
|
Вирусный |
Сопровождается образованием жидкости серозно-фиброзного или просто серозного типа, а также высоким давлением в пораженном органе зрения. |
|
Туберкулезный |
Симптомы выражены плохо, наблюдаются крупные «сальные преципитаты», а также туберкулы (бугорки) желтоватого цвета в области радужной оболочки. Затуманенность зрения. |
|
Аутоиммунный |
Частые рецидивы болезни при обострениях основного аутоиммунного или системного недуга. Появление осложнений на фоне иридоциклита – таких, как катаракта, вторичная глаукома, кератит и даже атрофия глазного яблока. |
|
Травматический |
Возможно воспаление второго, не пораженного болезнью глаза. Параллельно может развиться конъюнктивит. |
Для того чтобы понять, к какому именно виду воспаления относится случай пациента, врач-офтальмолог должен провести комплексное обследование.
Диагноз
Диагноз устанавливают на основании комплексного клинико-лабораторного обследования больных и консультаций специалистов различного профиля.
Дифференциальную диагностику при И. проводят с конъюнктивитом и острым приступом глаукомы (цветн. рис. 3). В начальной стадии И. перикорнеальную инъекцию сосудов можно ошибочно принять за конъюнктивальную, что может привести к неправильному лечению, развитию синехий и других осложнений.
Основные различия И. и острого приступа глаукомы представлены в таблице.
Таблица. Дифференциальная диагностика острого иридоциклита и острого приступа глаукомы
|
Признаки |
Острый иридоциклит |
Острый приступ глаукомы |
|
Характер инъекции сосудов |
Воспалительная, перикорнеальная |
Застойная |
|
Состояние роговицы |
Прозрачная, поверхность гладкая |
Диффузно мутная, шероховата, как бы истыкана |
|
Состояние глубины передней камеры |
Нормальная или неравномерная |
Мелкая |
|
Состояние радужки |
Гиперемирована, рисунок стушеван |
Не изменена |
|
Состояние зрачка |
Узкий |
Широкий |
|
Характер болей |
Сильные боли в глазу без иррадиации |
Боли в глазу с иррадиацией в челюсть, зубы и область |
|
Внутриглазное давление |
Нормальное или понижено, иногда повышено |
Резко повышено |
Серол, реакции (реакция Вассермана, РСК) на сифилис, Токсоплазмоз, гистоплазмоз, бруцеллез имеют лишь относительное значение, указывая на общую инфицированности организма. Наибольшее диагностическое значение имеет метод выявления очаговой реакции в глазу в ответ на подкожное или внутрикожное введение специфических антигенов — туберкулина, токсоплазмина, стафилококкового и стрептококкового аллергена.
В диагностике вирусных И. применяется иммунофлюоресцентное исследование соскоба эпителия конъюнктивы — метод флюоресцирующих антител. Наиболее достоверное диагностическое значение имеет определение специфических антивирусных антител во влаге передней камеры. Для диагностики герпетических И. используется метод выявления очаговой реакции в глазу в ответ на повторное внутрикожное введение герпетической поливакцины, а также люминесцентно-серо л. метод, основанный на обнаружении вирусного антигена в тканях глаза после внутрикожного введения герпетического антигена.
При выявлении бактериальной и тканевой сенсибилизации применяют серол, реакции и внутрикожные пробы с микробными антигенами и увеопигментным антигеном. Этот метод микропреципитации получил наибольшее распространение. С целью выявления клеточной сенсибилизации к антигенам туберкулеза, токсоплазмоза, стафилококка, стрептококка и вируса герпеса используются in vitro методы бластотрансформации лимфоцитов (см.), торможения миграции лейкоцитов крови и лейкоцитолиза (см. Лейколиз).
Для оценки иммунол, реактивности организма особое значение приобретает определение иммуноглобулинов G, М и А в слезной жидкости и в сыворотке.
Как выбрать?
При выборе цикли стоит учесть, что основным критерием в этом является назначение инструмента. Например, у паркетных и столярных моделей даже угол заточки будет отличаться. Не стоит полагаться и на рекламные обещания. Электрическая цикля вероятнее всего окажется обычной плоскошлифовальной машиной, не имеющей ничего общего с классическим скребком. Наибольший интерес для мастера, знакомого со столярным делом, представляют следующие варианты ручных скребков.








Не стоит полагать, что цикля стоит дешево. Действительно, недорогие малярные варианты из пластика со сменными лезвиями обойдутся в 1000 рублей или меньше. Хорошая двуручная модель от известного бренда будет стоить в 7 раз дороже. Фигурные варианты без ручки можно купить наборами от 1500 рублей, цельнометаллические стоят около 3000.
Иридоциклит симптомы
Недуг может развиться в любом возрасте, в группе риска пациенты от двадцати до сорока лет.
- Женщин чаще поражает воспаление передней камеры глаза;
- У мужчин помимо иридоциклита диагностируется артрит;
- Дети обычно страдают от вирусного и бактериального абсцесса радужки и цилиарного тела;
- У подростков иридоциклит сопровождается хроническим тонзиллитом;
- В преклонном возрасте на фоне прогрессирования патологии развивается подагра и сахарный диабет.
Основная симптоматика недуга:
- Болевые и дискомфортные ощущения в глазном яблоке;
- Непереносимость дневного света;
- Повышенное слезотечение;
- Коррекция размера и формы зрачка;
- Изменение оттенка и рисунка радужной оболочки;
- Расширение сосудов в конъюнктиве;
- Перепады внутриглазного давления;
- Снижение остроты зрения.
Наравне со специфическими признаками возможно проявление общей симптоматики: головокружение, слабость, быстрая утомляемость глаз.
Особенности острого периода

Иридоциклит обычно поражает одно око. На острой стадии болезнь проявляется следующим образом:
- Отечность век;
- Краснота глаз;
- Появление гноя в нижней зоне передней камеры;
- Деформация зрачка;
- Падение остроты зрения.
Если радужка по всей длине сращивается с хрусталиком, то формируется круговая спайка. Если болезнь прогрессирует стремительно, а должное лечение отсутствует, новообразование может вызвать слепоту, поскольку полностью заращивается зрачок.
Клиническая картина
Для каждого типа заболевания характерны специфические проявления:
- Вирусный иридоциклит не имеет ярко выраженной симптоматики, протекает медленно, сопровождается повышением внутриглазного давления;
- Туберкулезная форма также обладает слабовыраженными признаками. На радужной оболочке образуются бугорки жёлтого цвета и стромальные синехии, зрение затуманивается;
- Аутоиммунный тип недуга протекает тяжело, с частыми рецидивами и осложнениями (кератит, глаукома и т.д.). Развивается при обострении иных хронических заболеваний, может привести к потере зрения;
- Травматический иридоциклит проявляется ярко выраженным воспалением;
- Развитие аномалии на фоне синдрома Рейтера. Болезнь вызывает хламидийная инфекция, сопровождается такими осложнениями, как конъюнктивит, поражение суставов.
Причины
Иридоциклит глаза практически всегда развивается на фоне другого заболевания. Порой он является первым признаком серьезных аутоиммунных, обменных, эндокринных нарушений. Известно много случаев, когда человек приходил к офтальмологу с увеитом, а позже у него диагностировали тяжелые системные заболевания. Таким образом, развитие увеита является тревожным звоночком, сигнализирующим о проблемах со здоровьем.
В зависимости от происхождения передний увеит бывает экзогенным и эндогенным. Первый развивается вследствие занесения инфекции из внешней среды. Эндогенные иридоциклиты возникают у людей с хроническими инфекциями, аутоиммунными заболеваниями, обменными расстройствами и патологиями эндокринной системы.
Внутренние факторы
Толчком к развитию эндогенного увеита служит проникновение вредных микробов в радужку и цилиарное тело. Патогенные микроорганизмы попадают туда с током крови и вызывают развитие воспалительного процесса. Помимо этого, воспаление может возникать под воздействием аутоантител или иммунных комплексов, которые циркулируют в крови людей с аутоиммунными заболеваниями.
Причины возникновения эндогенного иридоциклита:
- перенесенные бактериальные, вирусные, протозойные инфекции — сифилис, хламидиоз, токсоплазмоз, гонорея, грипп, корь;
- наличие очагов хронической инфекции в организме — хронические тонзиллиты, синуситы, отиты, гаймориты;
- ревматические заболевания — ревматоидный артрит, болезнь Бехтерева, ревматизм, синдромы Шегрена и Рейтера;
- нарушения обмена веществ и некоторые системные болезни с неустановленной этиологией — сахарный диабет, подагра, аутоиммунный тиреоидит, саркоидоз, болезнь Бехчета.
Развитию переднего увеита способствует целый ряд провоцирующих факторов. Патологии особенно сильно подвержены люди с ослабленным иммунитетом и нарушением работы эндокринной системы. Негативное влияние также оказывают частые стрессовые ситуации, переохлаждения, тяжелые физические нагрузки.
Внешние факторы
Воспаление радужки и цилиарного тела может быть следствием микробной контаминации при травмах, операциях, инфекционных поражениях переднего отрезка глаза. В этом случае патогенные микроорганизмы попадают в сосудистую оболочку контактным путем и вызывают воспалительный процесс.
Наиболее частые причины экзогенного иридоциклита:
- проникающие ранения;
- контузии глазного яблока;
- хирургические вмешательства; подробнее про операции на глазах →
- тяжелые кератиты.
Отметим, что послеоперационный иридоциклит может иметь реактивный характер. Такой увеит развивается вовсе не из-за занесения инфекции. Причиной его развития служит чрезмерно активная реакция глаза на хирургическое вмешательство.
Симптомы — признаки иридоциклита
Пациенты часто спрашивают, как распознать иридоциклит. Клиническая картина иридоциклита складывается из общих признаков и специфических особенностей течения, зависящих от вида иридоциклита.
Основные симптомы:
Начальными признаками иридоциклита являются болезненные ощущения, покраснение глаза, светобоязнь, слезотечение, незначительное снижение зрения, небольшая затуманенность зрения.
Симптоматика острого и хронического иридоциклита совпадает по проявлениям, но отличается выраженностью. При остром иридоциклите пациенты жалуются на головную боль, невозможность открыть глаз, выраженную чувствительность к свету.
Объективно заметно характерное изменение радужной оболочки. Ее цвет меняется в сторону зеленоватого или ржавого оттенка, снижается четкость рисунка. В передней камере глаза появляется выпот – гнойный, серозный, фибринозный. Частым симптомом является разрыв сосудов со скоплением крови в передней камере глаза. .
При попадании экссудата на поверхность хрусталика и стекловидного тела развивается воспаление, приводящее к затуманиванию зрения и снижению его остроты.
В результате отека радужной оболочки развивается спаечный процесс и формируются спайки или синехии. Это опасный признак, ведущий к необратимому изменению формы зрачка и связанный с высоким риском слепоты.
Иридоциклит обычно бывает односторонним, может возникнуть острый иридоциклит только правого или левого глаза. В начале заболевания отмечается пониженное глазное давление. Но, при развитии патологического процесса, появлении выраженной экссудации и сращении радужки с хрусталиком глазное давление повышается.
Для хронического иридоциклита глаза характерны менее яркие симптомы, вялое течение, но этот вид иридоциклита хуже поддается лечению. Пациенты отмечают незначительную боль и покраснение, при этом при осмотре врач может заметить выраженные изменения, большое количество экссудата, грубые спайки радужной оболочки с хрусталиком. Хроническое воспаление может привести к атрофии глазного яблока, сужению зрачка, ограничению его подвижности.
Каждый вид иридоциклита глаза характеризуется специфичными симптомами.
Для гриппозного иридоциклита характерно острое течение с незначительным болевым синдромом. Появляется серозный экксудат, воспалительные отложения на задней поверхности роговицы.
Туберкулезный иридоциклит имеет протекает латентно, со слабой симптоматикой, развивается постепенно. На радужке образуются новые сосуды в окружении сальных образований с большим количеством экссудата. В стекловидном теле есть области помутнения. Могут образовываться задние спайки, возможно сращение и заращение зрачка.
Аутоиммунный рецидивирующий иридоциклит протекает очень тяжело. Рецидивы совпадают с обострениями основного заболевания – глаукомы, кератита, катаракты, атрофии глазного яблока.
При ревматическом иридоциклите процесс начинается стремительно с ярко выраженными симптомами. Часто наблюдается кровоизлияние под конъюнктиву.Поражаются, как правило, оба глаза. Заболевание совпадает с рецидивами ревматизма и возникает в период межсезонья.
Травматический иридоциклит одного глаза может вызвать воспалительный процесс в здоровом глазу (симпатическая офтальмия)
Хламидийный иридоциклит сопровождается такими заболеваниями как конъюнктивит, уретрит, воспаление суставов.
Симптомы иридоциклита у детей аналогичны клинической картине у взрослых пациентов. Это боль в глазах, светобоязнь, сужение зрачка, изменение цвета радужки.
Течение болезни
Острый иридоциклит сопровождается окрашиванием радужной оболочки в рыжий или красный оттенок, меняется её рисунок. В передней камере начинает скапливаться жидкость разного характера. Если в экссудате имеется гной, то проявляется гифема. Серозный недуг вызывает образование на задней части роговой оболочки преципитатов.
Также появляются пигментные глыбки. Из-за отечности радужки и её близкого контакта с хрусталиком формируются синехии. Внутриглазное давление при иридоциклите низкое, поскольку угнетается выделение влаги из первичной камеры. Если патология переходит в острую стадию и сопровождается скоплением жидкости, давление повышается.
Тяжелое течение болезни
Одно из наиболее опасных проявлений недуга – герпетический иридоциклит. Он характеризуется необычными симптомами, поэтому его проблематично выявить на ранней стадии. Аномалия может развиваться быстро, на начальном этапе появляется боязнь света.
Жидкость имеет серозный или фибринозный характер. В большом количестве образуются крупные преципитаты, которые объединяются между собой. Наблюдается отёчность роговой и радужной оболочек. Если воспалительные процессы перешли на роговицу, прогноз ухудшается.
| Увеокератит длится на протяжении нескольких месяцев. Если консервативное лечение не дает результата, назначается хирургическое вмешательство для рассечения расплавленной роговой оболочки. Затем пациенту пересаживают трансплантат от донора. |
Причины развития патологии
Истинную причину развития иридоциклита можно определить не всегда, но к факторам, провоцирующим его развитие, можно отнести переутомление, притом как физическое, так и психическое, а также переохлаждение организма или проблемы в работе эндокринной системы. По большей степени иридоциклит развивается на фоне ряда других патологий – таким образом выделяют несколько типов заболевания.
Болезнь может развиваться по разным причинам
Иногда иридоциклит развивается после какого-либо хирургического вмешательства. Но это случается куда реже, чем при травмировании или различных воспалительных процессах.
Иридоциклит может развиться из-за хронических инфекций в области носа, носоглотки или полости рта. В последнем случае выделяют прикорневые кисты как основную предпосылку к развитию заболевания. Также вызвать патологию могут всевозможные заболевания грибковой, бактериальной, вирусной природы. Это эндогенные типы иридоциклита. Экзогенные иридоциклиты – это осложнения, развившиеся на фоне воспалений склеры, роговицы, травм проникающего типа, операций.
Иногда иридоциклит вызывают и другие болезни, имеющие непонятную этиологию. Например, синдром Бехчера, саркоидоз и другие. Развиться заболевание может на фоне подагры или диабета, при аутоиммунном тиреоидите, при ревматоидных состояниях и т. д. Конечно, огромное влияние оказывает и отсутствие здоровой обстановки вокруг человека. Например, риск развития иридоциклита возрастает при частых стрессах, значительных физических нагрузках.
В целом, «спусковой крючок» бывает эндогенного и экзогенного характера. Как правило, пациенты переносят данное заболевание после того, как травмировали органы зрения – например, вследствие оперативных вмешательств на глазах, ран или контузий. После кератитов – воспалений радужной оболочки – тоже во многих случаях появляется иридоциклит. Люди с ослабленным иммунитетом болеют этим недугом при вирусных, протозойных заболеваниях или патологических состояниях, вызванных бактериями – таких, как поражение стафилококками, грипп, токсоплазмоз, туберкулез и некоторые болезни, передающиеся половым путем.
Если человек страдает от болезней ревматоидного (например, от ревматизма, синдрома Рейтера, аутоиммунного тиреодита и других) или системного характера (таких, как саркоидоз), а также при наличии нарушений в обмене веществ, возникающих при диабете или подагре, развитие иридоциклита крайне вероятно. Почти половина больных перечисленными заболеваниями хотя бы раз в своей жизни столкнулась с этим недугом.
Лечение
Чтобы вылечить человека от иридоциклита, медицинское вмешательство должны быть выполнено на раннем этапе болезни. Терапия патологии часто занимает немалый период времени и требует от пациента неукоснительного соблюдения всех указаний врача.
Основными задачами специалиста, проводящего лечение переднего увеита, являются устранение причин воспалительного процесса, сохранение зрения больного. Борьба с заболеванием может проводиться на дому или в отделении стационара. Госпитализация необходима при недостаточной эффективности предыдущей терапии, выявлении задних спаек, гнойных скоплений в передней части глазного яблока.
Общий курс лечения занимает 7–14 суток. После выздоровления пациента ставят на диспансерный учёт и проводят периодическое обследование органов зрения.
Медикаментозное лечение
Лекарственные средства, назначаемые больным иридоциклитом, способствуют устранению воспаления, профилактике спайкообразования, ускоренному рассасыванию экссудата. Для достижения таких результатов рекомендовано использование:
- антибиотиков, противовирусных препаратов (Ципрофлоксацина, Флоксала, Офтальмоферона);
- нестероидных противовоспалительных медикаментов (Метиндола, Индометацина);
- антигистаминных лекарств (Кларитина, Супрастина);
- мидриатиков (Цикломеда, Мидриацила);
- гормоносодержащих продуктов (Дексаметазона, Гидрокортизона);
- иммуномодулирующих препаратов (Циклоспорина, Имуспорина);
- поливитаминных офтальмологических комплексов.
Перечисленные медикаменты применяются различными способами – внутрь, местно, инъекционно.
Иридоциклит, возникший на фоне сифилиса, туберкулёза, токсоплазмоза, ревматизма и других опасных заболеваний нуждается в проведении специфического лечения с использованием сильнодействующих препаратов.
Физиотерапия
Выбор физиотерапевтических процедур определяется стадией иридоциклита. На начальном этапе патологии вылечить больного помогают УВЧ, парафиновые аппликации, компрессы. Пациентам, у которых выявлено помутнение стекловидного тела, спайкообразование, сращение или заращение зрачка показано проведение электрофореза и фонофореза с гормональными, фибринолитическими и другими растворами.
Народные средства
При иридоциклите можно готовить составы для приёма внутрь:
- Смесь из измельчённого чеснока и лимонного сока (400 г + 1 л). Полученный продукт хранят в затемнённом месте, принимают однократно в сутки, смешивая 1 ч. л. со стаканом тёплой кипячёной воды. Длительность курса с данным средством – 2 недели.
- Отвар из осиновой коры (40 г сырья + 500 мл воды). Продукт варят в течение 15 минут, выдерживают не менее 1 часа. Пьют по полному стакану через день.
Для приготовления более сложного состава 500 г измельчённых листьев алоэ соединяют с 0,5 л воды. После этого помещают в 500 мл воды 30 г сухой травы зверобоя, кипятят полчаса, настаивают час и фильтруют. На следующем этапе все компоненты смешивают, вводят в лекарственную смесь мёд (500 г) и белое вино (500 мл).
Готовый состав следует выдержать в течение недели, затем употреблять трижды в сутки по 1 ч. л. за раз. Через каждые 5 дней дозировка должна увеличиваться. Общая продолжительность домашней терапии иридоциклита – 30 суток.
Оперативное лечение
Хирургическое лечение применяется достаточно редко. Такой метод устранения иридоциклита рекомендован пациентам со следующими показаниями:
- спайкообразованием;
- значительным скоплением экссудата в передней области глаза;
- заращением (сращением) зрачка;
- катарактой, вторичной глаукомой.
При развитии осложнённых форм болезни назначается проведение радикальных операций:
- Эвисцерация.
- Энуклеация.
Под эвисцерацией подразумевается хирургическая процедура, состоящая в удалении внутренней части глазного яблока. Операцию выполняют при наличии повышенного риска развития тяжёлых гнойных процессов. У больных, прошедших эвисцерацию, сохраняются некоторые структуры глаза (в виде подвижной культи, естественного крепления глазной мускулатуры к склере). На место утраченного органа зрения вставляется глазной протез, помогающий устранить выраженный косметический дефект.
Энуклеацию (полное удаление глазного яблока) проводят в особо тяжёлых ситуациях. Необходимость в подобном вмешательстве возникает при развитии травматического иридоциклита, интенсивных болей, в случае повышенной вероятности симпатического воспаления во втором, незатронутом патологией глазу, после обнаружения злокачественного новообразования.
Симптомы
Острый иридоциклит глаз отличается от хронического по таким признакам: внезапное появление симптомов, тяжелое протекание с резко выраженной симптоматикой, болевой синдром. Обычно поражается один глаз, реже возможно двустороннее воспаление.
Иридоциклит глаз, основные симптомы:
- покраснение, уплотнение глаза;
- выраженный болевой синдром;
- слезотечение, светобоязнь;
- изменение рисунка радужки;
- радужка становится зеленоватой или ржаво-красной;
- изменение диаметра и формы зрачка;
- появление синехий (сращивания);
- появление тумана перед глазами, размытие изображения;
- помутнение оптических сред глаза;
- в передней глазной камере возможно оседание фибрина, экссудата, гноя или крови;
- увеличение давления внутриглазной жидкости;
- снижение качества зрения.
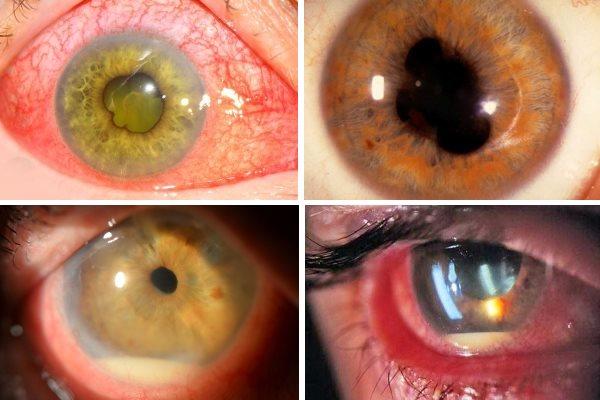
Многие признаки характерны не только иридоциклиту, но и большинству воспалительных заболеваний зрительного аппарата
Основное, на что вы должны обратить внимание, – это изменение цвета и рисунка радужки, а также нарушение формы и диаметра зрачка. Именно эти два симптома являются специфическими для иридоциклита и помогут вам точно идентифицировать его