О деформации
Содержание:
- Часто задаваемые вопросы (FAQ):
- Врожденная деформация грудной клетки у ребенка (ВДГК)
- Лечение килевидной грудной клетки
- Профилактика рецидивов
- Симптомы
- Виды патологии
- Килевидная деформация у детей
- Лечение и операция при килевидной деформации грудной клетки
- Poland’s Syndrome. Синдром Поланда
- Килевидная деформация
- Диагностика заболеваний легких с помощью рентгена грудной клетки
Часто задаваемые вопросы (FAQ):
В чем причина появления ямки на груди у ребенка?
Воронкообразная деформация грудной клетки – это врожденная генетическая патология развития груднины, ребер и хрящей. У детей это обычно небольшая ямка, которая с ростом ребенка прогрессирует. Мы рекомендуем не спешить с оперативным лечением детей, наблюдаться у педиатора, ортопеда, хирурга.
На сколько эффективен Vacuum Bell при исправлении ВДГК?
Его эффективность трудно оценить, поскольку использование Vacuum Bell показано далеко не всем пациентам с ВГДК. Например, у женщин его использование крайне затруднительно. Vacuum Bell может несколько улучшить внешний вид грудной клетки и уменьшить воронку примерно на 30%.
Насколько эффективно ношение ортезов совместно с занятиями физическими упражнениями при ВДГК?
Ортезы являются эффективным способом исправления ВГДК у детей до 14 лет. Однако заниматься нужно регулярно и непрерывно не менее 2-х лет. Эта программа должна составляться индивидуально, под каждого пациента. К сожалению, в России такие программы пока только разрабатываются. Но зарубежный опыт показывает, что правильное применение ортезов помогает улучшить внешний вид воронки на 50-70%.
Как нужно вести себя перед предстоящей операций?
Рекомендации стандартные: не разрешается алкоголь и курение, лекарственные перпараты принимаются только по согласованию с врачом. Помимо прочего нужно будет сдать стандартные предоперационные анализы, пройти КТ-обследование грудной клетки или сделать рентген.
Какой наркоз используется при операции Насса?
Обычно используется внутривенный наркоз, при котором пациент спит. В конце операции, когда до последнего шва остается несколько минут, наркоз прекращается, чтобы пациент легче проснулся и начал сам дышать. Правда, впоследствии большинство пациентов этот момент не помнит.
Сколько длится операция Насса по исправлению деформации грудной клетки?
Операция Насса длится от 30 до 60 минут, в зависимости от степени деформации и, соответственно, количества устанавливаемых пластин – 1-2, 3. То есть операция, при которой коррекция проводится при помощи 1 пластины, занимает в среднем 30 минут.
Через какое время после операции можно выйти на работу/учебу?
В зависимости от типа работы. Если работа офисная, за компьютером, то через 1-1,5 месяца. Если работа сопровождается физической активностью, подъемом тяжестей, то не ранее, чем через 6 месяцев, или через 3 месяца, но со строго дозированными физическими нагрузками, оговоренными с Вашим врачом.
Через какое время после операции по Нассу я смогу заняться спортом?
Через 3 месяца после операции разрешены дозированные, согласованные с врачом нагрузки, а уже через 6 месяцев можно заниматься спортом в полную силу.
Сколько нужно находиться в клинике после операции по Нассу?
Пребывание в стационаре после операции обычно до 10 дней.
Из какого материала изготовлена пластина для коррекции воронкообразной груди?
Пластины сделаны из титана. Этот металл уникален тем, что обладает памятью формы и не окисляется.
Реагирует ли металлодетектор на установленную пластину?
Нет, металлодетекторы не реагируют на титан, так как он является парамагнетиком (слабомагнитным веществом). Если вы все же беспокоитесь – можно взять в клинике справку о том, что у вас установлены пластины. Сейчас делают много операций с установкой титановых элементов в различные участки тела, поэтому службы безопасности не будут удивлены.
Сколько пластин устанавливать при исправлении вогнутой грудной клетки?
В зависимости от степени деформации устанавливают от 1 до 3 пластин. Окончательное решение, сколько пластин ставить, принимается во время операции, когда уже образован доступ к ребрам. С одной пластиной послеоперационный период протекает немного легче, чем с двумя или тремя. Три пластины ставят достаточно редко.
Через какое время пластину нужно и можно извлекать?
Обычно пластины извлекают через 3-4 года. Здесь нет жестких критериев, но со временем пластина обрастает костной тканью и через несколько лет извлечь ее сложнее. Несмотря на молодость самого метода, уже есть пациенты, которые не извлекают пластину спустя 8 лет, аргументируя тем, что нет времени на операцию и восстановление. Это не совсем правильно. После того, как коррекция закончилась, швы рассосались, внутренние органы адаптировались, нужно убрать пластину. Грудь останется зафиксированной в нормальном положении. Во время операции по удалению пластины открывают пластину с обеих сторон, слегка разгибают по кривизне и вынимают. Процедура проходит под наркозом, в эпидуральной анестезии необходимости нет.
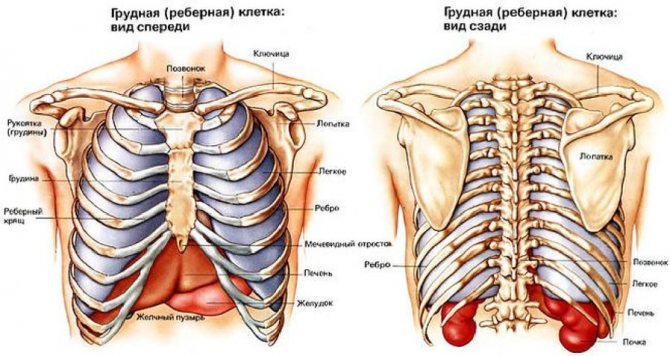
Врожденная деформация грудной клетки у ребенка (ВДГК)
При врожденных деформациях меняется форма передней поверхности груди, наблюдается недоразвитие грудины, ребер или мышц. Зачастую некоторые ребра могут вовсе отсутствовать. В подавляющем большинстве случаев (более 90% от всех грудных деформаций) диагностируется искривление груди по типу воронки.
Воронкообразная грудная клетка представляет собой западение передних отделов грудины внутрь. Точная причина появления данного дефекта не установлена. Однако нет сомнений в его генетическом происхождении, что подтверждается наличием такой же патологии у близких родственников пациентов. Кроме того, очень часто воронкообразной деформации сопутствуют и другие пороки развития.
Непосредственной причиной является дисплазия хрящевой и соединительной ткани, которая может проявляться не только до рождения ребенка, но и в процессе его дальнейшего роста. С возрастом патология нередко прогрессирует и приводит к негативным последствиям:
- искривлению позвоночника;
- сокращению объема грудной полости;
- смещению сердца;
- нарушению работы внутренних органов.
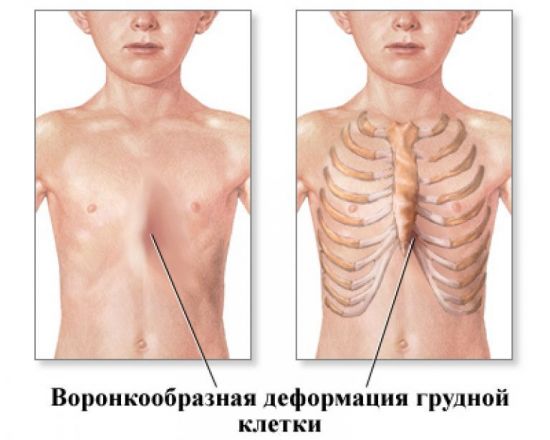 Врожденная воронкообразная деформация (грудь сапожника) встречается преимущественно у новорожденных младенцев мужского пола
Врожденная воронкообразная деформация (грудь сапожника) встречается преимущественно у новорожденных младенцев мужского пола
Существует 3 степени воронкообразной деформации. Чтобы их определить, необходимо измерить величину впадины. Если она меньше 2 см – это 1 степень, при которой сердце не смещено.
При размере воронки от 2 до 4-х см говорят о 2 степени деформации, сдвиг сердца в этом случае составляет не больше 3-х см. Последняя 3 степень характеризуется глубиной воронки свыше 4-х см и смещением сердца более чем на 3 см.
У новорожденных и детей до года воронкообразная деформация почти незаметна. Единственным признаком аномалии является так называемый парадокс вдоха – усиление западения грудины и ребер при вдохе.
Однако постепенно искривление прогрессирует, достигая своего максимума к трем годам. У детей отмечается отставание в физическом развитии, нарушение работы вегетативной нервной системы и частые простуды. В дальнейшем глубина воронки все больше увеличивается и может достигать размера 7-8 см.
Килевидная деформация встречается в 10 раз реже, чем воронкообразная, и характеризуется чрезмерным разрастанием реберных хрящей, как правило, 5-6 ребер. Грудь выдается вперед посередине и становится похожей на лодочный киль.
По мере роста ребенка форма грудины все больше искажается и представляет собой существенный косметический дефект. Со стороны может показаться, что грудь находится в состоянии постоянного вдоха.
Стоит отметить, что при килевидной деформации позвоночник и органы грудной клетки практически не страдают. Сердце принимает форму капли – его продольная ось сильно увеличивается в сравнении с поперечной.
Основными жалобами пациентов являются одышка, быстрая утомляемость, сильное сердцебиение при физических нагрузках.
Лечение килевидной грудной клетки
Среди людей, далеких от медицины, распространено мнение, что килевидную деформацию грудной клетки можно исправить при помощи лечебной физкультуры, дыхательной гимнастики и физических упражнений. К сожалению, специалисты придерживаются другого мнения – восстановить нормальную форму грудной клетки можно только с использованием хирургических методик
Все остальные методы лишь улучшают физическую форму пациента (что также немаловажно, особенно при выраженной астении, наличии болезней соединительной ткани и патологии сердечно-сосудистой системы)
Исходя из вышесказанного, а также из того, что килевидная грудь является по большей части чисто косметическим дефектом, понятно, что оптимального результата при лечении данной патологии можно добиться, только определив приоритеты, имеющие наибольшее значение для конкретного больного. При одинаковом типе и степени деформации для одного пациента важнее будет восстановить нормальный психологический фон и самооценку, проведя операцию, для другого – улучшить общее состояние организма, назначив курс ЛФК и общеукрепляющего лечения.
Поскольку, в отличие от воронкообразной, килевидная деформация грудной клетки не оказывает явного негативного влияния на функционирование органов и систем больного, единственным показанием к хирургической коррекции является настоятельная потребность больного в устранении косметического дефекта. При этом врачи рекомендуют прибегать к оперативному лечению только в крайних случаях. Существует две основных хирургических методики лечения килевидной груди: малоинвазивное вмешательство по методу Абрамсона и операция по методу Марка Равича с открытым доступом.
При хирургическом вмешательстве по Равичу врач выполняет поперечный разрез под молочными железами/грудными мышцами и отсекает от мест прикрепления грудные мышцы и прямые мышцы живота. Затем резецирует реберные хрящи и сшивает оставшуюся надхрящницу, уменьшая межреберные промежутки и выводя грудину в физиологичное положение. При выраженной деформации дополнительно проводится клиновидная стернотомия.
Реже применяются открытые оперативные вмешательства по методу Кондрашина (поперечная стернотомия с резекцией области деформации и перемещением ребер), а также металлостернохондропластика по Тимощенко. В настоящее время, наряду с перечисленными традиционными методами все более популярной становится малоинвазивная операция по Абрамсону. При использовании этой методики врач производит два разреза длиной 3-4 см по бокам, подшивает к ребрам пластины и крепит к этим пластинам еще одну – выправляющую. Металлоконструкции удаляют через несколько лет, после полного исправления килевидной деформации и переформирования грудной клетки.
При наличии противопоказаний к операции, а также в случаях, когда пациент недоволен внешним видом своей грудной клетки, но не согласен на перечисленные хирургические вмешательства, предлагаются методы, позволяющие откорректировать эстетическое восприятие тела без исправления формы грудной клетки. Мужчинам рекомендуют накачать грудные мышцы, а женщинам – установить силиконовые импланты молочных желез. Это не устраняет деформацию, но делает ее менее заметной.
В последние годы ряд отечественных торакальных хирургов предлагает пациентам безоперационную коррекцию с использованием компрессионной системы Ферре. Эта методика может использоваться только в раннем возрасте, когда кости и хрящи еще достаточно гибкие, и предполагает ношение специального аппарата.
Стоит отметить, что данная система пока не сертифицирована в России, и аппараты приходится заказывать за рубежом. Еще одним недостатком этого метода является необходимость носить аппарат в течение нескольких лет. Дети достаточно тяжело переносят процедуру, и до завершения курса лечения «доходит» всего половина пациентов. К тому же, из-за длительного давления кожа в области грудины может истончаться и становиться излишне пигментированной.
| Литература1. Детская хирургия. Практическое руководство в 3-х томах/ Ашкрафт К.У. – 19972. Клинические варианты деформаций грудной клетки (обзор литературы)/ Комолкин И.А., Агранович О.Е.// Гений ортопедии – 2017 – Т.23, №23. Дефекты развития грудной клетки и их лечение/ Малахов О.А., Рудаков С.С., Лихотай К.А.// Вестник травматологии и ортопедии им. Н.Н. Приорова – 2002 – №44. Детская ортопедия/ Волков М.В., Дедова В.Д. – 1980 | Код МКБ-10Q67.7 |
Профилактика рецидивов
Для профилактики рецидивов необходимо вести здоровый образ жизни
После проведенной операции и комплексного консервативного лечения необходимо соблюдать некоторые рекомендации, которые снизят риск повторного образования выпуклости.
- Не стоит ограничивать себя в подвижности. Здоровый образ жизни и легкие физические упражнения будут очень кстати после восстановления.
- Нужно в назначенный период проходить повторную диспансеризацию со сдачей всех анализов.
- Необходимо наладить рацион. Никакой вредной пищи в ежедневном меню быть не должно.
- Может потребоваться психологическая поддержка. Чаще необходима детям, поэтому ею нельзя пренебрегать.
Килеобразная грудная клетка имеет очень серьезные последствия, поэтому при появлении первых признаков необходимо обратиться к врачу. Если по генетической линии есть такая предрасположенность, следует регулярно наблюдаться у хирурга.
Симптомы
Симптомы заболевания зависят от его формы.
- Воронкообразная – впалая грудная клетка по направлению к позвоночнику. Углубление нижней части грудины и верхней части брюшины напоминает воронку. Грудная клетка расширенная.
- Килевидная – грудина выступает вперед в форме киля. Ее размер увеличен, но по мере роста ребенка объем клетки становится меньше. Мышцы спины и груди слабые, грудная клетка длинная и плоская. Плечи выступают вперед, лопатки приподняты.
- Синдром Полланда – при такой патологии частично или полностью отсутствуют грудные мышцы. При такой патологии ребра могут быть деформированы или полностью отсутствовать. Слой подкожной жировой клетчатки уменьшен, верхние конечности недоразвиты, молочные железы или соски могут отсутствовать. Также недоразвиты руки, могут быть срощены или укорочены пальцы.
- Врожденная расщелина грудины – отмечается полное или частичное расщепление средней части грудины. При такой тяжелой патологии сердце и магистральные сосуды не защищает грудная клетка. Вероятно отсутствие или раздвоение мечевидного отростка. Отмечается тяжелая сердечно-легочная недостаточность, вегетативно-дистонические расстройства.
Деформация грудины может приводить к таким проявлениям:
- нарушение работы сердца и сосудов;
- нарушение дыхания;
- кифоз;
- сколиоз;
- асимметричная осанка;
- ослабление защитных сил организма;
- вегетативные расстройства;
- отставание в физическом развитии;
- грыжа – развивается со временем, вследствие ослабевания диафрагмальных отверстий.
Паталогическая симптоматика развивается тем интенсивнее, чем больше у больного выражено искривление грудной клетки.
Виды патологии
Выделяют несколько видов такой аномалии. Классификация основана на соотношении грудины и ребер.
Килевидная грудь
Первый (манубрикостальный) грудина полностью выступает вперед, имеет удлиненную форму, а мечевидный отросток заметно увеличен. При этом хрящи ребер вместе с грудиной заметно выпирают вперед, а сама грудная клетка имеет пирамидообразную форму, хорошо рассмотреть можно на фото. Такая форма патологии характерна для детей старшего возраста.
Второй (костальный) грудина значительно укорочена и недоразвита, вместе с мечевидным отростком полностью выступают вперед. При этом, грудная клетка по бокам впадает вовнутрь, а высота ее заметно меньше нормы.. Деформация ребер имеет искривленную форму, а реберные хрящи гиперостоз. Диафрагмальные мышцы недоразвиты. Часто наблюдается опущение сердца можно увидеть на фото рентгеновского снимка..
Третий тип (корпокостальный) грудина недоразвита и впадает внутрь, а ее рукоятка наоборот выдается вперед, хорошо видно на фото, если рядом поставить детей у которых отмечается килевидная грудная клетка двух других типов. При этом ее длина гораздо меньше нормы, а ширина наоборот больше.
Ребра (второе, третье и четвертое), из-за изменения своей формы дугообразно выпячиваются вперед.
Основными симптомами патологии являются:
- изменение формы грудной клетки (грудина сильно выпячена и утолщена);
- горизонтальное расположение ребер (в норме под углом);
- не выражены реберные углы (с 5-го по 7-й);
- искривления хрящей ребер и соединительных костей имеют дугообразную форму;
- утолщение и расширение ребер;
- недоразвитие передней части диафрагмы;
- боковая втянутость грудной клетки, сопровождается болевыми ощущениями;
- существенное уменьшение объема грудной клетки (несоответствие норме);
- нарушение соотношения органов ССС и органов дыхания;
- уменьшение эластичности грудной клетки
Килевидная деформация у детей
Болезнь выявляется чаще всего в раннем детстве. Но в некоторых случаях симптомы малозаметны, поэтому она диагностируется в период интенсивного роста организма – в 11-13 лет.
Ухудшение работы дыхательной системы, кровообращения, сердца в первые годы ребенка отсутствуют. А вот деформация у подростков часто сопровождается:
- отдышкой;
- ишемией;
- потливостью;
- быстрой физической и умственной усталостью;
- тахикардией.
Все это проявляется при активной физической деятельности. Если симптомы беспокоят без физической нагрузки, то требуется срочное хирургическое вмешательство. Специалисты объясняют это не особенностями патологии, а тем, что больные имеют астенический тип телосложения: общая худощавость, узкая грудина, слабо развитая мускулатура.
Внешний дефект вызывает беспокойство и зачастую является преградой для нормальной социализации ребенка. В школе дети подвергаются насмешкам, что приводит к психическим нарушениям: замкнутости, стеснительности, робости, иногда агрессии.
Лечение и операция при килевидной деформации грудной клетки
Радикально исправить дефект грудной клетки при ее килевидной деформации можно только при помощи хирургического метода. Такие консервативные методы, как лечебная физкультура, дыхательная гимнастика, массаж, неэффективны – они не влияют на физические параметры структур организма в целом и грудной клетки в частности. С их помощью можно только улучшить общее состояние пациента.
Некоторые торакальные хирурги предлагают пациентам так называемую безоперационную коррекцию с использованием специальной компрессионной системы Ферре, которую носят пациенты.
Но такая методика не является абсолютной панацеей при описываемом заболевании по следующим причинам:
- ее целесообразно применять только в раннем возрасте – в это время кости и хрящи сохраняют определенную гибкость, поэтому ношение специального аппарата может корректировать их форму;
- корректирующий аппарат необходимо носить несколько лет, и дети тяжело переносят процедуру. До конца термина ношения терпит только половина пациентов, другая половина отказывается от лечения раньше;
- из-за длительного сдавливания кожные покровы в области грудины могут истончаться и становиться чересчур пигментированными.
Обратите внимание
Так как, в отличие от воронкообразной, грудная клетка к существенным нарушениям со стороны ее органов не приводит, торакальные хирурги на оперативном вмешательстве не настаивают – при его проведении возникают дополнительные риски.
Оперативное лечение может быть проведено по настоянию пациента – для коррекции косметического дефекта. Даже в этом случае врачи рекомендуют оценить потребности в коррекции и прибегать к операции только в крайних случаях, если психологическое состояние пациента из-за уродующей деформации оставляет желать лучшего.
Используются две основных разновидности хирургического лечения килевидной грудной клетки:
- по методу Абрамсона;
- по методу Марка Равича с открытым доступом.
Метод Амбрансона считается малоинвазивным и менее травматичным, поэтому наиболее популярен. Во время операции к ребрам подшивают пластины, которые удаляют через несколько лет – после максимально полной коррекции формы грудной клетки.
Метод Равича более радикальный – осуществляется пластика грудной стенки, во время которой проводится большое количество манипуляций с пересечением грудных мышц и мышц живота, реберных хрящей и грудины. Последнюю выводят в физиологическое положение.
Существуют паллиативные методы, при помощи которых привести грудную клетку в нормальное состояние не получится, но благодаря некоторым ухищрениям визуальное восприятие килевидной деформации ликвидируется. Так, мужчинам рекомендуется накачать грудные мышцы, а женщинам – установить силиконовые импланты молочных желез.
Poland’s Syndrome. Синдром Поланда
Синдром Поланда или реберно-мышечный дефект (Poland’s Syndrome) часто является генетической патологией, и в случае, если один из родителей страдает синдромом, у ребенка в 50% случаев вероятно проявление синдрома.
Синдром Поланда затрагивает все структуры грудной стенки: грудину, ребра, мышцы, подкожно-жировой слой и позвоночник.
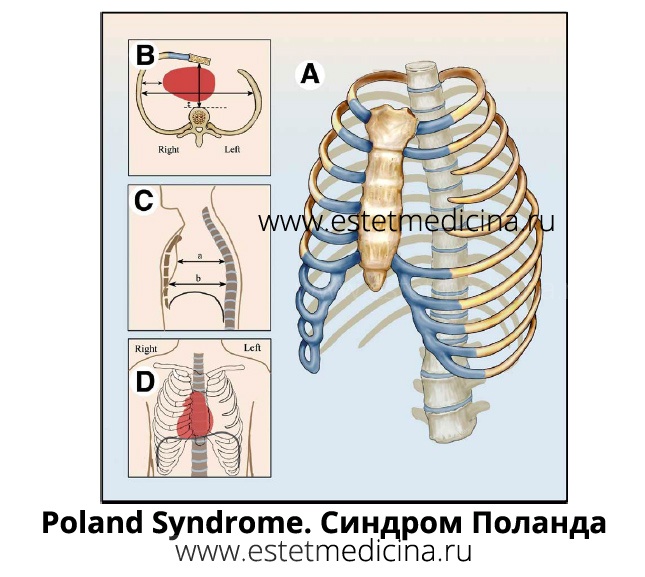
В виду необходимости комплексного восстановления грудной клетки синдром Поланда лечится только оперативным вмешательством. При этом одной операции часто недостаточно. Сначала устраняется реберный дефект, восстанавливается костная деформация, что позволяет восстановить защитные свойства грудной клетки.
Вторая операция направлена на улучшение косметического результата и заключается в моделировании молочной железы (эндопротезирование недоразвитой молочной железы у женщины и большой грудной мышцы у мужчин), выполнении мышечной пластики.
Нередко данный синдром сочетается с короткими и сросшимися пальцами рук на стороне поражения (так называемая брахи-синдактилия), что требует помощи хирурга ортопеда или реконструктивного хирургия, имеющего опыт в данной области.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
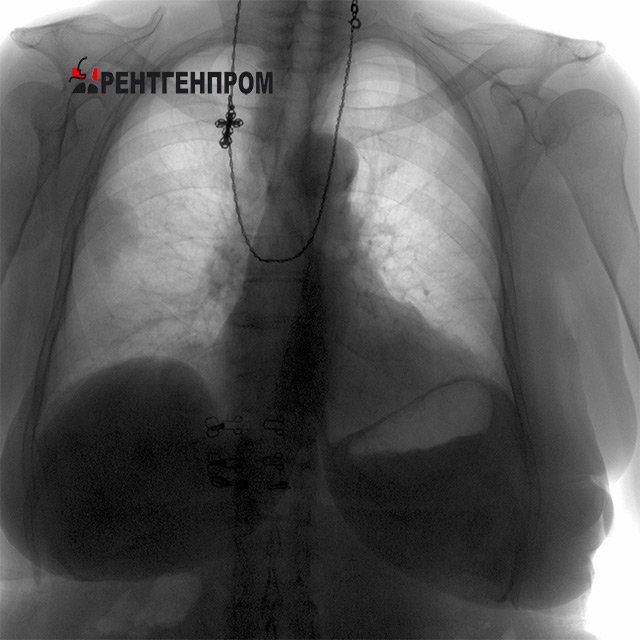
Диагностика заболеваний легких с помощью рентгена грудной клетки
|
|
|
|
|
Затемнение всего легкого |
Уплотнение всего легкого, оно приобретает более насыщенный светлый оттенок. |
Ателектаз (спадение легкого), отек, казеозная пневмония. |
|
Затемнение доли легкого |
Доля легкого уплотняется и становится светлее остальной легочной ткани. |
Долевая пневмония, инфаркт легкого, плеврит, диафрагмальная грыжа. |
|
Синдром круглой тени |
В ткани легкого появляется округлый светлый участок, имеющий повышенную плотность. |
Пневмония, туберкулез, доброкачественная или злокачественная опухоль, эхинококковая киста. |
|
Синдром диссеминации |
Во всей легочной ткани встречаются светлые множественные участки, размером до 1 см. |
Наблюдается при туберкулезе, пневмонии, множественных метастазах. |
|
Синдром кольцевидной тени |
Одиночные или множественные темные участки, окруженные светлым венчиком. |
Представляют собой полости в легких. Они образуются при туберкулезе, раскрытии абсцесса, распаде раковых метастазов, эхинококковой кисте. |
|
Синдром просветления |
Легкое темнее, чем в норме. |
Наблюдается при попадании воздуха в грудную полость, при пневмотораксе или эмфиземе. |
|
Изменение легочного рисунка |
Увеличение количества линейных теней в ткани легкого. |
Наблюдается при воспалении легких (пневмонии), бронхоэктатической болезни. |
|
Изменение корней легких |
Корни легкого расширены, могут быть кольцевидные тени. |
Застой крови в легких или воспаление лимфоузлов в области корня легкого. |
Бронхит на рентгене грудной клетки
ангиныгриппабактериямивирусамипереохлаждениекурениеинфекциямокротызакупоркойповторных обостренийХронический бронхит проявляется следующими признаками на рентгене грудной клетки:
- корень легкого уплотнен, отчетливо контурирован;
- стенки бронхов уплотнены и принимают вид белых полос;
- могут быть видны деформации бронхов в виде «нити бисера»;
- легочной рисунок уплотнен;
- есть участки сниженной плотности в легких (полости).
Пневмония (воспаление легких) на рентгене грудной клетки
Основными проявлениями пневмонии на рентгене грудной клетки являются:
- Усиление легочного рисунка. Появляется в самом начале заболевания, говорит о воспалении и расширении сосудов.
- Затемнение участка легкого. При ограничении процесса плеврой оно имеет четкие контуры, но если пораженный участок меньше сегмента, то он имеет нечеткие контуры.
- Круглые множественные тени размером до 1 см. Являются участками инфильтрации и образования абсцессов.
- Расширение корня. Происходит по причине воспалительной инфильтрации. Могут быть видны увеличенные лимфатические узлы в виде круглых теней у корня легкого.
- Экссудат в плевре. Появляется при осложнении пневмонии плевритом. Для уточнения диагноза используют компьютерную томографию, ультразвуковое исследование (УЗИ).
https://youtube.com/watch?v=MCvf-qaVIXc
Туберкулез на рентгене грудной клетки
Признаками первичного туберкулезного очага на рентгене являются:
- Круглая одиночная тень. В начале заболевания выглядит как очаг сегментарной пневмонии. Со временем уменьшается, может кальцинироваться.
- Расширение лимфатических сосудов. Выглядит как «дорожка», соединяющая первичный узел с корнем легкого.
- Расширение корня легкого. Корень легкого увеличен, так как воспаление распространяется на лимфатические узлы, расположенные в области корня легкого.
распространениеПроявлениями вторичного туберкулезного процесса на рентгене являются:
- Множественные однотипные тени. Это признак диссеминации процесса по всему легкому.
- Туберкулема. Это крупная тень представляет собой прогресс первичного очага. Внутри находится творожистый распад ткани легкого, кальцификаты, снаружи – инфильтрация и воспаление. Необходимо дифференцировать с опухолями легких.
- Казеозная пневмония. Характеризуется поражением целой доли, с ее распадом и некрозом. На рентгене выглядит как обширное затенение целой доли с различной интенсивностью.
- Цирротический туберкулез легких. Результатом развития туберкулезного процесса является замена легочной ткани на рубцовую. Средостение смещается в сторону поражения, легочное поле неоднородно из-за участков склероза, вздутий легочной ткани.
Бронхиальная астма на рентгене грудной клетки
Бронхиальная астмаодышкеудушьюк примеру, хронический бронхитРентгенологическими признаками бронхиальной астмы во время приступа являются:
- расширение легочных полей;
- повышенная прозрачность ткани легкого;
- уплощение купола диафрагмы.