Невропатия
Содержание:
Эпидемиология
Периферическая нейропатия является довольно распространенным патологическим состоянием.
Согласно статистике, поражает 1 человека из 50 из общего числа населения, в возрасте старше 55 лет поражает каждого 10.
Таким образом, заболевание чаще встречается среди субъектов среднего и старшего возраста.
Эпидемиологический аспект, касающийся сахарного диабета и периферической нейропатии, особенно интересен. Фактически, согласно данным Центра периферической нейропатии Чикагского Университета (UCCPN), около 60% диабетиков страдаю от более или менее серьезных повреждений периферических нервов.
Экзогенные факторы
Среди экзогенных причин можно назвать травмы, интоксикации и инфекционные процессы. Рассмотрим эти факторы подробнее:
-
При травматическом повреждении нервного волокна развивается два сценария – либо нарушается целостность самого нерва, либо страдает миелиновая оболочка. Повреждения оболочки не менее ощутимы для пациента, поскольку проведение импульсов данным нервом затруднено.
Нейропатию провоцируют механические сдавливания, защемления, в результате которых нервное волокно страдает от недостатка питательных веществ и кислорода. Через некоторое время происходят атрофические изменения и нервные волокна умирают.
Особенно ощутимы травмы головного мозга, при которых нервные волокна могут полностью разрываться, особенно, если происходит повреждение мозга открытого типа. Это провоцирует серьезные мозговые нарушения. По данным исследований, спровоцировать нейропатию может и безобидное удаление зуба. Например, поражение третьей ветви тройничного нерва – яркий пример постэкстракционных нейропатий при удалении или пломбировании зубов.
-
Интоксикации организма возникают в результате воздействия на него агрессивных химических веществ. Пагубное влияние оказывают соли тяжелых металлов, некоторые медикаменты, органические соединения. К тяжелым последствиям для организма приводят изониазид, свинец, ртуть, мышьяк, свинец, фосфины. Именно эти вещества оказывают наиболее токсическое воздействие на организм.
Возникает невропатия и после укуса клеща. Отдельная тема в вопросе причин, вызывающих невропатию – это алкоголизм. Чрезмерное употребление спиртных напитков неумолимо приводит к повреждению нервной системы. При алкоголизме часто наблюдается нейропатия верхних и нижних конечностей – даже долго не пьющие люди не могут избавиться от дрожания рук и неуверенной походки.
Это явные проявления нейропатии в конечностях, которая развилась на фоне алкогольной интоксикации. На начальной стадии алкоголизма больше всего страдают нижние конечности, а при второй и третьей стадии алкоголизма патология проявляется и в верхних конечностях.
-
Не последнюю роль при невропатии играют и инфекционные заболевания, которые перенес пациент. Механизм поражения связан с действием на нервные клетки не только патогенных микроорганизмов, но и их токсинов. При дифтерии у пациентов развиваются невропатии блуждающего, диафрагмального глазодвигательного нерва.
Невропатия лицевого нерва и генерализованная полинейропатия вызываются вирусом герпеса третьего типа и вирусом иммунодефицита человека. Инфекционные процессы в челюсти – периодонтит, пульпит – провоцируют поражение луночкового нерва.
 Есть также небольшая группа невропатий, которые не имеют четкой причины. Идиопатическая невропатия в большинстве случаев передается по наследству, поэтому ученые выделили специальную категорию – наследственные невропатии. Ярким примером такого типа патологии является нейропатия Лебера.
Есть также небольшая группа невропатий, которые не имеют четкой причины. Идиопатическая невропатия в большинстве случаев передается по наследству, поэтому ученые выделили специальную категорию – наследственные невропатии. Ярким примером такого типа патологии является нейропатия Лебера.
Патология чаще всего возникает у мужчин и связана с нарушением зрения из-за атрофии зрительных нервов. Непосредственная причина, по которой появляется нейропатия Лебера, – это мутации в митохондриальной ДНК. Интересен тот факт, что патология никогда не передается по мужской линии, хотя нейропатия Лебера поражает в основном представителей сильного пола.
Способы лечения
Для лечения применяются не только лекарства, но и физиотерапевтические процедуры, но все будет зависеть от результатов диагностики
Перед непосредственным лечением полинейропатии проводится его диагностика, при которой анализируются проявления заболевания, и устанавливается его причина, с целью отмести патологии, которые проявляются схожими признаками.
Как проводится диагностика:
- Анализируются жалобы пациента.
- Устанавливается срок, когда появились первые симптомы заболевания.
- Выясняется, связана ли деятельность пациента с контактированием с химвеществами.
- Определяется, нет ли у больного алкогольной зависимости.
- Устанавливается наследственные факторы.
- Проводится анализ крови.
- Назначается биопсия нервных окончаний.
- Проводится электронеймография.
- Назначается осмотр у невролога, в некоторых случаях – у эндокринолога, терапевта.
Так как полинейропатия не самостоятельное заболевание, основное ее лечение будет направлено на устранение факторов, которые привели к появлению заболевания. Однако, терапевтические меры должны осуществляться комплексно, дабы одновременно с основным лечением устранить и неприятные симптомы полинейропатии.
Медикаментозная терапия
Список лекарств напрямую зависит от типа и степени развития патологии
Препараты выписываются в зависимости от типа и разновидности заболевания, а также стадии полинейропатии и выраженности ее симптомов:
- Витамины. Предпочтение отдается витаминам группы В в комбинации с другими минералами и витаминами. Витаминные препараты улучшают способность нервов к восстановлению собственных структурных компонентов, обеспечивают антиоксидантную защиту.
- Обезболивающие препараты. Чтобы купировать болевые ощущения, больным назначаются анальгетики (трамал, аспирин) либо нестероидные противовоспалительные препараты, а в особо тяжелых случаях больным дают кодеин или морфий.
- Гормонотерапия и иммуносупрессанты. Схемы терапии гормонами (метилпреднизолон) назначается врачом с учетом нарастания и последующего убывания дозы. Гормонотерапия дополняется назначением иммуноглобулинов (сандоглобулин), причем подобное лечение проводится исключительно в стационарных условиях.
- Лекарственные средства, улучшающие циркуляцию крови в области нервных волокон (тринтал, вазонит, пентоксифиллин).
- Препараты, ускоряющие процесс доставки питательных веществ тканям (пирацетам, мидронат).
При лечении полинейропатии следует понимать, что вылечить заболевание с помощью одних только лекарств нельзя. Немалую роль в терапии заболевания играет правильный режим, питание, реабилитационные мероприятия, а также специальный уход и постоянная забота о больном.
Физиотерапевтические мероприятия
Вследствие нарушения кровообращения такие процедуры благоприятно влияют на восстановление функционирования конечностей
Физиотерапия играет немаловажную роль в лечении полинейропатии, особенно, если заболевание имею наследственную или хроническую форму.
Осуществляются следующие процедуры:
- Воздействие на периферическую нервную систему магнитными полями;
- Лечебный массаж;
- Электрофорез;
- ЛФК.
Массаж при полинейропатии способствует укреплению мышц, улучшает и стимулирует их работоспособность. Благодаря этому двигательные функции быстрее восстанавливаются, риск атрофии мышц значительно уменьшается. Однако, следует учитывать, что при острых формах болезни массаж проводить не следует.
Упражнения по ЛФК могут проводиться, как самостоятельно в домашних условиях, так и под руководством врача. Они помогают стимулировать работу мышц, что позволяет частично либо полностью вернуть работоспособность конечностей.
Народные методы
Из народных методов рекомендуется лечение с помощью эфирных масел – ежедневное натирание стоп эвкалиптовым, пихтовым, гвоздичным маслом поможет облегчить боль и улучшить кровообращение в конечностях.
Полинейропатию нижних конечностей хорошо лечат ножные ванны: в воде (3 литра) растворяется 100 грамм уксуса и поваренная соль (300 г), в ванную опускать воду на 20-30 минут ежедневно в течение месяца.
Полинейропатия верхних конечностей
Данное нарушение возникает вследствие поражения нервной системы и приводит к параличу верхних конечностей. При этом недуге обычно отмечается симметричное повреждение нервных волокон дистальных областей конечностей.
Признаки полинейропатии рук практически всегда однообразны. У больных отмечается повышение потливости, нарушение болевой чувствительности, терморегуляции, питания кожи, изменение тактильной чувствительности, появляются парестезии в виде «мурашек». Данная патология характеризуется тремя разновидностями протекания, а именно хроническим, острым и подострым.
Полинейропатия верхних конечностей проявляется, прежде всего, слабостью рук, различными алгиями, которые по своему содержанию бывают жгучими или распирающими, отечностью, изредка может ощущаться покалывание. При данной патологии вибрационная чувствительность нарушается, вследствие чего больные часто испытывают трудности в выполнении элементарных манипуляций. Иногда у людей, страдающих полинейропатией, наблюдается в руках снижение чувствительности.
Вызывают полинейропатию рук, чаще всего, различные интоксикации, например, вследствие употребления алкоголя, химических веществ, испорченных продуктов. Также, спровоцировать возникновение рассматриваемого недуга может: авитаминоз, инфекционные процесса (вирусной или бактериальной этиологии), коллагенозы, дисфункция печени, почек, опухолевые или аутоиммунные процессы, патологии поджелудочной и эндокринной железы. Нередко данное заболевание появляется как следствие диабета.
Описываемое заболевание может протекать у каждого больного по-разному.
По патогенезу полиневропатию верхних конечностей можно подразделить на аксональную и демиелинизирующую, по клиническим проявлениям на: вегетотативную, сенсорную и моторную. В чистом виде встретить перечисленные разновидности данного недуга довольно затруднительно, чаще заболевание сочетает в себе симптоматику нескольких вариаций.
Симптоматика
Нейропатия при диабете проявляется в несколько этапов: субклинический и клинический. На первом этапе человек чувствует себя полностью здоровым, жалобы отсутствуют. Но невропатолог выявляет ухудшение порога температурной и болевой восприимчивости, снижение ахилловой реакции.
На клиническом этапе признаки расстройства ярко проявляются. Нарушается функционирование многих нервов. Пациент утрачивает чувствительность. Происходит образование язвенных включений на нижних конечностях.
Изначально диабетическая полинейропатия выражается в онемении, болях и «мурашках» в конечностях. Болезненный синдром ощущается даже в состоянии покоя. Позже дискомфортные ощущения начинают беспокоить во время стрессовых ситуаций и ночью, нарастает жжение в ступнях. Человека мучает бессонница, беспокойство. Снижается порог болевой и температурной восприимчивости.
Среди других признаков выделяют слабость мышц и пальцев ног. Конечности приобретают красный оттенок, появляются тёмные пятна. Происходит деформация ногтевых пластин: ногти значительно утолщаются либо истончаются. Изменяется форма ступни: она увеличивается в поперечном направлении, формируется плоскостопие, деформируется голеностопный сустав.
По мере прогрессирования заболевания происходит омертвение некоторых участков ступни, что приводит к гангрене.
Изначально поражаются длинные мускулы, идущие к ступням и кистям. Стопы претерпевают губительное воздействие в первую очередь. Вследствие повреждения толстых нервных окончаний кожа становится гиперчувствительной. Диагностируется аллодиния – состояние, при котором больной ощущает острую боль от прикосновения.
Пальцы утрачивают чувствительную восприимчивость. После повреждения малых нервных тканей пропадает температурная чувствительность, появляется жжение, покалывание. Наблюдается отёчность стоп, кожа на которых сохнет и шелушится. Активно образуются мозоли, трещины, язвы.
Постепенно угасают сухожильные реакции, развивается слабость мышечного аппарата, нарушается функционирование внутренних органов – диагностируется висцеральная полинейропатия. Болезнь сопровождается гипотензией, недержанием мочи, эректильной дисфункцией, проблемами с пищеварением.
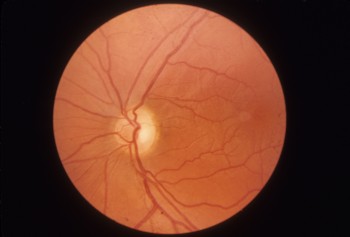
При повреждении глазного нерва формируется катаракта и другие зрительные нарушения. Невыносимые боли проявляются в области печени, глотки. Онемение и одеревенение конечностей приобретает постоянный характер. На необратимость ситуации указывает походка больного: поскольку пациент не чувствует ног, он странно и неестественно ходит, как бы падая.
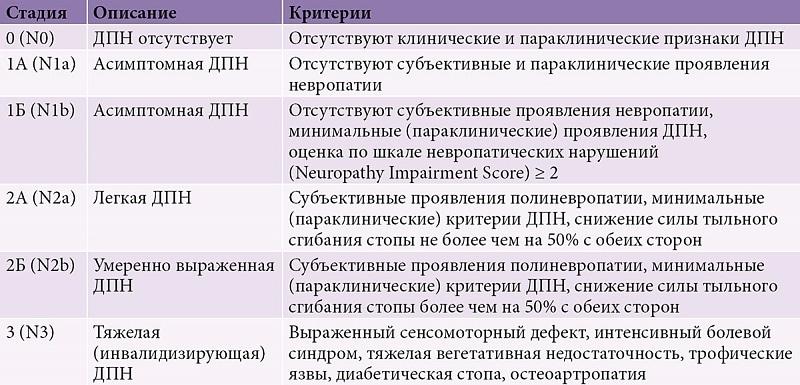
Постепенно атрофируются все мышцы. Это ведёт к изменению речевых умений. Диабетик начинает непонятно разговаривать, искажая верное произношение слов.
Классификация
Системы периферического отдела дали название видам диабетической полинейропатии. Соматический вид приводит к трофическим образованиям на нижних конечностях, вегетативный – к затруднённому мочеиспусканию, импотенции, необратимым сердечным приступам.
Исходя из локализации поражения, выделяют такие типы полинейропатий:
- сенсорная, которая проявляется болезненным синдром в конечностях, утратой чувствительной восприимчивости;
- моторная, сопровождающаяся трудностями с передвижением, дистрофией мускулатуры;
- сенсомоторная, объединяющая особенности описанных типов.
Последний тип нейропатии может вызвать разрушение малоберцового нервного волокна. Это проявляется в отсутствии реакции на тепловое раздражение, диабетик не ощущает боли в некоторых участках ступни, голени. Больные не могут регулировать движения стоп, что провоцирует неестественную «петушиную» походку.
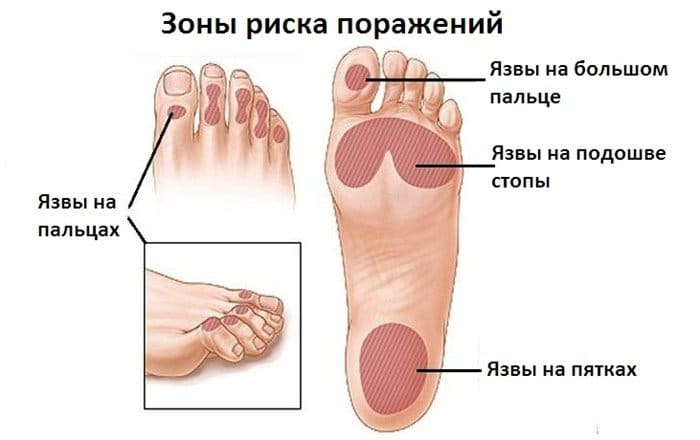
Симптомы диабетической невропатии
Симптомы диабетической невропатии будут полностью зависеть от формы существующей невропатии, и какие нервы подвержены воздействию. У некоторых людей симптомы могут не проявляться.
Общие признаки невропатии включают:
• Нечувствительность
• Покалывание
• Боль
Они могут быть сначала незначительными, и поэтому могут остаться незамеченными, поскольку состояние развивается постепенно. Однако, при некоторых типах диабетической невропатии, начало боли будет внезапным и серьезным.
Дальнейшие признаки могут включать:
• Истощение мышц в ногах или руках
• Расстройство желудка, тошнота и рвота
• Диарея/запор
• Проблемы с мочеиспусканием
• Импотенция или сухость влагалища
• Слабость или головокружение
• Слабость конечностей
Диагностика и лечение
Чтобы поставить диагноз, опытному врачу достаточно изучит анамнез, опросить пациента на предмет жалоб, провести осмотр и сделать несколько тестов, которые позволят определить ему область и степень поражения периферических нервов. Однако, полагаясь на собственные ощущения, врач не может поставить диагноз. Необходимо подтверждение путем лабораторных и компьютерных исследований.
Для этого проводят:
- ОАМ, ОАК, биохимический анализ крови, анализ крови на определение уровня сахара в крови;
- элекронейромиографию;
- нейрофизическое исследование;
- УЗИ;
- МРТ;
- КТ;
- рентгенографию;
- биопсию нерва.
После постановки диагноза определяется тактика лечения. Она напрямую зависит от причины развития полинейропатии. Главная задача – устранить или минимизировать воздействие негативного фактора на организм. Поэтому, если полинейропатия стала следствием прогрессирования сахарного диабета, применяется инсулиновая терапия. При нарушениях функций щитовидной железы назначается прием гормонов, способствующих нормализации работы органа. При инфекциях и вирусах используются антибактериальные, противовирусные и иммуномодулирующие средства.
После купирования основного фактора, переходят к лечению самой патологии.
Для этого используют:
- метаболические препараты;
- обезболивающие средства;
- антихолинэстеразные медикаменты;
- витаминные комплексы.
Терапия дополняется:
- физиотерапевтическими процедурами;
- лечебным массажем;
- ЛФК.
В зависимости от тяжести протекания полинейропатии и имеющихся осложнений, лечение также может дополняться мануальной терапией, иглоукалыванием. Если же применение данных методик не дает эффекта и восстановление двигательных функций пациента становится невозможным, в процесс вовлекаются эрготерапевт (вырабатывает новый алгоритм движений, помогающий человеку адаптироваться к новым условиям) и психолог (помогает справляться со стрессами, депрессиями).
Лечение полинейропатии нижних конечностей нужно осуществлять с момента появления первых признаков. Его нельзя откладывать на потом, т. к. риски возникновения осложнений (паралич, остановка сердца) возрастают в несколько раз. Только своевременное лечение позволяет избежать негативных последствий и сохранить работоспособность. Но не стоит забывать о восстановительной терапии, которая позволяет закрепить полученный результат. Она также включает в себя физиотерапевтические процедуры, ЛФК, массаж.
О полинейропатии нижних конечностей смотрите в тематическом видео:
О причинах болей ног ниже колена рассказывали ранее в статье.
- https://yusupovs.com/articles/neurology/polineyropatiya-nizhnikh-konechnostey-1/
- https://kcson-sp.ru/vegetativnaya-polineyropatiya-verhnih-i-nizhnih-konechnostey-simptomy-lechenie.html
- https://simptom-lechenie.ru/chto-takoe-polinejropatiya-nizhnix-konechnostej-opisanie-simptomy-lechenie-prognoz.html#simptomy-i-razvitie-zabolevaniya
- https://ilive-com-ua.turbopages.org/s/ilive.com.ua/health/sensornaya-neyropatiya-nizhnih-i-verhnih-konechnostey_130669i15946.html
- https://healthperfect.ru/polineyropatiya-nizhnih-konechnostey-simptomy.html
- https://gudi1991-ru.turbopages.org/s/gudi1991.ru/nevrozy/polinejropatiya-prichiny.html
- https://nevrologmed.ru/polinejropatiya-nizhnih-konechnostej-simptomy-lechenie-prognoz.htm
Диагностика невропатии
Неврологический осмотр
Визуальный осмотр и опрос при невропатии лицевого нерваПри диагностике невропатии лицевого нерва врач может попросить пациента совершить следующие действия:
- зажмурить глаза;
- нахмурить лоб;
- поднять брови;
- оскалить зубы;
- надуть щеки;
- попробовать посвистеть, подуть.
застревает ли пища во время едыВизуальный осмотр и опрос при невропатии тройничного нервазапускающих больХарактеристиками болевого синдрома при невропатии тройничного нерва являются:
- пароксизмальный характер;
- сильная интенсивность (приступ боли больные сравнивают с прохождением через них электрического тока);
- наличие вегетативного компонента – приступ боли сопровождается слезотечением, выделениями из носа, локальным потоотделением;
- лицевой тик – приступ боли сопровождается спазмом или подергиванием мышц;
- курковые зоны – те зоны, при прикосновении к которым возникают пароксизмальные боли (например, десна, небо).
Визуальный осмотр и опрос при невропатии локтевого нерваПри выявлении невропатии локтевого нерва отмечаются следующие явления:
- Пациент не в состоянии полноценно сжать руку в кулак, поскольку безымянный палец и мизинец не могут полностью согнуться и отходят в сторону.
- Из-за атрофии межкостных и червеобразных мышц больному не удается развести веерообразно пальцы и потом привести их обратно.
- Больному не удается прижать кисть к столу и поцарапать по нему мизинцем.
- Больному не удается полностью согнуть кисть в ладони.
Осмотр при других невропатиях
Методы лабораторной диагностики
Лабораторная диагностика при диабетической невропатиигемоглобинаHbA1Cс определением антител и антигеновЛабораторная диагностика при невропатиях, вызванных аутоиммунными заболеваниямиСамыми распространенными антителами, выявляемыми при аутоиммунных заболеваниях, являются:
- антитела anti-Jo-1 – выявляются при дерматомиозитах и полимиозитах;
- антицентромерные антитела – при склеродермии;
- антитела ANCA – при болезни Вегенера;
- антитела ANA – при системной красной волчанке и ряде других аутоиммунных патологиях;
- антитела anti-U1RNP – при ревматоидном полиартрите, склеродермии;
- антитела anti-Ro – при синдроме Шегрена.
Лабораторная диагностика при невропатиях, вызванных демиелинизирующими заболеваниямиAQP4Лабораторная диагностика при постинфекционных невропатияхНаиболее распространенными лабораторными показателями при постинфекционных невропатиях являются:
- VCA IgM, VCA IgG, EBNA IgG — при инфицировании вирусом Эпштейн-Барр;
- CMV IgM, CMV IgG — при цитомегаловирусной инфекции;
- VZV IgM, VZV IgG, VZM IgA – при инфицировании вирусом Варицелла-Зостер;
- антитела к Campylobacter – при энтеритах, вызванных кампилобактерией. При данном виде энтерита риск развития синдрома Гийена-Барре в 100 раз выше по сравнению с обычной инфекцией.
Лабораторная диагностика при невропатиях, вызванных недостатком витаминов
Инструментальные исследования
например, на рукекомпьютерная томографияКТядерно-магнитный резонансЯМРПоказателями, выявляемыми при КТ и ЯМР, являются:
- утолщение нерва – при воспалительных процессах;
- очаг демиелинизации или бляшка рассеянного склероза;
- сдавливание нерва различными анатомическими структурами (позвонком, суставом) – при травматической невропатии.
Клиническая картина
Скорость развития полинейропатии нижних конечностей зависит от негативного фактора, влияющего на организм. Так, например, при отравлении химическими веществами, патология прогрессирует быстро и первые ее симптомы возникают в течение нескольких дней. При эндокринных, инфекционных и вирусных заболеваниях она может протекать годами, не подавая никаких сигналов. Такое течение болезни является опасным, т. к., несмотря на отсутствие симптоматики, она все равно прогрессирует, приводя к необратимым последствиям.
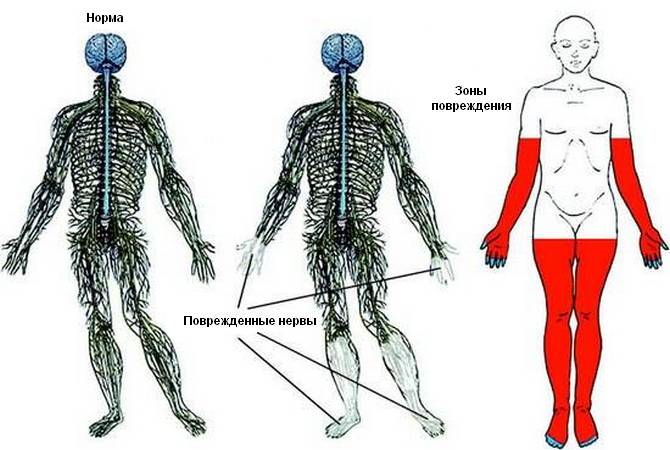
Зоны повреждения заболеванием
Первые признаки
При развитии полинейропатии нижних конечностей неприятные симптомы сначала возникают в области стоп, затем постепенно распространяются вверх по направлению к ягодицам.
Первичными ее признаками являются:
- жжение;
- покалывание;
- онемение;
- чувство “бегания мурашек” по коже.
В зоне поражения нервных окончаний отмечается нарушение чувствительности – она может как снижаться, так и повышаться. Затем присоединяются болезненные ощущения, которые усиливаются по мере прогрессирования патологии и не купируются при помощи анестетиков.
Также отмечаются внешние изменения ног. На их поверхности появляются трещины и язвы, которые долго не заживают, что обуславливается нарушением кровообращения и питания тканей. По этой же причине появляются шелушения, пигментные пятна, ощущение холода в нижних конечностях. У некоторых пациентов полинейропатия сопровождается синдромом “беспокойных ног», что проявляется в виде ощущения горения стоп, ломоты икр и суставов.
В остальном же первичная клиническая картина зависит от типа заболевания и фактора, который его спровоцировал. Например, токсическая полинейропатия развивается в течение нескольких дней с момента отравления мышьяком, ртутью, свинцом, этиловым спиртом или другим веществом. А первые ее симптомы проявляются в виде нарушения двигательной активности и резкого снижения чувствительности.
При воспалительной нейропатии (является следствием перенесенных тяжелых воспалительных патологий) первичная симптоматика включает в себя:
- дискомфорт и онемение ног;
- нарушение речи;
- проблемы с глотанием пищи, напитков.
Аллергическая полинейропатия характеризуется следующими симптомами:
- общими признаками аллергической реакции (сухой кашель, отек, кожная сыпь);
- снижение чувствительности;
- нарушение рефлексов.
Травматический тип патологии возникает спустя несколько недель после получения травмы и проявляется в виде нарушения двигательных функций. Когда причиной развития полинейропатии становятся онкологические заболевания, то ее первичные симптомы чаще всего появляются через несколько дней после проведения химиотерапии.
Выражаются они в виде:
- нарушения чувствительности;
- двигательных расстройств;
- снижения мышечного тонуса;
- моторной дисфункции;
- признаков нарушения вегетативной и нервной систем.
Общая симптоматика
Полинейропатия нижних конечностей проявляется по-разному. Все зависит от типа болезни (сенсорная, моторная, вегетативная, смешанная). Но есть симптомы, которые проявляются в 90% случаях поражения периферической системы.
- мышечная слабость;
- нарушения координации;
- ухудшение рефлексов (в некоторых случаях они отсутствуют полностью);
- чувствительные расстройства;
- ощущение жжения, онемения, “бегания мурашек”;
- усиление потоотделения, приливы жара;
- учащение сердцебиения;
- тремор конечностей;
- отечность ног;
- бледность кожных покровов;
- трещины, язвы.
Еще один общий симптом – боль и слабость в ногах. Человек теряет работоспособность, т. к. его нижние конечности не могут выдерживать массу тела.
Диагностика и медикаментозная терапия

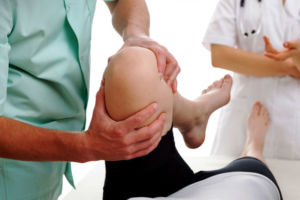
Подтвердить диагноз помогут результаты электронейромиографии
Диагностировать заболевание часто бывает трудно, поскольку симптомы могут быть смазанными, похожими на признаки других заболеваний. Сначала врач-невропатолог собирает анамнез, но поставить диагноз на основании анамнеза невозможно, поэтому назначается дальнейшее обследование. Врач проверит рефлексы, назначить анализ крови, а также электронейромиографию, которая является основополагающей в диагностике полинейропатий.
Суть метода заключается в оценке электрической активности мышц и нервных волокон. Процедура не требует особой подготовки. Достаточно прийти в кабинет натощак и не принимать препараты в день обследования. Во время процедуры к телу (а именно к поврежденной конечности) прикрепляются электроды. Электрические импульсы вызывают сокращения той или иной мышцы. Врач может попросить напрячь руку или совершить ей несколько движений. Процедура довольно быстрая и неинвазивная. Результат получается в виде графика, как при ЭКГ.
Если у больного была диагностирована полинейропатия верхних конечностей, необходимо как можно раньше начинать лечение. Медикаментозная терапия включает в себя:
- Обезболивающие препараты. Полинейропатия может сопровождаться сильными болями. Но поскольку эта боль носит неврологический характер, снять ее полностью удается очень редко. Рекомендуются обезболивающие противосудорожные средства, такие, как Габапентин, Нейронтин. Обычные обезболивающие типа Анальгина эффекта не дадут.
- Витамины. Назначаются поливитаминные комплексы или инъекции с витаминами группы В, чтобы укрепить нервные волокна и улучшить их проводимость. Существуют специальные комплексные препараты, которые содержат витамины и лидокаин. При уколах они снимают боль. Курс витаминотерапии длится около месяца.
- Метаболические средства. Как правило, это комплексные препараты, которые улучшают обмен веществ, нормализуют кровоток и проводимость нервных импульсов. К таким препаратам относятся Актовегин, Инстенон, Цитохром С. Однако не все они эффективны в плане лечения определенных видов полинейропатий.
Препараты назначаются в зависимости от первопричин развития заболевания. В первую очередь необходимо устранить эти причины и вылечить заболевание, которое привело к полинейропатии.
Оперативное и народное лечение

В период лечения необходимо придерживаться сбалансированной диеты и отказаться от вредных привычек
Операция при полинейропатии не всегда бывает эффективна. Если поражение периферических нервов вызвано инфекцией, сахарным диабетом или другим заболеванием, назначается консервативное лечение, физиотерапия, массаж, лечебная физкультура и т.д.
Оперативное вмешательство рекомендовано в том случае, если полинейропатия вызвана защемлением нерва и симптомы становятся все более выраженными. Например, операция назначается при туннельной нейропатии. Мышцы, сдавливающие нерв, разрезаются, связки рассекаются, чтобы прекратить защемление нерва. В большинстве случаев операция приводит к устранению всех неприятных симптомов. Однако эффективность оперативного вмешательства во многом зависит от правильной реабилитации.
Наиболее распространенными народными способами лечения полинейропатии считаются:
- Глина. Натуральная глина обладает многими целебными свойствами. Ее применяют местно. Порошок голубой или зеленой глины разводят водой до состояния густой кашицы. Эту кашицу нужно толстым слоем нанести на поврежденную руку и дождаться высыхания. Также можно делать согревающие компрессы с глиной.
- Массаж. Правильная техника массажа поможет не только снять боль, но и улучшить кровообращение. Для массажа используют согревающие мази или касторовое масло. Руку необходимо мягкими движениями растереть до появления покраснения кожи. Затем можно втереть водку, укутать руку теплой тканью и оставить так на ночь.
- Фитотерапия. При полинейропатии отвары трав рекомендуется употреблять внутрь. Для восстановления работы нервной системы можно принимать отвары и настои лопуха, укропа, розмарина, гвоздики. Корень лопуха можно разжевывать в сыром виде. Считается, что так он более эффективен.
- Кефир. Свежий кефир необходимо смешать с зеленью петрушки и семенами подсолнечника. Получится лекарство, которое не только укрепит нервную систему, но и выведет из организма токсины.
Народные методы лечения полинейропатии имеют свои противопоказания. Они могут вызывать аллергическую реакцию. Перед применением средства необходимо проконсультироваться у невропатолога.