Признаки несахарного диабета
Содержание:
Лечение несахарного диабета

Лечением часто занимаются нефрологи, которые являются врачами, специализирующимися на заболеваниях почек, или эндокринологи, специализирующиеся на состояниях, связанных с гормон-продуцирующими железами (включая гипоталамус и гипофиз).
Основным средством лечения несахарного диабета является употребление достаточного количества жидкости для предотвращения обезвоживания. Тем не менее, помимо этого, лечение адаптируется к конкретному типу болезни.
Терапия центрального несахарного диабета.
Лекарственные препараты, необходимые для лечения центрального типа заболевания:
- Мисклерон, Карбамазепин, Хлорпропамид (препараты используются с целью стимулирования выработки гормона вазопрессина);
- Минирин (десмопрессин). Препарат, обладающий вазоконстрикторным эффектом. В составе имеется вещество десмопрессин, который схож по своей структуре с гормоном вазопрессином. Во время приёма пищи Минимирин следует применить внутрь, за час до приёма лекарства необходимо вдвое сократить количество принимаемой жидкости.
Терапия нефрогенного несахарного диабета.
Лечение ННСД направлено на устранение первопричины заболевания, когда это возможно. Это может означать устранение закупорки мочеиспускания, прекращение приема лекарств или нормализацию уровня кальция или калия в крови.
При лечении нефрогенного типа болезни также будет немаловажным обеспечить поступление жидкости прямиком к органам и тканям. Рекомендуются следующие препараты для лечения:
- Индапамид. Данное лекарство обеспечит пониженную выработку мочи, что поспособствует восполнению жидкости в теле;
- Триампур. Препарат также снижает выработку мочи и способствует восполнению воды в организме.
Данные лекарственные вещества используются, для того чтобы остановить обратный процесс всасывания хлора в каналах почек. При приёме данных медикаментов, в крови существенно снижается количества натрия и наступает усиленный процесс, при котором вода обратно всасывается в органы и ткани.
Лечение инсипидарного синдрома.
Инсипидарный синдром еще не имеет эффективных методов лечения, поэтому управление симптомами является основным методом терапии. Врачи рекомендуют сосать леденцы или кислые конфеты, чтобы во рту было много слюны, что может помочь уменьшить жажду. Небольшие дозы десмопрессина перед сном могут помочь уменьшить количество раз, когда людям нужно будет вставать в туалет.
Терапия гестагенного несахарного диабета.
При данном типе заболевания также назначается Десмопрессин. Препарат может помочь даже в тех случаях, когда плацентарный фермент разрушает вазопрессин, потому что фермент не оказывает такого же эффекта на синтетический гормон.
Диета и питание

Основной задачей лечебного питания при несахарном диабете является постепенное снижение выделяемой урины за сутки и борьба с сильной жаждой.
Нужно воздержаться от употребления продуктов, в состав которых входит белок, и ввести в пищевой рацион достаточное количество жиров и углеводов. Пищу готовят без добавления соли.
Продукты, необходимые включить в рацион:
- нежирное мясо (например, куриное, красное или белое);
- орехи;
- различные каши. Рекомендуется отдать предпочтение гречневым, овсяным и рисовым;
- овощи и фрукты;
- ягоды;
- молоко;
- отвар шиповника;
- морепродукты;
- зелёный чай;
- вода с лимоном.
Категорически запрещено употреблять в пищу:
- чёрный и красный перец;
- горчицу;
- уксус;
- копченые блюда;
- соленья и маринады;
- сухари, чипсы и фаст-фуд.
Диета на день
При данном заболевании нужно обязательно соблюдать определённую диету. Примерное дневное питание:
- первый завтрак – омлет (на пару) из двух яиц, винегрет (с растительным маслом), чай с лимоном;
- второй завтрак – овсяная каша, три плитки горького шоколада, кисель;
- обед – овощной суп, белое мясо отварное, морковь тушеная, молоко;
- полдник – салат из огурцов и помидоров на растительном масле, одно варёное яйцо;
- ужин – рыба отварная, картофель отварной, сметана, чай с лимоном.
Весь день необходимо уделять особое внимание обильному питью. При несахарном диабете вода как никогда необходима организму, чтобы компенсировать потерю жидкости при дегидратации
Пищу следует принимать дробно: 4-5 раз в день.
Соблюдение диеты поможет больному ускорить процесс выздоровления и скорее вернуться к полноценной жизни.
Борьба с патологией
Лечение мужского, женского и детского несахарного диабета заключается в проведении коррекции рациона питания и медикаментозном лечении.
Диета
Эндокринологи рекомендуют соблюдать столы №10 или №7. Необходимо частое дробное питание (не меньше 5-6 раз в сутки). Количество поступаемых в организм белков следует ограничить до 70 г, но углеводы и липиды должны употребляться в полном объеме.
 Отказ от соли – лучший вариант для больных
Отказ от соли – лучший вариант для больных
Готовят блюда без использования соли. Подсаливает пищу больной уже в процессе ее употребления. Желательно включать в рацион много овощей, ягод и фруктов
Важно употреблять морскую рыбу и морепродукты, молочные продукты
Важно! Питьевой режим обеспечивается поступлением воды, морсов, разведенных соков, зеленого чая, кваса. Нельзя ограничивать больного в питье, чтоб не допустить развития осложнений.
Медикаментозное лечение
Используются следующие группы медикаментов.
- Для борьбы с центральной формой патологии: заместительное лечение – сюда относятся препараты, являющиеся аналогами вазопрессина (Минирин, Адиуретин СД, Адиурекрин); медикаменты, усиливающие чувствительность рецепторов к действию антидиуретического гормона при хоть незначительном его синтезе (Карбамазепин, Мисклерон, Хлорпропамид).
- Купирование проявлений почечного несахарного диабета: тиазидные мочегонные препараты – способствуют усилению обратного всасывания воды из-за снижения объема циркулирующей крови (Гипотиазид, Клопамид); нестероидные противовоспалительные средства (Диклофенак, Ибупрофен) – на фоне ряда специфических реакций способствуют уменьшению объема выделяемой мочи.
Устранение причины
Важно устранить этиологический фактор, вызвавший развитие заболевания. Если причиной стал опухолевый процесс, проводится хирургическое удаление образования
По необходимости – дальнейшая медикаментозная или лучевая терапия.
В случае развития инфекционного процесса, используются антибактериальные средства, дезинтоксикационная и дегидратационная терапия. Отек головного мозга устраняют мочегонными препаратами и гиперосмолярными растворами. При туберкулезе назначаются противотуберкулезные средства.
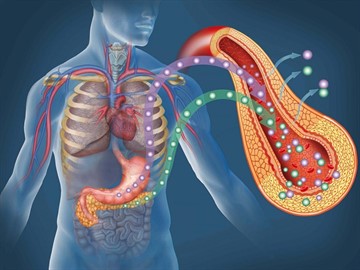
Патогенез (что происходит?) во время Несахарного диабета:
Вазопрессин вместе с окситоцином накапливаются в задней доле гипофиза, но местом их образования является гипоталамус. Гормоны синтезируются в гипоталамусе и по длинным отросткам клеток гипоталамуса достигают задней доли гипофиза, где и накапливаются в конечных участках отростков клеток гипоталамуса. Отсюда гормоны выделяются в кровь и спинномозговую жидкость.
Вазопрессин или антидиуретический гормон это основное вещество, регулирующее в организме человека водный баланс и осмотический состав жидкостей организма. Осмотическое равновесие жидкой части крови и внеклеточной жидкости должен постоянно поддерживаться на определенном уровне, иначе организм перестает функционировать. При повышении осмолярности плазмы крови появляется жажда и усиливается выработка вазопрессина. Под влиянием вазопрессина усиливается обратное всасывание воды в канальцах почек, количество выделяемой мочи при этом уменьшается.
Стимулирует выделение вазопрессина также:
- снижение количества калия и кальция
- повышение количества натрия в крови
- снижение артериального давления
- повышение температуры тела
- никотин
- морфин
- адреналин.
Снижают выделение антидиуретического гормона:
- повышение артериального давления
- нижение температуры тела
- бета-адреноблокаторы
- алкоголь
- клофелин
- галоперидол
- карбомазепин.
Кроме регуляции осмотического давления вазопрессин:
- участвует в поддержании уровня артериального давления
- регулирует секрецию некоторых гормонов
- способствует свертыванию крови
- в центральной нервной системе принимает участие в процессах запоминания.
Несахарный гипоталамический диабет или диабет центрального генеза возникает при нарушении продукции вазопрессина клетками гипоталамуса.
Несахарный нефрогенный (почечный) диабет возникает, если в почках нарушается чувствительность к вазопрессину, при нормальном его количестве в крови. При несахарном диабете почки выделяют большое количество мочи с низким удельным весом. Т.е. в этой моче присутствует в основном вода, а количество солей и других веществ резко снижено. Выделение почками большого количества жидкости вызывает компенсаторную повышенную жажду.
Симптомы несахарного диабета
Независимо от различных причин, приводящих к возникновению несахарного мочеизнурения, симптомы заболевания почти одинаковы для всех остальных вариантов течения. Однако выраженность симптоматики зависит от двух моментов:
- степени нехватки антидиуретического гормона, либо же полное его отсутствие;
- невосприимчивости рецепторов канальцев нефронов к вазопрессину.
Патогенез заболевания может быть, как внезапным, так и постепенным. Первичные симптомы несахарного диабета – неутолимое чувство жажды (полидипсия) и слишком обильное и частое мочеиспускание (полиурия). Симптомы беспокоят пациентов даже в ночное время.
При несахарном диабете суточное выделение мочи составляет от 4 до 15 литров, а иногда и 20 литров. Именно поэтому больной ощущает сильную жажду. По мере прогрессирования заболевания появляются такие симптомы:
- обезвоживание организма – сухость кожных покровов и слизистых оболочек, резкое снижение массы тела;
- растягивание и опускание желудка происходит из-за потребления чрезмерного количества жидкости;
- нарушение секреции пищеварительных ферментов в кишечнике и желудке возникает по причине недостатка жидкости в организме. Как результат, пропадает аппетит, появляются запоры, возможно развитие гастрита и колита;
- растягивается мочевой пузырь из-за обильного выделения мочи;
- уменьшается потоотделение по причине нехватки жидкости в организме;
- учащается ритм сердца и снижается артериальное давление;
- возникновение необоснованной тошноты и рвоты;
- быстрая утомляемость;
- повышение температуры тела;
- инсипидарный синдром – учащенное мочеиспускание (до 10 раз в день);
- энурез – ночное недержание мочи.
Так как обильное мочеиспускание и неутолимая жажда иногда возникают в ночное время, то у больного развиваются эмоциональные и психические нарушения:
- сильные головные боли;
- бессонница;
- эмоциональная лабильность – патология центральной нервной системы, при которой человек становится слишком эмоциональным. Возможны психозы и приступы агрессии;
- снижение уровня умственной активности.
Признаки несахарного диабета могут различаться у мужчин, женщин и детей. К симптомам несахарного диабета у мужчин помимо всех вышеперечисленных относятся: снижение полового влечения и эректильная дисфункция (импотенция). Симптомы у женщин могут привести к бесплодию, нарушению менструального цикла, а беременность может закончиться выкидышем.
Симптомы несахарного диабета у детей старше 3-х лет и подростков ничем не отличаются от симптоматики у взрослых. Но существуют специфические признаки заболевания у детей:
- боли в суставах;
- ночное недержание мочи;
- запоры;
- частая тошнота и рвота при приеме пищи;
- плохой аппетит;
- прибавка в весе.
При поздно установленном диагнозе у ребенка нарушается физическое и психическое развитие. Существуют значительные отличия в симптомах у младенцев и новорожденных:
- младенец может не испытывать сильной жажды, но больше предпочитает обычную воду вместо грудного молока;
- мочеиспускание частое и очень обильное;
- беспокойство;
- резкая потеря в весе;
- понижается тургор тканей (внутреннее осмотическое давление в живых клетках, приводящее к напряжению клеточной оболочки);
- полное или частичное отсутствие слезотечения;
- повторяющаяся рвота;
- учащение сердечного ритма;
- резкое повышение и снижение температуры тела.
Дети до года не могут словесно выразить желание пить воду, поэтому их состояние резко ухудшается. Ребенок может терять сознание, повышается судорожная готовность, что приводит к возникновению судорог. При отсутствии диагностики и лечения возможно наступление смерти.
Online-консультации врачей
| Консультация доктора-УЗИ |
| Консультация иммунолога |
| Консультация специалиста по лазерной косметологии |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация пульмонолога |
| Консультация эндоскописта |
| Консультация невролога |
| Консультация кардиолога |
| Консультация специалиста по лечению за рубежом |
| Консультация онколога-маммолога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация психиатра |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация офтальмолога (окулиста) |
| Консультация семейного доктора |
Новости медицины
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Щедрость продлевает жизнь,
07.09.2020
Универсальной диеты не существует, — ученые,
19.06.2020
Новости здравоохранения
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Ученые выяснили, за какое время солнце убивает COVID-19,
28.05.2020
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Лечение несахарного диабета
Центральный несахарный диабет
Наиболее распространенной и серьезной формой несахарного диабета является несахарный диабет центрального происхождения в результате повреждения гипофиза. Повреждение гипофиза может быть вызвано различными причинами: опухолями гипофиза и гипоталамуса, инфекционными заболеваниями, черепно-мозговыми травмами, нейрохирургическим вмешательством, или генетическими нарушениями. Необходимо проведение магнитно-резонансной томографии (МРТ) головного мозга для выяснения причины центрального несахарного диабета. Иногда причину центрального несахарного диабета выявить не удается, и тогда его называют идиопатическим.
Для лечения дефицита АДГ, возникающего от повреждения гипоталамуса или гипофиза, используется синтетический аналог этого гормона десмопрессин (Пресайнекс, Вазомирин, Минирин, Натива) в виде назального спрея или таблеток. Принимая десмопрессин, человек должен пить жидкость только при жажде, а не в другое время. Препарат способствует обратному всасыванию воды в почках, и вода может накапливаться в организме, вызывая водную интоксикацию. Дозировка десмопрессина подбирается индивидуально. Обычно средняя суточная доза для взрослых — 10-40 мкг, для детей — 10-20 мкг. Суточная доза может приниматься однократно, также возможно разделить её на два, реже три, приема. Как правило, препарат хорошо переносится.
К побочным действиям препарата десмопрессина относят головную боль, головокружение, нарушение сознания, кишечную колику, тошноту, рвоту, умеренное повышение артериального давления, нарушения менструального цикла, кожную сыпь. При приеме препарата в виде спрея или капель в нос возможен отек слизистой носа.
Ни в коем случае нельзя принимать препарат без назначения врача, руководствуясь наличием таких симптомов, как жажда и частое мочеиспускание. Прием десмопрессина при нефрогенном, дипсогенном несахарном диабете противопоказан, может привести к серьезным осложнениям.
Пациентам, принимающим препараты десмопрессина интраназально, т.е. в виде капель или спрея в нос, следует помнить, что при насморке возникает отек слизистой оболочки носа, и возможно снижение всасывания препарата. В этих случаях рекомендуется сублингвальный прием препарата, т.е. под язык.
Нефрогенный несахарный диабет
Нефрогенный несахарный диабет возникает в результате неспособности почек реагировать на АДГ. На способность почек реагировать на АДГ может отрицательно сказываться лекарственные препараты (препараты лития), хронические заболевания, включая поликистоз почек, серповидно-клеточную анемию, почечную недостаточность, мочекаменную болезнь, и наследственные генетические нарушения. В случаях, когда причину нефрогенного несахарного диабета не обнаруживают, выставляется диагноз «идиопатический» нефрогеный несахарный диабет.
Иногда, чтобы отличить центральный несахарный диабет от нефрогенного, требуется пробное лечение препаратами десмопрессина. Оно будет неэффективным при нефрогенном типе. Для выяснения причины данного типа несахарного диабета необходимо тщательное исследование функции почек.
Для лечения нефрогенного несахарного диабета используют мочегонные препараты (гидрохлортиазид, амилорид) и, в качестве дополнительного лечения, нестероидные противовоспалительные средства (индометацин). Так же эффективно умеренное ограничение поваренной соли.
Дипсогенный несахарный диабет
Дипсогенный несахарный диабет вызван дефектом или повреждением центра жажды, который находится в гипоталамусе. Этот дефект приводит к аномальной жажде и потреблению большого количества жидкости. Вследствие потребления большого количества жидкости секреция АДГ подавляется и увеличивается объем выделенной мочи. Часто данный тип несахарного диабета сочетается с психическими расстройствами. Десмопрессин или другие препараты не должны быть использованы для лечения дипсогенного несахарного диабета, так как они могут снизить количество мочи, но не могут повлиять на жажду и потребление жидкости. Может возникнуть перегрузка жидкостью — водная интоксикация и серьезное повреждение мозга. Ученые пока не нашли эффективного лечения дипсогенного несахарного диабета.
Гестационный несахарный диабет
Гестационный несахарный диабет возникает только во время беременности в результате того, что ферменты плаценты разрушают АДГ матери. Частое мочеиспускание возникает, как правило, в третьем триместре, после родов проходит без какого-либо лечения. Уровень АДГ обычно снижен.Большинство случаев гестационного несахарного диабета можно лечить с помощью десмопрессина.
Врач эндокринолог Файзулина Н.М.
Лечение и осложнения
Детям в возрасте до трех лет понадобится периодическое введение глюкозы для питания организма и снижения угрозы обезвоживания. Гормональная терапия в этом случае не применяется.
Детям старше трех лет назначают прием лекарственных препаратов:
- получение заменителя антидиуретического гормона в форме таблеток (Десмопрессин, Минирин) или мази (Адиурекрин);
- лекарства для выработки человеческого вазопрессина. Хлорпропамид снижает количество суточной мочи. Необходим контроль уровня сахара в крови при лечении этим препаратом;
- диуретики.
Обязательно проводят лечение заболевания, ставшего причиной возникновения несахарного диабета. В случае опухоли мозга ребенку может понадобиться оперативное вмешательство.
Если причина в инфекциях, проводится симптоматическая лекарственная терапия.
Целью лечения при почечном типе заболевания является уменьшение выделяемой мочи и увеличение ее концентрации и удельного веса. Для этого назначаются диуретики.
Возможные осложнения при несвоевременном лечении:
- отставание в физическом и психическом развитии;
- позднее половое созревание;
- раздражительность, подверженность стрессам и депрессиям;
- судороги на фоне обезвоживания;
- при сильном обезвоживании организма не исключается летальный исход.
Режим питания

Детям младшего возраста по возможности исключить из рациона соль.
Добавить в пищу как можно больше фруктов и овощей, кисломолочную продукцию, рыбу.
В воде ребенка лучше не ограничивать для избежания обезвоживания организма.
Питание должно быть максимально правильным – без консервантов, жареной и острой еды, магазинных сладостей. Рекомендовано употребление в пищу продуктов, богатых витаминами C и витаминами группы B.
Методы народной медицины
Нетрадиционная медицина в комбинации с общепринятым лечением дает хорошие результаты, особенно на начальном этапе развития патологии.
Внимание!
Применение народных средств должно быть согласовано с лечащим врачом!
Врачом может быть назначена терапия лекарственными травами для уменьшения жажды. Из трав готовят отвары и настои и дают ребенку по индивидуальной схеме.
Для уменьшения жажды рекомендуют принимать настой лопуха, отвар из листьев бузины. Гороховая мука ускорит восстановление клеток головного мозга.
Причины несахарного диабета
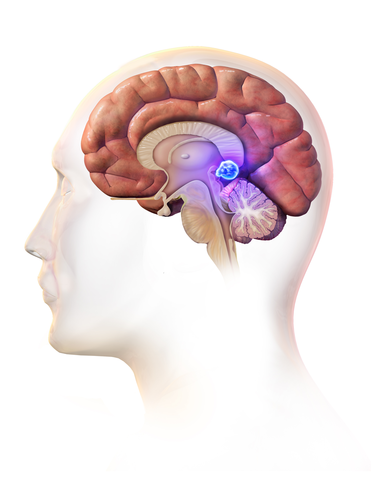
В то время как весь несахарный диабет вызван дисрегуляцией вазопрессина (антидиуретического гормона), эта дисрегуляция может быть вызвана многими различными факторами. Причиной такого нарушения является определение каждого из четырех типов заболевания.
Центральный несахарный диабет является следствием недостаточного производства антидиуретического гормона (АДГ) в гипоталамусе или их неспособностью накапливаться в задней доле гипофиза, откуда они секретирует в кровь. Чаще всего это связано с гипоталамическим синдромом или поражениями головного мозга, вследствие:
- краниофарингиомы;
- туберкулезного менингита;
- энцефалита;
- сифилиса.
Тупые травмы головы и операции могут также нанести ущерб гипоталамусу, как и метастазирующие опухоли гипофиза.
Нефрогенный несахарный диабет возникает вследствие неправильной работы почечных канальцев, они не обрабатывают антидиуретический гормон. Связано это с повреждением почек в результате генетики, метаболических нарушений (таких как гипокалиемия и гиперкальциемия), отравления тяжелыми металлами. Причинами также могут быть другие заболевания, такие как:
- пиелонефрит;
- хронический тип почечной недостаточности;
- почечный амилоидоз;
- множественная миелома;
- синдром Шегрена.
Инсипидарный синдром возникает из-за дефекта в механизме жажды — сигнале организма, который контролирует прием жидкости, находящийся в гипоталамусе. Этот дефект вызывает постоянно ненормальную жажду.
Когда кто-то испытывает чрезмерную жажду, он пьет намного больше, чем обычно. Их высокое потребление жидкости заставляет организм выделять меньше вазопрессина, и это заставляет почки вырабатывать больше мочи.
Как и при центральном типе, механизм жажды гипоталамуса может быть поврежден:
- травмой головы;
- операцией;
- инфекцией;
- воспалением;
- опухолями головного мозга.
Люди также могут страдать от синдрома в результате приема определенных лекарств или проблем психического здоровья.
Гестационный несахарный диабет возникает во время беременности и может быть вызван двумя различными факторами:
- Плацента вырабатывает фермент, который расщепляет вазопрессин в организме матери, что приводит к чрезмерному выделению мочи, потому что почки забирают слишком много жидкости из кровотока.
- В организме матери вырабатывается большое количество химического вещества, называемого простагландин, что делает почки менее чувствительными к вазопрессину, как при нефрогенном типе заболевания.
Во многих случаях гестационного несахарного диабета симптомы незначительны и не очень заметны, тем более что сама беременность заставляет многих женщин часто мочиться. Однако обезвоживание во время беременности может привести к осложнениям, в том числе:
- дефекты нервной трубки;
- низкая амниотическая жидкость;
- преждевременные роды.
Если подозреваете, что у вас гестационный тип болезни, обязательно держите себя в состоянии гидратации и сразу же поговорите с врачом.
Поскольку это вызвано непосредственно факторами, связанными с беременностью, гестационный тип заболевания обычно исчезает после рождения ребенка, но, вероятно, вернется в будущих беременностях.
Симптомы

В большинстве случаев несахарный диабет развивается остро. Основными проявлениями болезни становятся выделение большого количества мочи (более 3 л за сутки) и сильная жажда. При этом избыточное количество мочи является первостепенным симптомом, а жажда имеет вторичный характер. Иногда количество мочи за сутки может составлять 15 л.
Моча при несахарном диабете имеет свои особенности:
- низкая относительная плотность (удельный вес) – менее 1005 (всегда, в любой порции мочи, независимо от количества выпитой жидкости);
- не имеет цвета, не содержит достаточного количества солей (по сравнению с нормальной мочой);
- лишена патологических примесей (например, повышенного содержания лейкоцитов, наличия эритроцитов).
Характерной особенностью несахарного диабета является выделение мочи в течение любого времени суток, в том числе и ночью. Постоянные позывы к мочеиспусканию не дают возможности заснуть, изнуряют больного. Рано или поздно эта ситуация приводит к нервному истощению организма. Развиваются неврозы и депрессии.
Даже если человеку не давать пить, мочи будет все равно образовываться много, приводя к обезвоживанию организма. На этом феномене основан диагностический тест, подтверждающий наличие несахарного диабета у пациента. Это так называемый тест с сухоедением. В течение 8-12 часов больному не дают никакой жидкости (в том числе и с едой). При этом в случае имеющегося несахарного диабета моча продолжает выделяться в большом количестве, плотность ее не повышается, осмолярность остается низкой, а вес теряется более, чем на 5% от исходного.
Поступление избыточного количества мочи приводит к расширению почечно-лоханочной системы, мочеточников и даже мочевого пузыря. Конечно, это происходит не сразу, а при определенном стаже заболевания.
Жажда при несахарном диабете является следствием потери огромного количества жидкости с мочой. Организм пытается найти пути восстановления содержимого кровеносного русла, и поэтому возникает жажда. Пить хочется практически постоянно. Человек употребляет воду литрами. Из-за такой вот водной перегрузки желудочно-кишечного тракта растягивается желудок, раздражается кишечник, возникают проблемы с пищеварением, запоры. Первое время при несахарном диабете поступающая с питьем жидкость компенсирует потери с мочой, и сердечно-сосудистая система не страдает. Однако со временем дефицит жидкости все же возникает, кровоток становится недостаточным, кровь сгущается. Тогда возникают симптомы обезвоживания. Появляется выраженная общая слабость, головокружение, головная боль, увеличивается частота сердечных сокращений, артериальное давление падает, возможно развитие коллапса.
Признаками хронического недостатка жидкости в организме при длительно существующем несахарном диабете становятся сухая и дряблая кожа, практически полное отсутствие пота, малое количество слюны. Вес неизменно теряется. Беспокоит чувство тошноты и периодические рвоты.
У женщин нарушается менструальный цикл, у мужчин ослабляется потенция. Конечно, все эти изменения возникают при отсутствии адекватного лечения несахарного диабета.
Особенности лечения
Цель терапии – устранение патологической жажды и чрезмерного мочеиспускания, поддержка высокого качества жизни пациента. В первую очередь устраняют причину, которая вызвала развитие болезни. Далее назначают медикаментозное лечение в зависимости от типа несахарного диабета.
 Налаженный питьевой режим – один из этапов лечения болезни
Налаженный питьевой режим – один из этапов лечения болезни
Лечение центральной формы
Тактика ведения пациента зависит от того, насколько много теряется жидкости. Если количество мочи менее 4 л в день, лекарственные препараты не используются. Специалист назначает диетотерапию и адекватный питьевой режим.
Если количество мочи более 4 л, используется либо заместительная терапия, либо те лекарственные вещества, которые стимулируют синтез гормона. Длительное время назначался препарат, который вводился в носовые ходы (Десмопрессин). Сейчас для заместительной терапии используется аналог Минирин.
Важно! Дозировка подбирается в зависимости от степени недостаточности гормонов и корректируется в первые несколько дней приема лечебного средства. Лечение начинают с минимальных терапевтических доз.. Препараты, стимулирующие выработку антидиуретического гормона: Хлорпропамид, Карбамазепин, Мисклерон
Препараты, стимулирующие выработку антидиуретического гормона: Хлорпропамид, Карбамазепин, Мисклерон.
Лечение почечной формы
В первую очередь регулируется процесс восполнения жидкости. Далее назначают медикаментозную терапию:
- Тиазидные диуретики – как не странно, но они при несахарном диабете способствуют обратному всасыванию воды в процессе образования вторичной мочи. Представители группы – Гидрохлортиазид, Индапамид.
- НПВП – благодаря ряду специфических процессов средства этой группы повышают осмолярность мочи и уменьшают ее количество (Индометацин, Ибупрофен).
 Медикаментозная терапия – часть основного комплексного лечения
Медикаментозная терапия – часть основного комплексного лечения
Допускается лечение народными средствами, однако, только после консультации с лечащим эндокринологом.
Диетотерапия
Диета при несахарном диабете основывается на следующих принципах:
- ограничение употребления соли до 4 г в сутки;
- приготовление пищи без соли, добавление соли уже в готовое блюдо;
- употребление сухофруктов;
- отказ от сладостей;
- исключение алкогольных напитков;
- поступление в рацион свежих овощей от фруктов, соков и морсов, рыбных продуктов, яиц;
- ограничение белков, а жиры и углеводы должны присутствовать в достаточном количестве;
- дробное питание малыми порциями.
Важно помнить, что само заболевание имеет благоприятный исход. При своевременном обращении к специалисту, соблюдении рекомендаций и устранении причины можно добиться скорейшего выздоровления
Аделина Павлова
Диагностика и лечение
Диагностика при типичных симптомах не вызывает сложностей. Врач опрашивает больного и на основании имеющихся жалоб ставит предварительный диагноз, потом направляет пациента на лабораторные анализы крови на наличие гормона. Обследуются почки.
Специалист должен не только поставить диагноз, но и выявить причину, вызвавшую заболевание. С этой целью больного направляют на магнитно-резонансную томографию и ангиографию мозга, назначают обследование на гормоны, делают ультразвуковое исследование почек. Доктор назначает анализ на содержание ионов и электролитов в плазме крови и моче.
Существуют и другие показатели для диагностики:
- Гипернатриемия. У больных она больше 155.
- Изогипостенурия — сниженная плотность мочи. При наличии патологии она меньше 1010.
- Гиперосмолярность крови выше 290 мОсм.
- Гипоосмолярность снижается и у больных составляет меньше 200 мОсм.
Эти значения учитывают при диагностике. Болезнь нужно дифференцировать с сахарным диабетом и нефрогенной полидипсией.
Лечение несахарного диабета состоит в устранении причины. Терапия ведет к купированию симптомов заболевания. Если врач не смог выявить причину патологии, а у больного выделяется мочи не больше 3 л в сутки, то симптоматическое лечение состоит в назначении диеты и питьевого режима.
Если наблюдается тяжелое течение болезни, резко понижается концентрация гормона вазопрессина в крови, то проводят терапию препаратами. Например, назначают Десмопрессин, который является аналогом гормона. Медикамент выпускают в виде таблеток. Есть и другое название лекарства — Минирин.
Так как норма продуцирования вазопрессина находится в зависимости от степени его нехватки, в первые 7 дней приема препарата пациентом врач подбирает необходимую дозу. Ее постепенно увеличивают, пока состояние больного не начнет улучшаться. При несахарном диабете лечение проводят до устранения симптомов. Медикамент пьют 3 раза в день.
Если при неврологических формах болезни вазопрессин вырабатывается в небольшом количестве, то терапия сводится к назначению препаратов, повышающих выработку гормона. Назначают Мисклерон и Карбамазепин.
Если у больного наблюдается ренальная форма болезни, то проводят комплексную терапию. Врач рекомендует пациенту принимать НПВС, соблюдать диету, пить лекарства-цитостатики. Такое лечение рекомендуется пациентам с аутоиммунным поражением почек.
Диета заключается в уменьшении употребления соли. Нужно есть продукты, содержащие калий, например печеные овощи и фрукты. Чтобы не было жажды, следует отказаться от сладкого. Рацион должен содержать продукты, богатые углеводами и жирами. При этом нужно снизить потребление белковой пищи. Питание должно быть дробным, принимать пищу следует 5-6 раз в день.