Переднеголовное, лобное и лицевое предлежания плода
Содержание:
- Действия акушеров
- Момент второй
- Упражнения для коррекции положения малыша
- Момент третий
- Биомеханизм родов при разгибательных предлежаниях
- Особенности родов при лицевом, лобном и переднеголовном видах предлежания
- Что такое задние и передние типы затылочных предлежаний плода и на что они влияют?
- Позиции
- Особенности многоплодных и повторных родов
- Возможные осложнения при родах
Действия акушеров
Помимо биомеханизма, необходимо задействовать акушерское пособие в родах.
Не во всем можно положиться на природу. Даже если у роженицы относительно штатные роды в затылочном предлежании, может понадобиться помощь акушера.
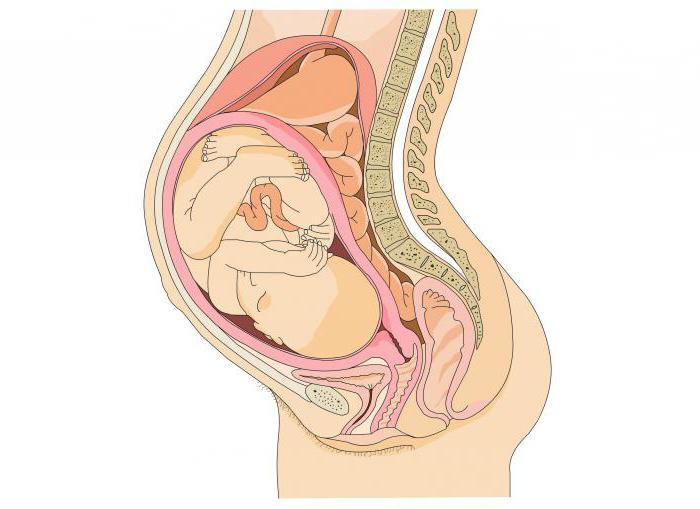
- Первый момент. Защита промежности, препятствуя разгибанию раньше времени. Ладонями нужно задерживать головку, препятствуя движению во время потуги и усиливая сгибание. Нужно стремиться к тому, чтобы сгибание было не максимальным, а таким, которое генетически необходимо. Без крайней необходимости не нужно вмешиваться. Ребенок обычно способен сам подстраиваться к родовым путям. Очень многие осложнения и родовые травмы вызывает именно акушерское пособие в родах, а не сами роды. Чаще ребенок получает травму не от промежности роженицы, а от рук акушерки, защищающих промежность.
- Второй момент – в отсутствии потуг выводить головку из половой щели. Если головка выходит на максимуме потуг, она сильно давит на половую щель.
Порядок таков. С завершением потуги вульварное кольцо аккуратно растягивают пальцами правой руки над рождающейся головкой. Растягивание прерывают с началом новой потуги.
Эти действия, направленные на акушерское пособие, нужно чередовать до момента приближения головки теменными буграми к половому отверстию, когда нарастает сдавление головки и усиливается растяжение промежности. В результате усиливается риск нанесения травм головке плода и роженице.
Третий момент – максимально снизить напряжение промежности для увеличения податливости пробивающейся головке. Акушер аккуратно надавливает кончиками пальцев на ткани, окружающие половое отверстие, направляет их в сторону промежности, что делает меньше ее напряжение.
Четвертый момент — регулировка потуг. Время появления теменных бугров головки в половой щели несет увеличение риска разрыва промежности и травмирующего сдавливания головки.
Столь же большую опасность несет полное прекращение потуг. Важную роль в этом играет дыхание. Роженице говорят дышать глубоко и часто открытым ртом для ослабления потуг. Когда в потуге возникает необходимость, роженицу заставляют немного потужиться. Методом инициализации и прекращения потуг акушерка контролирует рождение головки в самое ответственное время.
Пятый момент — появление плечей и туловища. После выхода головки роженице надо потужиться. Плечики рождаются, как правило, без помощи акушера. Если этого не случилось, головка захватывается руками. Ладони рук касаются височно-щечных областей плода. Головку сначала оттягивают вниз до появления одного из плечиков под лонной дугой.
Далее левой рукой берется головка и приподнимается вверх, а правой промежность сдвигается с заднего плечика, которое аккуратно выводится. Освободив плечевую часть, приподнимают туловище вверх за подмышечные впадины.
В ряде случаев для предотвращения внутричерепной травмы производится перинеотомия, если промежность оказалась неподатливой.
Момент второй
Внутренний поворот головки – это комбинация ее поступательного движения с внутренним поворотом. Он начинается, когда головка согнулась и установилась во входе в малый таз.
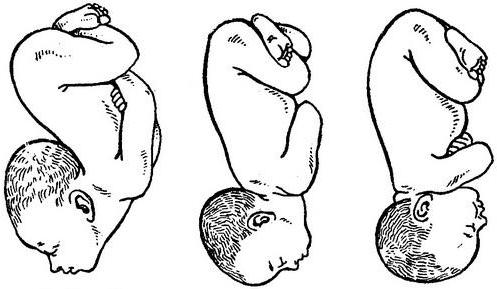
Головка плода, двигаясь поступательно в полости малого таза, наталкивается на сопротивление дальнейшему движению и начинает поворот вокруг продольной оси. Происходит как бы ввинчивание головки в таз. Это происходит чаще всего при ее прохождении из широкого в узкий отдел полости малого таза. Затылок скользит по стенке таза, приближаясь к лонному сочленению. Этот момент можно зафиксировать, следя за тем, как меняется положение стреловидного шва. Этот шов до поворота находится в малом тазу в поперечном или косом размере, а после поворота располагается в прямом размере. Конец поворота головки отмечается при установлении стреловидного шва в прямом размере, а подзатылочная ямка принимает положение под лонной дугой.
Упражнения для коррекции положения малыша
Если беременность «перешагнула» 34-ую неделю, а головка крохи находится не в нижней части матки, врач может порекомендовать помочь малышу принять физиологическое положение
Если малыш крупный, доктор обратит внимание на данный фактор уже после 30-ой недели. Как перевернуть ребенка в головное предлежание? Ряд упражнений помогут крохе расположиться правильно:
- Женщине необходимо лечь на бок на любую жесткую поверхность – пол, кушетку, диван. Провести в таком положении 10 мин. Перевернуться на другой бок и подождать еще 10 мин. Повторить упражнение 3-4 раза. В течение дня желательно совершать 2-3 подхода.
- Принять коленно-локтевую позицию и постоять в таком положении 15-20 мин. Повторять 2-3 раза в день.
- Плавание – отличный способ поддержания физической формы женщины в положении. Помимо этого, занятия имеют и другой «бонус» — данный вид спорта способен стимулировать разворот карапуза головкой вниз.
- Лягте спину, предварительно подложив под ягодицы подушку, и приподнимите ноги (конечности согнуты в коленях). Таз должен быть на 30-40 см выше уровня плеч. Ягодицы, колени и плечи образуют прямую линию. Очень часто уже после одного подхода малыш принимает правильное положение. Если нет – упражнение выполняют 1-2 раза в день.
- Ложитесь на бок, сгибаете ноги в коленях и немного подтягиваете их к корпусу. Ждете 5 мин., делаете плавный глубокий вдох и через спину переворачиваетесь на другой бок на еще 5 мин. Если малыш расположен ягодицами к «выходу», исходное положение – бок, к которому обращена спинка карапуза. Если положение поперечное, начинать следует с бока, к которому обращена головка. Далее выпрямляет верхнюю ногу (при тазовом предлежании) и нижнюю (при косом положении). Полежите. Согните ногу снова. Обхватите руками колено (верхнее) и опишите им полукруг внутрь, касаясь стенки живота. Отпустите ногу и расслабьтесь. Упражнение повторить 5-6 раз.
Стоит помнить, что все упражнения выполняются в спокойном темпе и только после консультации и одобрения со стороны врача.
Момент третий
Разгибание головки. Головка продолжает движение по родовому каналу, начиная постепенно разгибаться. При нормальных родах разгибание выполняется в выходе таза. Затылок выходит из-под лонной дуги, а лоб выступает за пределы копчика, в виде купола выпячивая заднюю и переднюю части промежности. Подзатылочная ямка опирается на нижний край лобковой дуги. Если на первых порах разгибание головки проходило медленно, на этом этапе оно убыстряется: головка разгибается буквально в несколько потуг. Головка проникает сквозь вульварное кольцо по малому косому ее размеру.
В процессе разгибания из родовых путей по очереди появляются темя, лобная область, лицо и подбородок.
Биомеханизм родов при разгибательных предлежаниях
К
разгибательным предлежаниям относятся:
-
Переднеголовное
предлежание (praesentatio
cephalo
anterior,
deflexio
capitis
gradus
prima
, легкая степень разгибания). -
Лобное
предлежание (praesentatio
frontis,
deflexio
capitis
gradus
secunda,
средняя степень разгибания головки). -
Лицевое
предлежание (prаesentatio
facies, deflexio
capitis
gradus
tersa,
3 степень разгибания головки).
Разгибательные
предлежания встречаются в 0,5-1 % всех
родов.
Причины
возникновения разгибательных предлежаний:
-
Материнские
факторы:
— снижение тонуса
матки;
— некоординированные
сокращения матки;
— узкий таз (особенно
плоский);
— отвислый живот;
— боковое смещение
матки;
— кифоз позвоночника
матери;
— снижение тонуса
мышц тазового дна.
-
Плодовые
факторы:
—
малые или чрезмерно большие размеры
головки плода;
—
препятствия для сгибания головки
(опухоль щитовидной железы, многократное
обвитие пуповины вокруг шеи плода,
тугоподвижность атлантоокципитального
сочленения).
Особенности родов при лицевом, лобном и переднеголовном видах предлежания
Рождение ребёнка в лицевом, лобном и переднеголовном (теменном) положении является патологическим. В лицевом предлежании голова плода заходит в малый таз наибольшим размером 32–33 см, ведущей частью выступает подбородок. В предлежании лбом вперёд, наибольший размер головы, проходящий через родовые пути, составляет 39–41 см, а ведущей частью выступает надбровье. При переднеголовном предлежании максимальная окружность головы, проходящая через половые органы, составляет 34–35 см, а ведущей точкой является темечко.
Свежие записи
Можно ли дарить зеркало: как защититься от плохих приметСтало известно о влиянии вышек сотовой связи на здоровье человекаМожно ли есть бананы, купленные в России?
Во многих случаях в процессе родовой деятельности вид аномального предлежания может измениться. Таким образом, теменное положение, при наклонении головки вперёд, переходит в затылочное, а при разгибании — в лобное.
Переднеголовное положение малыша часто сопровождается несвоевременным излитием околоплодных вод. Решение по поводу вида и стратегии родов в каждом случае принимается индивидуально, возможны и самостоятельные роды, и кесарево сечение. Женщина сумеет родить самостоятельно, если плод некрупный и головка сможет темечком пройти через половые пути. При обычных родах, начальные периоды рождения проходят дольше, чем при затылочном предлежании, увеличивается вероятность травматизации половых органов женщины, вероятность травматизации ребёнка и его гипоксии. Бывают случаи, когда головка малыша заходит в таз и после этого у роженицы наблюдается слабость родовой деятельности. В такой ситуации специалисты достают плод, используя акушерские щипцы или вакуум-экстрактор (аппарат, вытягивающий ребёнка из половых органов с помощью разреженного воздуха).
При затяжных родах и слабой родовой деятельности для извлечения ребенка акушеры-гинекологи используют вакуум-экстрактор
Небольшой таз роженицы, крупная головка малыша, слабые схватки, переношенная беременность — служат показаниями к применению оперативного метода родоразрешения.
Особенно опасное для родов — лобное предлежание. Головка малыша лежит у входа в половые пути наибольшим своим размером. Поэтому самостоятельные роды при таком положении ребёнка практически невозможны, а если и проходят, то с сильными повреждениями ребёнка и мамы. У женщины может возникнуть разрыв промежности или матки. Наблюдается несвоевременное отхождение амниотической жидкости, что может повлечь за собой кислородное голодание или инфицирование плода. Длительность родов увеличивается. Единственная возможность самостоятельного рождения — исправление позиции плода на теменную или лицевую, но избежать повреждений ребёнка все равно не удастся.
Из-за опасности серьёзных последствий естественных родов, практически в 100% случаев, роды при лобном положении плода проводятся с помощью операции. Главное, успеть провести хирургическое вмешательство, до того момента, как голова зашла в малый таз. Если же головка вошла в малый таз, длительно остаётся в статическом состоянии, замечаются признаки гипоксии плода — специалисты обычно прибегают к помощи акушерских щипцов. В том случае, если щипцы не помогли и плод извлечь не удаётся, приходится выполнять разрушающую плода операцию, чтоб сохранить жизнь хотя бы роженице.
При лицевом предлежании плода может также наблюдаться дородовое излитие околоплодных вод и кислородное голодание плода, случается выпадение пуповины. Длительность рождения возрастает почти в полтора раза, если сравнивать с родами в благоприятном положении. Значимым фактором является сохранение плода в заднем виде, в противном случае возможен переход к лобному положению и самостоятельные роды станут неосуществимыми. Если же вид предлежания поменялся на лобный, требуется незамедлительное проведение кесарева сечения, либо, если поздно и головка застряла, специалисты делают плодоразрушающую операцию.
В случае прохождения родов по плану, черепу ребёнка необходимо подстраиваться под родовые пути и менять свою форму, из-за чего образуется родовая опухоль. Также может отмечаться захождение друг на друга теменных костей. И в той, и в другой ситуации головка малыша приобретает нормальную форму в течение некоторого времени после рождения.
В 92–95% роды при лицевом положении плода проходят естественным способом, в остальных ситуациях необходимо проведение кесарева сечения.
Что такое задние и передние типы затылочных предлежаний плода и на что они влияют?
Роды – сложный физиологический процесс, который зависит от многих факторов. И для роженицы, и для ребенка это очень большой стресс, доставляющий сильнейшую боль обоим. Чтобы максимально облегчить состояние женщины и плода, врачами разработаны специальные биомеханизмы.
Самое главное, что учитывается при выборе какого-либо из них – это предлежание плода и широта таза роженицы. Эти показатели определяют, как малыш будет продвигаться по родовым путям матери.
Охарактеризуем два биомеханизма родов, которые могут происходить естественным путем с минимальными рисками и осложнениями:
- Биомеханизм нормальных родов, когда ребенок расположен головкой вниз и пробивает себе путь темечком. Этот биомеханизм – самый правильный и безопасный для жизни и ребенка, и матери. Осложнения могут возникнуть, только если у плода есть обвитие пуповиной, или у мамы астеническое телосложение – очень узкий таз. В этом случае головка малыша остается подвижной, вследствие чего он может прям перед родами повернуть голову «неправильно» — личиком или затылком вперед, а это повлечет за собой осложнения в ходе продвижения малыша по родовым путям. Поэтому биомеханизм родов при узком тазе можно считать патологическим.
- Биомеханизм родов при тазовом предлежании плода, это когда ребенок расположен ягодицами или ножками вниз. При ягодичном предлежании (если ножки ребенка расположены вдоль туловища) проблем с родоразрешением не возникнет. Другое дело, когда ребенок расположился в матке двумя или одной ножкой вниз. Очень высока вероятность того, ребенок получит родовую травму, а у женщины образуются многочисленные разрывы на шейке матки и в самой промежности. При тазовом предлежании у малыша может образоваться отек ягодиц, который затронет также область половых органов.
Теперь подробно разберемся в биомеханизме родов при головном предлежании, когда ребенок расположился затылком вниз. Таким способом рожает 96% всех женщин.
Биомеханизм родов при переднем виде затылочного предлежания плода
Биомеханизм родов при переднем виде затылочного предлежания имеет несколько основных фаз. О каждом моменте биомеханизма родов мы расскажем подробно:
- Головка ребенка сгибается. Сначала сгибается шейная часть таким образом, что подбородок малыша крепко прижимается к груди. Получается, что заточная часть головы опускается вниз, а лобная часть входит в малый таз. Начинается смещение родничков головы – малый располагается ниже большого. В таком косом состоянии голова проходит через малый таз.
- Головка поворачивается вокруг своей оси правильно и входит в узкую часть малого таза. Затылок начинает скольжение по боковой тазовой стенке, а передний отдел головы отходит ближе к крестцу.
- Головка начинает разгибаться и отклоняется к лону так, что подзатылочная ямка упирается его нижний край. Происходит рождение затылка, а затем темени, лба, лица и подбородка.
- Поворачиваются плечики и головка плода в узкой части малого таза. Это происходит под действием родовых сил. Плечики рождаются поочередно – сначала правое, а затем левое. Головка приобретает долихоцефалическую форму, вероятно возникновение на ней родовой опухоли, которая под воздействием специальных препаратов, быстро рассасывается.
- Рождается полностью все тело – этот процесс очень легкий и уже безболезненный для матери.
Биомеханизм родов при заднем виде затылочного предлежания плода
При этом биомеханизме родов затылок ребеночка повернут к крестцу. Из-за чего это может произойти:
- Если формы и емкости малого таза матери изменены.
- Если мышцы матки функционально неполноценны.
- Если форма головы ребенка имеет особенности.
- Если ребенок недоношенный или умер в утробе.
Как будет происходить родоразрешение при заднем виде затылочного предлежания плода:
- Головка плода сгибается и проходит через плоскость входа и широкую часть полости малого таза своим средним косым размером (10,5 см).
- Головка поворачивается на 45° или 90° и приобретает неправильное положение — малый родничок оказывается сзади у крестца, а большой – спереди у лона.
- Головка максимально сгибается, в ходе прохождения ее под нижним лоном, после чего рождается затылок головки до подзатылочной ямки.
- Головка разгибается под действием родовых сил, после чего рождается лоб, лицо, которое обращено к лону.
- Самый трудный момент в биомеханизме родов при заднем виде затылочного предлежания плода, когда должны по головка и плечики. На этом этапе головка ребенка сильно сгибается. Здесь роженице нужно максимально поработать мышцами пресса, чтобы период изгнания ребенка не затянулся, в противном случае у малыша будет асфиксия – нарушения кровообращения в головном мозге.
Позиции
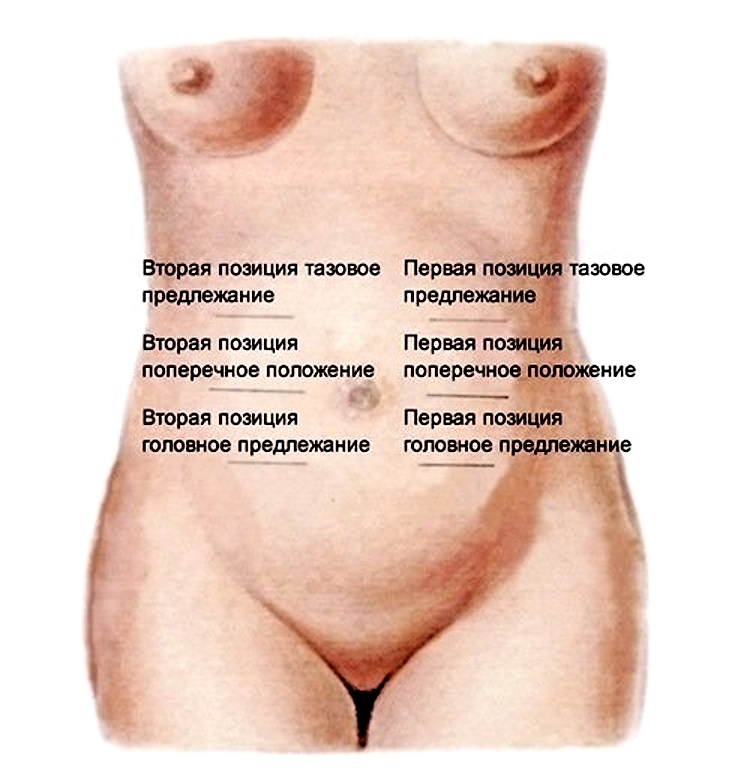
Врачебная классификация продольного расположения плода в полости матки учитывает три параметра:
- позиция;
- вид;
- предлежание.
Позиция и вид зависят от расположения спинки ребёнка – направлена она влево или вправо (1 или 2 позиция соответственно), к животу или спине матери (передний или задний вид).
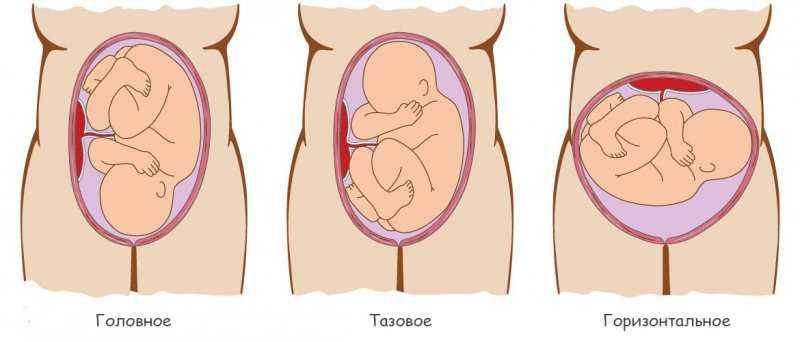
Предлежание говорит о том, какая часть плода расположена ближе к выходу из матки. Вариантов всего два: или головка, или тазовый конец. Классификация предусматривает такие варианты:
- Головные:
- затылочное (сгибательное);
- разгибательные: переднеголовное (первая степень); лобное (вторая степень); лицевое (третья степень).
- Тазовые:
- ягодичное;
- ножное;
- смешанное.
Предлежание плода
Более естественным считается головное предлежание плода, так как голова новорождённого – самая широкая часть, что значит, что после её прохождения через родовые пути, туловищу и конечностям родиться проще. Но и среди вариантов головных есть как физиологические, так и менее желательные.
Затылочное
Самый «популярный» вариант расположения ребёнка в утробе к моменту начала родов. Биомеханика процесса позволяет использовать головку как рычаг для «вытягивания» туловища из матки: упираясь подзатылочной областью в кости таза, плод помогает сокращающейся матке
Кости черепа подстраиваются под родовые пути, осторожно растягивая их до нужных для рождения размеров
Например, при прощупывании живота беременной женщины обнаружилось: возле лона – шарообразное, твёрдое образование (головка плода), между рёбрами – более мягкое, мелкое и из нескольких частей (тазовый конец и ножки), ближе к левому краю живота – небольшое продолговатое выпячивание, соединяющее головку и тазовый конец (спинка). Положение такого плода описывалось бы так: головное предлежание, 1 позиция, передний вид.
Установить подтип продольного головного предлежания без ультразвука крайне сложно. Обычно его определяют за несколько недель до ожидаемой даты родов. Также желательна повторная проверка перед началом родовой деятельности.
При многоплодной беременности данный вариант также считается благоприятным. Обычно не возникает проблем, если все плоды расположены продольно и находятся в головном предлежании. Хуже, если они повёрнуты друг к другу головами.
Переднеголовное
Хотя головное предлежание плода при беременности считается наиболее оптимальным, некоторые его варианты не совсем «удачные». Переднеголовное предлежание – переходный вариант между нормальным положением и патологией, что означает, что для части детей оно может считаться нормальным. Точнее, большинство плодов нормально рождается при этом предлежании.
Биомеханика родов отличается от затылочного предлежания. Здесь проводной точкой («первопроходцем» родовых путей) будут не затылок, а теменные кости.
Чем крупнее плод, тем больше вероятность осложнений
Лобное
Вариант лобного предлежания некоторыми учёными и практическими врачами рассматривается как патологический и требующий кесарева сечения, другими – как приемлемый для родоразрешения без операций. Биомеханизм родов меняется: проводной точкой становится лобная область. Окружность самой широкой части головы в таком положении отличается от окружности при затылочном предлежании. Более узкая голова делает рождение туловища и конечностей затруднённым, иногда приводит к «застреванию».
Лицевое
Третья степень переразгибания головки однозначно считается патологической. При её обнаружении даже в начале третьего триместра контроль за беременной должен быть усилен: роды в лицевом предлежании почти всегда осложнены.
Интранатальные (в процессе рождения) повреждения головы, шеи, головного мозга ребёнка могут привести к пожизненным изменениям или смерти новорождённого. Травмы родовых путей и кровотечения у матери – вторая группа побочных эффектов естественного рождения при лицевом предлежании.
Особенности многоплодных и повторных родов
Существует мнение, что во второй и последующие разы рожать легче, а при многоплодной беременности родоразрешение намного болезненнее обычного. Рассмотрим особенности этих случаев и их отличия от обычных родов.
Разрешение многоплодной беременности
Многоплодная беременность зачастую длится на несколько недель меньше обычной, и роды наступают преждевременно. Если малыши рождаются на сроке 37–38 недель, то дети не проходят курс реабилитации и могут быть выписаны из роддома вместе с мамой.
Естественные роды двойни или тройни протекают так же, как обычные, описанные выше. Промежуток между появлением детей в таком случае составляет от 5 до 20 минут.
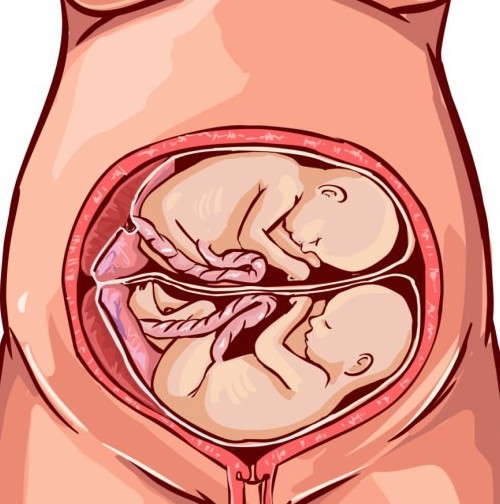
Роды при многоплодной беременности включают те же этапы, что и обычные, и во многом зависят от положения детей в полости матки
Кесарево сечение — частая тактика родов при многоплодной беременности. Плановое КС назначают, если:
- оба плода слишком крупные;
- первый ребёнок расположен ягодицами или ногами к родовым путям;
- есть показания, связанные со здоровьем матери.
Причины для экстренного КС те же, что и при обычной беременности.
Видео: родоразрешение при многоплодной беременности
Повторные роды
Вторые и последующие роды имеют следующие отличия от первых:
- проходят намного быстрее;
- их предвестники появляются раньше и выражены более явно;
- опущение живота и отхождение слизистой пробки обычно происходит непосредственно в день родов;
- первый этап родоразрешения длится от 3 до 8 часов;
- реже встречаются разрывы.
Всё это связано с тем, что шейка матки после первых родов остаётся эластичной, поэтому её раскрытие происходит намного легче и быстрее.
Однако среди врачей бытует мнение, что третьи и последующие роды протекают с осложнениями, если перерыв между ними слишком короткий и организм не успевает отдохнуть. Оптимальным промежутком между беременностями специалисты считают срок от 3 до 5 лет.
Возможные осложнения при родах
Роды для женщины являются очень сложным процессом, даже не смотря на то, что это заложено природой.
Под осложнением родов понимается процесс, возникающий в родовой деятельности женщины. Он негативно сказывается на ее течение и исходе.
К сожалению, около 70 % всех родов сопровождаются с осложнениями, а 30% из них завершаются хирургическим вмешательством.
Основные причины, вызывающие осложнения
- Особенности строения родовых путей матери. Сюда относится таз узких размеров, седловидная матка, снижение эластичности тканей и др.
- Наличие воспаления в половых органах матери.
- Сложно протекающая беременность.
- Предшествующие ранее прерывания беременности, операции и хирургические вмешательства, которые оставили рубцы и соединительнотканные образования.
- Травмы. Сюда относятся разнообразные разрывы , которые произошли в прошлые роды женщины.
- Гипертония матери.
- Диабет.
- Миопия.
- Неправильное положение плода.
- Патологические особенности строения ребенка. Крупные размеры и наличие врожденных дефектов могу мешать нормальному течению родов.
- Многоплодная беременность.
- Неправильное строение и патологическое функционирование оболочек вокруг плода. Обвитие пуповиной, многоводие, преждевременный разрыв околоплодного пузыря, низкая плацентация.
- Неправильное наблюдение за беременностью.
Все осложнения подразделяются на следующие группы:
- Инфицирование ребенка;
- Сильная гипоксия плода;
- Кровотечения;
- Травмы и разрывы матери в родах;
- Гипертонический криз;
- Отслойка сетчатки у матери при затяжном потужном периоде;
- Эмболия. При этом осложнении в кровяное русло роженицы попадает амниотическая жидкость. 80% таких родов заканчиваются летальным исходом, как матери, так и ребенка;
- Оставление частей плаценты, кровяных сгустков и тканей в полости матки.
Симптомы, которые сигнализируют о возможных осложнениях
- Изменение схваток и потужного периода;
- Сильная боль;
- Нехарактерные выделения воды из влагалища;
- Прекращение шевелений ребенка;
- Изменение самочувствия у роженицы.
При появлении признаков осложнений необходим осмотр врачом, который должен провести следующие исследования:
- Осмотр влагалища;
- Наружный осмотр матки;
- УЗИ;
- КТГ;
- ЭКГ.