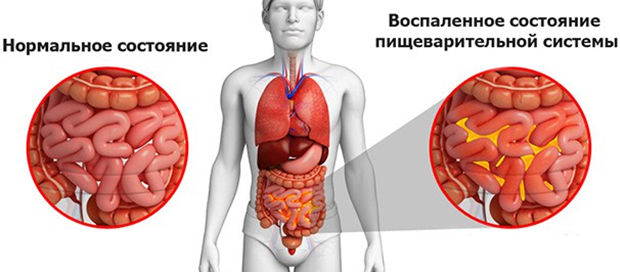
Локальное утолщение паракостальной плевры слева
Содержание:
- Травяные сборы, помогающие при плеврите
- Плевральный выпот
- Диагностика плеврита
- Лечение экссудативного плеврита
- Расшифровка и норма
- Когда обследуют плевральную полость
- Как делают сонографию плевры
- Категории
- ЛЕЧЕНИЕ
- Функции
- Плеврит легких: симптомы и лечение
- Методы лечения
- Дренирование плевральной полости по Бюлау
Травяные сборы, помогающие при плеврите
Можно смешать вместе мать-и-мачеху, сушеницу и мяту. Травы залить тремя стаканами кипятка, дать отвару настояться и принимать по 250 мл трижды в сутки. Лечебный эффект окажет корень солодки, соединенный с сушеницей и корнем девясила. Такой отвар принимается по одной столовой ложке три раза в день. Длительность курса лечения такими народными средствами составляет около четырех месяцев.
Употребление отваров и настоев должно использоваться как дополнительный метод лечения вкупе с приемом лекарственных препаратов, назначенных врачом. Однако перед тем как готовить и пить тот или иной отвар, нужно предварительно ознакомиться с противопоказаниями в отношении используемых трав и растений.
Плевральный выпот
Это скопление в плевральной полости жидкости, имеющей патологическую этиологию. Подобное состояние требует срочного вмешательства, так как является угрозой здоровью и жизни человека.
Причиной плеврального выпота может быть как экссудат, так и транссудат.
Первый образуется в результате онкологических процессов, воспалительных заболеваний, инфекционных и вирусных поражений легких. При обнаружении гнойного содержимого говорят об эмпиеме плевры или гнойном плеврите.
Подобная патология встречается у любых возрастных групп, даже во время внутриутробного развития. У плода возникновение плеврального выпота возможно вследствие водянки неиммунного или иммунного типа, внутриутробными инфекциями и хромосомными аномалиями. Диагностируется во 2-м и 3-м триместрах с помощью ультразвукового исследования.
Плевральный выпот имеет следующие симптомы:
- Кашель;
- Болезненность в грудине;
- Одышка;
- Ослабление дыхательных шумов;
- Слабость дрожания голоса и др.
При выявлении вышеперечисленных признаков при осмотре назначаются исследования (такие как рентген, клеточный анализ скопившейся жидкости, определение состава и характера).
Если в результате анализов было выявлено, что жидкость представляет собой экссудат, назначаются дополнительные исследования, после чего осуществляется купирование протекающих воспалительных процессов.
Диагностика плеврита
Для диагностики плеврита используются следующие обследования:
- осмотр и опрос больного;
- клиническое обследование больного;
- рентгенологическое исследование;
- анализ крови;
- анализ плеврального выпота;
- микробиологическое исследование.
Осмотр и опрос больного
При осмотре могут быть выявлены следующие патологические признаки:
- отклонение трахеи в здоровую сторону;
- посинение кожных покровов (указывает на серьезную дыхательную недостаточность);
- признаки закрытого или открытого травматизма грудной клетки;
- выбухание в области межреберных промежутков с пораженной стороны (за счет большого объема скопившейся жидкости);
- наклон тела в пораженную сторону (уменьшает движение легкого и, соответственно, раздражение плевры при дыхании);
- выбухание вен шеи (в связи с повышением внутригрудного давления);
- отставание пораженной половины грудной клетки во время дыхания.
Клиническое обследование больного
Во время клинического обследования врач производит следующие манипуляции:
- Аускультация. Аускультацией называется метод обследования, при котором врач выслушивает звуки, возникающие в теле человека с помощью стетоскопа (до его изобретения – непосредственно ухом). При аускультации больных с плевритом может быть выявлен шум трения плевры, который возникает при трении покрытых нитями фибрина плевральных листков. Данный звук выслушивается во время дыхательных движений, не изменяется после покашливаний, сохраняется при имитации дыхания (осуществление нескольких дыхательных движений с закрытым носом и ртом). При выпотном и гнойном плеврите в области скопления жидкости отмечается ослабление дыхательных шумов, которые иногда могут вообще не выслушиваться.
- Перкуссия. Перкуссия – это метод клинического обследования больных, при котором врач с помощью собственных рук или специальных приспособлений (молоточка и небольшой пластинки — плессиметра) выстукивает органы или образования различной плотности в полостях пациента. Методом перкуссии может быть определено скопление жидкости в одном из легких, так как при перкуссии над жидкостью возникает более высокий, тупой звук, отличающийся от звука, возникающего над здоровой легочной тканью. При выстукивании границ данной перкуторной тупости определяется, что жидкость в плевральной полости образует не горизонтальный, а несколько косой уровень, что объясняется неравномерным сдавлением и смещением легочной ткани.
- Пальпация. С помощью метода пальпации, то есть при «ощупывания» больного, могут быть выявлены зоны распространения болезненного ощущения, а также некоторые другие клинические признаки. При сухом плеврите наблюдается болезненность при надавливании между ножками грудинно-ключично-сосцевидной мышцы, а также в области хряща десятого ребра. При приложении ладоней в симметричных точках грудной клетки отмечается некоторое отставание пораженной половины в акте дыхания. При наличии плеврального выпота ощущается ослабление голосового дрожания.
Рентгенологическое обследование
рентгена легкихпневмония, туберкулез, опухоли и пр.При сухом плеврите на рентгене определяются следующие признаки:
- с пораженной стороны купол диафрагмы находится выше нормы;
- снижение прозрачности легочной ткани на фоне воспаления серозной оболочки.
При выпотном плеврите выявляются следующие рентгенологические признаки:
- сглаживание диафрагмального угла (за счет скопления жидкости);
- однородное затемнение нижней области легочного поля с косой границей;
- смещение средостения в сторону здорового легкого.
Анализ крови
общем анализе кровиповышение скорости оседания эритроцитов (СОЭ)лейкоцитовпри инфекционной природе поражения плеврыБиохимический анализ кровибелков
Анализ плеврального выпота
Лабораторный анализ плеврального выпота позволяет определять следующие показатели:
- количество и тип белков;
- концентрация глюкозы;
- концентрация молочной кислоты;
- количество и тип клеточных элементов;
- наличие бактерий.
Лечение экссудативного плеврита
В зависимости от причины накопления жидкости лечение начинают с лечения непосредственно заболевания. В случае, если жидкости накапливается слишком много, врач сделает пункцию плевральной полости. Жидкость откачивается в небольшом объеме, но в исключительных случаях производится отсос жидкости объемом более литра – при сдавливании скопившейся жидкости органов средостения, что приводит к тому, что больной начинает задыхаться. Пункция облегчает состояние больного, но в то же время резко снижает уровень белка, в результате чего больной испытывает слабость. После того, как болезнь, вызвавшая накапливание жидкости в полости плевры, будет излечена, накопление жидкости прекратится.
Самолечение при подозрении на экссудативный плеврит ни в коем случае недопустимо. Если больной почувствовал в области грудной клетки боли, ощущение сдавленности, если ему трудно дышать, то ему следует срочно обратиться к врачу.
Врач определяет заболевание в момент перкуссии или аускультации, а для уточнения диагноза проводят пункцию жидкости в плевральной полости. Полученная жидкость анализируется, и на основании результатов анализа можно получить информацию для определения курса лечения. В сложных случаях может понадобиться проведение биопсии плевры или торакоскопии. Часто наличие избыточной жидкости можно определить в ходе рентгенологического или ультразвукового исследования, а также во время томографии.
Практически во всех случаях данное заболевание протекает, сопровождаясь болями, поскольку накапливающаяся жидкость сдавливает органы средостении, легкие, а также деформирует грудную клетку, из-за чего возникает одышка. Лечение заболевания должно быть обязательным и своевременным, поскольку в запущенном состоянии экссудативный плеврит может быть крайне опасным для жизни пациента. Само по себе скопление жидкости в плевральной полости указывает на наличие серьезного заболевания.
В любом случае лечение экссудативного плеврита будет зависеть от того, какое основное заболевание его спровоцировало: так, если плеврит вызван туберкулезом, то лечение будет подразумевать туберкулостатические препараты, а метапневматические и парапневматические плевриты лечат с помощью антибактериальной терапии. Волчаночный плеврит и ревматический плеврит требует введения глюкокортикоидов. Если речь идет о гнойных плевритах, то необходима постоянная эвакуация гнойных очагов, а в полость плевры вводятся антибиотики. Лечение такого плеврита проводится только в специализированном торакальном отделении.
При всех видах плеврита пациенту обязательно прописывают противовоспалительные препараты типа индометацина, а также производных пирозолона и салицилатов. Кроме того, пациентам показаны десенсибилизирующие средства, средства против кашля и анальгетики. Пункция с эвакуацией жидкости показана в тех случаях, когда массивные выпоты вызывают смещение средостения и, как следствие, симптомы легочно-сердечной недостаточности.
По мере того, как экссудат начнет рассасываться, пациенту рекомендуют дальнейшее общеукрепляющее лечение, а также дыхательную гимнастику, а также физиотерапию, если нет противопоказаний.
Расшифровка и норма
В заключении, которое формируется по результатам ультразвукового обследования, доктор указывает такие параметры:
- размеры плевральной полости;
- наличие и объём жидкости, присутствующей в полости плевры;
- общее состояние щелевидного пространства между плевральными листками;
- толщину стенок;
- наличие и характеристики новообразований.
В ходе УЗИ могут быть выявлены такие патологические состояния как:
- воспаление лёгких или плевры (пневмония или плеврит);
- очаговые образования (в том числе злокачественные опухоли);
- воспалительные процессы, результатом развития которых стало сращивание тканей;
- доброкачественные опухоли;
- большой объём выпота в грудной полости, что может являться следствием воспалений;
- геморрагия в полости лёгких или плевры;
- сегментарная ишемия легочной ткани;
- обнаружение гнойных или кровянистых выделений в щелевидном пространстве полости.

По итогам исследования врач-диагност сформирует заключение и приложит к нему получившиеся снимки. На основании этого лечащий врач поставит больному диагноз.
Когда обследуют плевральную полость
Для профилактики УЗИ делают только людям с риском болезней оболочки легкого, если они работают с вредными веществами. В пульмонологии ультразвуковое исследование назначают при симптомах ранения, воспаления или другого поражения листков плевры. Это:
- боль за ребрами;
- нарушение дыхания;
- отдышка;
- затяжной сухой или влажный кашель;
- признаки крови в мокроте, бронхиальной слизи;
- хрипы, другие аномальные звуки в процессе дыхания;
- удушье;
- температура более 36.8ºC;
- синюшность кожи (цианоз);
- признаки гипертонии.
УЗИ делают для оценки состояния плевральной полости при выявлении болезней соседствующих органов, сосудов. Это пневмония, туберкулез, рак/доброкачественная опухоль, «легочное» сердце, осложнения трахеита, другие патологии. К прямым показаниям относят признаки плеврита, оценка эффективности лечения, контроль пункции, биопсии.
Как делают сонографию плевры
Перед процедурой раздеваются до пояса. Трансторакальную сонографию взрослым или детям старше года делают в положении пациента лежа, сидя, стоя. Новорожденных, грудничков младше 7 месяцев кладут на застеленную кушетку.
Методика проведения УЗИ плевральных полостей:
- Обследуемый занимает положение, указанное диагностом. В ходе процедуры пациент меняет позу, задерживает дыхание, выполняет другие требования врача.
- Диагност кожу смазывает водорастворимым нейтральным гелем для устранения воздуха между телом и сканером.
- Врач легко прижимает датчик к межреберному участку грудной клетки, начинает сканирование ультразвуком частотой 2,5—5,0 и 7,0—10,0 МГц.
- В ходе процедуры устройство перемещают вдоль ребер, диафрагмы, ключиц пока не обследуют плевральную полость со стороны спины, впереди, сбоку. Ткань сканируют в горизонтальной, косо-поперечной, вертикальной плоскости.
- Места с измененной структурой, опухолями, другими аномалиями диагност фиксирует на снимке.
После осмотра врач распечатывает протокол обследования, пациент очищает кожу, одевается, забирает документ. УЗИ плевральной полости легких у детей длится 5―10 минут, у взрослых до получаса.
Категории
АллергологАнестезиолог-реаниматологВенерологГастроэнтерологГематологГенетикГепатологГинекологГомеопатДерматологДетский гастроэнтерологДетский гинекологДетский дерматологДетский инфекционистДетский кардиологДетский лорДетский неврологДетский нефрологДетский офтальмологДетский психологДетский пульмонологДетский ревматологДетский урологДетский хирургДетский эндокринологДиетологИммунологИнфекционистКардиологКлинический психологКосметологЛогопедЛорМаммологМедицинский юристНаркологНевропатологНейрохирургНефрологНутрициологОнкологОнкоурологОртопед-травматологОфтальмологПаразитологПедиатрПластический хирургПроктологПсихиатрПсихологПульмонологРевматологРентгенологРепродуктологСексолог-АндрологСтоматологТерапевтТрихологУрологФармацевтФизиотерапевтФитотерапевтФлебологФтизиатрХирургЭндокринолог
ЛЕЧЕНИЕ
Лечение болезни, вызвавшей выпот, — обязательный компонент терапии. Необходимо объяснить больному серьёзность его состояния, значение инвазивных манипуляций и интенсивной терапии
Сотрудничество с больным особенно важно при повторных плевральных пункциях или дренировании плевральной полости. При сухом плеврите боли в груди можно уменьшить бинтованием грудной клетки эластическим бинтом
К больному боку рекомендуют прибинтовывать подушку для усиления локальной иммобилизации. При этом 1-2 раза в день следует перебинтовывать больного для предупреждения раздражения кожи и гипостатических явлений в лёгких. При сухом плеврите сухой мучительный кашель требует назначения противокашлевых препаратов (кодеин, преноксдиазин, глауцин и др.).
ПЛЕВРАЛЬНАЯ ПУНКЦИЯ
Пока этиология процесса не установлена, наличие жидкости в плевральной полости — показание для её эвакуации. При пункции измеряют объём удаляемой жидкости и её образец отсылают в лабораторию для исследования. После плевральной пункции одышка может уменьшаться, но эта процедура создаёт риск пневмоторакса (при проколе плевры) или сердечно-сосудистого коллапса (при быстром удалении большого количества жидкости).
АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ
Антибактериальная терапия показана при инфекционной природе плеврита. В идеальной ситуации выбор антибактериального препарата делают на основании выявленного при бактериологическом исследовании плевральной жидкости возбудителя. Бактериоскопия мазка по Граму позволяет определить возбудитель ориентировочно (палочка или кокк, тип окраски по Граму). Эмпирический выбор антибиотика основывают на характере течения первичного лёгочного процесса (см. главу 22 «Пневмония»). Препаратами выбора считают аминопенициллины в сочетании с ингибиторами β-лактамаз (ампициллин+сульбактам, амок сициллин+клавулановая кислота), цефалоспорины II-III поколений, респираторные фторхинолоны (левофлоксацин, моксифлоксацин). Лечение туберкулёзного плеврита проводят тремя и более туберкулостатическими средствами одновременно в сочетании с патогенетической терапией и плевральными пункциями.
МОЧЕГОННЫЕ СРЕДСТВА
При значительном выпоте применяют диуретики. Обычно назначают фуросемид (20-80 мг/сут на 2-3 дня) или его сочетание со спиронолактоном (100-200 мг/сут в 2-3 приёма). Данная терапия необходима при выпоте, обусловленном сердечной недостаточностью или циррозом печени, нефротическим синдромом.
ПРОТИВОВОСПАЛИТЕЛЬНЫЕ ПРЕПАРАТЫ
Противовоспалительные препараты назначают при плевритах инфекционного происхождения, так же как и системных заболеваниях соединительной ткани и синдроме Дресслера. Они влияют как на патогенез плеврита, так и купируют болевой синдром. Применяют НПВП (например, ибупрофен по 200 мг 3-4 раза в сутки) и/или ГК (преднизолон 40-60 мг в сутки внутрь с быстрым снижением дозы и отменой).
ЛЕЧЕНИЕ ЭМПИЕМЫ ПЛЕВРЫ
Лечение эмпиемы плевры требует как дренирования плевральной полости, так и проведения эффективной антибиотикотерапии. Если жидкость сама по себе не инфицирована, содержит относительно небольшое количество белых кровяных клеток и имеет pH выше 7,2, то процесс может быть купирован системным применением антибиотиков широкого спектра действия. Однако через несколько дней без адекватного дренирования в большинстве случаев плевральная полость фрагментируется на камеры, поэтому обычный дренаж через трубку становится неэффективным, и необходима резекция ребра для наложения открытого дренажа.
Функции
Плевральная полость с формирующими её плевральными листками помогают осуществлению акта дыхания. Содержащаяся в плевральных полостях жидкость способствует скольжению листков плевры друг относительно друга при вдохе и выдохе. Герметичность плевральных полостей, постоянно поддерживающая в них давление ниже атмосферного, а также поверхностное натяжение плевральной жидкости, способствуют тому, что лёгкие постоянно удерживаются в расправленном состоянии и прилежат к стенкам грудной полости. Благодаря этому, дыхательные движения грудной клетки передаются плевре и лёгким.
Плеврит легких: симптомы и лечение
Сухой плеврит легких: симптомы
Симптомами сухого плеврита являются следующие проявления:
- боль в грудной клетке (в области плеча или под ребрами), усиливающаяся при кашле, дыхании, икоте, отрыжке, глотании и при брюшном дыхании;
- короткий сухой кашель;
- температура до 38 градусов (часто на уровне нормального значения);
- общая слабость, плохой аппетит, ночные ознобы;
- сильная икота, которая проходит через 1–2 дня после перехода болезни в экссудативную стадию;
- одышка.
Болезненные ощущения возникают периодически, из-за трения плевральных листков. Они могут проходить в течение 3 дней, но это не говорит о том, что воспалительный процесс закончился. В период затухания воспаления ткань плевры покрывается фибрином, в результате чего снижается ее чувствительность, а также уменьшается трение из-за накопления экссудата. Сухой плеврит может спонтанно пройти в течение нескольких дней.
Экссудативный плеврит: симптомы
Симптоматика экссудативного плеврита зависит от проявлений основного заболевания. У многих заболевших на ранней стадии плеврит остается незамеченным и развивается постепенно. Наиболее частыми жалобами являются кашель, ощущение тяжести в груди и одышка, которые возрастают по мере накопления жидкости в плевральной полости. Но прямой взаимосвязи между ними может и не наблюдаться. У людей с тяжелыми заболеваниями сердца и легких даже небольшое количество выпота приводит к серьезной одышке.
В положении лежа на боку жидкость не давит на легкое и сердце, поэтому болевые ощущения и одышка уменьшаются. Некоторые больные чувствуют переливание жидкости в пораженной части грудной клетки.
В развитии болезни выделяют 3 стадии:
- Накопление выпота.
- Стабилизация.
- Обратное всасывание экссудата. Жидкость может полностью рассосаться в течение 2–4 недель.
Плеврит может появляться и развиваться практически бессимптомно, человек продолжает заниматься ежедневными делами, и только нарастающая общая слабость заставляет его обратиться к врачу.
Методы лечения
Если плевральный выпот имеет скрытую форму и протекает бессимптомно, то в большинстве случаев лечение не требуется, и проблема разрешается сама собой. При симптоматических состояниях подобного рода плевральная полость подвергается процессу эвакуации жидкого содержимого
При этом важно удалять единовременно не более 1500 мл (1,5 л) жидкости. В случае, если экссудат удален единовременно в полном объеме, велика вероятность форсированного развития отека легких или коллапса
Выпоты в плевральную полость хронического характера с частыми рецидивами лечатся путем периодической эвакуации, либо установкой дренажа в полости, для того, чтобы экссудат или иное содержимое извлекалось в специальную тару. Воспаление легких и опухоли злокачественной природы, провоцирующие выпоты, требуют специализированного индивидуального лечения.
Медикаментозное лечение заболеваний, связанных со скоплением жидкости в плевре, проводится при раннем выявлении патологий и весьма эффективно на ранних этапах развития заболевания. Используют как антибиотики, так и комбинированную терапию с препаратами широкого спектра действия.
https://youtube.com/watch?v=QIgqRR8lAm4
В запущенных случаях или при неэффективности проводимой терапии может быть принято решение о хирургическом вмешательстве. В таком случае плевральная полость и грудина очищаются от жидкости оперативным методом. В настоящее время этот способ считается наиболее результативным, однако имеет ряд осложнений, вплоть до смертельного исхода.
Хирургическое вмешательство является крайней мерой избавления пациента от синдрома плеврального выпота и имеет ряд ограничений: возраст до 12 лет, а также возраст после 55 лет, беременность и лактация, общее истощение организма. В вышеуказанных случаях операция проводится при прямой угрозе жизни и при невозможности альтернативного лечения.
Дренирование плевральной полости по Бюлау
Дренирование плевральной полости по Бюлау — это способ ее очищения от патологического содержимого путем создания постоянного оттока по принципу сообщающихся сосудов. Показаниями к установке дренажа считаются пневмоторакс, когда никакие другие методы не принесли положительного эффекта, напряженный пневмоторакс, гнойное воспаление плевры после перенесенной травмы.
Точку введения дренажа смазывают йодом, при скоплении газа прокол лежит во 2-3 межреберье по средней ключичной линии, а при наличии жидкого содержимого его производят по задней подмышечной линии в 5-6 межреберном промежутке. Для получения разреза до полутора сантиметров в длину кожу рассекают скальпелем, а сквозь полученное отверстие вводят троакар. Удалив внутреннюю часть троакара, врач помещает в полую наружную часть дренажную трубку с отверстиями на конце, через которые будет удаляться патологическое содержимое.
В случае, когда нет возможности использовать троакар, вместо него берется зажим, с помощью которого раздвигают межреберные мышцы и вводят в отверстие резиновую дренажную трубку. Для исключения движения и выскальзывания дренажа, его фиксируют к коже шелковыми нитями. Периферическая часть дренажа опускается в емкость с фурацилином.
Чтобы обеспечить отток жидкости и, в то же время, не допустить попадания воздуха в полость плевры, на дистальный конец трубки надевается резиновый клапан, который можно изготовить из фрагмента хирургической перчатки. Действуя по принципу сообщающихся сосудов, дренажная система помогает удалить кровь, гной и другой выпот.
В конце дренирования на рану накладывается стерильный лейкопластырь, и больной отправляется в палату под наблюдение. Описанная техника дренирования получила название пассивной аспирации по Бюлау, который в свое время предложил использовать троакар для помещения трубки внутрь грудной полости.
Когда из плевральной полости эвакуирован жидкий выпот, врач измеряет его объем и соотносит с данными рентгенографии или УЗИ до манипуляции. Поскольку пункция может осложниться попаданием воздуха в полость плевры при нарушении техники процедуры, то после нее проводят контрольное рентгенологическое исследование, позволяющее исключить неблагоприятные последствия. Возникновение кашля после пункции не всегда служит признаком пневмоторакса, а может говорить о расправлении легкого, которое уже ничем не сдавлено.
При проколе грудной стенки важно соблюдать точный алгоритм действий, так как с виду простая операция при нарушении техники может обернуться серьезными осложнениями. Наиболее опасными из них являются кровотечения и травмы легкого, которые могут повлечь напряженный пневмоторакс, требующий немедленного устранения ввиду риска для жизни.