Плеврит
Содержание:
- Диагностика
- Описание
- Симптоматика болезни
- Как распознать и диагностировать заболевание?
- Причины
- Список источников
- Диагностика, прогнозирование и меры по профилактике заболевания
- Симптомы плеврита у человека по видам
- Лечение плеврита — методы и препараты
- Методы терапии заболевания и прогнозы на выздоровление
- Общие сведения о болезни
Диагностика

Диагностические мероприятия включают:
- осмотр и опрос больного;
- клиническое обследование;
- рентгенологическое исследование и компьютерная томография;
- ультразвуковое исследование;
- общий анализ крови;
- плевральная пункция.
При осмотре больного с плевритом легких видна асимметрия грудной клетки, больная часть отстает в акте дыхания. При большом скоплении выпота может наблюдаться синюшность кожных покровов, так как нарушается кровоснабжение в шейных венах из-за сдавления. Больная сторона грудной клетки выглядит объемней.
При перкуссии отмечается ослабление перкуторного звука, причем верхняя граница представляет собой косую линию-Дамуазо, которая хороша видна на рентгенографии. При выслушивании легких фонендоскопом отчетливо слышен шум трения плевры, он похож на скрип снега. Дыхание в местах скопления жидкости резко ослаблено.
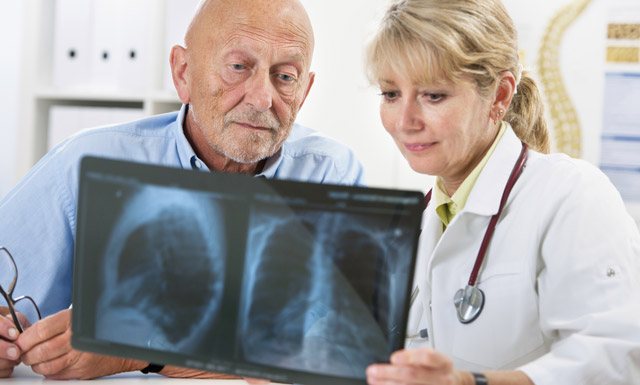
На рентгенографии симптомы выпотного плеврита легких отображаются как интенсивное однородное затемнение в нижних долях органа. Высокое стояние диафрагмы наблюдается при небольшом скоплении жидкости. Средостение смещено к здоровому легкому. При выполнении снимка в латеропозиции (больной ложится на бок) происходит горизонтальное смещение экссудата.
В общем анализе крови при плеврите происходит сдвиг лейкоцитарной формулы влево, повышение уровня лейкоцитов, увеличение СОЭ. Эозинофилия и моноцитоз характерны для туберкулезного плеврита.
Биохимический анализ крови показывает наличие фибриногена и высокий уровень сиаловых кислот.
Основным информативным методом диагностики является торакоцентез (плевральная пункция). Пациенту делается прокол плевральной полости под местной анестезией с целью забора жидкости. Исследование экссудата помогает определить форму плеврита и инфекционного возбудителя болезни.
При туберкулезном, травматическом плеврите в экссудате видны эритроциты. Цвет может варьироваться от розового до насыщено-красного.
При гнойном процессе экссудат мутный серого или серо-зеленого цвета, при начавшейся гангрене может иметь зловонный запах. Если экссудат прозрачный и без запаха диагностируется серозный плеврит.
На ультразвуковом исследовании отмечается повышенная эхогенность в месте скопления жидкости, утолщение плевры.
Описание
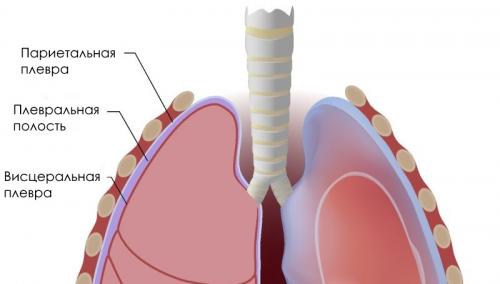
Плеврит — это воспаление, развивающееся в плевре — тонкой мембране эпителия, покрывающего легкие и выстилающего грудную полость внутри.
Описание плеврита
Заболевание характеризуется появлением воспалительных процессов в плевре, интенсивной болезненностью в грудной клетке при совершении вдохов, трудностями дыхания. Сухой кашель вызывает еще более сильные симптомы, болезненные ощущения отдают в область живота и плечей. Таким образом, боль ощущается по всему телу, может возникнуть одышка. Из-за скопления жидкости в полости плевры появляется лихорадочный синдром, слабость, а также повышение температуры до 38 градусов. Появление синюшного оттенка лица и вздутие шейных вен могут указывать на отек легких.
Причины плеврита
- Слабый иммунитет, который не способен справиться с инфекцией. Небольшая простуда или переохлаждение могут привести к воспалительным процессам в плевре.
- Заболевание может стать последствием других патологий, таких как пневмония, туберкулез, тромбоз, инфаркт.
- Основной причиной плеврита является проникновение инфекции и различных возбудителей серьезных болезней — стафилококковой, кишечной, трепонем и других, в кровеносную систему.
Плеврит у детей
Заболевание является осложнением пневмонии. Возбудителями патологии являются различные бактерии, в раннем возрасте это пневмо- и стрептококки. У детей старшего возраста болезнь могут спровоцировать аллергические реакции.
Тяжесть патологии зависит от характера болезни, возраста малыша, его иммунитета. Плеврит может быть односторонним, если он гнойный, или двухсторонним, если он серозный. Определить заболевание у детей бывает трудно, так как симптомы очень разнообразны: может появиться одышка, температура, ухудшение общего состояния.
В терапии используют нестероидные противовоспалительные медикаменты, глюкокортикостероиды, анальгетики, физиотерапию, лечебную физкультуру.
Классификация плеврита
Существуют следующие виды плеврита, в зависимости от характера заболевания:
- Инфекционный — спровоцирован различными возбудителями.
- Неинфекционный — развившийся из-за другой патологии, например, ревматизма, рака легких.
- Идиопатический — появляется по невыясненным причинам.
Формы плеврита по наличию жидкости в плевре:
- Экссудативный. Если жидкости в избытке, это мешает свободному дыханию. В полости могут содержаться гной, лимфа или кровь, которые при лечении необходимо удалить. Гнойная схожая с экссудативной формой, терапия обоих случаев похожа.
- Фибринозный. Характерен сухой кашель с небольшими выделениями, болезненность в груди, теле, упадок сил. Фибринозный тип развивается при недостаточности жидкости, вызывает дискомфорт при дыхании. Такая форма названа из-за белка фибрина, который образуется на поверхности плевры.
Выделяют следующие стадии плеврита:
- острый;
- подострый;
- хронический.
Осложнения и последствия плеврита
Исход болезни зависит от причин ее возникновения. В случае хронического течения патологии. Не исключено развитие спаечных процессов в полости плевры. Спайки ограничивают подвижную способность легких, снижают дыхательный объем. Также может произойти зарастание полости плевры с соединительнотканными волокнами, что в свою очередь приводит к дыхательной недостаточности.
Болезнь может спровоцировать зарастание щелей между полостями, возникновение массивных шварт, уплотнение листков, а также развитие патологического процесса — пневмосклероза. Нелеченное заболевание может привести к интоксикации. Гнойная форма требует хирургического вмешательства. Из самых серьезных последствий плеврита можно отметить онкологические болезни, некроз тканей.
Прогноз плеврита при вовремя проведённой и адекватной терапии вполне благоприятный.
Симптоматика болезни
Количество и выраженность симптомов экссудативного плеврита зависит от тяжести основного заболевания и скорости выделения экссудата. Во время накопления выпота больной чувствует боли в грудной клетке. Затем болезненность сменяется ощущением тяжести в соответствующем месте грудного отдела. Попутно возникает кашель и одышка.
Симптомы экссудативного плеврита становятся сильнее при кашле, глубоком вдохе или движении. При увеличении дыхательной недостаточности появляется бледность, цианоз оболочек слизистой, развивается учащенное сердцебиение, снижается артериальное давление.
Инфекционный плеврит часто сопровождается ознобом, фебрильной температурой, выраженной интоксикацией, отсутствием аппетита, головной болью. При перкуссии в нижней части больного легкого будет притупление звука. Интоксикация может сопровождаться головокружениями и обмороком.
При осмотре пациента врач часто наблюдает асимметрию грудной клетки, которая появляется в результате увеличения той половины, где скапливается выпот. Пораженный участок легкого будет отставать при вдохе и выдохе. В месте скопления экссудата дыхание может практически не фиксироваться или быть слабовыраженным.
Самым опасным симптомом экссудативного плеврита является смещение сердца в здоровую часть тела. Это бывает в случае накопления большого объема экссудата. Смещение сердца может привести к загибу нижней полой вены, которая доставляет кровь в главный орган.
Характерным признаком данного заболевания является особенность в положении больного – он вынужден ложиться на сторону, где находится пораженное легкое.
При появлении симптомов следует сразу же обращаться к врачу, так как болезнь может развиться очень стремительно, и даже привести к летальному исходу.
Фазы плеврита
В медицине существует три фазы экссудативного плеврита.
Фаза экссудации – ее продолжительность составляет около трех недель. Она сопровождается постепенным скоплением жидкости в легких. В некоторых случаях объем выпота может достигать 10 литров. Симптомы на данной фазе ярко выражены.
Стабилизация – производство выпота замедляется, но его поглощение еще не начинается. Симптоматика становится менее выраженной.
Фаза резорбции – эта фаза длится до трех недель. В этот период происходит рассасывание жидкости в легких и появление спаек.
Как распознать и диагностировать заболевание?
Экссудативный плеврит симптомы которого зачастую долгое время схожи в другими заболеваниями легочной патологии, на начальной стадии тяжело определяются по симптоматике без лабораторных и рентгенологических исследований.
 Но можно выделить характерные признаки выпотного плеврита, такие как:
Но можно выделить характерные признаки выпотного плеврита, такие как:
- слабость и быстрая утомляемость;
- в пораженной части груди больной жалуется на чувство тяжести;
- кашель непродуктивный;
- у пациента наблюдается одышка или нехватка воздуха, при этом сердцебиение учащается.
В осложненных случаях у больного наблюдаются синюшность кожи, визуализация шейных вен. В межреберной области выпячивание накопленного экссудата. При прослушивании дыхания врач отчетливо слышит с пораженной стороны притупление звука, без шумов. Для облегчения состояния пациент принимает позу (ложится на больную сторону).
Рентгенологическая картина при экссудативном плеврите имеет свои характеристики и легко определяется рентгенологами. Проявляется заболевание массивным затемнением в нижнем легочном отделе, но при этом рентгеновская тень плеврального выпота отличается от пневматического рисунка косовосходящей границей.
 Процесс диагностирования заболевания, кроме рентгенологического, включает в себя простукивание и прослушивание (физикальное обследование) грудины пациента, проведения лабораторного исследования выпота при проведении пункции.
Процесс диагностирования заболевания, кроме рентгенологического, включает в себя простукивание и прослушивание (физикальное обследование) грудины пациента, проведения лабораторного исследования выпота при проведении пункции.
Экссудативный плеврит при физикальном осмотре характеризуется значительным отставанием при вдохе и выдохе пораженной части легкого. Врач четко слышит перкуторный звук, при покашливании возможен шум «песка». Визуально заметны расширенные межреберные промежутки больного.
Врачи для идентификации соотношения выпота назначают УЗИ плевральной полости. Но весь диагностический процесс считается оконченным только после проведения торакоцентеза. Такой метод исследования помогает врачу определить с помощью лабораторных исследований диагностику патологического состояния, определить более корректный диагноз и начать лечение.
Причины
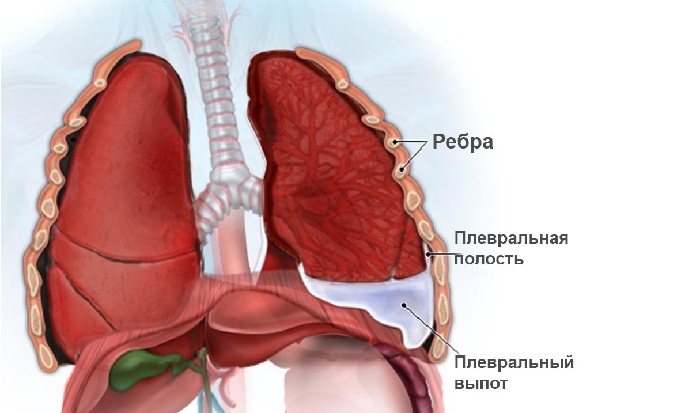
Плевральная полость – это замкнутое пространство между наружным и внутренним листками плевры, которые выстилают легкие и внутреннюю стенку грудной клетки. Эта полость в норме содержит до 10 мл жидкости, необходимой для скольжения листков при дыхании и для сцепления их поверхностей. Париентальная (наружная) плевра производит 100 мл жидкости в час, и ее поглощают капилляры и лимфатические сосуды плевральных листков. За счет этого в плевральной полости нет излишков жидкости. Но при экссудативном плеврите выпота намного больше, чем его может впитать плевра, и экссудат начинает скапливаться в плевральной полости.
Иногда гидроторакс бывает самостоятельным явлением, но чаще – осложнением патологических легочных процессов, например туберкулеза легких. Фоном также может выступать пневмония, бронхоэктазы, абсцессы легких, поддиафрагменные абсцессы, предшествующий сухой плеврит. Исходя из типа причины, экссудативный плеврит может быть отнесен к одной из представленных ниже форм.
- Инфекционный. Вызывают его по большей части микобактерии туберкулеза. Иногда возбудителями бывают бактериальные инфекции, вирусы, риккетсии, грибки, паразиты, простейшие, микоплазма и другие микроорганизмы.
- Асептический. Развивается на фоне легочных и внелегочных состояний. Это может быть осложнение лекарственной аллергии, постинфарктного аутоаллергического перикардита, ревматоидного артрита, ревматизма, склеродермии, системной красной волчанки и других аутоиммунных патологий.
- Посттравматический. Появляется при закрытой травме грудной клетки, переломе ребер, электрическом ожоге, лучевой терапии, спонтанном пневмотораксе, а также при различных опухолях (рак легкого, рак плевры, метастазы онкологических заболеваний отдаленных органов).
- Застойный. Выступает осложнением сердечной недостаточности, тромбоэмболии легочной артерии.
- Диспротеинемический. Возникает при нефротическом синдроме, циррозе печени, микседеме.
- Ферментогенный. Является осложнением панкреатита.
- Геморрагический. Следствие авитаминоза, заболеваний крови, геморрагического диатеза.
Отдельного внимания заслуживает гидроторакс туберкулезного происхождения. Он развивается при повышении чувствительности организма к микобактериям. При попадании в плевральную полость незначительного количества палочек Коха накопление экссудативного выпота ускоряется в несколько раз. Такое осложнение может привести к летальному исходу. Туберкулезный гидроторакс отмечается обычно у взрослых пациентов.
Начало заболевания связано с изменением проницаемости сосудистой стенки и повышением внутрисосудистого давления. Затем висцеральная плевра утрачивает барьерные функции, а париентеральная теряет способность впитывать жидкость. В результате такого дисбаланса экссудат прибывает, но не успевает всасываться лимфатическими сосудами и капиллярами. Накапливающаяся жидкость в плевральной полости сдавливает легкое, мешает ему раскрываться в полной мере. Когда объем выпота достаточно велик, средостение смещается в здоровую сторону, в результате чего развиваются дыхательные и гемодинамические расстройства. Патологический объем экссудата может достигать 4 л и более.
Список источников
- Гостищев, В.К. Инфекции в торакальной хирургии: руководство для врачей / ВК Гостищев. — М., 2004. — 583 с.
- Тисленко, ЛН. Диагностика и лечение плевральных осложнений / ЛН. Тисленко // Материалы Всерос. конференции. — Красноярск, 2001. — С. 45-52.
- Бондаренко Ю. М., Ільницький Р. І. Плевральні випоти і плеврити // Клінічна пульмонологія / За ред. І. І. Сахарчука — Київ: Книга плюс, 2003. — С. 191–219
- Ханин, АЛ. Врачебные ошибки в ведении больных с заболеваниями плевры / А.Л. Ханин, А.А. Варин // Клиническая медицина. — 1999. — Вып. 77. — №5. — С. 49-52.
- Чучалин А.Г. «Плевра: патофизиологические и клинические аспекты». Пулъмонология № 1,1999; т. 9.
Диагностика, прогнозирование и меры по профилактике заболевания
Чтобы установить правильный диагноз врач может прибегнуть к одному из существующих сегодня видов диагностики:
- Физикальное обследование, включающее в себя пальпацию, аускультацию дыхательных органов, простукивание участков груди.
- Рентгенологическое изучение.
- Осуществление плевральной пункции. В ходе ее проведения совершается прокол грудной клетки и плевры. Взятый образец подвергают тщательному анализу в лаборатории, который имеет огромное значение для верного установления всех особенностей патологического состояния. Лишь эта процедура сможет в полной мере отразить историю недуга.
- Для коррекции полученных данных проводиться ультразвуковое исследование. Оно дает возможность наиболее точно идентифицировать объем экссудата в плевральной полости.
- В некоторых ситуациях обращаются к таким дополнительным мероприятиям, как компьютерная и магнитно-резонансная томография.
Как правило, при болезни неспецифического характера, даже если ее течение затянулось, прогноз вполне благоприятный. Негативный исход возможен лишь при развитии плеврита, вызванного злокачественным новообразованием.
Главной составляющей профилактики, несомненно, является своевременное лечение патологических процессов, на фоне которых может развиться плеврит. Помимо этого следует принимать меры по укреплению иммунной системы, стараться избегать переохлаждения и травм грудной клетки, в случае перенесения недуга через 3-5 месяцев нужно пройти рентгенологическое исследование.


https://youtube.com/watch?v=BrunJxw7Tco
Симптомы плеврита у человека по видам
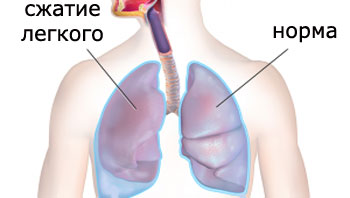
Плевриты характеризуются появлением боли, одышки и сухого кашля.
1. Сухой плеврит чаще всего имеет внезапное, острое начало. Проявляется точечной колющей болью в районе расположения воспалительного процесса, которая возникает во время дыхательных движений из-за трения листков плевры друг о друга.
Поэтому больной старается ограничить эти движения: в положении сидя наклоняется на сторону плеврита, лежит на больном боку, уменьшает глубину вдоха. При осмотре грудной клетки заметно отставание больной половины при дыхании.
Если плеврит локализуется на верхушке легкого, то можно обнаружить напряжение мышц на шее и над ключицей на стороне поражения. При прослушивании легких выявляется шум трения плевры, который является характерным для сухого плеврита. При появлении экссудата в плевральной полости этот шум исчезает.
Температура тела при сухом плеврите обычно не превышает 37,5 -380С, то есть является субфебрильной.
2. Экссудативный плеврит легких — симптомы этого вида плеврита выражаются в нарастании одышки, соответственно увеличению объема жидкости в плевральной полости. Постепенно объем дыхательных движений на стороне поражения уменьшается.
Если плевральный выпот значительный, то возникает сжатие легочной ткани жидкостью, которое приводит к ателектазу: легкое не может осуществлять дыхательные движения и теряет свою воздушность.
Развитие ателектаза обуславливает усугубление одышки и появление кашля без мокроты, который не приносит облегчения. Боль при выпотном плеврите может отсутствовать, накопление жидкости чаще дает ощущение тяжести и скованности при дыхании.
Развитие выпотного плеврита постепенное. Температура достигает фебрильных цифр, особенно при нарастании тяжести воспаления, и может быть выше 390С.
Переход экссудативного плеврита в гнойный плеврит проявляется либо нарастанием симптомов и ухудшением состояния при экссудативном плеврите, либо возобновлением пропавших симптомов на фоне улучшения состояния и затихания проявлений заболевания. У больного отмечается усугубление интоксикации и нарушения функции дыхания: возрастает температура тела и одышка, появляются ознобы, учащается кашель, появляется мокрота.
Туберкулезный плеврит не бывает изолированным от других симптомов этого инфекционного заболевания, а появляется на фоне активного туберкулезного процесса. Выделяют следующие варианты воспаления плевры при туберкулезе:
- Туберкулез плевры приводит к появлению классической картины экссудативного плеврита с большим количеством жидкости. Проявляется одышкой и симптомами ателектаза. Нередко осложняется эмпиемой плевры. Характерно выявление микобактерий в плевральном выпоте;
- Аллергический плеврит имеет быстрое начало с болями и повышенной температурой, но такое же быстрое излечение в течение месяца. Возникает у больных со свежим заражением туберкулезной микобактерией, при хроническом течении первичной формы туберкулеза. Ему сопутствуют такие проявления как полиартрит, фликтены, появление узловатой эритемы, характерные для первичного туберкулеза. В экссудате возбудителей туберкулеза не обнаруживают;
- Перифокальный плеврит возникает на плевре, расположенной рядом с туберкулезным очагом. Проявляется вялым, хроническим течением. Его выявление иногда возможно только с помощью рентгеновского исследования. Характер воспалительной жидкости серозный, туберкулезная палочка обычно отсутствует;
При рентгеноскопии сухой плеврит проявляется высоким стоянием купола диафрагмы, отставанием больной половины грудной клетки во время дыхания, уменьшением подвижности нижних краев легких.
Гнойный плеврит имеет вид ограниченных темных участков с характерным верхнем уровнем жидкости в форме полулуния.
Туберкулезный плеврит сочетается с выявлением каверн, участков уплотнения и очагов туберкулеза.
Лечение плеврита — методы и препараты
1. Основное лечение плевритов состоит в лечебном воздействии на основное заболевание, ставшее причиной воспаления легочных оболочек. На фоне правильной терапии выраженность симптомов плеврита уменьшается. Например, после проведения лучевой терапии, количество опухолевых плевритов уменьшается на 40%.
2. При сухом плеврите для уменьшения болей грудную клетку плотно обматывают эластичным бинтом, который перебинтовывают 1-2 раза в день.
Увеличения неподвижности грудной клетки можно добиться, если к больному боку примотать полужесткую подушку. Мучительный и непродуктивный сухой кашель устраняют назначением препаратов, подавляющих кашлевой рефлекс: кодеин, кодтерпин, либексин и др.
3. Если выявлены характерные для накопления жидкости рентгенологические признаки и сопутствующие экссудативному плевриту легких симптомы, лечение нужно начать с плевральной пункции. Так же эта процедура является и диагностической, уточняющей характер и причину плеврита.
4. Назначение антибактериальной терапии проводится, если причиной появления выпота является инфекционное заболевание. Лучшим считается назначения специфического антибиотика после выявления в плевральной жидкости вида возбудителя болезни.
Современная лаборатория располагает таким видом исследования, как ПЦР-диагностика. Этот метод позволяет определить возбудителя в день исследования (в отличие от бак.посева на питательную среду) и сразу назначить нужный препарат.
5. Дополнительное при экссудативном плеврите лечение включает мочегонные и противовоспалительные препараты. Из мочегонных обычно применяют фуросемид и верошпирон. Противовоспалительная терапия представлена как нестероидными препаратами (ибупрофен), так и стероидными гормонами (преднизолон).
6. Лечение эмпиемы плевры состоит в обязательном установлении дренажа через грудную стенку в сочетании с активной антибиотикотерапией. Через дренаж осуществляют эвакуацию гноя и промывание плевральной полости. При возникновении осумкованной эмпиемы выполняют операцию: эмпиемэктомию, при которой удаляют гнойный мешок целиком.
7. При лечении плевритов туберкулезной природы назначают одновременно 2-3 противотуберкулезных препарата.
8. Физиотерапевтическое лечение оказывает рассасывающее действие и ускоряет выздоровление. Сухой плеврит с умеренной температурой лечат компрессами с водкой, проводят электрофорез с хлористым кальцием.
При рассасывании экссудата для предотвращения образования спаек выполняют электрофорез с гепарином, парафинолечение, применяют дециметровые волны. После ликвидации воспаления рекомендован общий и вибрационный массаж, а так же санаторное лечение в лесных и морских климатических зонах.
Прогноз
При своевременной эвакуации содержимого и назначения эффективного антибиотика плевриты полностью вылечиваются.
Без лечения осумкованый гнойный плеврит может самопроизвольно прорваться на поверхность грудной клетки или через бронх, что приводит к резкому появлению большого количества гнойной мокроты.
Если лечение гнойного плеврита отсутствует или является неэффективным, острый плеврит может перейти в хроническую форму. Это происходит в течение 2-3 месяцев при вялом течении процесса, плохой работе иммунной системы.
Методы терапии заболевания и прогнозы на выздоровление
Лечение экссудативного плеврита состоит из множества этапов. Один из главных моментов в терапии этого заболевания – это очистка плевральной области от скопившейся жидкости и непосредственное влияние на патологический процесс, исходя из его этиологии.
Извлечение и очищение плевры от скопившегося выпота очень важно, особенно если его слишком много. Происходит это путем пункции, а откаченная жидкость отдается на лабораторное диагностирование
В выпотном содержимом изучают бактериальный состав, а результаты анализа помогут в выборе дальнейшего лечения. В более сложных случаях пациенту может понадобиться исследование кусочка ткани плевры. Определить необходимость этого может только врач.
Очищение плевры от жидкости облегчает общее состояние больного (становится легче дышать, уходит тахикардия, болевые ощущения), но при этом в организме пациента резко снижается белок, что приводит к слабости.
Экссудативный плеврит, лечение которого должен назначать только опытный доктор после детального диагностирования, не может проходить в амбулаторных условиях. Самолечение при таком заболевании недопустимо. При экссудативном плеврите пациент испытывает болевые ощущения.
Медикаментозная терапия такого недуга во многом зависит от того, какое заболевание спровоцировало его появление, например:
- При туберкулезном поражении в обязательном порядке назначаются препараты, губительные для палочки Коха.
- Если же причина патологических процессов кроется в бактериальной этиологии, то назначается соответствующая антибактериальная терапия.
- При ревматическом плеврите в обязательном порядке пациенту назначается курс глюкокортикоидов.
- При диагностировании гнойного плеврита пациенту назначают постоянную очистку пораженной плевры от скопившегося выпота, и в места поражения вводится правильно подобранный антибиотик.
Независимо от причины появления в курс терапии каждому пациенту назначают препараты противовоспалительного характера (действующее вещество – индометацин, салицилат или пиразолон), обезболивающие средства и лекарство от кашля.
 После проведенного курса терапии пациенту становится легче и заболевание постепенно отступает. Но на этом лечение недуга не заканчивается. Заболевание требует дальнейшей терапии общеукрепляющего и восстановительного характера. Пациенту назначаются физиотерапевтические процедуры, специальные дыхательные упражнения. Это поможет исключить развитие осложнений в легких после проведенных терапевтических мероприятий.
После проведенного курса терапии пациенту становится легче и заболевание постепенно отступает. Но на этом лечение недуга не заканчивается. Заболевание требует дальнейшей терапии общеукрепляющего и восстановительного характера. Пациенту назначаются физиотерапевтические процедуры, специальные дыхательные упражнения. Это поможет исключить развитие осложнений в легких после проведенных терапевтических мероприятий.
Прогнозы на полное выздоровление могут быть только в случае своевременного обращения больного за медицинской помощью и правильно-проведенной терапии. В случае туберкулезного плеврита больному назначается постоянное наблюдение врача-фтизиатра.
Одним из таких негативных воздействий на организм, а в частности легочные ткани – это образование спаечных процессов, которые в дальнейшем снижают респираторную функцию человека. Также негативный прогноз наблюдается при онкологических патологиях в местах развития экссудативного плеврита.
Профилактика возникновения
Как и любое другое заболевание, плеврит любой этиологии имеет ряд комплексных профилактических мер. Главной составляющей является раннее диагностирование патологических процессов, избегание переохлаждения организма, поддержка иммунитета, сведение к минимуму возможность травматизации легочных тканей и грудной клетки в целом.
 Также основой профилактики плеврита такого типа является предупреждение и своевременное лечение пневмонии, бронхита, туберкулеза легких, что может, при стечении обстоятельств, стать развитием скопления жидкости в плевральной области.
Также основой профилактики плеврита такого типа является предупреждение и своевременное лечение пневмонии, бронхита, туберкулеза легких, что может, при стечении обстоятельств, стать развитием скопления жидкости в плевральной области.
Необходимо обеспечить организм всем необходимым, обогатив рацион питания питательной пищей с содержанием достаточного количества витаминов, микроэлементов.
Важны профилактические мероприятия и в послетерапевтический период, в котором необходимо с определенной периодичностью проходить рентгенологический контроль. В случае если форма недуга дает нечеткую картину, больному назначают КТ или МРТ. В качестве профилактики пациентам, которые переболели на плеврит, рекомендовано также санаторно-курортное лечение или на время пожить в сельской местности, где воздух чище.
Применение народных средств возможно только как дополнение к общей терапии, которая была назначена врачом, иначе тяжелых последствий такого самостоятельного лечения недуга не избежать. Не нужно тянуть время, необходимо сразу обратиться за квалифицированной помощью в медицинское учреждение и начать курс терапии.

https://youtube.com/watch?v=BrunJxw7Tco
Общие сведения о болезни
Фибринозный плеврит характеризуется наличием легкого экссудата, собирающегося в полости плевры и содержащего фибрин. В процессе обмывания плевральных листков, это вещество накапливается в виде фибринозного налета, приводя к увеличению толщины стенок. Через некоторое время они полностью замещаются фибринозной тканью. Образование сухого плеврита происходит в начальный период заболевания, когда воспаление почти незаметно. Под его влияние попадают кашлевые рецепторы, после чего у больного начинается кашель.
Толчком к возникновению и развитию заболевания служат воспалительные процессы, затрагивающие непосредственно сами легкие или другие органы, расположенные неподалеку от плевры. В связи с этим, причины патологии могут быть асептическими или септическими. Первая категория связана с наличием хронических или патологических заболеваний, например, уремия, вызванная почечной недостаточностью. В этом случае листки плевры покрываются азотистым налетом, раздражающим стенки.
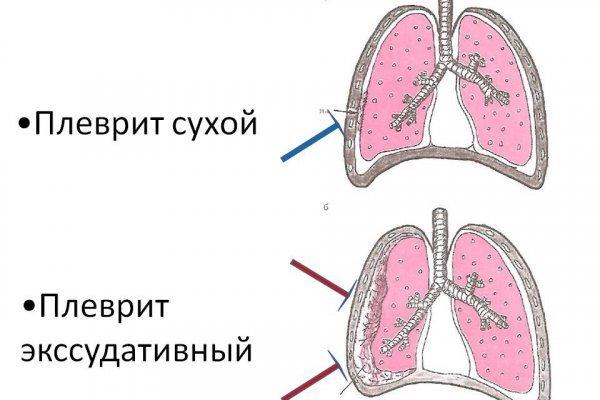
Инфекционные или септические заболевания представлены всеми типами пневмонии, туберкулезом, абсцессом легкого, ОРВИ и т.д. Негативное воздействие усиливается при переохлаждении, переутомлении, нервозном состоянии, непереносимости химических препаратов. Отрицательное воздействие оказывает и отсутствие здорового образа жизни.
Развитие фибринозного плеврита условно можно разделить на три стадии:
- 1-я стадия характеризуется заметным расширением сосудов. У них повышается проницаемость, возрастает вероятность повреждений. Жидкость накапливается очень быстро.
- На 2-й стадии образуется гнойная масса, постепенно переходящая в патологию. За счет фибриновых отложений создается трение листков при вдохе и выдохе. В полости образуются спайки и карманы, препятствующие оттоку экссудата.
- На 3-й стадии больной начинает выздоравливать. Все отклонения постепенно нормализуются под действием медикаментов и лечебных процедур. Тем не менее, окончательного излечения не наступает, болезнь становится хронической и впоследствии почти не проявляется. На фоне заметных улучшений, патология продолжает существовать внутри организма.