Таблица сердцебиения плода по неделям
Содержание:
- Какие патологии выявляются по результатам о сердцебиении?
- ЧСС плода по неделям
- Норма сердцебиения плода и пороки развития
- ЧСС плода
- Методы определения ЧСС – с помощью каких приборов слушают ритм сердца?
- Сердцебиение плода по неделям
- Как и чем можно выслушать
- Как измеряют частоту сердечных сокращений
- Определение пола на ранних сроках
- Если сердечный ритм отклоняется от нормы
- Что такое сердцебиение плода
- Тахикардия плода
Какие патологии выявляются по результатам о сердцебиении?
Сердцебиение плода является важным показателем, поэтому, когда его слышно, можно сделать некоторые выводы о развитии плода. Самым трагичным и грустным моментом является отсутствие сердцебиения плода на сроке более 8 недель. Это говорит о замерзшей беременности и по статистике этот факт наблюдается почти в 30% случаев.
замершая беременность 2 недели
Можно понять женщину, когда она надеется увидеть на мониторе сокращающееся сердце, услышать его стук, но если этого не происходит, значит в развитии малыша что-то пошло не так и он был нежизнеспособен.
Нужно справиться с этой утратой и морально подготовиться к следующей беременности, которую можно начинать планировать после полугода от неудачной попытки. На позднем сроке отсутствие сердечных сокращений может свидетельствовать об антенатальной гибели плода или неработающем датчике. Во избежание постановки неверных диагнозов стоит повторно пройти обследование, чтобы подтвердить или опровергнуть этот факт.
Помимо этого, даже если сердечные сокращения присутствуют можно предположить по количеству ударов о вероятных осложнениях.
- На маленьком сроке
- После 1 триместра
- В конце беременности
- Менее 120 сердечных сокращений
- ЧСС менее 80 уд. В минуту грозит потерей беременности. Норма для такого срока считается около 120-130.
На этом сроке малое ЧСС говорит о гипоксии плода или сдавлении его пуповиной. - Когда малыш сформирован, а на УЗИ видно, что ЧСС маленькое это может свидетельствовать о хронической гипоксии или сдавлении пуповиной во время схватки.
- Глухие удары сердца, плохо прослушивающиеся при обследовании. Такой вариант встречается при ожирении у матери и проведении трансабдоминального УЗИ.
Причин может быть несколько:
- ожирение у мамы;
- плацентарное расположение по передней маточной стенке;
- фетоплацентарная недостаточность;
- маловодие или, наоборот, многоводие.
- Реакция малыша на шевеление или схватку.
- Более 170 ударов.Чаще всего подобное обстоятельство является нормой, в отдельных случаях это может свидетельствовать о нарушении плацентарного кровообращения. В этом случае проявляется реакция на стрессовые состояния матери, собственное шевеление или хроническую гипоксию малыша.
- Активная фаза схваток или гипоксия.
УЗИ диагностика, КТГ и аускультация позволяют услышать первые сердечные стуки малыша, что для родителей является очень долгожданным и невероятным событиям. В состоянии прогресса были даже изобретены специальные приспособления, при помощи которых беременная женщина может прослушивать сердцебиение своего малыша, находясь дома. А это, согласитесь, очень успокаивает и сближает с таким долгожданным ребенком.
Малыш, во время беременности испытывает те же самые эмоции, что и мама. Нужно поддерживать духовную связь и придерживаться правильного ритма жизни для нормального развития ребенка.
ЧСС плода по неделям
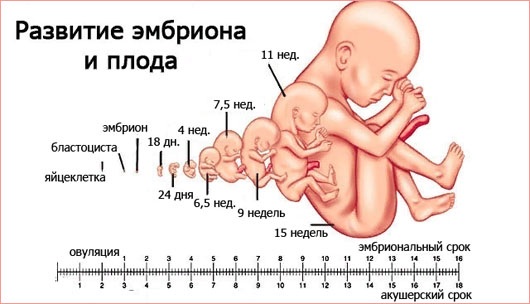
Зарождение новой жизни – великое таинство. Сегодня в распоряжении медиков есть аппараты, позволяющие «заглянуть» во внутриутробный мир, и все же мы пока не знаем всех тонкостей развития будущего человека, а о состоянии малыша можем судить, в основном, только по частоте сердечных сокращений (ЧСС). Будущие мамы с тревогой и трепетом прислушиваются к себе, с замиранием сердца ожидают результатов УЗИ или КТГ – все ли хорошо с крохой? Протоколы исследований, как правило, содержат разные значения: сердце ребенка постоянно развивается, поэтому нормы ЧСС плода по неделям могут существенно различаться.
ЧСС плода в первом триместре
Сердце эмбриона формируется на 4-5 неделе беременности. А уже на 6 неделе сердцебиение плода можно «услышать» с помощью трансвагинального датчика УЗИ. В этот период само сердце и нервная система малыша еще незрелы, поэтому в первом триместре существуют нормы сердцебиения плода по неделям. позволяющие врачу отслеживать развитие и состояние ребенка. Значения ЧСС плода по неделям приведены в следующей таблице:
Срок беременности, нед.
Частота сердечных сокращений, уд./мин.
5 (начало сердечной деятельности)
Обратите внимание, что с 5 по 8 неделю включительно приведены нормы ЧСС у детей в начале и в конце недели (нарастание сердечного ритма), а с 9 недели беременности – средние показатели ЧСС и их допустимые отклонения. Например, сердцебиение плода в 7 недель составит 126 ударов в минуту в начале недели и 149 ударов в минуту – в конце
А в 13 недель сердцебиение плода, в среднем, должно составлять 159 ударов в минуту, нормальными будут считаться показатели от 147 до 171 удара в минуту.
ЧСС плода во втором и третьем триместре
Считается, что с 12-14 недели беременности и до родов сердце ребенка в норме должно совершать 140-160 ударов в минуту. Это значит, что сердцебиение плода в 17 недель, в 22 недели, на 30 и даже на 40 неделе должно оставаться примерно одинаковым. Отклонения в ту или иную сторону свидетельствуют о неблагополучии малыша. При учащенном (тахикардия) или уреженном (брадикардия) сердцебиении врач, в первую очередь, заподозрит внутриутробную гипоксию плода. Тахикардия свидетельствует о легком кислородном голодании малыша, которое появляется в результате долгого пребывания мамы в душной комнате или без движения. Брадикардия говорит о тяжелой гипоксии, наступившей в результате фетоплацентарной недостаточности. В этом случае необходимо серьезное лечение, а иногда и экстренное родоразрешение с помощью кесарева сечения (если длительная терапия не дает результата и состояние плода стабильно ухудшается).
В 32 недели беременности и позже ЧСС плода можно определить с помощью кардиотокографии (КТГ). Наряду с сердечной деятельностью ребенка КТГ регистрирует сокращения матки и двигательную активность малыша
На поздних сроках беременности этот метод исследования позволяет следить за состоянием ребенка, что особенно важно для беременных, страдающих фетоплацентарной недостаточностью
Существуют и другие причины нарушения сердечного ритма плода: заболевания беременной, ее эмоциональное или нервное перевозбуждение, физическая активность (например, гимнастика или ходьба). Кроме того, ЧСС ребенка зависит от его двигательной активности: в периоды бодрствования и шевелений сердцебиение учащается, а во время сна маленькое сердечко бьется реже. Эти факторы должны учитываться при исследовании сердечной деятельности плода.
КТР плода – копчико-теменной размер ребеночка в утробе. Когда положено измерять этот показатель для его большей информативности? О чем говорят результаты этого измерения? Можно ли с помощью КТР определить полный рост малыша? – Читайте ответы в нашей статье.
Двенадцать недель беременности – надеемся, что вы приняли решение сохранить ребеночка, и значит, вам будет интересно узнать о том, как стучит его сердечко, как выглядят его будущие ручки и ножки, каковы его размеры. Все это можно увидеть на УЗИ, а прочитать об этом можно здесь.
Метод кардиотокографии (КТГ) позволяет получить достоверную и объемную информацию о работе сердца плода в материнской утробе. Но мамочка хочет также знать – не вредно ли для ребенка прохождение этого исследования, о чем говорят его данные и как расшифровываются результаты.
БПР плода – еще один важный показатель, рассказывающий о размере малыша в утробе. Чем важен этот показатель, что он расскажет акушеру-гинекологу о ребеночке, как измеряют бипариетальный размер и каковы его нормы на разных сроках беременности расскажет наша статья.
Норма сердцебиения плода и пороки развития
Не всегда врожденный порок врач может выявить во время вынашивания ребенка даже при применении современных методов диагностики. Очень часто порок определяется только после родов, но если квалификация врача высока, то поставить такой неутешительный диагноз беременной женщине он может уже на сроке в 20 недель.
Почему диагностировать врожденный порок так сложно? Причина кроется в том, что сбои сердца малыша не влияют на его развитие внутри утробы. Когда ребенок рождается, сосуды, которые функционировали у плода, закрываются, и выявить пороки становится проще.
Каковы симптомы врожденных пороков развития сердца у новорожденного ребенка? Во-первых, это различные шумы, но они не являются единственным признаком серьезного порока. А вот если шумы не проходят на пятые сутки после рождения малыша, врач может заподозрить серьезные нарушения в работе сердца. Особенно если у ребенка начинают синеть кожные покровы.
Заподозрить проявление врожденного порока сердца можно самостоятельно. Если малыш плохо ест и не набирает вес, срыгивает молоко или смесь, во время плача начинает синеть, а частота сердцебиения превышает 150 ударов в минуту, значит, вполне вероятно, что у него порок развития сердечной мышцы.
Почему у ребенка формируется врожденный порок сердца? Во многом это связано с протеканием беременности.
Наконец, врожденный порок сердца может передаваться по наследству. Некоторые специалисты уверены, что порок сердца чаще всего формируется у ребенка, возраст матери которого больше 35 лет.
Некоторые пороки сердца не опасны для развития ребенка. Многие шумы проходят к семи годам. Однако другие пороки могут приводить к сердечной недостаточности. В таком случае качество жизни малыша многократно ухудшается. Поэтому лучше предотвратить появление врожденных пороков.
ЧСС плода
Сердце плода начинает работать к шестой неделе беременности, и на этом сроке на УЗИ уже можно прослушать, как бьётся крохотное сердечко вашего будущего малыша. При помощи стетоскопа (медицинского прибора для прослушивания работы сердца и дыхательных путей) частоту сердечных сокращений (в дальнейшем – ЧСС плода) можно послушать примерно с 16–20-ой недели беременности, когда начинается ощущаться и шевеление плода. Следует понимать, что оценка ЧСС плода является самым информативным методом контроля за его (плода) общим состоянием, но не даёт никакого представления о наличии или отсутствии тех или иных пороков развития, в том числе и сердца.
ЧСС плода: нормы
Нормальный пульс плода варьирует от 120 до 160 ударов в минуту. Но под воздействием некоторых внешних и/или внутренних факторов бывают кратковременные эпизоды аритмии: брадикардии (редкий пульс) и тахикардии (частый пульс). Например, при повышении тонуса матки, при жаркой погоде, нервном или эмоциональном возбуждении мамы и так далее. Такие эпизоды считаются нормой, но они мешают при диагностике состояния плода. Дело в том, что при проведении УЗИ фиксируется только конкретный моментальный показатель ЧСС плода, который не может быть абсолютно достоверным. Это же касается и прослушивания пульса плода при помощи стетоскопа, когда, помимо моментального снятия показателя, ещё присутствует и человеческий фактор.
Наиболее высокоинформативным методом оценки состояния плода является кардиотокография (в дальнейшем КТГ).
Как проводится КТГ
На живот женщине устанавливают два датчика, которые записывают шевеления плода, ЧСС плода и сокращения матки в течение 30–60 минут. Причём на сроке после 32 недель лучше всего измерения проводить в течение часа. Это связано с тем, что в этом возрасте у плода чётко определяются два периода, чередующихся друг за другом: 50-60 минут активной фазы, когда плод бодрствует, и 20-30 минут пассивной фазы, когда плод спит. Показатели ЧСС плода следует снимать в активную фазу, так как в период сна может образоваться функциональная брадикардия или монотонный ритм пульса и тогда будет неясно, связаносостояние с патологией или функциональной нормой. Проведение КТГ в течение часа даёт специалисту уверенность в том, что он попадёт на активную фазу плода и «проскочит» непоказательные промежутки.
КТГ – совершенно безболезненная и безвредная процедура как для плода, так и для мамы.
Методы определения ЧСС – с помощью каких приборов слушают ритм сердца?
- УЗИ (прим. – трансабдоминальное/трансвагинальное). С помощью данной процедуры проверяют наличие порока сердца либо иных патологий у будущего крохи.
- Эхокардиография. Метод более глубокий и серьезный, позволяющий проанализировать работу маленького сердечка, его строение, а также функционирование сосудов. Обычно данный метод диагностики специалисты назначают после 18-й и до 28-й недели. Для ранних и поздних сроков метод абсолютно не эффективен: в 1-м триместре сердце еще слишком маленькое и не до конца сформированное, а в конце беременности диагностика затруднена малым количеством околоплодных вод. Обычно ЭХОКГ предписывают будущим мамам старше 38-ми лет, либо имеющих определенные заболевания, с которыми они автоматически переходят в группу риска. Метод признан самым точным из современных. Кроме того, он позволяет записать обследование и даже увеличить полученное изображение для последующего детального анализа.
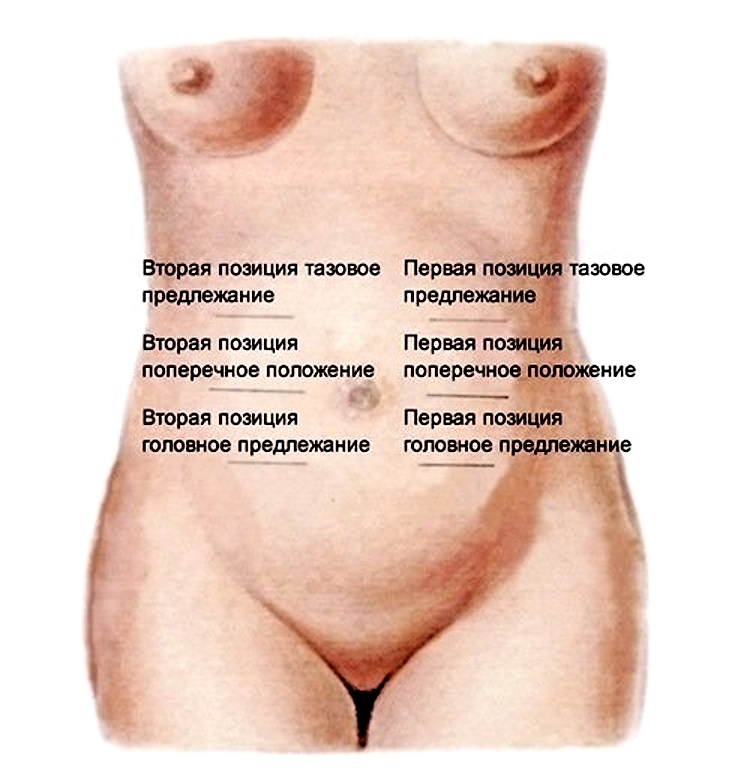
- Аускультация. Или же, говоря простым языком, использование акушерского стетоскопа. Эту процедуру проводят будущим мамам на каждом приеме у доктора и в процессе родов. С помощью стетоскопа специалист определяет – как именно расположился малыш внутри мамы. При четком прослушивании ударов сердечка ниже маминого пупка говорят о головном предлежании, при ударах в области пупка – о поперечном, а при сердцебиении выше пупка – о тазовом. Также инструмент позволяет определить характер тонов сердца и ритмичность его сокращений. Благодаря методу, можно своевременно выявить порок сердца или гипоксию. Недостаток метода – в отсутствии его эффективности при много/маловодии, при многоплодной беременности или ожирении мамы, а также при расположении плаценты на передн/стенке матки.
- Кардиотокография. Показаниями к данному методу диагностики являются повышенная температура или гестоз в тяжелой форме, СД и недоношенность, рубец на матке, гипоксия или старение плаценты, артериальная гипертензия и пр. Метод КТГ применяется с 32-й недели и в процессе родов: на животе мамы фиксируют датчики, и в течение часа осуществляют запись, по результатам которой оценивают ЧСС, а также реакцию тонов на движения малыша либо схватки. Зафиксированная прибором ЧСС менее 70 уд/мин – повод заподозрить дефицит кислорода либо задержку развития плода. Впрочем, при тазовом предлежании данный показатель считается нормой.
А как прослушать ЧСС крохи дома?
Каждой маме хотелось бы, находясь дома, слушать, как бьется сердечко будущего карапуза. А в отдельных случаях, просто не обойтись без постоянного контроля ЧСС.
И не обязательно ездить для этого к своему гинекологу – есть и домашние способы «прослушки».
- Акушерский стетоскоп. Правда, прослушать с его помощью сердце малыша можно будет лишь после 21-25-й недели. И то – мама услышать его не сможет, потому что невозможно осуществить эту процедуру самостоятельно – нужен помощник.
- Фетальный допплер. А вот этот ультразвуковой прибор очень даже эффективен. Он создан специально для применения в домашних условиях после 12-й недели беременности. Устройство прибора напоминает аппарат КТГ, но с одним отличием – другие размеры и отсутствие возможности создавать записи. Обычно к нему прилагаются наушники – для комфортного прослушивания.
Сердцебиение плода по неделям
О состоянии и развитии плода можно судить исключительно по частоте, ритмичности и характеру сердечных сокращений. Контроль за работой сердца будущего малыша ведется с первых недель беременности женщины. Данный орган закладывается сразу после оплодотворения и уже на пятой неделе у плода происходят первые сокращения мышечной сердечной ткани. А в девять недель сердечко имеет строение как у взрослого человека.
Сердцебиение в первом триместре
Гинеколог слушает сердце с помощью стетоскопа, раз в две недели маме предлагают провести КТГ и, в случае выявления патологий в сердечном ритме, врачом назначается эхокардиография. Первое УЗИ проходит на шестой неделе, именно в это время врач может услышать отчетливое сердцебиение плода. Но срок беременности ещё мал, и поэтому мы можем услышать сердце, но судить об общем развитии или имеющейся патологии только по ритму невозможно. Врач измеряется ЧСС и сверяет показания с таблицей, которая изображена ниже. По частоте сердечных сокращений можно судить о развитии плода, поставить точный срок беременности и определить, есть ли отклонения в сердце будущего малыша.
Глядя на цифры в таблице, можно заметить, что ЧСС плода отличается от сердечного ритма родившегося ребенка частотой. К 8-ой неделе идет поступательное нарастание ритма, а к 9-ой уже появляется среднее значение, на показатель которого и ориентируются врачи при сравнении. К 14-ой неделе ритм достигает пика и соответствует среднему показателю в 157 уд/мин, хотя допускаются и верхние, и нижние показатели от 146 до 168 уд/мин.
Сердцебиение плода во втором и третьем триместре
Отсчет в 14 недель и постоянный ритм сердца в пределах от 140 до 160 уд/мин до непосредственных родов говорит о здоровье плода. Показатели ЧСС должны оставаться на одном и том же уровне в 17, 22, 32 и 39 недель.
Когда сердцебиение сбивчивое, по характеру напоминающее тахикардию, врач назначит дополнительные исследования, которые помогут точно определить диагноз плода. Учащенный ритм бывает из-за легкого кислородного голодания. Сердце может биться редко, так, при брадикардии малыш недополучает кислорода (тяжелая степень гипоксии вследствие фетоплацентарной недостаточности) и поэтому в большинстве случаев у него происходит остановка сердца: ребенок умирает прямо в утробе матери. Когда плод находится на 32 неделе, женщине могут сделать экстренное кесарево сечение, тем самым, спасти жизнь ребенку, в остальных ситуациях назначаются искусственные роды.
В третьем триместре женщина проходит процедуру КТГ, где наряду с сердечным ритмом регистрируются маточные сокращения и шевеления плода. Норма сердцебиение плода по неделям помогает следить за состоянием развития малыша. Это актуально для беременных, имеющих наследственные заболевания, хронические болезни, перенесенные вирусные инфекции. При измерении ЧСС женщина должна находиться в спокойном состоянии, так как уровень её активности напрямую связан с сердечными сокращениями плода. У ребенка также отмечаются фазы сна и бодрствования: как только вы почувствовали, что ребенок стал шевелиться, его сердечный ритм будет учащенным. Именно по этой причине после 14-ой недели диагносты ввели в таблице показателей ЧСС средние значения.
Комментариев пока нет!
Как и чем можно выслушать
Регистрация сердцебиений плода возможна путем их выслушивания и графического изображения (по типу электрокардиограммы). Для этого используются такие методы:
1. Аускультация – выслушивание ухом
Аускультация – непосредственное выслушивание сердечных тонов плода через акушерский стетоскоп (специальную трубочку, которой акушеры выслушивают сердце). Для этих целей можно использовать также обычный фонендоскоп или приложить ухо к животу в нужных точках:
- Если головка обращена вниз к тазу, а спинка определяется справа, искать сердцебиение нужно в правых отделах живота ниже уровня пупка. При таком же головном предлежании, но со спинкой, повернутой влево, они слышны в левой половине ниже пупка.
- Если головка расположена вверху живота, а ягодицы обращены к тазу (тазовое предлежание): при спинке, повернутой влево, выслушивать в левых отделах над пупком, если спинка справа – в правой половине выше пупка.
- При поперечном и косых положениях плода (независимо от его пола), что бывает во втором и начале третьего триместра беременности, найти точку для выслушивания трудно. Чаще она расположена на уровне пупка слева или справа от него.
Нажмите на фото для увеличения
Аускультация – самый простой и достаточно информативный метод оценки сердцебиений плода. Но у него есть и недостатки:
2. УЗИ – эхография сердца
Ультразвуковое исследование – удобный и информативный метод оценки сердцебиений, позволяющий не только услышать их, но также непосредственно увидеть и записать. Провести его может только специалист: акушер-гинеколог или врач УЗИ диагностики. В плановом порядке каждая беременная проходит через эту диагностику 3 раза: в 10–12, 21–23, 31–32 недели. При необходимости УЗИ можно делать столько раз, сколько нужно, и в более ранние сроки.
Сердечная область выделена оранжевым
3. Кардиотокография
Разновидность ультразвукового исследования, в ходе которого проводится только выслушивание звуков и графическая регистрация сердцебиений плода (по типу ЭКГ) без визуального изображения сердца, называют кардиотокографией. Основное достоинство метода в том, что он позволяет регистрировать сердечную деятельность ребенка даже в родах во время схваток. При этом идет синхронная графическая запись ЧСС и силы сокращений матки, что дает возможность оценить кровообращение в пуповине, когда матка пребывает в тонусе.
Еще одно достоинство кардиотокографии в том, что она может проводиться столько времени, сколько требует ситуация (более часа). И хотя ее результаты имеет право оценивать только врач, сама беременная может ориентировочно определиться, как бьется сердце у ее малыша, так как слышит эти сердцебиения во время исследования. До 20–21 недели провести КТГ бывает проблематично, но возможно.
Датчики для самостоятельного использования
Существует альтернативная разновидность кардиотокографии, которая может проводиться самостоятельно беременной женщиной в домашних условиях. Для этого существуют специальные приспособления – датчики для индивидуального использования. Они имеют вид небольшой пластиковой коробки размером с мобильный телефон. Установив этот датчик в нужные точки для выслушивания на животе (они описаны в разделе этой статьи «аускультация – выслушивание ухом») и подсоединив через кабель к гаджету, имеющему операционную систему, можно услышать звук сердцебиений и увидеть их графическую запись.
Как измеряют частоту сердечных сокращений
Для получения точных данных относительно частоты пульса плода используют КТГ, ЭКГ, УЗИ и аускультацию.
УЗИ плода и его сердца
На ранних сроках беременности сердцебиение специалист определит при помощи трансвагинального датчика. Уже после 7й недели звук сердца будет слышен и при диагностике трансабдоминальным датчиком (врач проводит им по животу женщины).
«Четырехкамерный срез» сердца плода используют для определения нарушений развития. Нередко именно пороки развития сердца являются причиной снижения или повышения ЧСС. При данном «срезе» врач на УЗИ отлично видит 2 предсердия и 2 желудочка плода.
Если возникают подозрения и количество биений сердца плода не соответствует норме, назначают дополнительные методы исследования.
ЭКГ (эхокардиография)
Проводится данный метод диагностики по показаниям, если при УЗИ были выявлены нарушения: задержка внутриутробного развития плода, работа сердца не соответствует нормам, патологии строения сердца или развития плода. С его помощью можно детально проверить строение сердца, выполнение всех функций и наличие нарушений кровотока во всех отделах сердца.
При ЭКГ используют двух- и одномерное изображение, допплерометрию. Наиболее информативным является период в 18-28 акушерских недель по причине достаточного уровня ИАЖ.
Помимо направления после УЗИ эхокардиографию назначат женщине, если ей больше 38 лет, у нее имеются заболевания эндокринной (сахарный диабет) или сердечнососудистой (врожденный порок сердца — ВПС, к примеру) систем. Гинеколог также может принять решение о проведении ЭКГ, если во время беременности будущая мама перенесла инфекционные заболевания (особенно тяжелые) или она имеет детей с ВПС.
Аускультация сердца плода
На ранних сроках данный метод не применяется ввиду своей не эффективности. Но после 20 недели гинеколог обязательно будет прослушивать сердцебиение плода специальной трубкой (деревянной, пластиковой или алюминиевой) во время каждого осмотра. Во время процедуры будущая мама должна лежать на спине на кушетке.
С каждой неделей врач будет все отчетливее слышать биение сердца плода среди шумов кишечника или сосудов матки. Нередко врачу приходится поискать наиболее благоприятную точку для использования аускультации, т.к. четкость тонов зависеть от положения плода, его движений и предлежания плаценты.
С помощью аускультации можно предположить, как расположен ребенок в утробе. Если лучше всего сердцебиение прослушивается на уровне пупка женщины, то малыш находится в поперечном положении. Если ниже пупка или слева, то ребенок в головном предлежании. Если выше пупка — в тазовом.
Важно, чтобы гинеколог слышал ритмичность стука. Если частота сокращений сердца без ритма, то можно заподозрить гипоксию (в таком случае стук еще становится глуховатым) или врожденный порок сердца
Иногда врач не может прослушать сердцебиение:
- при многоводии или маловодии;
- если плацента находится на передней стенке матки;
- при ожирении у матери;
- если ребенок в данный момент сильно активен.
КТГ (кардиотокография)
Примерно с 32 акушерской недели на первый план выходит довольно эффективный метод диагностики работы сердца — КТГ. Данный способ хорош тем, что в одно время фиксирует работу сосудов матки и плода. Если беременность полностью здоровая и врач не подозревает отклонений, то КТГ беременной женщине могут не делать.
Процедура: будущей маме на живот крепят 2 датчика, с которыми она должна находиться около часа (иногда 30 минут достаточно). КТГ никак не влияет ни на здоровье плода, ни на состояние женщины.
Случаи, когда кардиотокография обязательна для проведения:
- повышенная температура тела матери (выше 38-38,5 градусов);
- на матке есть рубец после оперативного вмешательства;
- беременная страдает от хронических эндокринных или сердечнососудистых заболеваний (синусовой тахикардии);
- гестоз (поздний токсикоз с наличием белка в моче);
- преждевременные роды или переношенная беременность;
- во время родов используют, когда назначена стимуляция родовой деятельности;
- маловодие или многоводие;
- ЗВУР плода (внутриутробная задержка развития);
- допплерометрия выявила нарушения кровотока в артериях;
- раннее созревание плаценты;
- гинеколог при аускультации наблюдает замедление, ускорение ритма, другие нарушения.
Если ЧСС плода в ответ на сокращения матки становится реже, это может свидетельствовать о нарушениях в маточно-плацентарном кровотоке и гипоксии плода. Особенно опасно уменьшение частоты сокращений до 70 и меньше в течение 1 минуты.
Определение пола на ранних сроках
 Официальная медицина отрицает возможность определения пола ребенка по биению сердца. Во всем мире проводились многочисленные эксперименты, по результатам которых можно с достоверностью 60-70% предсказать, кто родиться – мальчик или девочка. У мальчиков сердечко бьется чаще, у девочек частота сокращений чуть ниже показателя 140. Биение сердца будущих мальчиков после 12 недели составляет более 140 уд./мин.
Официальная медицина отрицает возможность определения пола ребенка по биению сердца. Во всем мире проводились многочисленные эксперименты, по результатам которых можно с достоверностью 60-70% предсказать, кто родиться – мальчик или девочка. У мальчиков сердечко бьется чаще, у девочек частота сокращений чуть ниже показателя 140. Биение сердца будущих мальчиков после 12 недели составляет более 140 уд./мин.
Предсказание пола затрудняется другими факторами, определяющими скорость биения сердечка. Мальчик или девочка могут активно двигаться во время прослушивания, или наоборот, отдыхать.
Недостаток кислорода существенно влияет на показатели – снижает частоту, делает тоны глухими. Отклонения от нормы также могут быть причиной учащенного или замедленного сердцебиения.
В качестве альтернативы или в дополнение к методу подсчета сердечного ритма существуют народные приметы, помогающие определить пол будущего карапуза. Если будет мальчик, у женщины наблюдается сильный токсикоз, острый живот, если мама предпочитает есть сладкое, значит, будет девочка. Таких примет очень много и, несмотря на вековую практику, здесь тоже бывают осечки.
 Метод подсчета сердечного ритма у эмбриона актуален после 12-13 недель, когда половые органы сформированы. На ранних сроках определение пола затруднено из-за непостоянного ритма. Но после 20 недель определить со 100% вероятностью, мальчик или девочка живет в мамином животике, можно с помощью УЗИ.
Метод подсчета сердечного ритма у эмбриона актуален после 12-13 недель, когда половые органы сформированы. На ранних сроках определение пола затруднено из-за непостоянного ритма. Но после 20 недель определить со 100% вероятностью, мальчик или девочка живет в мамином животике, можно с помощью УЗИ.
Услышать первые биения сердечка своего будущего малыша – мечта любой женщины
По большому счету будущей маме не важно, родиться мальчик или девочка, главное, чтобы малыш был здоровым и полноценным. И все же способ определения пола ребенка по биению сердца остается жутко интересным для молодых родителей
Хотя при любых прогнозах на сроке 9 месяцев станет понятно, мальчик или девочка развивается в животе у мамы.
Если сердечный ритм отклоняется от нормы
И скачущий пульс, изменения которого не связаны со схватками, и монотонный сниженный пульс, который при схватках не меняется, — одинаково неблагоприятные диагностические признаки. Обычно они говорят о глубокой гипоксии, сердечной недостаточности и повреждении мозга ребенка.
Окситоциновый тест
Как видите, с пульсом малыша «все сложно». Даже опытный врач, изучая ленту КТГ, не всегда может уверенно сказать, что происходит: проблемы с плацентой? Плотное обвитие пуповины? Сердечная недостаточность?
Поэтому порой врачи применяют «окситоциновый тест». При этом роженице вводят небольшое количество гормона окситоцина, активизирующего сокращения матки. На ход родов такой тест не повлияет (поскольку усилит только несколько схваток). Зато позволит врачу посмотреть на реакцию ребенка. Если в ответ на введение препарата частота сердечных сокращений увеличится – значит, пока у крохи хватает сил, чтобы появиться на свет естественным путем.
Что такое сердцебиение плода
Определение ЧСС плода по неделям (частоты сердечных сокращений) является важным показателем, по которому специалисты могут установить, как развивается малыш. На результат прослушивания тонов влияет несколько факторов: анатомические особенности строения сердца ребенка, степень содержания в крови гемоглобина и кислорода, состояние вегетативной нервной системы, влияние гормонов. Врачи определяют частоту сердцебиения плода, чтобы вовремя обнаружить отклонения в его здоровье и развитии.
Практически все проводимые при беременности исследования направлены на то, чтобы вовремя выявить возможную кислородную недостаточность (гипоксию), которая способна вызвать в организме еще не родившегося малыша целый комплекс негативных изменений.
Обычно причиной недостатка кислорода у плода являются различные патологии в организме беременной, в плаценте и в организме самого плода.
- гипоксия нарушает функционирование всего организма;
- гипоксия изменяет ход обменных процессов в организме;
- гипоксия в начале беременности ведет к аномалиям развития эмбриона;
- в конце беременности нехватка кислорода приводит к замедлению роста, повреждению ЦНС, нарушению адаптационных возможностей плода.
За счет компенсаторных способностей в организме плода поддерживается необходимый уровень кровотока. К таким механизмам компенсации относятся высокая ЧСС до 160 ударов в минуту и особый фетальный гемоглобин, строение которого помогает лучше захватывать и удерживать кислород по сравнению с обычным гемоглобином.
Вследствие этого происходит задержка развития структур головного мозга ребенка, нарушается строение и функционирование сосудов, что нарушает развитие гематоэнцефалического барьера, который защищает нервную систему от повреждений. Без него любое, даже самое незначительное воздействие губительно для головного мозга ребенка.
При этом небольшая гипоксия не имеет таких разрушительных последствий, а вот длительная и значительная гипоксия вызывает ишемию и некроз тканей плода. Поэтому нехватка кислорода в период беременности после родов может вылиться как в функциональные расстройства нервной системы, так и в задержку психического развития.
Определение ЧСС, ритмичности и характера сердечных сокращений необходимо на протяжении сей беременности. Эти показатели дают возможность проследить за состоянием малыша и не пропустить возможные пороки развития, а также своевременно оказать необходимую помощь, если потребуется.
Понаблюдать за сокращениями необходимо для того, чтобы:
- Подтвердить, что зачатие произошло и эмбрион развивается. Если появились первые проявления беременности, женщине рекомендовано ультразвуковое исследование для исключения внематочной беременности. С помощью современных технологий сокращения сердца плода могут зафиксировать через три недели после зачатия. Если с помощью обследования удалось подтвердить беременность, но при этом пульс не обнаруживается, не нужно нервничать. Повторное обследование уже через неделю помогает услышать биение сердца. Но, если и в дальнейшем не получится ничего услышать, выявляют замирание беременности. Помочь в этой ситуации нельзя, поэтому полость матки очищают.
- Оценить состояние плода. Стрессовые ситуации, болезни матери, физические нагрузки, уровень кислорода, периоды сна и бодрствования влияют на показатели пульса плода. Но это временные изменения. При слишком быстром пульсе на протяжении длительного времени диагностируют фетоплацентарную недостаточность, когда эмбриону не хватает кислорода. Эта проблема часто имеет хроническое течение. Если сердцебиение замедлилось, это говорит об истощении компенсаторных механизмов и ухудшении состояния плода. Поэтому придется прибегнуть к экстренному родоразрешению.
- Следить за состоянием плода в процессе родовой деятельности. Для этого периода характерно значительное повышение нагрузки на организм малыша. Он сдавливается родовыми путями и страдает от недостатка кислорода. В большинстве случаев организм хорошо переносит нагрузки, но при отслойке плаценты, пережатии пуповины и в других случаях нужна срочная помощь.
Тахикардия плода
Эмбриональная тахикардия встречается не часто — это не более 0,5-1% от всех беременностей, которые подвергались диагностике.
Помочь врачу определить природу тахикардии могут гестационный возраст, длительность тахикардии, наличие сердечной дисфункции.
Тахикардия может варьироваться от простой синусовой до различных «тахиаритмий».
Причины:
- со стороны матери: гипертиреоз или принимаемые медикаменты;
- со стороны плода: внутриутробная инфекция, гипоксия, анемия плода, хромосомные аномалии: трисомия 13 или синдром Тернера.
Лечение: долгосрочный прогноз при вовремя проведенном лечении обычно благоприятный, тахикардия проходит в течение первого года жизни ребенка.
Ах да, чуть не забыли. Пол ребенка по сердцебиению определить нельзя, так что не верьте в бабушкины сказки.