Бледная трепонема (treponema pallidum)
Содержание:
Возможные профилактические меры
 Первое, что должен прекратить человек, это беспорядочные половые связи с незнакомыми людьми. В некоторых случаях, даже презерватив не сможет защитить. Но если половой контакт без защиты все же случился, тогда необходимо срочно обработать половые органы антисептиком.
Первое, что должен прекратить человек, это беспорядочные половые связи с незнакомыми людьми. В некоторых случаях, даже презерватив не сможет защитить. Но если половой контакт без защиты все же случился, тогда необходимо срочно обработать половые органы антисептиком.
Спустя один месяц, лучше сдать анализы и пройти осмотр у врача. Не стоит принимать самостоятельных мер по лечению, потому что болезнь может только скрыться, что в дальнейшем затруднит терапию.
Если вы живете в одном доме с инфицированным человеком, старайтесь меньше с ним контактировать и не пользоваться одними вещами. После того, как прошло эффективное лечение, все чего касался больной необходимо прокипятить.
Профилактической мерой можно назвать и регулярные походы к врачу, не менее двух раз в год.
Женщины в период вынашивания малыша должны стоять на учете у акушера-гинеколога. Если у женщины уже было это заболевание, то она должна быть на особом контроле у врача.
После незащищенного полового контакта лучше сделать спринцевание.
Экстренные меры предосторожности
Как же обезопасить себя, если бледная трепонема настолько хитра, что даже иммунная система распознает это микроорганизм и его антигены не сразу?
Самое главное, это полностью исключить любые случайные сексуальные связи. Постоянный проверенный половой партнер является гарантией сведения риска инфицирования к минимуму. Исключить же другие пути заражения не составит большого труда. Для этого достаточно:
- Строго соблюдать правила личной гигиены.
- Регулярно мыть руки с мылом.
- Иметь индивидуальные принадлежности личного пользования каждому члену семьи, и никогда не пользоваться чужими.
- На рабочем месте соблюдать правила техники безопасности.
- Не посещать сомнительные маникюрные салоны и мозольные кабинеты.
Если же случайная связь все же имела место, то необходимо:
- Использовать презерватив.
- В первые полчаса после секса воспользоваться любым антисептическим раствором, вводя его как можно глубже в уретру или влагалище.
- Срочно посетить венеролога, независимо от наличия симптомов.
- Регулярно сдавать кровь на анализ RW и антигены.
https://youtube.com/watch?v=z5pl4PSvGFg
Оптимальные условия для жизни бактерии
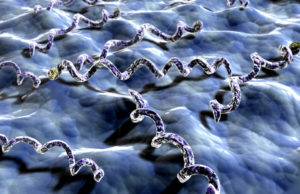 Влияние условий на бледную трепонему
Влияние условий на бледную трепонему
Бледная трепонема — облигатный анаэробный микроорганизм, получающий энергию без доступа кислорода. Бактерия хорошо размножается во влажной и теплой среде. Местом первичного обитания бледной трепонемы в организме человека является лимфатическая система.
Трепонема очень подвижна и при первой возможности легко проникает внутрь тела мужчины или женщины через поврежденную кожу или слизистую оболочку. Бактерия наподобие штопора ввинчивается в выбранное место и достигает находящихся рядом лимфососудов и лимфоузлов. Здесь она быстро размножается и постепенно захватывает всю лимфосистему, а также повреждает стенки кровеносных сосудов, вызывает их разрушение и образование микротромбов.
Вначале распространение трепонемы в органы человека происходит с током лимфы, но в период интенсивной активности бактерии могут находиться в любом органе и в крови. Этот этап развития микроорганизма в теле человека соответствует стадии вторичного сифилиса. Бактерия настолько живуча, что даже захваченная макрофагами и лейкоцитами в пищеварительную фагосому, остается жизнеспособной. Такая особенность повышает ее устойчивость к неспецифическому иммунитету и антибиотикам.
Обязательным условием для жизни и размножения бледной трепонемы является нейтральная среда обитания (pH 7,4). По этой причине она редко поселяется на стенках влагалища женщин, так как кислый вагинальный секрет обездвиживает ее. Но, в то же время, бактерия может спокойно находиться на внешних половых органах или шейке матки.
Размножение бледной трепонемы происходит простым способом поперечного деления, когда цельная бактерия делится на отдельные части — завитки, содержащие в себе все клеточные структуры микроорганизма. Процесс размножения при благоприятных условиях не прекращается и повторяется каждые 30 — 33 ч.
Симптомы вторичного сифилиса
Развитие вторичного сифилиса часто начинается с общих симптомом, сходных с проявлениями ОРВИ или гриппа. Это недомогание, повышение температуры, озноб, головная боль. Отличительной особенностью вторичного сифилиса является артралгии и миалгии, усиливающиеся в ночное время. Только через неделю после появления этих продромальных симптомов возникают кожные проявления вторичного сифилиса.
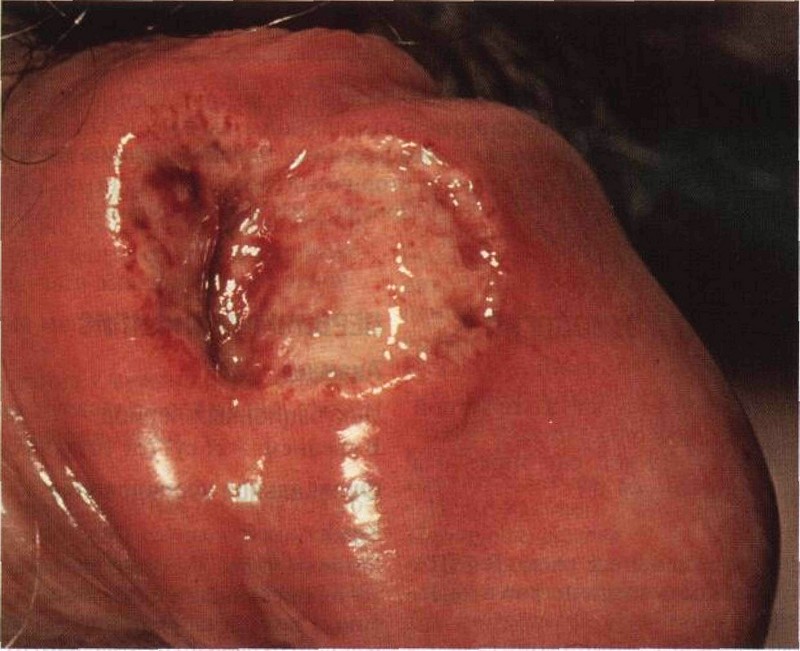
Высыпания вторичного сифилиса — вторичные сифилиды — отличаются значительным полиморфизмом. При этом они имеют целый ряд сходных характеристик: доброкачественное течение без периферического роста и разрушения окружающих тканей, округлая форма и четкое отграничение от окружающей их кожи, отсутствие субъективной симптоматики (изредка отмечается небольшой зуд) и островоспалительных признаков, заживление без образования рубцов. Вторичные сифилиды содержат большую концентрацию бледных трепонем и обуславливают высокую инфекционную опасность больного вторичным сифилисом.
Наиболее распространенной формой сыпи при вторичном сифилисе является сифилитическая розеола или пятнистый сифилид, проявляющийся округлыми бледно-розовыми пятнами диаметром до 10 мм. Обычно они локализуются на коже конечностей и туловища, но могут быть на лице, стопах и кистях. Розеолы при вторичном сифилисе появляются постепенно по 10-12 штук в день в течение недели. Типично исчезновение розеолы при надавливании на нее. К более редким формам розеолезной сыпи при вторичном сифилисе относятся шелушащаяся и приподнимающаяся розеолы. Первая имеет небольшое западение в центре и покрыта пластинчатыми чешуйками, вторая — возвышается над общим уровнем кожи, что делает ее похожей на волдырь.
Редкой формой высыпаний вторичного сифилиса является пустулезный сифилид. Его появление обычно наблюдается у ослабленных пациентов (больных туберкулезом, наркоманов, алкоголиков) и свидетельствует о более тяжелом течении вторичного сифилиса. Пустулезный сифилид характеризуется наличием гнойного экссудата, который высыхает с образованием желтоватой корочки. Клиническая картина напоминает проявления пиодермии. Пустулезный сифилид вторичного сифилиса может иметь следующие формы: импетигинозную, угревидную, эктиматозную, оспенновидную, рупоидную.
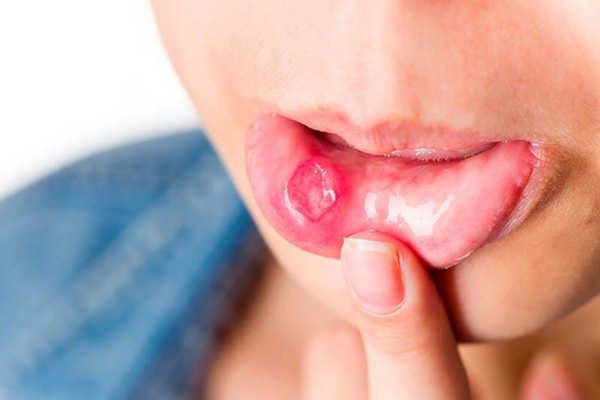
Кожные проявления вторичного сифилиса сопровождаются генерализованным увеличением лимфатических узлов (лимфаденитом). Увеличенные шейные, подмышечные, бедренные, паховые лимфоузлы остаются безболезненными и не спаяны с окружающими их тканями. Нарушение питания корней волос при вторичном сифилисе приводит к выпадению волос с развитием диффузной или очаговой алопеции. Часто отмечаются поражения слизистых оболочек ротовой полости (сифилис полости рта) и гортани. Последние обуславливают характерную осиплость голоса у больных вторичным сифилисом.
Со стороны соматических органов наблюдаются в основном функциональные изменения, которые быстро проходят при проведении лечения и отсутствуют в периоды скрытого вторичного сифилиса. Поражение печени проявляется ее болезненностью и увеличением, нарушением печеночных проб. Часто наблюдается гастрит и дискинезия ЖКТ. Со стороны почек возможна протеинурия и возникновение липоидного нефроза. Поражение нервной системы проявляется раздражительностью и нарушением сна. У некоторых пациентов с вторичным сифилисом наблюдается сифилитический менингит, легко поддающийся терапии. Возможно поражение костной системы с развитием остеопериоститов и периоститов, проявляющихся ночными болями преимущественно в костях конечностей и протекающих без костных деформаций. В отдельных случаях вторичного сифилиса могут наблюдаться отит, сухой плеврит, ретинит, нейросифилис.
Профилактика заражения
Теперь, когда стало понятно спирохета — что это такое, какую опасность она представляет, стоит задуматься о мерах предупреждения заражения.
В первую очередь следует вести разборчивую сексуальную жизнь, используя защитные методы контрацепции — презервативы.
Использование инъекционными наркоманами общих шприцев, емкостей для приготовления наркотиков — глобальная проблема, которую необходимо решать на государственном уровне. Это может привести не только к распространению сифилиса, но и других опаснейших заболеваний (ВИЧ, гепатит С).
Беременные женщины при постановке на учет обязательно должны пройти исследования, чтобы исключить опаснейшее для плода заболевание.
Соблюдение моральных принципов, элементарных правил гигиены — вот основные действия, не допускающие попадания в организм возбудителей венерических заболеваний. Культура правильного и адекватного поведения должна вырабатываться с детства, быть неотъемлемой частью жизни в обществе.
К сожалению, огромное количество людей во всем мире ежедневно заражается венерическими заболеваниями, и некоторые недуги могут представлять реальную угрозу человеческой жизни. В частности речь идет о сифилисе, возбудителем которого является бледная трепонема. Необходимо отметить, что вышеуказанное заболевание относится к разряду инфекционных, причем протекает оно системно, поражая не только кожные покровы, но и ткани внутренних органов.
Терапия заболевания
Первые медикаменты для лечения сифилиса, были разработаны несколько сотен лет назад, и в их основу легли соединения ртути. Затем эти компоненты заменили на мышьяк, йод и висмут. Однако они вместе с больными клетками уничтожали и здоровые. Позже их заменили другими компонентами.
Нам сегодняшний день терапия подбирается в зависимости от стадии болезни, и ее развития.
Первичный сифилис устраняется за два месяца, если придерживаться всех назначений доктора. В качестве терапии используют антибиотики и таблетки, которые принимают в стационаре под наблюдением доктора. Параллельно с ними, принимают средства укрепляющие иммунитет.
Вторичный и третичный сифилис лечат также антибиотиками, которые применяют орально и инъекционно. Вся терапия длится не менее трех недель.
Особое лечение должно быть назначено пациенту, если при диагностировании сифилиса, у него было выявлено другое венерическое заболевание. В этом случае, будет проводиться лечение не только трепонемы, но и сопутствующего недуга.
Если у человека скрытая форма, поздняя или врожденная, тогда внутримышечно вводят бийохинол. Параллельно с лечением, проводится обследование партнеров.
Терапия беременных проходит также специфически. Его начало должно припасть на тридцать вторую неделю срока, чтоб сократить возможность инфицирования плода. Таким женщинам делают инъекции пеницилина.
Новорожденных инфицированных детей лечат внутривенными и внутримышечными уколами, применяя для этого такие препараты, как миарсенол, соварсен и другие. Поздние стадии сифилиса лечат йодистым калием.
Не верьте им, это обман. Если вводить антибиотики таким способом, то организм просто привыкнет к ним и лечение будет бесполезным.
Клинические проявления болезни
Обратите внимание, высокий уровень заразности наблюдается у больных при первичном и вторичном сифилисе, который проявляется формированием на кожном покрове и слизистых половых органов первых проявлений болезни. Именно в данный период времени происходит интенсивное размножение и выделение в окружающее пространство бледной трепонемы
В наше время растет количество больных, у которых сифилис проявляется экстрагенитальными шанкрами, которые локализуются на слизистой оболочке рта, глотки, ануса. Элементы сыпи могут наблюдаться на лице, а сифилиды на ладонной поверхности рук и подошвах.
Продолжительность инкубационного периода может колебаться и составлять период времени от 3 недель до 3 месяцев, при этом будет наблюдаться распространение микроорганизмов с током лимфы и крови, а также интенсивное их размножения в лимфатических узлах.
В области внедрения бледной трепонемы в скором времени появляется гиперемированной узелок плотной консистенции, который в дальнейшем формирует язву, его называют твердый шанкр. В большей части случаев этот патологический симптом локализуется на половом органе, половых губах, груди, на пальцах рук, в нижней части живота и ротовой полости. Что касается размеров язвенного процесса, то они могут колебаться от микроскопических до очень больших, их может быть несколько. Параллельно с этим наблюдается увеличение размеров лимфоузлов в области локализации зоны заражения.
Через 10 суток с момента появления твердого шанкра формируется вторичный сифилис, характеризующийся распространением инфекции по организму гематогенным путем. Клинически проявляется появлением элементов сыпи розовой окраски, их называют вторичные сифилиды. Характеризующей особенностью считается самостоятельное их исчезновение и повторное появление через некоторое время. Наблюдается присоединение признаков интоксикации, а именно: ощущение жара, общей слабости, боли в суставах, внезапной потери массы тела. Вторичная форма патологического процесса сопровождается формированием ангины, стоматита, кондилом, которые локализуются на половых органах и увеличением лимфатических узлов
Обратите внимание, при отсутствии адекватной и своевременной терапии происходит переход заболевания в третью стадию, которая характеризуется поражением нервных волокон.
Третичная форма сифилиса может проявляться через 3-15 лет после инфицирования бледной трепонемой. Ее течение характеризуется появлением гумм и очагов деструктивных изменений
Наблюдается нарушение функционирования внутренних органов и систем необратимого характера. Больного начинают беспокоить расстройства дыхания и речи, усложняется процесс глотания. Протекая в данной форме, заболевание приводит к инвалидности или даже смерти.
Сифилис врожденного генеза, как уже отмечалось, формируется в результате заражения ребенка от больной матери еще во время пребывания в ее утробе. Характеризуется присутствием таких патологических симптомов как: врожденная глухота, кератит, гетчисоновые зубы.
Характеристика нетрепонемных тестов
Использование только одного типа серологического теста недостаточно для диагностики, поскольку может привести к ложноотрицательным результатам у лиц, тестируемых во время первичного сифилиса, и ложноположительным результатам у лиц без сифилиса.
Ложноположительные результаты нетрепонемного теста могут быть связаны с различными медицинскими состояниями и факторами, не связанными с сифилисом, включая:
- другие инфекции (например, ВИЧ, гепатиты вирусные, ОРЗ, грипп, ветрянка);
- другие трепонемные эндемии (при фрамбезии, пинте/Пуру-пуру, болезни Беджета) и нетрепонемные зоонозы (боррелиоз. лепра), отсюда все лица, путешествующие/прибывшие из эндемичных районов должны быть обследованы на сифилис;
- аутоиммунные состояния;
- системные соединительнотканные поражения;
- патологии ССС, например при инфаркте;
- иммунизацию;
- онкология, в т.ч. крови;
- беременность;
- менструация;
- инъекции наркотиков;
- более пожилой возраст (старше 80 лет).
Поэтому лица с реактивным нетрепонемным тестом всегда должны проходить трепонемный тест для подтверждения диагноза сифилиса. Также поэтому сифилис следует дифференцировать от выше указанных заболеваний.
Ложноотрицательные результаты серологии сифилиса встречаются при эффекте прозоны во вторичной стадии, выраженных иммунодефицитах, в т.ч. ВИЧ,
Нетрепонемные тесты имеют небольшую чувствительность (70-80% при раннем и 30% при позднем сифилисе), но дешевы, просты в исполнении, поэтому используются для скрининга.
Кроме того, нетрепонемные титры тест-антител коррелируют с активностью заболевания и поэтому используются для отслеживания эффективности лечения. Результаты следует сообщать количественно. Четырехкратное изменение титра, эквивалентное изменению двух разведений (например, от 1:16 до 1:4 или от 1:8 до 1:32), считается необходимым для демонстрации клинически значимой разницы между двумя нетрепонемными результатами теста, полученными с использованием одного и того же серологического теста.
Последовательные серологические тесты у отдельных пациентов должны проводиться с использованием одного и того же метода тестирования (VDRL или RPR), предпочтительно в одной и той же лаборатории.
VDRL и RPR одинаково достоверны, но количественные результаты этих двух тестов нельзя сравнивать напрямую, потому что титры RPR часто немного выше, чем титры VDRL.
Титры нетрепонемных тестов обычно изменяются после терапии и могут стать нереактивными с течением времени. Однако, в некоторых людях, нетрепонемные антитела могут упороно присутствовать в течение длительного периода времени, ответ названный “реакция серофаста”.
Показания к исследованию крови
Гематологическое исследование на ЗППП в срочном порядке следует пройти пациентам с симптомами сифилиса. Наиболее характерными являются такие настораживающие признаки:
О чем расскажет анализ крови ИФА?
- безболезненный шанкр в виде крупных твердых прыщей с белыми головками или открытых язвочек;
- папулы (множественные узелки на коже);
- высыпания пунцового или розоватого оттенка (часто они покрывают ступни и ладони);
- увеличение лимфатических узлов;
- сероватый налет на языке;
- активное выпадение волос на голове и появление проплешин;
- западение спинки носа;
- носовое кровотечение;
- гуммы (болезненные плотные формирования с ровными бледно-розовыми краями и багровыми, темно-коричневыми углублениями в виде кратеров);
- перфорация нёба (образование дырочек);
- острый дефицит массы тела;
- ломота суставов и костей в вечерние и ночные часы;
- нарушение чувствительности;
- базальный менингит;
- менингомиелит (воспалительное поражение оболочек спинного мозга, его корешков и вещества);
- гидроцефалия;
- болезнь Бейля (паралитическое слабоумие);
- галлюцинации.
Все симптомы расположены по мере развития сифилиса от первой к терминальной стадии. На начальном этапе такого заболевания иногда дают о себе знать плохой аппетит, мышечная слабость, повышение температуры, бессонница и головные боли.
Во время сифилиса женщины могут страдать от жжения и неприятных болевых ощущений в области половых органов, а выделения из влагалища при этом обретают резкий специфический запах. Появляется герпес. Шанкр, о котором шла речь ранее, наблюдается преимущественно на пенисе у мужчин и на половых губах у женщин с дальнейшим разрастанием язв до лобка, бедер и брюшной полости.
Возбудители сифилиса при отсутствии грамотной терапии могут передаться новорожденному через грудное молоко от матери
Лабораторный тест на сифилис обязательно назначается:
- малышам, рожденным от женщин, у которых был диагностирован сифилис;
- людям, болеющим любыми другими венерическими недугами;
- лицам, проживающим вместе с заболевшими родственниками;
- пациентам для подтверждения результатов проведенного ранее скрининга на сифилис.
- гражданам, вступившим в интимную связь с непроверенными партнерами или теми, кто страдает от ЗППП.
Кровь на сифилис необходимо сдавать в период:
- вынашивания ребенка;
- подготовки к ЭКО (искусственному оплодотворению) или хирургическому вмешательству;
- лечения в стационарных условиях;
- обследования заключенных в колониях, следственных изоляторах и тюрьмах.
Доноры органов и крови также должны проходить диагностику, для того чтобы исключить вероятность заражения сифилисом реципиента.
Ежегодно во время планового обследования специалисты назначают такой анализ крови работникам здравоохранения, военной структуры, образовательного сектора, медицины и сферы общественного питания. Если пациенты, страдающие от сифилиса, уже придерживаются разработанного врачами лечения, то анализ на микрореакцию осуществляется регулярно с целью контроля эффективности выбранного курса терапии.
Лечение
Основным методом лечения сифилиса является прием антибактериальных препаратов.
Медикаментозная терапия
Для лечения сифилиса используются антибиотики пенициллинового ряда. При этом выбор конкретного препарата и схема его назначения будут зависеть от конкретного случая заболевания, стадии его выявления, наличия/отсутствия у пациента аллергии на пенициллин, что бывает нередко. Именно поэтому необходимо настоятельно следовать рекомендациям лечащего врача, проходить промежуточный контроль лечения и при возникновении любых вопросов обращаться в клинику. Основными препаратами считаются бензатина бензилпенициллин замедленного высвобождения (Бициллин L-A) — подходит также и беременным пациенткам — и бензатин пенициллин G.
При наличии аллергии на препараты пенициллинового ряда пациенту могут назначить антибиотики из группы макролидов, тетрациклинов или цефалоспоринов. Однако они обладают меньшей эффективностью, а поэтому не являются основными препаратами лечения сифилиса.
На поздних стадиях заболевания (очень редко) врач может назначить препараты ртути или висмута. В качестве поддерживающей терапии могут использоваться иммуномодуляторы.
Физиотерапия
Физиотерапию относят к вспомогательным методам лечения. Используя исключительно физиотерапевтические методы, вылечить сифилис нельзя. Однако на поздних стадиях заболевания физиотерапия может помочь справляться с проявлениями болезни, вызванными поражением нервной системы.
Народные средства
Народных рецептов избавления от сифилиса нет. Опасно полагаться на домашние средства, игнорируя симптомы, и ждать, что заболевание пройдет самостоятельно. При переходе в скрытую фазу сифилис может годами никак не проявлять себя, однако в конце концов последствия нелеченного сифилиса могут оказаться катастрофическими.
В зависимости от стадии сифилиса врачебная тактика имеет свои отличия. На ранних стадиях назначают антибиотики, и, если лечение было начато своевременно, такой подход дает ожидаемый результат. На поздних же стадиях, когда происходят патологические изменения во внутренних органах, обязательна госпитализация, многие пациенты вынуждены проходить стационарное лечение в течение нескольких месяцев.
Взято из статьи: Лечение сифилиса
Лечение при беременности
Сифилис во время беременности значительно увеличивает риски преждевременных родов, мертворождения и патологий у плода. При инфицировании матери в начале беременности, велика вероятность выкидыша и внутриутробной гибели плода, в случае инфицирования матери на поздних сроках беременности возникает специфическое поражение внутренних органов плода. Поэтому у всех беременных женщин, находящихся на учете в женской консультации, неоднократно берут анализы на выявление в организме бледной трепонемы.
Если болезнь обнаруживают, врач оценивает вероятность неблагоприятного исхода беременности и может порекомендовать ее прерывание — аборт. Однако в большинстве наблюдений (на начальных этапах развития) сифилис у беременных поддается антибиотикотерапии. При этом выбирают препараты, которые не навредят плоду.
Сифилис у беременных, обнаруженный впервые, лечат в два этапа. Применяются антибиотики пенициллинового ряда — они не оказывают токсического действия на плод. При наличии аллергии на пенициллины женщине необходимо провести десенсибилизацию (уменьшение чувствительности) к данным препаратам, так как альтернативные антибиотики при беременности противопоказаны.
Первый этап лечения всегда проводится стационарно в инфекционной больнице, сразу после обнаружения заболевания. Затем, на 20-24 неделе беременности проводят повторное, профилактическое лечение. Рожать больную направляют в инфекционное родильное отделение.
Если беременная женщина болела сифилисом ранее и уже лечилась, врач также может назначить ей пройти профилактическое лечение на поздних сроках — в конце второго или в третьем триместре. В это время плацента уже полностью сформирована, и плод способен получить необходимые лекарства.
Ребенка, мать которого болела сифилисом до или во время беременности, сразу после родов обследуют, а затем наблюдают в течение нескольких лет (так как возможно проявление позднего врожденного сифилиса, при котором ребенок рождается внешне здоровым). Об инфицировании могут сказать тревожные симптомы или нарастающий титр антител к возбудителю в крови новорожденного.