Увеличена селезенка: причины и лечение
Содержание:
Причины
Слева — селезенка нормального размера, справа — увеличенная.
Увеличение селезенки при инфекционных и токсических процессах
При попадании в организм антигенов из внешней среды или под действием внутренних токсических факторов развивается интенсивный иммунный процесс. Селезенка активно участвует в нем, при этом усиливается ее кровенаполнение и масса содержащихся в ней клеток. Увеличение селезенки характерно для многих воспалительных, некротических процессов в организме. Оно встречается при острых инфекциях (инфекционный мононуклеоз, гепатит, тиф, туляремия, сепсис, инфекционный эндокардит). Спленомегалия характерна для таких хронических инфекций, как саркоидоз, туберкулез, сифилис, малярия. Она встречается при токсоплазмозе, цитомегаловирусной инфекции.
Увеличение селезенки при повышенном распаде клеток крови
В селезенке происходит физиологический процесс разрушения отживших свой срок клеток крови (эритроцитов, тромбоцитов, лейкоцитов). При болезнях крови, сопровождающихся повышенным разрушением этих форменных элементов, происходит закономерное увеличение размеров селезенки. Такой механизм спленомегалии характерен для ряда анемий, сопровождающихся распадом эритроцитов (так называемые гемолитические анемии). К ним относятся врожденный сфероцитоз, аутоиммунная гемолитическая анемия, серповидно-клеточная анемия. Аутоиммунные заболевания с разрушением лейкоцитов (нейтропения) и тромбоцитов (тромбоцитопения) также могут иногда сопровождаться увеличением селезенки. При хроническом гемодиализе развивается нестабильность мембран клеток крови, они легко разрушаются. Поэтому при гемодиализе также возможно развитие спленомегалии.
Застой венозной крови в селезенке
В селезенке хорошо развита венозная сеть. Поэтому при нарушении оттока из нее венозной крови происходит ее увеличение. При скоплении крови в этом органе начинается рост сосудистой ткани, увеличивается количество эритроцитов. Развивается так называемая болезнь Банти. Застой крови в селезенке может возникнуть при разных процессах, приводящих к повышению давления в системе воротной, селезеночной, печеночной вен. Эти крупные вены могут сдавливаться, например, опухолью брюшной полости. Их просвет может перекрываться тромбом. К повышению венозного давления приводит цирроз печени. Тяжелые случаи сердечной недостаточности с выраженными отеками также сопровождаются застоем крови в селезенке и ее увеличением.
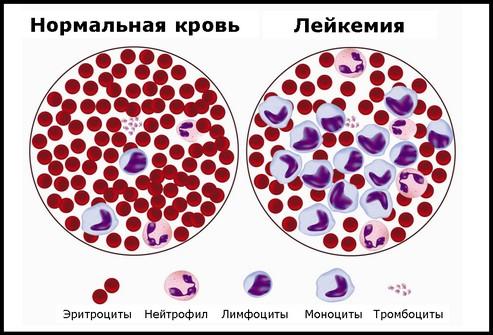
Увеличение селезенки при болезнях крови
В эмбриональном периоде селезенка является кроветворным органом. Поэтому в ней при болезнях крови могут появляться новые очаги кроветворения и метастазы. Иногда возникают первичные опухоли селезенки. Спленомегалией сопровождаются такие серьезные заболевания, как сублейкемический миелоз, хронический миелолейкоз, хронический лимфолейкоз, лимфогранулематоз, лимфобластный лейкоз, миеломная болезнь, истинная полицитемия, эссенциальная тромбоцитемия и др.
Увеличение селезенки смешанного происхождения
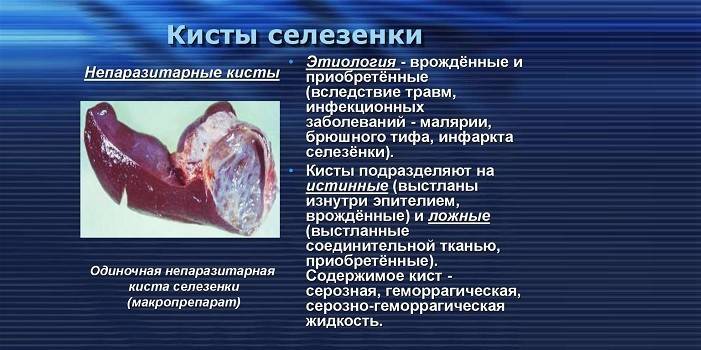
Спленомегалия характерна для так называемых болезней накопления, при которых в органах накапливаются различные вещества, что приводит к их увеличению и нарушению функций. К таким заболеваниям относятся амилоидоз, болезнь Гоше, гистиоцитоз Х. К увеличению селезенки могут привести ее кисты (например, паразитарные), нарушение функции щитовидной железы с развитием тиреотоксикоза, разрыв селезенки под капсулой с кровоизлиянием в ее толщу. Спленомегалия может быть одним из признаков системной красной волчанки.
Основные причины заболевания селезенки
Заболевания проходят бессимптомно. Могут возникать боли слева под ребрами и выпуклость в том же месте.
Дегенеративные процессы. У пожилых людей часто можно встретить атрофию органов;
Опухоли. Чаще орган поражает лимфосаркома. Первичные злокачественные опухоли почти не встречаются и не бывает метастаз;
Спленомегалия. Увеличение органа связано с ростом лимфоузлов, лихорадкой, гепатитом, изменением размеров печени, малокровием, инфекционными заболеваниями (корь, менингит, скарлатина);
Туберкулез. Причины заболевания селезенки несет палочка Коха.
Лечение
Что делать, если увеличилась селезенка? Лечение включает хирургическое удаление селезенки (спленэктомия) или применение медикаментозных средств. Оперативное вмешательство необходимо, если разрывается капсула селезенки или возникает гиперспленизм. Спленэктомия должна применяться в качестве крайней меры, поскольку она несет риск развития серьезных инфекционных заболеваний. У некоторых пациентов может развиться постспленэктомический синдром.
Через 7-12 дней после удаления селезенки количество тромбоцитов временно увеличивается (до 1 мл/мкл). Поскольку сам орган участвует в расщеплении тромбов, повышается риск тромбоза после его удаления. В течение нескольких недель количество тромбоцитов снова уменьшается.
В первые недели после удаления селезенки имеется повышенный риск тромбоза. До тех пор, пока количество тромбоцитов не опустится ниже 500 000 на мкл, следует использовать противотромботические средства. В течение этого времени следует избегать длительных периодов сидения и чрезмерных физических упражнений, при которых наблюдается повышенный риск кровотечения. Существует большая опасность развития тромбоэмболии различных органов.
После удаления селезенки повышается общая восприимчивость к инфекции. Микроорганизмы могут вызвать тяжелую пневмонию. Профилактика инфекции также может осуществляться путем постоянных инъекций растворов с пенициллином каждые 4 недели.
Для адаптации иммунной системы после спленэктомии необходимо много времени. Пациентам необходимо проходить плановую иммунизацию против гриппа, пневмококковой, гемофильной и менингококковой инфекций. Пациент должен делать все возможное, чтобы предотвратить патологию. Некоторые пациенты могут погибнуть от серьезной инфекции в течение нескольких лет.
Селезенка не является жизненно важным органом и поэтому может быть полностью удалена. В качестве альтернативы спленэктомии можно использовать радиотерапию, которая уменьшает селезенку. Однако успех облучения обычно длится всего несколько месяцев, после чего орган возвращает к исходному размеру. Зачастую требуется повторная радиотерапия.
Медикаменты
Как можно уменьшить селезенку с помощью лекарств? На ранних стадиях опухолевых новообразований больные получают специальные лекарственные средства. К ним относят:
- Гидроксикарбамид (гидроксимочевина): цитостатический средство – вещество, которое ингибирует рост клеток.
- Альфа-интерферон: белок, который стимулирует иммунную систему человека.
- Ингибиторы янус-киназы (ингибиторы ЯК): ингибируют активность определенных ферментов, которые контролируют рост клеток.

Выбор препаратов зависит от причины и стадии патологии
В начале лечения врач должен определить дозу препаратов при злокачественно увеличенной селезенке. Это зависит в основном от того, насколько высокая концентрация тромбоцитов в крови пациента. Выбранная начальная доза не должна изменяться в течение первых 4 недель лечения. После этого врач может регулировать дозу с двухнедельными интервалами.
Помимо тромбоцитопении и анемии, терапия ингибиторами JAK также может приводить к нейтропении. В этом случае у пациентов снижается концентрация нейтрофильных гранулоцитов в крови. Результатом может стать ослабление иммунной системы организма. Если количество нейтрофилов уменьшается до менее 500 на 1 мкл крови, терапию следует временно прекратить.
Рецепты народной медицины для лечения заболеваний селезенки
Наиболее часто селезенку поражают такие недуги как новообразования, воспаления и увеличение органа. Известно множество народных средств для излечения органа в домашних условиях. Рассмотрим наиболее действенные и простые в составе ингредиентов и применении.
Столовую ложку зверобоя заливаем стаканом кипятка и настаиваем, прикрыв крышкой, минут 30. Далее отвар процеживаем и разбавляем еще одним стаканом кипяченой воды комнатной температуры. Принимаем отвар 2 – 3 раза в день. Хранить такой отвар более двух суток не рекомендуется;
Селезенка, которая подверглась какой-либо инфекции, хорошо излечивается при помощи прополиса. Необходимо 30 – 40 капель прополиса растворить в четверти стакана прохладной воды. Принимать лекарство следует по чайной ложке 4 раза в день за полчаса до еды. Лечение производится в течение месяца. Если селезенка подверглась сильной инфекции, то принимать настой следует каждые три часа в течение 10 дней;
Полынь горькая прекрасно снимает воспаления. Пучок полыни замачивают на сутки в воде. Затем настой варят на медленном огне примерно 30 минут. В процеженный отвар добавляют 400 г меда. После того как отвар загустеет, его можно применять 4 раза в день по 2 столовые ложки перед едой;
Чай с цикорием. Завариваем ложку цикория, как обыкновенный чай. После того как напиток настоится, его можно пить два раза в день по полстакана до еды;
Чага – это древесный гриб, который обычно образуется на березе. Его заливают водой комнатной температуры из расчета 1:5 и настаивают в прохладном, темном месте в течение двух суток. Настой принимают по столовой ложке перед едой;
При опухолях селезенки можно принимать порошок из измельченных трав: крапивы и шалфея. Порошок употребляется после приема пищи;
Шишки хмеля настаивают на водке из расчета 4:1. Применять настой рекомендуется по 30 капель перед едой. Настой помогает, если чувствуется боль или воспаление в области селезенки. Можно делать отвар на шишках и употреблять его по 2 столовые ложки перед едой;
Календула и тысячелистник. Цветы трав смешиваются в одинаковых пропорциях и завариваются кипятком. Пить отвар необходимо по 100 г после приема пищи. Данное средство помогает при воспаленной или увеличенной селезенке;
Кора дуба и трава мыльнянка. По 20 г одного и другого ингредиента залить водой в количестве 1 л и прокипятить минут 20. Далее настоять в течение 1 – 1,5 часов. Употреблять отвар следует по 200 г 3 раза в сутки;
Сок белокочанной капусты. Перед употреблением сок слегка подогревается. Сок капусты следует принимать до еды по половинке стакана 3 раза в сутки;
Можно использовать пустырник. Настой готовится из 1 столовой ложки травы и стакана кипящей воды. Траву настаивают 1 – 1,5 часа и употребляют по столовой ложке перед едой;
Редька, свекла, морковь. Овощи натирают на терке и выдавливают сок. Далее сок переливают в темную посуду и в духовке, при малой температуре, настаивают в течение 3-х часов. Сок употребляют по 3 стакана в сутки. Такой рецепт хорошо помогает для улучшения обработки крови селезенкой;
Гранатовый сок необходимо пить продолжительное время два раза в течение дня;
Помогает гороховая каша. Промытый горох замочить на ночь. Затем залить его на 3 см выше уровня гороха и отварить без добавления соли. Кашу есть утром и вечером, за 3 часа до сна. Гороховая каша поможет при образовании доброкачественных новообразований на селезенке;
Листья земляники, фиалки, яснотки, череды и крапивы измельчить и залить кипятком. Настоять в течение часа. Пить не менее 3-х стаканов в день. Данный сбор также хорошо помогает при новообразованиях;
Измельченную траву пастушьей сумки заливают кипятком и настаивают минут 30. Процеженную смесь употребляют по ложке не менее пяти раз за сутки;
Горсть изюма настаивают примерно часов 8 – 9 на виноградном уксусе. На 50 г изюма достаточно 200 г уксуса. По утрам необходимо съесть 20 г изюма и ложку уксуса из настоя. Настойка помогает при увеличенной селезенке;
Сушеные ягоды шиповника заливаются кипятком, настаиваются как чай, после еды принимаются вместо него;
Желтый огурец. Из перезревшего огурца вынуть семечки, высушить их и растереть в порошок. Полезно для лечения принимать порошок по 15 г три раза за сутки. Лечение необходимо производить в течение 2-х недель;
Из измельченного имбиря, меда и топленого масла можно приготовить мазь, которая помогает при увеличенном органе. Мазь накладывается на кожу на место расположения органа. Лечить селезенку следует 50 дней, а мазь хранить при нормальной температуре.
Стандартные методы лечения и прогноз
Лечение блуждающей селезенки зависит от тяжести симптомов и тщательного обследования для определения размера, расположения и функционального состояния органа. Поскольку селезенка помогает поддерживать надлежащую функцию крови и иммунной системы, большинство процедур направлено на сохранение органа и максимизацию ее функции. Однако, поскольку человек может жить достаточно хорошо без селезенки, рассматривается хирургическое удаление.
Самый консервативный подход к лечению блуждающей селезенки включает настороженное ожидание при наблюдении за функцией и/или увеличением органа. Предотвращение травм путем избегания контактных видов спорта или других видов деятельности, которые могут угрожать селезенке, также является частью консервативного подхода.
Для детей с врожденным блужданием селезенки, которые испытывают эпизоды перекрута и острой боли, лечением выбора может быть операция, при которой орган фиксируется в правильном положении в верхнем левом углу живота (спленопексия). Во многих случаях можно сохранить селезенку и снизить риск перекрута и инфаркта. Сохранение органа предпочтительнее ее удаления хирургическим путем, поскольку отсутствие органа может сделать человека уязвимым для определенных инфекций.
Если блуждающая селезенка вызывает хроническую боль в животе, аномальное увеличение органа и/или дефицит одного или нескольких необходимых элементов крови (например, тромбоцитопенический гиперспленизм), лечением выбора обычно является операция по удалению селезенки (спленэктомия). Острая боль в животе, связанная с блуждающей селезенкой, считается неотложным хирургическим вмешательством и может потребовать немедленной спленэктомии.
Потенциальные осложнения полного удаления селезенки (спленэктомия) могут включать инфекционный синдром после спленэктомии, который включает опасные для жизни бактериальные инфекции (сепсис). Пациенты, перенесшие спленэктомию, в течение жизни подвержены более высокому риску серьезных инфекций, чем население в целом. Иммунизация для повышения иммунитета против гемофильной палочки, пневмококковой инфекции, менингококковой инфекции и других заразных заболеваний обычно проводится до выполнения спленэктомии. Все пациенты, перенесшие спленэктомию, должны находиться под тщательным наблюдением в случае лихорадки или других симптомов инфекции. Могут быть назначены антибиотики для предотвращения инфекционного заболевания (профилактики), особенно у детей в возрасте до 2 лет.
Осложнения и прогнозы
В некоторых случаях даже при тщательном приеме прописаных лекарств могут возникать осложнения. Они проявляются в виде лейкопении, малокровия либо разрыва селезенки. При этом делать прогнозы на выздоровление не так уж легко. Лейкопения — явление довольно частое. Характеризуется процесс резким снижением лимфоцитов и лейкоцитов крови. Дабы предупредить недуг, следует внести в ежедневное меню изменения, добавив белковую пищу и продукты, содержащие С и В9 витамины. Кроме того, с разрешения врача, можно принимать витаминные комплексы в таблетках.
Пациенты, страдающие спленомегалией, должны помнить о том, что самолечение может привести к страшным последствиям. Вот почему терапию, как и диагностику, следует доверить специалистам.
Диагностика увеличенной селезенки
Чтобы диагностировать увеличение селезенки, врач, в первую очередь, проводит расспрос. Цель беседы – выявление инфекционных заболеваний в прошлом, которые могли стать причиной уплотнения селезенки (малярия, тиф), хронических инфекций (сифилис, хроническая малярия)
Также врач принимает во внимание наличие заболеваний кроветворного аппарата (лейкемия), болезней печени, заболеваний сердечно-сосудистой системы (тромбозы воротной вены, эндокардиты)
Осмотр и пальпация: данные методы информативны, когда орган значительно увеличен. При пальпации врач изучает его подвижность, поверхность (гладкая, бугристая), консистенцию (мягкая или плотная), края и объем.
Прочие методы диагностики заболевания:
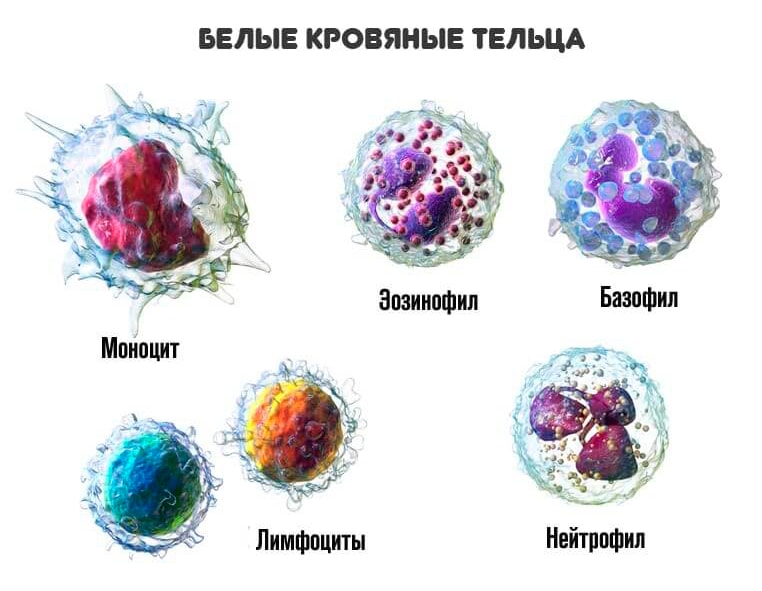
- Исследование крови: общий анализ крови, биохимический анализ крови. Исследования крови позволяют оценить количество лейкоцитов, эритроцитов, подтвердить/исключить анемию, лейкоцитоз, оценить степень содержания в крови необходимых микроэлементов;
- анализ кала на яйца глист;
- рентген;
- пункция селезенки;
- УЗИ внутренних органов.
► Первая степень: отмечается увеличение селезенки при пальпации на один палец из-под реберной дуги.
► Вторая степень: селезенка прощупывается до середины границы между подреберьем и пупком.
► Третья степень: увеличенная селезенка достигает средней линии.
► Четвертая степень: огромная селезенка проникает в правую область живота или таз.
Лечащий врач приступает к комплексному лечению лишь после детальной диагностики, определяющей причины увеличения селезенки. Помимо прощупывания органа (пальпации) применяются компьютерная томография, рентгенографическое обследование органов брюшной полости.
Анализ крови определяет уменьшение количества кровяных телец: тромбоцитов, эритроцитов и лейкоцитов. В отдельных случаях врач устанавливает причину увеличения селезенки по размеру и форме клеток крови.
Чтобы наиболее точно определить причины увеличения печени или селезенки, необходимо произвести КТ. Чаще всего подобные исследования пациенты проводят, когда подозревают у себя совершенно другие недуги.
Если же у больного наблюдается признаки спленомегалии, то первоначально врач проводит пальпацию верхней области брюшины. При глубоком вдохе, специалист сможет «нащупать» увеличившийся в размерах внутренний орган. Если есть подозрение, что человек страдает от спленомегалии, то проводятся дополнительные исследования.
Также рекомендуется произвести УЗИ всей брюшной полости, ангиографию и прочее. Для оценки причин увеличения селезенки причины у взрослых и лечения этого недуга врачи проводят дополнительные исследования:
- Биопсию лимфатического узла. Это исследование проводится в том случае, если врач подозревает, что изменение размеров селезенки вызвано лимфомой.
- При подозрении на инфекционный недуг требуется выявить источник заболевания.
- Биопсию костного мозга. Данное исследование может потребоваться, если есть вероятность, что патология вызвала лейкозом, болезнью Гоше или появлением инфекционных микобактерий.
Итак, теперь известны симптомы и причины увеличение селезенки. Лечение недуга будет рассмотрено далее.
Признаки и формы спленомегалии у человека
Спленомегалия, как было отмечено выше, является не болезнью, а возможным симптомом патологии. Основные причины спленомегалии – это инфекции, аутоиммунные состояния, заболевания крови и органов кроветворения, нарушения кровообращения, обмена веществ, абсцессы, инфаркты органа и новообразования в нем.
Инфекции, приводящие к увеличению селезенки, могут быть вызваны возбудителями различной природы:
Инфекции
Причиной спленомегалии может стать бактериальная инфекция, протекающие в острой или хронической форме. Увеличение селезенки наблюдается при таких острых состояниях:
- сепсис;
- милиарный туберкулез;
- заболевания из группы тифо-паратифозных, возбудителями которых являются микроорганизмы Salmonella.
Кроме того, спленомегалия отмечается при хроническом течении сифилиса, бруцеллеза, туберкулеза селезенки. В последнем случае преимущественное поражение наблюдается только в конкретном органе, тогда как при сифилисе и бруцеллезе страдают и иные структуры.
Вирусы
Говоря о вирусных инфекциях, приводящих к увеличению селезенки, следует упомянуть корь, гепатит, краснуху и инфекционный мононуклеоз. При кори и краснухе тело покрывает сыпь, патологические изменения наблюдаются дополнительно в лимфоузлах.
Вирусы гепатита поражают преимущественно печень, селезенка страдает вторично. Она, являясь иммунным органом, обеспечивает усиленную борьбу с возбудителем и увеличивается при гепатите в хронической форме.
Развитие инфекционного мононуклеоза, вызываемого вирусом Эпштейна-Барр, связано с поражением не только селезенки, но и печени, лимфоузлов на шее.
Простейшие
Протозойные инфекции наиболее распространены в тропических странах. Чаще всего спленомегалию вызывают малярия и лейшманиоз. В первом случае патологические процессы затрагивают не только селезенку, но и прочие органы.
При лейшманиозе страдает также печень, возможно тяжелое поражение кожи. Еще одним протозойным заболеванием, распространенным не только в южных широтах, является токсоплазмоз — при этой патологии страдает нервная система. Часто токсоплазмоз протекает бессимптомно.
Спленомегалия регистрируется при острой форме инфекции.
Паразиты и грибки
Наиболее опасные, с точки зрения поражения селезенки, паразиты (гельминтозы) – это эхинококкоз и шистосомоз. Из грибковых заболеваний, являющихся причинами спленомегалии, стоит отметить гистоплазмоз (он сопровождается дополнительным поражением легких) и бластомикоз (страдает также кожа).
Инфекции, глистные инвазии, а также абсцессы и участки инфаркта в органе вызывают воспалительное увеличение селезенки. В таком случае признаки спленомегалии следующие:
- высокая температура тела (39-40˚С, иногда вплоть до 42˚С при тифе, малярии, лейшманиозе, гистоплазмозе, бластомикозе, эхинококкозе);
- рвота, тошнота;
- иногда диарея;
- боль в левом подреберье;
- болезненная пальпация селезенки.
Впрочем, помимо воспалительного, увеличение селезенки может быть и невоспалительным. Для него характерна такая клиническая картина:
- нормальные показатели температуры тела или незначительное ее повышение (не выше 37,5˚С);
- невыраженная, слабая боль при пальпации селезенки;
- тянущие дискомфортные ощущения в левом подреберье;
- быстрое наступление насыщения во время еды, поскольку селезенка сдавливает желудок.
Невоспалительная спленомегалия наблюдается при разных видах анемии, нарушениях обмена веществ врожденного или приобретенного характера, портальной гипертензии, циррозе Пика (захватывающем, помимо печени, сердце и легкие), лейкозах, лимфомах, миелофиброзе и аутоиммунных процессах (ревматоидный артрит, системная красная волчанка, узелковый периартериит).
Поскольку клиническая картина при невоспалительной спленомегалии неспецифична и достаточно смазана, для выявления патологии-причины требуется полная комплексная диагностика, включающая как лабораторные, так и инструментальные методы исследования.
Сердечно-сосудистые заболевания
К болезням сердца и сосудов, вызывающим спленомегалию, относятся:
- сердечная недостаточность;
- инфекционный эндокардит.
Сердечная недостаточность
Сердечная недостаточность (СН) — это состояние, вызванное ослаблением насосной функции сердечной мышцы. При этом кровь начинает застаиваться во внутренних органах, нарушается их функция, развивается их полнокровие.
Увеличение внутренних органов происходит при длительном течении сердечной недостаточности.
Сердечная недостаточность — это конечная стадия различных заболеваний сердца, таких как:
- артериальная гипертензия;
- пороки сердца;
- ишемическая болезнь сердца;
- инфаркт миокарда;
- кардиомиопатия.
Симптомы:
- общая слабость;
- одышка;
- отеки ног;
- умеренное увеличение печени и селезенки;
- набухание шейных вен;
- снижение температуры конечностей.
Основным диагностическим методом является эхокардиография (УЗИ сердца), позволяющая оценить сократительную функцию сердечной мышцы.
Лечение включает применение следующих препаратов:
- ингибиторы АПФ — периндоприл (Престариум), рамиприл (Хартил);
- бета-блокаторы — бисопролол (Конкор), метопролол (Эгилок);
- диуретики — спиронолактон (Верошпирон).
Инфекционный эндокардит
Инфекционный эндокардит — тяжелое заболевание, поражающее клапаны сердца. Основной причиной являются бактерии (стрептококки, стафилококки, энтерококки).
Факторы, которые могут привести к инфекционному эндокардиту:
- внутривенное введение лекарств или наркотиков без предварительной дезинфекции кожи;
- стоматологические операции — удаление зуба
- наличие протезированного клапана;
- врожденный порок сердца;
- сахарный диабет;
- ВИЧ-инфекция;
- пожилой возраст.
При проникновении в кровь бактерии прикрепляются к клапанам и размножаются, вызывая нагноение и тромбообразование. При этом может произойти полное разрушение клапанов с развитием острой сердечной недостаточности.
Симптомы
- лихорадка — от субфебрильной до очень высоких цифр;
- озноб, потеря аппетита;
- диарея;
- снижение веса;
- боли в суставах;
- мелкие линейные кровоизлияния у оснований ногтей;
- симптом Лукина- Либмана — мелкие кровоизлияния на конъюнктиве и слизистой рта;
- пятна Дженуэя — геморрагические пятна на ладонях и стопах;
- «барабанные палочки» — утолщение фаланг пальцев и ногтей на руках;
- увеличение селезенки.
Диагностика включает:
- УЗИ сердца;
- бактериальный посев крови.
Основу лечения составляет длительная антибактериальная терапия:
- амоксициллин + гентамицин;
- оксациллин + неомицин;
- ванкомицин (Эдицин);
- линезолид (Зивокс).

Тромбоз селезеночной вены
Тромбоз селезеночной вены — это закупорка вены селезенки образовавшимся тромбом. Основными причинами тромбообразования являются панкреатит, опухоли поджелудочной железы и тромбофилии.
Симптомы:
- сильная боль в левом подреберье;
- увеличение селезенки;
- уменьшение уровня тромбоцитов в крови;
- кровотечения — чаще всего из желудка и пищевода.
Диагностируется тромбоз селезеночной вены с помощью дуплексного ультразвукового сканирования.
Основным лечением является хирургическое удаление селезенки — спленэктомия.