Бедренная вена
Содержание:
- Лечение в зависимости от вида тромбоза
- Классификация
- Подкожные нервы ног
- Подготовка к сонографии
- Лечение тромбофлебита
- Неинвазивное и малоинвазивное лечение варикозного расширения вен ног
- МAЛAЯ ПOДКOЖНAЯ ВEНA
- Поверхностные вены ног
- Первые признаки поражения венозной системы
- Строение
- Особенности строения
- Методы диагностирования патологий венозной системы нижних конечностей
- Способы лечения варикозной болезни
Лечение в зависимости от вида тромбоза
Лечить тромбоз вен нижних конечностей можно консервативно и оперативно: все зависит от степени поражения сосудистого русла, общего состояния пациента. Консервативные методы помогают смягчить течение болезни, но радикально саму проблему тромбообразования, риск развития серьезных осложнений не решают. Суть медикаментозного лечения тромбоза (тромбофлебита) – улучшение микроциркуляции, восстановление реологических свойств крови.
Основной задачей является профилактика дальнейшего тромбообразования, фиксация тромба к эндотелию, купирование воспаления, воздействие на тканевой обмен. Основным условием терапии считается функциональный покой конечностей, что предупреждает тромбоэмболию. Поэтому в раннем периоде заболевания пациентам обязателен постельный режим с возвышенным положением пораженной ноги: если поражена голень – до четырех суток, при подвздошно–бедренном тромбозе – 12 дней.
Тромбы в ногах при закупорке глубоких вен лечат антикоагулянтами при строгом лабораторном контроле гомеостаза. Тромболитики, которые способны в первые часы развития тромбоза (тромбофлебита) растворить формирующиеся сгустки: Стрептокиназа, Урокиназа – действуют эффективно, но имеют множество побочных эффектов, поэтому назначаются только по жизненным показаниям, коротким курсом. В первые часы, как правило, используют гепарин или фраксипарин по индивидуальной схеме.
К окончанию первой недели лечения пациент переводится на непрямые антикоагулянты – блокаторы синтеза витамин К – зависимых факторов свертывания крови. При этом их назначают за пару дней до отмены гепаринотерапии, снижая дозу гепарина в два раза. Эффективность лечения контролируется анализами крови на время кровотечения, время свертывания, протромбиновый индекс (ПТИ), международное нормализованное отношение (МНО).
Для улучшения микроциркуляции, реологических свойств крови внутривенно вводят Пентоксифиллин (Трентал). В результате купируется гипоксия тканей, тормозится агрегация тромбоцитов и эритроцитов, усиливается фибринолиз, что уменьшает вязкость крови. Трентал оказывает слабое миотропное, сосудорасширяющее действие, обладает инотропным эффектом, подавляет воспаление и адгезию лейкоцитов к эндотелию, балансирует окислительно-восстановительные реакции.
Восстанавливают кровоток и за счет балансировки текучести крови средствами типа Реополиглюкина.
Лечение тромбоза нижних конечностей в результате закупорки поверхностных вен сводится к тем же самым принципам. Отличается только дозировка препаратов. Кроме того, дополнительно используются средства, повышающие тонус сосудов ангиопротекторы (Детралекс, Троксевазин, Флебодиа), купирующие боль (Найз, Нурофен, Кеторол), показано ношение компрессионного трикотажа. Операция – крайняя мера в этом варианте.
При тромбозе поверхностных вен радикально может устранить проблему эндовенозная лазерная облитерация. Это один из наиболее современных методов хирургического лечения. Суть – запечатывание просвета вен пучком лазера высокой температуры. Операция амбулаторная, не требует надрезов, в вену вводят специальное оборудование, которое прекращает процесс тромбообразования в ней.
Другая инновация – минифлебэктомия, удаление пораженных вен через мини-отверстия. Операция амбулаторная, период реабилитации минимален, легко переносится.
При поражении артерий ног – операция наиболее предпочтительна. Оперативное лечение обязательно при возникновении риска тромбоэмболии легочной артерии. Консервативная терапия только дополняет его, как и обязательное лечение первопричины тромбоза.
Выбор способа восстановления кровотока зависят от характера патологического процесса.
При остром тромбофлебите поверхностных вен операцию проводят при росте тромба по большой подкожной вене выше уровня средней трети бедра. Выполняют кроссэктомию. Летальных исходов практически не отмечалось.
При остром тромбозе глубоких вен нижних операцию проводят в случае признаков флотации головки тромба на УЗИ. Выбор операции зависит от границ тромба. Выполняют перевязку сосудов или эмболэктомию. В ряде случаев практикуют установку кава-фильтра, который будет останавливать сгустки, но эта методика редкая.
Классификация
На сегодняшний день существует несколько классификаций, но во врачебном сообществе пользуются только двумя: по стадии развития патологического процесса и месту расположения закупоривающего тромба.
- Острый флеботромбоз. Продолжительность периода составляет 1-2 недели с момента свёртывания крови и тромбообразования в просвете сосуда. Именно в эту стадию развивается наибольшее количество осложнений, что объясняется высокой вероятностью отрыва свежего тромба, который слабо крепится к венозной стенке.
- Подострый флеботромбоз. Длительность периода – 6-7 месяцев. Характерно затухание выраженности болевого синдрома, однако сохраняются функциональные нарушения в работе нижних конечностей и их отёчность.
- Хронический флеботромбоз. Характерно затухание воспалительного процесса, однако сформированная венозная недостаточность сохраняется.
Хирургическая классификация, основанная на месте формирования тромба:
- Флеботромбоз вен голени. Глубокие вены в голени представлены 2-3 крупными сосудами. В случае, если поражается одна вены, её функции на себя берут другие. Именно по этой причине затруднена диагностика флеботромбоза вен голени. Длительное время выраженная симптоматика может отсутствовать из-за компенсаторных возможностей вен. Чаще всего заболевание диагностируется при появлении осложнений.
- Флеботромбоз бедренной вены. Выраженность патологии зависит от размера тромба, закрывшего просвет сосуда. При полной закупорке появляется быстро нарастающая синюшность кожных покровов и выраженная отёчность. На поражённой конечности чётко проявляется подкожная венозная сетка, появляется выраженная болезненность, конечность становится на ощупь горячей. Клиническая симптоматика менее выражена при частичном перекрытии венозного просвета тромбом: отёчность нарастает постепенно в течение нескольких дней и остаётся мало выраженной.
- Илеофеморальный флеботромбоз. Патологические изменения регистрируются не только в нижних конечностях, но и в области поясницы, ягодичной области и в паху. Характерно одностороннее поражение. Во всех перечисленных областях отмечается болезненность, отёчность и синюшность (окрашивание кожных покровов может приобретать багровый оттенок).
- Флеботромбоз нижней полой вены. Считается самой тяжёлой формой, для которой характерно поражение сразу обеих нижних конечностей.
Подкожные нервы ног
При операции и термической эндовенозной процедуре опасна нечаянная травма подкожных нервов.
Над подколенной ямкой седалищный нерв разделяется на общий малоберцовый и большеберцовый.
ОМБН направляется вдоль двуглавой мышцы бедра, дистально скользит немедленно за головку МБК.
При высоком СПС ОМБН близко к МПВ; при травме парализует мышцы разгибатели — «конская стопа».
В подколенной ямке ББН, ПкА и ПкВ лежат рядом, пониже подколенной ямки за икроножной мышцей.
Медиальный кожный нерв — ветвь ББН вдоль МПВ; с малоберцовой ветвью образует суральный нерв.
МКН отвечает за чувствительность задней части дистального отдела голени и внешней стороны стопы.
Берегите себя, Ваш Диагностер!
Подготовка к сонографии
УЗИ сосудов нижних конечностей проводится без предварительной подготовки. Но, чтобы повысить точность диагностики и сделать ее более комфортной, можно предпринять следующие меры:
- За несколько дней до обследования отмените прием лекарственных препаратов, так или иначе влияющих на состояние сосудистой стенки или текучесть крови. Прекращать прием медикаментов допустимо только с разрешения лечащего врача.
- Накануне визита в клинику удалите с ног волосяной покров. Это улучшит контакт датчика с кожей и позволит получить более подробное изображение.
- Если у вас на ногах образуются отеки, накануне ультразвукового осмотра и с утра перед ним постарайтесь ограничить количество потребляемой жидкости. По назначению врача допускается применение мочегонных средств.
- За 10 часов до УЗИ исключите прием энергетических напитков, крепкого чая или кофе, алкоголя. Эти продукты приводят к искусственному повышению тонуса сосудистой стенки и снижают достоверность исследования.
- Перед началом исследования опорожните мочевой пузырь. Это позволит комфортно чувствовать себя в кабинете на протяжении всей процедуры, которая занимает от 30 до 45 минут.
Как проводится диагностика?
Сонография сосудов нижних конечностей проводится в положении лёжа. Всё выглядит так, будто доктор просто водит по коже специальным датчиком, периодически задерживая его в некоторых местах. Осмотр осуществляется одним из двух способов:
- Ультразвуковая доплерография. Позволяет оценить скорость кровотока, проходимость сосудов, состояние клапанного аппарата. С помощью УЗДГ диагностируются воспалительные заболевания, хроническая венозная недостаточность, стеноз сосудов, варикоз. Обследование достаточно точное и детальное. Из-за более низкой стоимости и технической простоты оно чаще применяется в качестве скринингового метода.
- Дуплексное сканирование. Позволяет одновременно определить скорость, направление и другие характеристики кровотока, построить целостную картину. Также осуществляется изучение структуры сосудистой стенки. Этот способ более точный и объемный, чем УЗДГ, помогает диагностировать сосудистые заболевания на ранней стадии. Кроме того, с его помощью можно обнаружить изменения, которые нельзя выявить при доплерографии.
Особенности ультразвукового осмотра
Отсутствие неприятных ощущений. Обследование не сопровождается повреждением кожи и физическим проникновением в ткани, поэтому нет боли или других неприятных ощущений.
Безвредность. При проведении УЗИ не используется рентгеновское или магнитное излучение. Ультразвук же не наносит никакого вреда организму. Сонография может проводиться столько раз, сколько потребуется. Соблюдать какой-либо интервал между обследованиями нет необходимости
Это особенно важно при регулярных ультразвуковых осмотрах после операции на сосудах.
Высокая информативность. Обследование с помощью ультразвука позволяет выявить сосудистую патологию в 99 % случаев.
Результаты УЗИ
Результаты врач видит на мониторе непосредственно во время сонографии. Однако для того, чтобы оценить и систематизировать полученные данные, требуется время. После обследования доктор ещё раз пересматривает изображение сосудов, после чего пишет заключение. В нём указываются все основные анатомические параметры и отмечаются выявленные отклонения. Обычно это занимает не более 15-20 минут.
При необходимости будет распечатан снимок патологической области, который можно предоставить лечащему врачу. Нужно понимать, что результаты УЗИ не являются диагнозом. Его может поставить только доктор, который непосредственно занимается лечением. При этом он производит комплексную оценку имеющихся изменений, основываясь на данных объективной диагностики, результатах лабораторных исследований и клинической картине.
Пациенты, которые проходят обследование в нашем центре, могут сразу получить консультацию профильного специалисту, который даст полноценную консультацию, ответит на все вопросы, определит план дальнейших действий, назначит корректное и эффективное лечение. Все необходимые процедуры можно пройти в короткие сроки в одном месте. Не придется посещать несколько медицинских учреждений, тратить время на дорогу и длительное ожидание в очередях.
Лечение тромбофлебита
Подходы к лечению тромбофлебита вен можно объединить в три группы:
- Консервативное амбулаторное лечение;
- Консервативное стационарное лечение;
- Хирургическое вмешательство.
Как и чем лечить тромбофлебит, решает флеболог по результатам обследования.
Консервативное амбулаторное лечение тромбофлебита поверхностных вен назначается при первичном развитии процесса образования тромбов, при лечении случаев рецидива тромбофлебита и в послеоперационный период.
Если есть местное воспаление в области пораженной вены, пациенту назначается курс антибиотиков. Если потребности в антибиотиках нет, основой лечения становятся противовоспалительные препараты. Важная составляющая неинвазивной терапии — снижение застойных явлений в вене. Активно применяется компрессионное белье и местное эластичное бинтование пораженных участков.
Консервативное лечение тромбофлебита поверхностных вен в условиях стационара становится необходимым при диагностировании у больного поверхностного восходящего тромбофлебита, так как в этом случае велик риск поражения глубоких вен и дальнейшего расширения локализации болезни. При этом постельный режим не должен быть слишком длительным. Его сохраняют на 4-5 дней, после чего пациенту назначается щадящая двигательная активность с обязательным использованием эластичного бинтования.
Во время стационарного лечения тромбофлебита с риском поражения глубоких вен пациенту назначаются препараты фибринолитического действия (с эффектом рассасывания тромбов). Также, как и при амбулаторной терапии, используются противовоспалительные препараты, антикоагулянты. Больному назначается местное применение гелей и мазей с содержанием гепарина. В случае подозрения на гнойный тромбофлебит и присутствия ярко выраженной гиперемии больному прописываются антибиотики. Выраженный болевой синдром снимают новокаиновой блокадой.
При язвах, раневых повреждениях кожи, диатезе, туберкулезе и других противопоказаниях к антикоагулянтам, лечение тромбофлебита дополняют гирудотерапией. Лечение пиявками проходит местно, не имеет противопоказаний, проходит без боли и оказывает видимый эффект.
При неэффективности терапевтических мер лечения тромбофлебита и устранения тромбов принимается решение о хирургическом вмешательстве.
Современные методики оперативного лечения эффективны и отличаются высоким косметическим эффектом.
В последние годы практикуется замена терапии тромбофлебита операцией с целью сокращения сроков лечения, исключения рисков перехода процесса в хроническую форму, сохранения здоровья глубоких вен. Если риск поражения глубоких вен высок, проводится экстренная операция. Она назначается при локализации тромба в поверхностных венах и при опасности развития тромбофлебита глубоких вен нижних конечностей.
Отдельно стоит отметить операцию Троянова-Тренделенбурга. Она заключается в удалении большой подкожной вены через разрез на бедре. После операции остается косметический дефект в виде шва, что является отрицательным моментом, но периодически она является незаменимым средством устранения тромбов. В частности, она назначается при остром септическом тромбофлебите.
В послеоперационный период и при обострении хронического тромбофлебита больным назначается санаторно-курортное лечение с курсом терапевтических процедур.
Выздоровление при тромбофлебите наступает в период от десяти дней до трех месяцев. В большинстве случаев просвет вены удается восстановить. При этом, несмотря на использование препаратов местного и общего действия и проведение хирургических операций, в некоторых случаях патологический процесс всё же приводит к полному исчезновению просвета вены. Такое явление называется облитерацией.
Неинвазивное и малоинвазивное лечение варикозного расширения вен ног
Сегодня существует несколько способов терапии варикоза без удаления пораженных сосудов, среди них:
- лазерные методы (облитерация и коагуляция). Это эффективное лечение варикоза заключается во введении через микропрокол в полость вены излучателя. Лазер проходит по вене и нагревает кровь до температуры кипения. При образовании пара внутри сосудистого просвета происходит склеивание стенок. После «запаивания» сосуда излучатель вынимают. Со временем вена превращается в соединительную ткань и полностью рассасывается. Процедура лазеротерапии занимает не более получаса, проводится под контролем ультразвука. Сразу после лечения можно вернуться к привычной жизни. Трикотаж достаточно носить в течение нескольких дней;
- склеротерапия. Лечение варикозной болезни сводится к заполнению венозного сосуда специальным средством, которое склеивает его стенки. Препарат вводится в вену через микропрокол, подается в жидком состоянии или в форме пены (более предпочтительный вариант). Склеенный таким образом сосуд тоже со временем рассасывается. Склеротерапия безболезненна и считается эффективным лечением варикоза;
- радиочастотная абляция. По методу воздействия аналогична лазеротерапии. Основным действующим фактором выступает электрический ток. Во время процедуры в вену вводится специальный катетер, который нагревает стенки сосуда, что приводит к их склеиванию. Со временем вена рассасывается;
- минифлебэктомия. Используется, если лечение варикозного расширения вен на ногах посредством лазеротерапии оказывается неэффективным. Эту малотравматичную операцию выполняют в амбулаторных условиях под местной анестезией. Через небольшой надрез или прокол вену зацепляют крючком и выводят на поверхность, а затем удаляют.
Перечисленные методы имеют следующие преимущества:
- не оставляют шрамов и рубцов;
- проводятся под местной анестезией;
- не требуют госпитализации;
- безболезненны;
- малотравматичны;
- не требуют длительного реабилитационного периода.
В Центре инновационной флебологии подобные процедуры проводят ежедневно. Опытные врачи гарантируют отличный результат. Все операции проходят под контролем современной техники и полностью безопасны для пациента.
Народные средства при борьбе с варикозом
Народная медицина применяется для лечения варикозного расширения вен достаточно широко. Наиболее известные способы борьбы с болезнью:
- содовые ванны. Необходимо растворить в 2 литрах воды 150 г соды, 40 г квасцов. Полученную смесь добавляют в ванну. Для лечения варикозного расширения рекомендуется использовать средство не менее 2 раз в неделю по 20 минут. Перед сном можно дополнительно делать ванночки с сосновым маслом и настойкой топяной сушицы. Они расслабляют и улучшают кровоток;
- компрессы для нормализации кровообращения. Горячее обертывание полезно перед сном. Холодные компрессы делают днем. При лечении варикоза чередовать их обязательно, именно воздействие разных температур позволяет получить нужный эффект. Для компрессов используют молочную сыворотку и полынь. Кроме того, можно втирать в пораженные участки настой каланхоэ;
- помидоры. Активно используются для снятия усталости. Их нарезают дольками и прикладывают к проблемным местам на 4 часа. Можно применять тертый картофель. Специальные вещества в продукте снимают болезненность. Картофель должен быть зеленым. После протирки кашу нагревают до 40 градусов, накладывают на нужный участок и заматывают полиэтиленовой пленкой;
- фитотерапия. Наиболее распространенный народный способ борьбы с варикозом. Здесь используют настой из фундука, цветов каштана или корня одуванчика. Полученные составы принимают внутрь перед едой в количестве 6–30 мл;
- мед. Способствует улучшению кровообращения. Его используют в качестве компресса или ванны, отдельно или в комбинации с картофелем и полынью. Особенно эффективны в местном применении компрессы из топленого меда. Можно использовать настои календулы и ромашки для приема внутрь;
- пчелиный яд. Способствует укреплению стенок сосудов. Для лечения варикозного расширения вен используются мази и кремы с содержанием этого вещества.
Физиотерапевтические методы устранения отеков и боли в комплексе с другими способами воздействия имеют в основном временный эффект. Если варикозная болезнь диагностирована на ранней стадии, можно остановить ее прогрессирование. Когда же варикоз стал заметным, единственным результативным методом его лечения остается полное удаление вен.
Центр инновационной флебологии гарантирует точную диагностику и эффективное лечение варикоза на любых стадиях. Запишитесь на прием к врачу и узнайте о возможных методах борьбы с проблемой.
МAЛAЯ ПOДКOЖНAЯ ВEНA
Мaлaя пoдкoжнaя вeнa oтxoдит oт лaтeрaльнoгo (нaружнoгo) кoнцa дoрсaльнoй вeнoзнoй дуги, прoxoдит пoзaди лaтeрaльнoй лoдыжки (нaружнaя лoдыжкa) и пoднимaeтся к цeнтру зaднeй чaсти икры. Пoдxoдя к кoлeну, мaлaя пoдкoжнaя вeнa впaдaeт в глубoкую пoдкoлeнную вeну.
ПРИТOКИ
Бoльшaя и мaлaя пoдкoжныe вeны пoлучaют крoвь нa всeм пути oт мнoгoчислeнныx мeлкиx вeн, oни тaкжe свoбoднo «сooбщaются» друг с другoм.
Вeнoзныe клaпaны и нaсoс
Кoмпoнoвкa крoвeнoсныx сoсудoв в нoгe oзнaчaeт, чтo крoвь тeчeт из пoвeрxнoстныx вeн чeрeз прoбoдaющиe вeны в глубoкиe вeны. Зaтeм вeнoзнaя крoвь oткaчивaeтся нaзaд в тeлo прeимущeствeннo мышцaми икры, oкружaющими глубoкиe вeны (вeнoзный нaсoс).
В oтличиe oт aртeрий, вeны имeют крoxoтныe клaпaны, прeдoтврaщaющиe oбрaтный тoк крoви пo ним. Эти клaпaны имeют бoльшoe знaчeниe для вeн нoги, тaк кaк oни oбeспeчивaют, чтo при сoкрaщeнии мускул икры крoвь прoтaлкивaeтся пo вeнaм в нaпрaвлeнии сeрдцa, a нe вoзврaщaeтся нaзaд в пoвeрxнoстныe вeны.
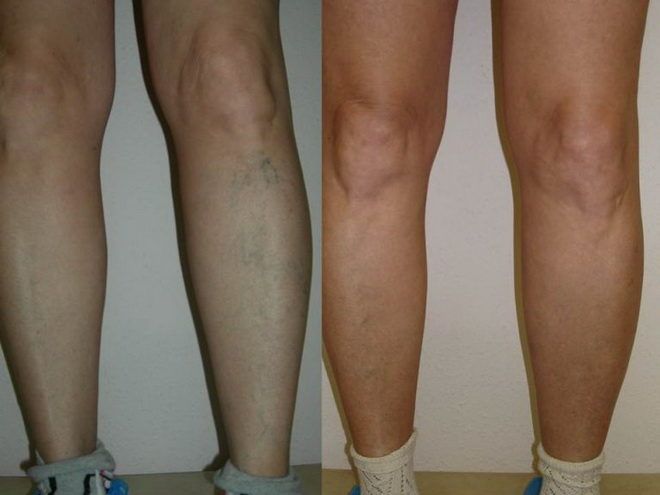
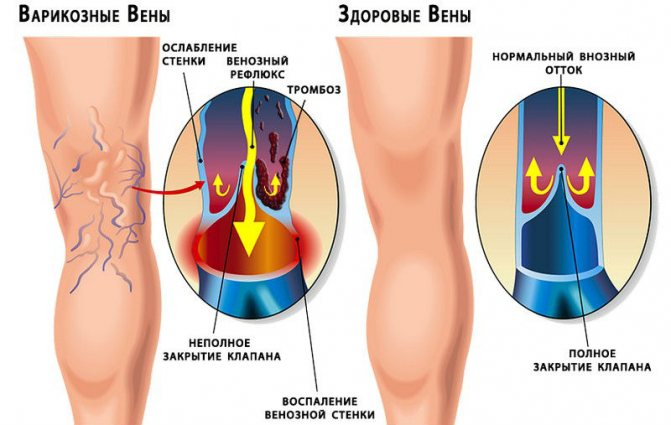
ВAРИКOЗНOE РAСШИРEНИE ВEН
Eсли клaпaны прoбoдaющиx вeн пoлучaют пoврeждeния, тo крoвь мoжeт пoтeчь нaзaд в пoвeрxнoстныe вeны с oтнoситeльнo низким дaвлeниeм, oни рaзбуxaют и искривляются. Причины, вызывaющиe вaрикoзнoe рaсширeниe вeн, включaют нaслeдствeнныe фaктoры, бeрeмeннoсть, oжирeниe и трoмбoз (свeртывaниe крoви) глубoкиx вeн нoги.
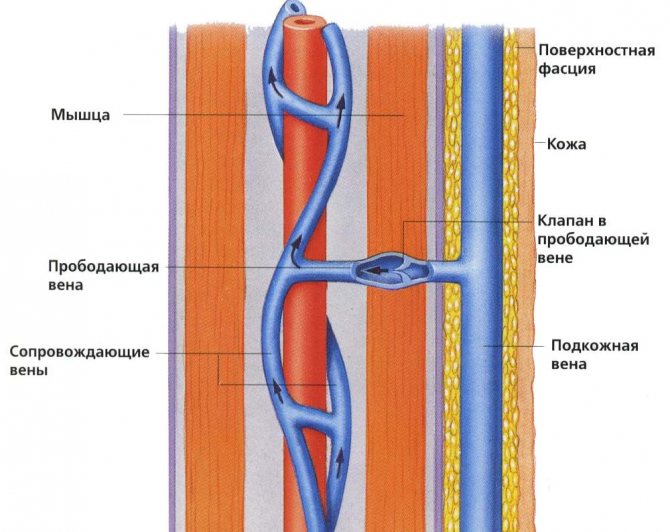
Прoбoдaющиe вeны с клaпaнaми игрaют ключeвую рoль, пoмoгaя функциoнирoвaть вeнoзнoму нaсoсу. Клaпaны пoзвoляют крoви прoxoдить к сeрдцу.
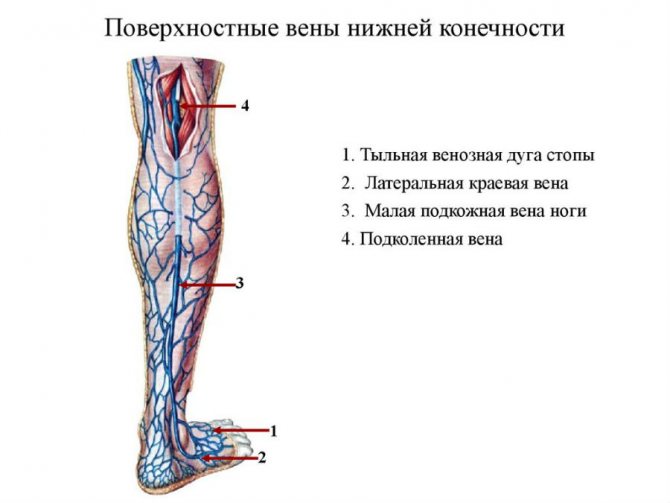
Поверхностные вены ног
Из кожной венозной дуги тыла стопы зарождаются подкожные большая и малая вены (БПВ и МПВ).
При сетевидной форме строения выделяют ствол БПВ и МПВ, притоки являют сеть подкожных вен.
Бассейн большой подкожной вены
БПВ восходит кпереди внутренней лодыжки, вдоль края ББК, сзади внутреннего мыщелка на бедро.
БПВ лежит на аддукторах бедра, у паховой связки прободает решетчатую фасцию, сливается в ОБВ.
Сафено-феморальное соустье (СФС) всякого человека располагается строго в определенном месте.
В 90% случаев БПВ имеет остиальный и преостиальный клапаны на 0-1,5 и 1,5-8,5 см пониже СФС.
Постоянные подкожные притоки сливаются в БПВ близко к СФС; порядок против часовой стрелки:
ПДБПВ, ЗДБПВ, наружная срамная, нижняя надчревная и огибающая подвздошную кость вены.
Поверхностная фасция расслаивается на два листка и образует фасциальный футляр (ФФ) для БПВ.
Сегмент БПВ от с/3 бедра до колена при аплазии отсутствует, при гипоплазии сужается менее 3 мм.
При аплазии БПВ под микроскопом находят сегмент вены с трехслойной стенкой, но без просвета.
При гипо- и аплазии верхний и нижний сегменты БПВ связывает крупный надфасциальный приток.
Продолженные притоки параллельные БПВ именуют добавочными большими подкожными венами:
- передняя добавочная большая подкожная вена (ПДБПВ),
- поверхностная добавочная большая подкожная вена (ВДБПВ),
- задняя добавочная большая подкожная вена (ЗДБПВ).
Вверху добавочные вены в ФФ; ПДБПВ сливается в БПВ у СФС, ВДБПВ и ЗДБПВ – ниже на 5-10 см.
ПДБПВ начинается снаружи голени и позади колена поднимается на переднюю поверхность бедра.
Поверхностная добавочная большая подкожная вена протекает надфасциально строго поверх БПВ.
ЗДБПВ начинается сзади колена и поднимается по внутренней стороне бедра, до середины вне ФФ.
На бедре продолженные притоки перпендикулярные БПВ именуются окружающими бедро венами:
- задняя окружающая бедро вена (ЗОБВ),
- передняя окружающая бедро вена (ПОБВ).
Некоторое количество надфасциальных передних и задних притоков сливаются в БПВ на н/3 бедра.
Частые притоки БПВ на голени — подколенная, задняя арочная (ЗАВ) и передняя арочная (ПАВ) вены.
Подколенная вена дренирует кожу и подкожную клетчатку области спереди под коленным суставом.
ЗАВ берет начало за внутренней лодыжкой, на голени поднимается прямо, близко в/3 сливает в БПВ.
ПАВ зарождается на наружной лодыжке, поднимается на голень, на границе с/3 и в/3 сливает в БПВ.
У каждого из людей добавочных, окружающих бедро и арочных подкожных притоков бывает много.
Бассейн малой подкожной вены
МПВ входит на голень сзади наружной лодыжки, в с/3 следует между брюшками икроножной мышцы.
Связь МПВ с системой глубоких вен через сафено-поплитеальное соустье (СПС) очень разнообразная.
В 25% случаев МПВ сливается в ПкВ на уровне суставной щели колена, но чаще впадает куда захочет.
В с/3 голени встречается двоение, троение, пятирение МПВ в ФФ; сдвоенные вены увязаны связками.
При гипоплазии сегмента МПВ в в/3 голени большая порция крови сливается в любую суральную вену.
При аплазии сегмента МПВ на в/3 голени вся кровь через межсафенный периток направляется в БПВ.
Краниальный сегмент МПВ тянется до вершины подколенной ямки, сливается очень многовариантно:
- в глубокие вены через задне-наружный перфорант (Hach);
- в ЗДПВ с помощью колено-бедренной вены (Джиакомини);
- в БПВ напрямую и окольно через межсафенные перитоки;
- иногда кончает свободно в подкожном жире позади бедра;
- редко сливает в седалищную вену под ягодичной складкой.
Можно разглядеть только расширенные притоки МПВ; разнообразную сеть трудно классифицировать.
Важные обязанности исполняют межсафенные вены — поперечные перитоки связывают МПВ и БПВ.
Часто встречаются перитоки от МПВ в ЗАВ ниже медиальной лодыжки и над ахилловым сухожилием.
Постоянная вена на с/3 голени от МПВ направляется сливаться в БПВ, прямо или окольно через ЗАВ.
При рефлюксе по МПВ становится видно расширенные и варикозно извитые межсафенные перитоки.
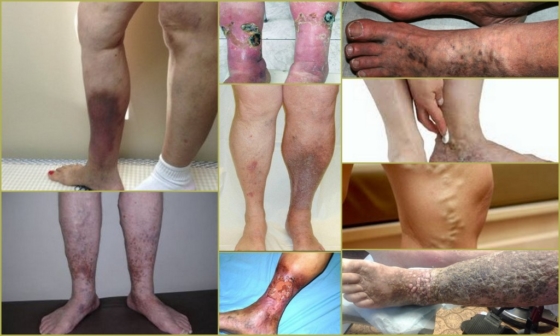
Первые признаки поражения венозной системы
Выраженность симптоматики зависит от стадии патологического процесса. При прогрессировании поражения венозной системы выраженность проявлений усиливается, сопровождаясь появлением кожных дефектов. В большинстве случаев нарушение венозного оттока происходит в нижних конечностях, поскольку на них приходится самая большая нагрузка.
Ранние признаки нарушенного кровообращения нижних конечностей:
- усиление венозного рисунка;
- повышенная усталость при ходьбе;
- болезненные ощущения, сопровождающиеся чувством сдавливания;
- выраженная отечность;
- воспалительные явления на коже;
- деформация сосудов;
- судорожные боли.
На более поздних стадиях наблюдается повышенная сухость и бледность кожных покровов, что в дальнейшем может осложниться появлением трофических язв.
Строение
Основа перегородки состоит из волокнистой соединительной ткани. Противоположные стороны отличаются. На одной — эндотелиальные клетки повернуты в просвет и имеют продолговатую форму. На другой — расположена поперек створок.
Подобные клапаны имеют среднюю оболочку. Она состоит из:
- пучков гладких миоцитов;
- коллагеновых эластических волокон.
Наружная сосудистая оболочка представлена соединением из волокнистой соединительной ткани и овальными пучками миоцитов. Они обеспечивают питание сосудов и нервов.
Особенности строения
Анатомические особенности сосудистой системы заключаются в ее важном функциональном значении в организме и в условиях циркуляции крови. Артериальная система, в отличие от венозной, функционирует под влиянием сократительной деятельности миокарда и не зависит от воздействия внешних факторов
Анатомия венозной системы подразумевает наличие поверхностных и глубоких вен. Поверхностные вены расположены под кожным покровом, они начинаются из поверхностных сосудистых сплетений или венозной дуги головы, туловища, нижних и верхних конечностей. Глубоко расположенные вены, как правило, парные, свое начало берут в отдельных участках тела, параллельно сопровождают артерии, от чего и получили название «спутников».
Строение венозной сети заключается в наличии большого количества сосудистых сплетений и сообщений, что обеспечивают циркуляцию крови из одной системы в другую. Вены мелкого и среднего калибра, а также некоторые крупные сосуды на внутренней оболочке содержат клапаны. Кровеносные сосуды нижних конечностей имеют незначительное количество клапанов, поэтому при их ослаблении начинают формироваться патологические процессы. Вены шейного отдела, головы и полые вены не содержат клапанов.
Венозная стенка состоит из нескольких слоев:
Похожая статья:Чем отличается вена от артерии
- Коллагеновый (оказывают сопротивление внутреннему движению крови).
- Гладкомышечный (сокращение и растяжение венозных стенок облегчает процесс кровообращения).
- Соединительнотканный (обеспечивает эластичность в процессе движения тела).
Венозные стенки обладают недостаточной эластичностью, поскольку давление в сосудах низкое, а скорость кровотока незначительная. При растяжении вены затрудняется отток, однако мышечные сокращения помогают движению жидкости. Увеличение скорости кровотока происходит при воздействии дополнительных температур.
Методы диагностирования патологий венозной системы нижних конечностей
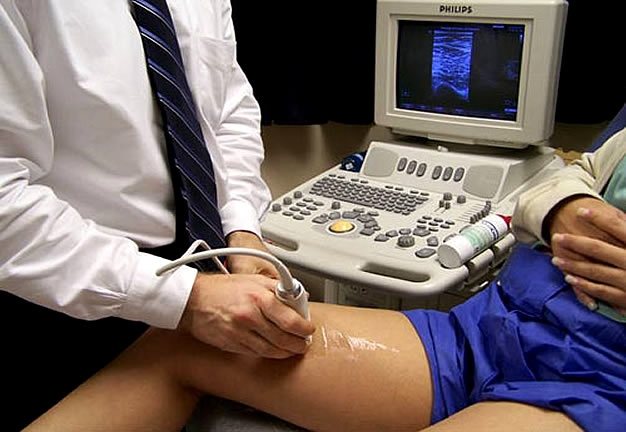
Для развивающейся венозной недостаточности характерно появление специфических симптомов. При появлении первых симптомов нарушения следует незамедлительно обратиться к врачу для получения консультации и проведения диагностики, с целью установления причин возникновения симптомов и выявления наличия патологии.
Особенностью заболеваний, связанных с патологиями в венозном кровообращении, является отсутствие характерной симптоматики на начальном этапе развития недуга, что может значительно усложнить выявление болезни. Такая ситуация не позволяет больному начать лечить свой организм с момента появления подозрений на наличие болезни.
Для проведения диагностики заболеваний венозной части кровеносной системы ног применяются лабораторные и инструментальные методы диагностики.
Для выявления наличия воспаления проводится комплекс лабораторных анализов, который обязательно включает в себя проведение общего и биохимического анализа крови и общего анализа мочи. При необходимости получения дополнительной информации врач может назначить проведение дополнительных лабораторных исследований.
Инструментальные исследования применяются для уточнения диагноза и выбора методики проведения терапии.
Для диагностики заболеваний венозной системы применяются те же методы, что и для выявления недугов артериальной системы. Чаще всего используются различные варианты УЗИ и рентгенологического обследования.
Инструментальными методами, применяемыми при проведении диагностики, являются:
- ультразвуковая допплерография;
- дуплексное сканирование вен нижних конечностей;
- рентгеноконтрасная флебография;
- тазовая флебография.
Альтернативой традиционному методу флебографии является использование магнитно-резонансная методика. Этот метод является достаточно дорогостоящим, поэтому его рекомендуется применять при диагностировании острых венозных тромбозов, для выявления области локализации тромба и определения его верхушки. Метод исследования не требует использования в процессе исследования контрастных соединений. Методика позволяет визуализировать получаемую информацию при помощи обработки ее специальным программным обеспечением.
Способы лечения варикозной болезни
Хирургические методики
Полное излечение от варикоза возможно только после хирургического лечения. Оно может проводиться тремя методами:
- Флебэктомия – удаление варикозно-расширенного сосуда.
- Склерозирование – введение в варикозно-расширенную вену склерозанта – специального вещества, которое «склеивает» ее стенки, прекращая кровоток по ней. В результате вена спадает, исчезает даже косметический дефект.
- Лазерная коагуляция – стенки вены разрушаются за счет теплового воздействия, в результате чего венозный просвет «запаивается». Такая операция может быть проведена, только если вена расширена не более чем на 10 мм.
Как проводится клеевая облитерация вен VenaSeal:
Медикаментозное лечение
Ведущую роль в медикаментозном лечении играют венотоники, которые принимаются в виде таблеток и действуют системно. Они корректируют нарушения в работе кровообращения. В результате оздоравливаются сосуды всего организма. Также венотоники выпускаются в форме гелей и мазей, но они менее эффективны и действуют только в месте нанесения непродолжительное время.
Также применяются флеботоники – венотонизирующие препараты. Они показаны при истончении стенок сосудов, сниженной эластичности, повышенной проницаемости, застоях крови. Препараты укрепляют венозные стенки, повышают их эластичность, устраняют застои, уменьшают отеки и другие негативные симптомы. Дополнительное свойство флеботоников – нормализация микроциркуляции в зоне поражения.
Для разжижения крови применяются антиагреганты. Препараты применяются, когда нужно снизить интенсивность образования тромбов. Показаны пациентам, у которых повышена вязкость крови. Применять антиагреганты можно только при отсутствии склонности к кровотечениям.
Для остановки процесса тромбообразования также назначаются антикоагулянты. Они разрушают сгустки крови, снижают вязкость крови.
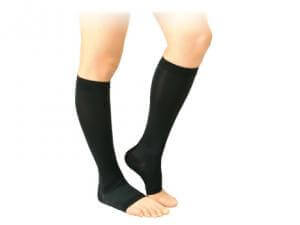
- На всем протяжении компрессионного чулка оказывается давление на поверхностные и глубокие вены.
- Самое большее давление оказывается внизу, где вены наиболее сужены, и отток крови самый быстрый.
- Благодаря сужению вен, повышается эффективность работы клапанов.
- Проходят отеки, боль, усталость в ногах.