Бочкообразная грудная клетка
Содержание:
- Причины
- Патологическое усиление
- Форма грудной клетки
- Килевидная деформация
- Вайтлз и индекс Пинье
- Грудь сапожника
- Почему грудина выпирает
- Диагностирование эмфиземы легкого
- Развитие эмфиземы и исправление деформации
- Бочкообразная, эмфизематозная и голубиная (выпуклая) грудная клетка HealthIsLife.ru – все о здоровье
- К каким докторам обращаться для обследования ребер
- Врожденные дефекты
- Бронхиальная астма
Причины
Основные причины формирования грудного кифосколиоза:
- длительное сидение в период активного роста ребенка на фоне гиподинамии и слабого развития мышечного скелета, неправильная посадка за партой/письменным столом;
- повреждения грудных позвонков при травмах и операциях;
- разрушение ткани позвонков опухолями различного происхождения (в том числе метастазами), а также вследствие костного туберкулеза или остеомиелита;
- периферические параличи после перенесенного полиомиелита, ДЦП, клещевого энцефалита;
- миопатия или миодистрофия с вовлечением паравертебральных мышц;
- рахит в раннем детском возрасте;
- наличие врожденных аномалий соединительной ткани (например, синдром Марфана), хондродисплазий;
- нарушение формирования позвонков и ребер в период внутриутробного развития;
- прогрессирующие дегенеративно-дистрофические изменения позвонков, межпозвоночных дисков и суставов.
В ряде случаев не удается верифицировать причину развития грудного кифосколиоза, в этом случае говорят об идиопатической форме заболевания. Предрасполагают к деформации позвоночника избыточный вес, гиподинамия в сочетании с сидячим образом жизни, нерационально оборудованное рабочее место и неправильная посадка за столом, слабое развитие мышечного каркаса спины, наличие хронического болевого синдрома с удержанием асимметричного вынужденного положения тела (анталгической позы), длительное использование костылей с опорой на подмышечную впадину.
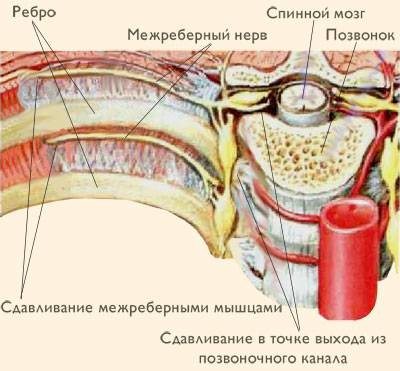
Патологическое усиление
(fremitus vocalis)
Проведение голоса (звуковых колебаний) на поверхность грудной клетки, которое определяется пальпаторно.
инфаркт легкого
туберкулез с развитием соединительной ткани в доле легкого
карнификация
• Образование в легочной ткани полости,
Абсцесс легкого после прорыва в бронх
Бронхоэктазы (мешотчатые) после отхождения мокроты
при скоплении жидкости в плевральной полости (легкое удаляется от грудной клетки);
при скоплении воздуха в плевральной полости (пневмоторакс);
при значительном утолщении плевральных листков;
при обтурации (закупорке) просвета бронха инородным телом или опухолью (прерывание распространения голосовой вибрации);
при повышении воздушности легочной ткани (эмфизема легких);

при значительном утолщении грудной клетки (ожирение, мощное развитие мышечных масс);
у слабых, истощенных больных со слабым голосом.
(жесткое дыхание)
стороне
Форма грудной клетки
В зависимости от конституционального типа у здоровых людей различают нормостеническую, астеническую и гиперстеническую формы грудной клетки(рис. 20).

Нормостеническая (коническая) грудная клетка напоминает усеченный конус с основанием, обращенным вверх (область плечевого пояса). Передне-задний диаметр ее меньше бокового, над- и подключичные ямки выражены слабо, ребра по боковым поверхностям направлены умеренно косо, межреберные промежутки выражены нерезко, плечи располагаются под прямым углом к шее. Мышцы плечевого пояса хорошо развиты. Надчревный угол (между реберными дугами) составляет 90°, лопатки контурируются нерезко. Для определения величины надчревного угла ладонные поверхности больших пальцев плотно прижимают к реберным дугам, а концы их упирают в мечевидный отросток (рис. 21).
Астеническая грудная клетка плоская, узкая, удлиненная (передне-задний и боковой размеры уменьшены). На ней отчетливо видны над- и подключичные ямки, хорошо выделяются ключицы, межреберные промежутки широкие, ребра по боковым поверхностям имеют более вертикальное направление. Надчревный угол меньше 90°. Плечи опущены, мышцы плечевого пояса слабо развиты, лопатки отстают от спины.
Гиперстеническая грудная клетка широкая, напоминает цилиндр. Ее передне-задний размер приблизительно равен боковому, а абсолютные величины диаметров больше диаметров нормостенической грудной клетки. Над- и подключичные ямки слабо выражены или не видны, плечи прямые, широкие. Межреберные промежутки узкие, слабо выражены. Ребра располагаются почти горизонтально. Надчревный угол тупой, лопатки плотно прилегают к грудной клетке, мускулатура ее развита хорошо.
При патологических изменениях легких и плевры либо при первичных изменениях самой грудной клетки нормальная форма ее может искажаться различным образом.
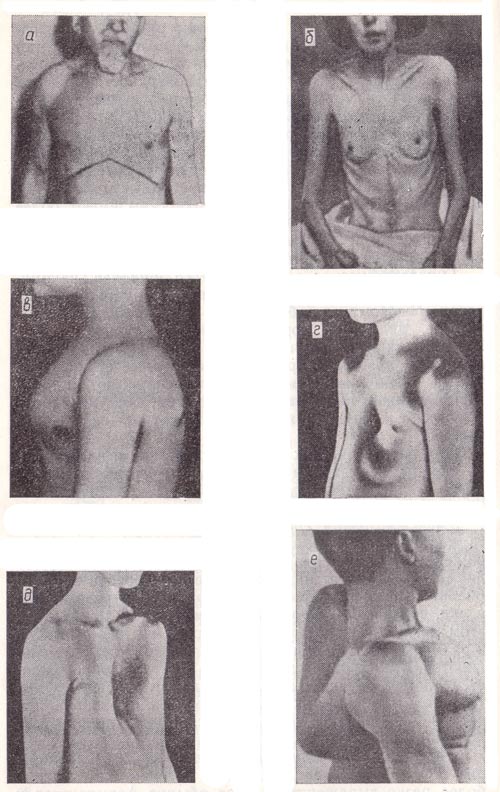
Эмфизематозная грудная клетка (рис. 22, а) имеет те же черты, что и гиперстеническая, но более резко выраженные. У нее еще более увеличен передне-задний диаметр, выступают надключичные ямки, ребра идут горизонтально. Такая форма грудной клетки развивается у лиц, страдающих хронической эмфиземой легких. При этом легкие незначительно спадаются во время выдоха и размеры дыхательной экскурсии грудной клетки уменьшаются. Если хронический процесс в легких сопровождается частым сильным кашлем, при котором воздух вытесняется в верхние их отделы, особенно расширяется верхняя половина грудной клетки, и она приобретает бочкообразную форму.
Паралитическая грудная клетка (рис. 22, б) характеризуется теми же чертами, что и астеническая, только более резко выраженными. Она обычно формируется у лиц, длительно страдающих заболеваниями легких и плевры с развитием в них фиброзной ткани, что приводит к их сморщиванию и уменьшению общей массы легких. В отличие от астенической грудной клетки паралитическая часто бывает асимметричной, так как у нее западение межреберных промежутков, над- или подключичных ямок обычно неодинаково с обеих сторон. Во время дыхания лопатки смещаются асинхронно.
Рахитическая грудная клетка («куриная грудь»; рис. 22, в) встречается у лиц, перенесших в детстве рахит. Ее передне-задний отдел удлинен, и грудина килевидно выступает вперед. Передне-боковые поверхности как бы вдавлены кнутри и соединяются с грудиной под острым углом. Кроме того, отмечается втяжение нижней части грудной клетки соответственно месту прикрепления диафрагмы. Поперечный разрез такой клетки напоминает треугольник с вершиной в области грудины.
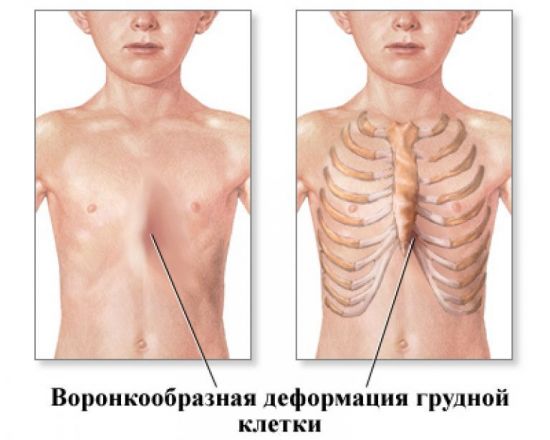
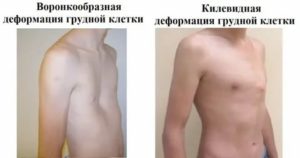
Воронкообразная грудная клетка (рис. 22, г) характеризуется воронковидным вдавлением в области мечевидного отростка и нижней части грудины. Поскольку такую деформацию грудной клетки раньше наблюдали у сапожников, ее еще называют «грудь сапожника». В большинстве случаев установить причину этой деформации невозможно.
Ладьевидная грудная клетка (рис. 22, д) отличается тем, что в верхней и средней частях грудины имеется углубление, напоминающее по форме углубление лодки. В ряде случаев такая грудная клетка встречается при заболевании спинного мозга — сирингомиелии.
Кифосколиотическая грудная клетка (рис. 22, е) бывает при искривлении позвоночника в результате патологического процесса в нем (при туберкулезе позвоночника, ревматоидном артрите и др.).
источник
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Вайтлз и индекс Пинье
Вайтлз (от англ. vitels жизненно важные органы) — размеры женской фигуры — рост, длина ног, объем груди, талии, бедер
Нормальные показатели «вайтлза» для молодых женщин:
| Тип телосложения | Астеническое | Нормостеническое | Гиперстеническое |
| Окружность грудной клетки | 84 — 86 см | 1/2 роста + 2-5 см | 1/2 роста + 8-10 см |
| Объем груди | Окружность груд.клетки + 4-6 см | Окружность груд.клетки + 8-10 см | Окружность груд.клетки + 8-10 см |
| Окружность талии | 60 — 64 см | Рост — 105 см | 70 — 76 см |
| Окружность бедер | Окружность талии + 30 см | Окружность талии + 30 см | Окружность талии + 28 см |
Для более объективной оценки можно также использовать показатели индекса Пинье.
Индекс Пинье = рост стоя (см) – (масса тела (кг) + окружность грудной клетки (см))
При показателях меньше 10 – крепкое (плотное) телосложение; 10-25 – нормальное; 26-35 – слабое; более 35 – очень слабое.
- Какие бывают типы женской фигуры
- » Тест на определение типа фигуры
- Подбор гардероба по типу фигуры
Грудь сапожника
Воронкообразная деформация грудной клетки
ЛЕЧЕНИЕ за ГРАНИЦЕЙ – TreatmentAbroad.ru
Грудь сапожника – это западение грудины, передних отделов ребер и реберных хрящей с нарушением нормальных анатомических взаимоотношений в грудинно- реберном комплексе. Данная патология занимает 90 % от всех врожденных деформаций грудной клетки. Обычно данный дефект наблюдается у мужчин. У женщин воронкообразная деформация наблюдается реже и более незаметна из-за молочной железой.
Подобное вдавление ранее формировалось у подростков-сапожников, которые во время работы держали изготавливаемую обувь так, что её каблук упирался им в нижнюю треть грудины, это и вело к характерной профессиональной деформации грудной клетки.
Три разновидности груди сапожника:
1. глубина вдавления не превышает 2-х см., а внутренние органы занимают нормальное положение;
2. глубина воронки имеет глубину от 2-х до 4-х см, смещение сердца до 3-х мм.;
3. вдавление более 4-х см. и сердце смещено далее, чем на 3 мм.
Грудь сапожника имеет не только внешнюю сторону, но и сопряжен с возникновением других заболеваний. Например, в период активного роста ребенка происходит изменение формы костей, в том числе и позвоночника, может возникнуть перемещение и нарушиться работа внутренних органов. При рождении не очень заметно «воронку», но по мере формирования грудной клетки становится заметен косметический дефект. Ребенок начинает отставать в развитии от детей-сверстников, чаще страдает простудными заболеваниями. Своего максимума деформация достигает где-то к трем-четырем годам. Затем постепенно прогрессирование процесса замедляется и останавливается. Но к этому времени у ребенка уже развиваются кифоз (искривление верхнего отдела позвоночника) или кифосколиоз (нарушение осанки), дают о себе знать нарушения со стороны внутренних органов грудной клетки, явно заметна ее внешняя асимметрия, отмечается снижение дыхательной экскурсии.
В ходе обследования при воронкообразном дефекте могут быть выявлены смещение и ротация сердца вокруг его продольной оси, признаки перегрузки правых отделов, расширение корня аорты и пролапс митрального клапана. Также отмечается снижение показателей жизненной емкости легких, максимальной легочной вентиляции, увеличение минутного объема вентиляции и увеличение потребления кислорода в минуту.
О влиянии имеющегося воронкообразного вдавления на функцию сердца позволяет в значительной мере судить электрокардиография. Однако здесь следует учитывать, что у детей школьного возраста зависимость между выраженностью деформации и результатами этого обследования еще не всегда можно обнаружить, более отчетливо она проявляется с возрастом. Существует и так называемый грудинно-позвоночный индекс Гижицкой (Gizicka) – отношение наименьшего размера ретростернального пространства, измеряемого от задней поверхности грудины до передней поверхности позвоночника, к наибольшему. При этом полученное при делении частное 0,7 соответствует деформации первой степени, 0,7-0,5 – второй, а менее 0,5 – третьей.
|
Торакальный хирург Королев Павел Алексеевич осуществляет бесплатную Онлайн-консультацию по скайпу (для иногородних) и отвечает на вопросы на сайте: http://www.thorax.su в разделе Форум. Предварительно на Форуме необходимо зарегистрироваться. Запись на Онлайн-консультацию по телефону: +7 (495)517-66-26 |
Лечение пациента разрабатывается исходя из выраженности клинических проявлений, с учетом степени воронкообразной деформации грудной клетки.
Записаться на консультацию или операцию к к.м.н. Королеву П.А. можно:
- по телефону: 7 (495) 517-66-26
- заполнить ЗАЯВКУ НА ЛЕЧЕНИЕ
- по электронной почте: surgery@rusmedserv.com
8(925) 740-58-05 – СРОЧНОЕ ЛЕЧЕНИЕ за ГРАНИЦЕЙ
- Деформации грудной клетки приобретенные
- Деформации грудной клетки врожденные
- Синдром Поланда
- Выгнутая грудная клетка
- Грудь сапожника
- Куриная грудь
- Диагностика воронкообразной деформации
- Диагностика килевидной деформации
- Виды лечения груди сапожника
- Фото пациентов до и после операции
- Ответы торакального хирурга по ВДГК у взрослых
- Ответы торакального хирурга по синдрому Поланда у взрослых
- Ответы торакального хирурга по ВДГК у детей
- Ответы торакального хирурга по КДГК у взрослых
- Ответы торакального хирурга по КДГК у детей
- Ответы торакального хирурга по протрузии реберных дуг
- Виды килевидной деформации груди
- Отзыв пациента Александра
Почему грудина выпирает
Чтобы понять, не является ли грудная клетка патологически измененной, врач проводит полное визуальное и тактильное обследование. Для этого требуется хорошее освещение. Прощупывается грудь спереди, по бокам, сзади:
- выясняется направленность реберной дуги по бокам грудной клетки (ГК);
- определяется градус надчревного угла;
- оценивается состояние углублений под или над ключицами;
- определяется уровень угла соединения рукояти грудины с телом;
- оценивается степень прилегания лопаточных костных элементов к клетке;
- определяется симметричность и состояние промежутков между ребрами;
- оцениваются параметры задней, передней и боковой части клетки.
Воронкообразная и килевидная грудь – врожденные состояния. Возникают они при нарушении формирования костной и хрящевой структуры вследствие генетических аномалий. Клиническими исследованиями установлено, что данная патология передается по наследству.
Когда у ребенка выпирает кость посередине верхней части туловища, своевременное лечение позволяет исключить дальнейшее развитие деформации.
В подростковом возрасте постоянное надавливание на выступающий киль приводит к тому, что грудина возвращается в нормальное состояние. С помощью ортезов и других ортопедических устройств можно исключить оперативное лечение, которое назначается при выраженном смещении ребер и грудной полости.
При синдроме Поланда у детей наблюдаются другие стигмы дизэмбриогенеза:
- недоразвитие подключичной артерии;
- гипоплазия яичек;
- лейкемия;
- паралич лицевого и глазного нервов.
Симптом Поланда обуславливает выраженные косметические дефекты. Если их не лечить на ранней стадии, возникает сдавление легких и сердца.
Синдром Жена характеризуется прогрессирующей дистрофией груди и внутриутробным нарушением роста костной структуры. Патология при прогрессировании наследуется по аутосомно-рецессивному принципу и связана с хромосомными аномалиями.
Диагностирование эмфиземы легкого
Пульмонолог.
При возникновении начальных симптоматических проявлений эмфиземы легких, пациента осматривает врач-пульмонолог либо терапевт.
Обследование происходит согласно следующим этапам, которые регламентирует инструкция:
- сбор анамнеза;
- перкуссия;
- аускультация.
Сбор анамнеза подразумевает следующие этапы:
- длительность продолжительности кашля;
- присутствие одышки;
- имеется ли табачная зависимость;
- ощущения пациента при физических нагрузках.
Перкуссия, то есть определенная техника простукивания грудной клетки пальцами правой конечности сквозь положенную на грудину ладонь левой, подразумевает определение наличия следующих проявлений:
- ограниченность подвижности легких;
- опущение нижней части легких;
- «коробочный» звук над областями с завышенной воздушностью;
- трудности при определении границ сердечной мышцы.
Аускультация – это прослушивание грудины при использовании фонендоскопа. Специалист выявляет следующие признаки:
- ослабленность дыхательной функции;
- приглушенность тонов сердечной мышцы;
- усиление выдоха;
- сухие хрипы при присоединении бронхитов;
- тахикардия;
- усиление интенсивности 2 сердечного тона;
- учащенность дыхания.
Также применяются и аппаратные методики диагностики.
Инструментальные диагностические методы и рентгенография
Рентгенографическое исследование.
Рентгенография является основным методом исследования легких, при необходимости уточнения также назначается МРТ, КТ и спирометрия.
Показаниями к ее проведению выступают следующие:
- плановый профилактический ежегодный осмотр;
- одышка;
- подозрение на эмфизему, бронхиты, воспаление легких и туберкулез;
- пневмоторакс;
- ослабленность дыхания;
- продолжительный кашель;
- хрипы легких.
Признаки эмфиземы легких на рентгене могут быть следующими:
- увеличение параметров легких;
- сдавливание средостения;
- расширенность межреберных промежутков;
- изменения системы сосудов в легких;
- опущение нижней части легких, диафрагмы;
- прозрачность измененных участков;
- выявление булл и завоздушенных очагов.
Также, в нормальном состоянии интенсивность и контраст структур легких при выполнении снимков крайне меняется и имеет прямую зависимость от фазы дыхания. При эмфиземе картина приобретает обратный характер, что является специфическим свидетельством эмфизематозной дезорганизации легочных тканей.
Развитие эмфиземы и исправление деформации
Разумеется, вылечить данную патологию саму по себе невозможно. В связи с тем, что она образовалась в результате тяжелых заболеваний легких, сопровождающихся увеличением их объема, деформация грудной клетки не устранится, пока легкие не вернутся в нормальное состояние.
Учитывая, что наиболее частой причиной, вызывающей деформацию, является эмфизема легких, рассмотрим подробнее причины ее возникновения и способы лечения.
https://youtube.com/watch?v=cwQNlzUWBRA
Причины эмфиземы
Причиной развития эмфиземы легких могут стать различные заболевания и внешние условия. Ее возникновению способствует наличие:
- хронической бронхиальной астмы;
- пневмокониоза;
- пневмосклероза;
- саркоидоза легких;
- хронического бронхита;
- туберкулеза;
- длительного курения;
- неблагоприятных для дыхательной системы условий труда;
- загрязненного воздуха.
Под воздействием этих факторов нормальный дыхательный процесс нарушается. В норме человек совершает выдох пассивно, а вдох – благодаря сокращению дыхательных мышц. При длительном воздействии неблагоприятных условий и хронических заболеваний органов дыхательной системы выдох становится затрудненным, требующим порой весьма серьезных усилий. Иногда человек даже испытывает панические состояния из-за нарушения дыхательной функции.
Альвеолы уже не могут самостоятельно выводить воздух, обеспечивая пассивный, без усилий выдох. Человек начинает прилагать силы для того, чтобы выдохнуть воздух из легких, однако сделать это в полном объеме, как это предусмотрено физиологией, не может.
 В результате воздух частично остается в альвеолах, приводя к разрушению их стенок. На месте множества пузырьков образуются несколько гораздо больших по объему, которые носят название «буллы».
В результате воздух частично остается в альвеолах, приводя к разрушению их стенок. На месте множества пузырьков образуются несколько гораздо больших по объему, которые носят название «буллы».
Заполненные воздухом буллы, располагающиеся в одном или обоих легких, ведут к их увеличению. Легкие становятся болезненно расширенными, неспособными помещаться в пределах грудной клетки, начинают давить, распирать ее изнутри. В результате и происходит деформация, называющаяся бочковидной. Возвращение легочной структуры в нормальное состояние – это трудный, длительный лечебный процесс.
Методы лечения
В данном случае лечение начинается с отказа от всех вредных привычек и соблюдения требований по распределению нагрузок и режиму дня. Обычно рекомендуются прогулки на свежем воздухе без сильных перегрузок.
Главное, следить за тем, чтобы дыхание при этом не сбивалось. Совершать долгий, насколько хватает сил, выдох.
 Если удается контролировать дыхание, можно подняться пешком на пару этажей. В случае если такие нагрузки приводят к усилению сбоя дыхательного движения, их следует сократить или вовсе отказаться от них. Тогда можно ограничиться пассивным пребыванием на свежем воздухе.
Если удается контролировать дыхание, можно подняться пешком на пару этажей. В случае если такие нагрузки приводят к усилению сбоя дыхательного движения, их следует сократить или вовсе отказаться от них. Тогда можно ограничиться пассивным пребыванием на свежем воздухе.
Необходимо только следить за тем, чтобы воздух был действительно чистым, насколько это возможно, т.е. максимально оградить себя от негативных факторов окружающей среды, пассивного курения и т.д.
Непосредственно лечение может выражаться в медикаментозной терапии (лечение заболеваний, спровоцировавших эмфизему) или хирургическом вмешательстве. Последний способ, конечно, более эффективный, а в некоторых случаях и вовсе единственно возможный вариант.
В настоящее время существуют современные малоинвазивные методы оперативного вмешательства. Они проводятся с использованием качественного, высокоточного оборудования, позволяющего снизить коэффициент травматичности до минимума.
В ходе операции пациенту делают маленькие надрезы в области грудной клетки, через которые вводят в организм оборудование и удаляют буллы.
 В результате угнетенные, сдавленные участки легких расправляются, дыхание восстанавливается, легкие обретают свой нормальный объем, симптомы эмфиземы, включая бочковидную деформацию грудной клетки, нивелируются. Иногда количество и характер распространения булл не позволяет провести операцию данным способом. Тогда пациенту необходима трансплантация, т.е. полная замена легкого.
В результате угнетенные, сдавленные участки легких расправляются, дыхание восстанавливается, легкие обретают свой нормальный объем, симптомы эмфиземы, включая бочковидную деформацию грудной клетки, нивелируются. Иногда количество и характер распространения булл не позволяет провести операцию данным способом. Тогда пациенту необходима трансплантация, т.е. полная замена легкого.
В послеоперационный период, пациент должен строго следовать рекомендациям врача, внимательно следить за возникновением любых заболеваний, особенно связанных с дыхательной системой и при появлении первых признаков сразу обращаться за медицинской помощью.



Бочкообразная, эмфизематозная и голубиная (выпуклая) грудная клетка HealthIsLife.ru – все о здоровье
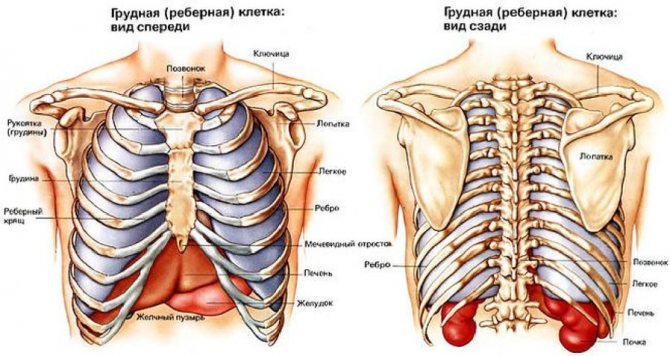
Грудную клетку образуют:
- 12 пар дугообразных ребер, соединенных сзади с грудным отделом позвоночника, а спереди соединенных с грудиной с помощью реберных хрящей.
- Грудина – непарная кость, имеющая удлиненную форму. Ей свойственна выпуклость на передней поверхности и вогнутость на задней. Включает в себя три части: рукоятку, тело и мечевидный отросток.
- Мышцы.
Грудная клетка обладает гибкостью, то есть расширяется и сжимается в процессе дыхания.
Способы лечения
Консервативное лечение деформации грудной клетки неэффективно. Хирургическое лечение показано при нарушениях со стороны органов грудной клетки либо при выраженном косметическом дефекте. Проводится оно по достижении ребенком возраста 6-7 лет. К этому времени обычно формирование дефекта останавливается.
Проводится реконструкция грудной клетки. Запавшие части возвращаются на свое место и фиксируются механически. При килевидной деформации усекаются реберные хрящи (данная патология реже является показание к хирургическому вмешательству).
Виды грудной клетки
Величина и формы грудной клетки вариабельны и могут меняться в зависимости от степени развитости мускулатуры и легких. А степень развития последних тесно связана с жизнедеятельностью человека, его активностью и профессией. Форма грудной клетки в норме имеет три вида:
- плоский;
- цилиндрический;
- конический.
Возрастные и физиологические особенности
Формы грудной клетки человека значительно меняются с возрастом. Детям новорожденным свойственна узкая и укороченная форма усеченной пирамиды. Она немного сжата с боков. Поперечный размер меньше переднезаднего.
Рост ребенка, обучение его ползанию и вставанию, развитие опорно-двигательного аппарата и рост внутренностей обуславливает быстрый рост грудной клетки. Форма грудной клетки у детей на третьем году жизни становится конусообразной.
В 6-7 летнем возрасте рост немного замедляется, наблюдается увеличение угла наклона ребер. Дети школьного возраста имеют более выпуклые формы грудной клетки, нежели взрослые, наклон ребер также меньше. С этим связано более частое и неглубокое дыхание младших школьников.
У мальчиков грудная клетка начинает усиленно расти в 12, у девочек – 11 лет. В период до 18 лет больше всего меняется средний отдел груди.
Форма грудной клетки у детей во многом зависит от физических упражнений и положения корпуса во время посадки. Физические нагрузки и регулярные упражнения будут способствовать увеличению объемов и ширины грудной клетки.
Экспираторная форма станет следствием слабой мускулатуры и плохо развитых легких.
Неправильная посадка, с опорой на край стола, может привести к изменениям формы грудной клетки, что негативно отразится на развитии и работе сердца, легких и крупных сосудов.
Мужская грудная клетка больше женской и имеет более выраженный изгиб ребра в области угла. У женщин ярче выражено спиралеобразное скручивание ребер. За счет этого и получается более плоская форма и преобладание грудного дыхания. У мужчин брюшной тип дыхания, который сопровождается смещением диафрагмы.
Типы дыхания
В зависимости от возраста и развитости грудной клетки различают:
- Диафрагмальное дыхание. Так называется дыхание новорожденных, у которых еще нет хорошего изгиба ребер, и находятся они в горизонтальном положении, межреберные мышцы слабые.
- Грудобрюшное дыхание с преобладанием диафрагмального наблюдается у детей во второй половине первого года жизни, когда межреберные мышцы начинают крепчать, рудная клетка начинает опускаться книзу.
- Грудной тип дыхания начинает преобладать у детей с 3-х до 7-ми летнего возраста, когда активно развивается плечевой пояс.
- После семи лет появляются половые отличия в типах дыхания. Брюшной будет преобладать у мальчиков, грудной — у девочек.
К каким докторам обращаться для обследования ребер
С первичными жалобами пациенты должны обращаться к педиатру или терапевту, который направит на консультацию к другим специалистами при необходимости. Это могут быть:
- невропатолог;
- кардиолог;
- хирург, травматолог;
- ревматолог и т.д.
Лечение перелома ребер
При неосложненных переломах лечение заключается в наложении специальной не давящей повязки, использовании аналгетиков и регулярном осмотре. Наличие сложных переломов со смещением, блуждающими обломками или осложнениями заставляет прибегать к оперативному лечению для открытой репозиции костей, купирования неотложных состояний.
Врожденные дефекты
Чаще всего причиной деформации у детей являются нарушения в работе генного материала. В генах изначально присутствует ошибка, которая предопределяет неправильное развитие организма. Обычно это выражено в нетипичной структуре ребер, грудины или в их полном отсутствии, в плохом развитии мышечной ткани.
Виды грудных клеток при врожденных патологиях:
Воронкообразная. Занимает первое место по частоте проявления среди врожденных патологий грудной клетки. Преобладает среди мужского населения. Грудина и прилежащие к ним ребра прогибаются внутрь, наблюдается снижение диаметра грудной клетки и изменение строения позвоночника. Патология часто передается по наследству, что дало основание считать ее генетическим заболеванием. Влияет на работу легких и сердечно-сосудистой системы. При тяжелом течении болезни сердце может располагаться не на своем месте.
В зависимости от степени сложности заболевания, выделяют:
- Первую степень. Сердечная система не затронута, и все органы располагаются на анатомически правильных местах, углубление в длину не более 30 миллиметров;
- Вторую степень, когда наблюдается смещение сердечной мышцы до 30 миллиметров и глубина воронки около 40 мм;
- Третью степень. При 3 степени сердце смещено более чем на 30 миллиметров, а воронка в глубину более 40 мм.
Бронхиальная астма
При частых приступах бронхиальной астмы у пациента задерживается воздух в легких. Это приводит к расширению и набуханию альвеол. Органы дыхания находятся как будто в состоянии постоянного вдоха. Задержанный воздух не выходит наружу и бесполезно занимает значительный объем легочной ткани. Это приводит к формированию эмфизематозной грудной клетки. Особенно часто такой признак отмечается у детей.
Это заболевание характеризуется мучительными приступами удушья. Чаще всего они возникают после контакта с аллергенами. Дыхание становится поверхностным и неглубоким, с коротким вдохом и длительным выдохом. Отмечаются хрипы и свисты в бронхах. Иногда приступ сопровождается и другими аллергическими реакциями: крапивницей, кожным зудом и насморком.

В период между приступами самочувствие пациента может оставаться в норме. Однако периодическое удушье не проходит бесследно для организма. Со временем у пациентов может развиться такое опасное осложнение, как астматический статус. Это тяжелый приступ удушья, который не купируется обычными бронхолитическими препаратами и кортикостероидами. Нередко такое состояние становится причиной летального исхода.