Астма у детей: признаки и симптомы, механизм развития и первая помощь во время приступа
Содержание:
- Приступ бронхиальной астмы: что должна делать мама?
- Степени тяжести бронхиальной астмы
- Бронхиальная астма: особенности приступа в зависимости от возраста ребенка
- Диагностика
- Лечение у детей
- Симптомы приступа
- Первая доврачебная и врачебная помощь
- Первая помощь во время приступа
- Лечение заболевания
- Причины возникновения бронхиальной астмы
- Сложности диагностики
- Возможные причины астмы у детей
- Формы заболевания
- Бронхиальная астма: симптомы болезни у детей
- Лекарственные препараты
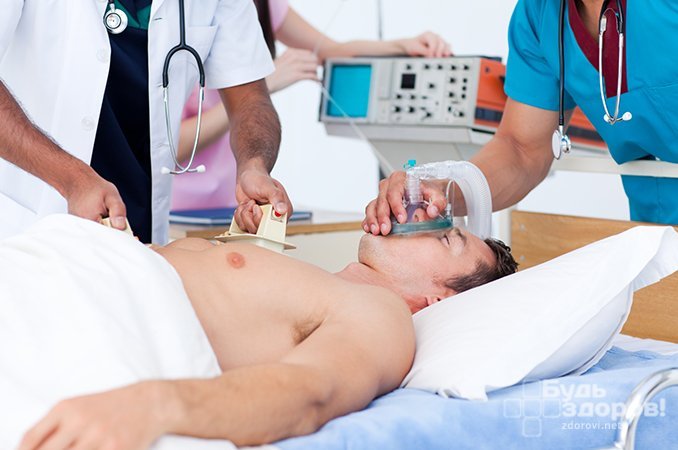
Приступ бронхиальной астмы: что должна делать мама?
Прежде всего, запомните, что дома вы можете купировать только легкие и умеренно выраженные приступы.Во время них у ребенка появляется одышка (учащается дыхание и затрудняется выдох) лишь при движении или проявлении эмоций — например, если малыш играет, ходит, смеется, плачет, кушает. То есть одышка у крохи в состоянии покоя отсутствует. Кроме того, цвет кожи во время приступа не меняется.
Итак, что делать?
Если приступ развился впервые, немедленно вызовите скорую помощь, а до ее приезда помогите крохе:
* По возможности прекратите контакт с аллергеном, если он известен.
* Обеспечьте доступ воздуха в помещение.
* Снимите, если есть, тугую одежду.
* Помогите крохе принять положение полусидя. Так ему будет легче дышать.
* Сохраняйте спокойствие и внушайте малышу, что опасности никакой нет и приступ скоро пройдет. Так вы успокоите его.
* Поите малыша чистой или минеральной негазированной водой часто и небольшими порциями
Это очень важно, поскольку при учащенном дыхании он теряет много жидкости, что ведет к обезвоживанию, усиливает сужение бронхов и ухудшает общее состояние ребенка. . Если диагноз уже выставлен, а приступ развился не впервые, у вас уже должна быть аптечка с необходимыми лекарственными препаратами быстрого действия, которые расширяют бронхи (бронхолитики)
Если диагноз уже выставлен, а приступ развился не впервые, у вас уже должна быть аптечка с необходимыми лекарственными препаратами быстрого действия, которые расширяют бронхи (бронхолитики).
Как правило, это баллончик дозированного аэрозольного ингалятора: беродуал, сальбутамол, беротек или другие. Поэтому примените рекомендованный врачом лекарственный препарат (одну ингаляционную дозу), дайте свободный доступ воздуху, обязательно успокойте ребенка и поите его водой.
Затем каждые 20 минут оценивайте общее состояние крохи и при необходимости повторяйте ингаляцию. Например, если ребенок себя чувствует лучше, но кашель и небольшая одышка сохраняется.
Однако помните, что для купирования одного приступа бронхиальной астмы можно применить всего пять-шесть ингаляций с двадцатиминутным интервалом. Поскольку возможна передозировка лекарственного препарата или развитие нежелательных последствий (побочных эффектов). Обычно для снятия легкого и умеренного выраженного приступа бронхиальной астмы достаточно от 1 до 3 ингаляций с двадцатиминутным интервалом.
Когда дыхание станет реже, а кашель уменьшится, можно считать, что состояние ребенка улучшилось.
К сожалению, дети не всегда могут сделать полноценный вдох, поэтому поэтому для ингаляций используйте специальное вспомогательное устройство — спейсер.
Онпредставляет собой полый цилиндр (но может иметь и другую форму), который снабжен маской или мундштуком. Пользоваться спейсером несложно: в специальное отверстие вставляется баллончик с лекарственным веществом, которое впрыскивается в полость приспособления, а его вдыхание осуществляется через маску (у малышей до четырех лет) или мундштук (у детей старше четырех).
Кроме того, детям первых лет жизни для доставки лекарственного вещества непосредственно в легкие предпочтительнее пользоваться небулайзерами (ингаляторами). Для них используйте аптечные растворы лекарственных препаратов, дозировка которых должна соответствовать возрасту ребенка. Лучше всего применять компрессорный ингалятор или меш-небулайзер, поскольку в них лекарственные вещества не разрушаются.
Маме на заметку
Во время приступа не накладываете ребенку горчичники, не делайте ножных ванн с теплой водой, не растирайте его кожу пахнущими веществами, не давайте отвары трав и мед. Эти действия могут только усилить приступ!
Важно! Помните, что у детей общее состояние может быстро и резко ухудшиться, поэтому не медлите с вызовом машины скорой помощи в следующих ситуациях:
* Если по истечении одного-двух часов от начала оказания помощи приступ не купировался.
* При появлении учащенного дыхания и затрудненного выдоха у ребенка в состоянии покоя.
* Когда ребенку трудно говорить и ходить, он сидит в вынужденном положении.
* Если кожа малыша побледнела или появилась ее синюшность на кончиках пальцев, вокруг губ и крыльев носа.
* Когда кроха излишне возбужден («дыхательная паника») или у него нарастает слабость.
* Если вы живете далеко от лечебного учреждения.
* У вас отсутствует возможность оказать помощь в полном объеме дома.
* Если вашему малышу еще не исполнился год.
Степени тяжести бронхиальной астмы
 Виды бронхиальной астмы
Виды бронхиальной астмы
Перед тем, как рассматривать лечение БА у детей, необходимо ознакомиться со степенями тяжести этой болезни. Тяжесть заболевания характеризуется частотой приступов.
| Симптомы | Эпизодическая | Легкая | Средней тяжести | Тяжелая |
| Частота симптомов удушья | Реже 1 раза в неделю, приступ короткий | До 1-3 раз в неделю | Каждый день | Постоянно |
| Рецидив | Приступ длится несколько часов или 2-3 дня, во время перерывов самочувствие хорошее, дыхание ровное | Нарушается сон и ограничена двигательная активность | Нарушены сон и ограничена двигательная активность | Частые обострения, сильно нарушают двигательную активность |
| приступы в ночное время | 2 раза за месяц | Более 2 раз за месяц | Более 1 раза за семь дней | Частые |
| ПСВ | Выше 80% | Выше 80% | 80-60% | Ниже 60% |
Бронхиальная астма: особенности приступа в зависимости от возраста ребенка
Дорогие мамы, конечно, вы не врачи и всего знать не можете, да и не обязаны. Однако будет лучше, если вы «вооружитесь» некоторыми знаниями о симптомах приступа бронхиальной астмы в зависимости от возраста ребенка. Это необходимо для того, чтобы вы смогли оказать своевременную помощь своему малышу.
Бронхиальная астма иногда дебютирует даже в первые месяцы жизни. Однако, к сожалению, диагноз зачастую выставляется позднее. Поскольку врачи принимают затрудненное дыхание у малыша и влажный кашель за проявление острой вирусной инфекции или острого оструктивного бронхита.
Причина — нетипичное течение заболевания у детей в первые несколько лет жизни. Это связано с некоторыми особенностями строения легочной ткани (небольшой объем) и бронхиального дерева (узкий просвет бронхов, легкоранимая слизистая оболочка, хорошее кровоснабжение).
Все эти моменты приводят к развитию выраженного отека и сужения бронхов (спазму), а также выделению большого количества слизи в их просвет. В результате нарушается проходимость бронхов. Поэтому в легких у малютки выслушивается большое количество влажных хрипов.
Однако следует подумать о бронхиальной астме, если:
• у малыша эпизоды сильного мучительного кашля повторяются, а интервал между ними менее восьми дней
• на протяжении трех дней у ребенка возникают ночные приступы сильного мучительного кашля.
Диагностика
Нужно обязательно собрать всю информацию о жизни ребёнка. Часто уже после беседы с родителями можно предположить вид аллергена, вызывающего астму. Затем сдаются определённые анализы для точного определения аллергена.
Традиционным способом определения провокатора является кожная проба.
Наносят на предплечье различные раздражители. Затем устанавливают степень нарушения функционирования дыхательной системы. Процедура называется спирометрия, при которой измеряют объём дыхания.
К большому сожалению, астму выявляют слишком поздно. Её часто принимают за обструктивный бронхит. Медики не рискуют ставить страшный диагноз и назначают не те препараты.
Лечение у детей
 Лечение назначается только врачом. Помимо исключения контакта больного с аллергеном так же рекомендуются:
Лечение назначается только врачом. Помимо исключения контакта больного с аллергеном так же рекомендуются:
- Вспомогательные методы – физиолечение, солевые пещеры, методы регулируемого дыхания, иглорефлексотерапия, психотерапия, АСИТ-терапия (инъекционная);
- базисная терапия – ингаляционные глюкокортикостероиды. Принимаются ежедневно и длительно. Это Фликсотид, Пульмикорт, Кленил. Из комбинированных препаратов это Серетид и Симбикорт. Кроме того, рекомендуется применение монтелукаста, зафирлукаста;
- у детей старшего возраста так же в качестве компонента базисной терапии может применяться Омализумаб, который относится к препаратам, связывающим в крови компонент пускового механизма аллергических реакций (IgE);
- если стандартные дозы ингаляционных глюкокортикостероидов не позволяют контролировать бронхиальную астму, их сочетают с Формотеролом, Сальметеролом;
- средства неотложной терапии при необходимости – сальбутамол (Вентолин). Так же применяются фенотерол, эуфиллин, дексаметазон, преднизолон.

Симптомы приступа
- Самочувствие ребенка во время ухудшения болезни сильно нарушается. Малыш становится более капризным, испуганным. Некоторые детки, особенно в первые месяцы после рождения, начинают плакать, больше просятся на руки. У малышей практически полностью исчезает аппетит, они отказываются от еды.
- Во время приступа у ребенка нарастает экспираторная одышка. Чтобы облегчить данное состояние, часто малыш принимает вынужденную позу. Он сильно наклоняется вперед. Голова может быть несколько запрокинута.
- Часто малыши-астматики во время приступа стараются опереться руками на стул или даже перила кровати. Такое вынужденное положение несколько облегчает отхождение мокроты и способствует улучшению дыхания.
- При тяжелом приступе у малыша проявляются симптомы дыхательной недостаточности. Губы становятся бледными, а в некоторых случаях даже синюшными. Руки и ноги — холодными на ощупь. У ребенка появляется парадоксальный пульс. При этом нарушении ритма изменяется количество сокращений сердца во время вдоха и выдоха.
- Некоторые малыши стараются принять положение сидя. Это помогает им лучше дышать. Даже со стороны видно участие вспомогательной дыхательной мускулатуры при дыхании. Ребенок глубоко и часто дышит. Состояние ухудшается сильным надсадным кашлем. В некоторых случаях он приводит даже к тому, что ребенок начинает плакать.
- После приступа малыш чувствует себя разбитым. Некоторые детки еще долгое время не могут успокоиться. У них нарушается сон. Длительность приступа может быть разной. При позднем использовании ингаляторов может развиться опасное и жизнеугрожающее состояние — астматический статус. В этой ситуации справиться с устранением неблагоприятных симптомов в домашних условиях невозможно – требуется медицинская скорая помощь.

Первая доврачебная и врачебная помощь
Первая помощь при приступе базируется на нескольких принципах:
- при необходимости оказание стремительной помощи;
- оценка сложности ситуации при первичном осмотре;
- пикфлуометрия;
- ликвидация триггерных факторов либо причинно-значимых аллергенов;
- обучение пациента и родителей пользованию ингалятором со спейсером либо небулайзером;
- при необходимости корректировка назначенной ранее терапии;
- регулярный контроль состояния больного.
Доврачебная помощь предусматривает использование бронхорасширяющих препаратов. Необходимы лекарства из группы холиноблокаторов и адреномиметиков. Купировать удушье помогают:
- «Вентолин»;
- «Беродуал» (раствор для небулайзера);
- «Саламол Стери-неб» (раствор для ингаляций);
- «Сальбутамол».
Внимание! Если указанные медикаменты не помогают, необходимо выполнить ингаляцию с глюкокортикостероидами — «Пульмикорт», «Будесонид». Врачебная помощь заключается в подборе эффективной терапии
Важно предупредить приступы. Базисное лечение состоит в приёме гормональных ингаляторов, к примеру, «Асманекса», «Тевакомба», «Пульмикорта», «Симбикорта»
К базисной терапии необходимо прибегать регулярно
Врачебная помощь заключается в подборе эффективной терапии
Важно предупредить приступы. Базисное лечение состоит в приёме гормональных ингаляторов, к примеру, «Асманекса», «Тевакомба», «Пульмикорта», «Симбикорта»
К базисной терапии необходимо прибегать регулярно.
- С целью отхождения мокроты назначают муколитики. Это может быть раствор, сироп, таблетки.
- Для уменьшения воспаления прописывают антилейкотриеновые лекарства.
- При аллергозах дыхательного типа рекомендован глицирам. Лекарство отлично разжижает мокроту и снимает воспаление. Лечение должно продолжаться не менее месяца.
После оказания первой помощи и прохождения курса лечения непременно нужно пройти санаторно-курортную реабилитацию. Лучше, если это будет специализированный санаторий. Рекомендуется отдыхать в местной климатической зоне. Это позволит исключить сложности с акклиматизацией. Показаны физиотерапевтические процедуры, детям – аэрозольтерапия, массаж, оксигенотерапия, магнитотерапия.
Также обязательно нужно соблюдать специальную диету
Важно, чтобы ребёнок не употреблял в пищу потенциальные аллергены. Следует отказаться от копчёных продуктов, сыров, клубники, шоколада
Дневной рацион должен быть сбалансированным.
Следует прибегнуть к профилактическим действиям
В случае с маленькими пациентами важно следующее:
- своевременное грамотное лечение пищевой аллергии, крапивницы, насморка;
- при необходимости проведение аллергенспецифической иммунной терапии.
Неотложная помощь при лёгком приступе астмы
Необходимо сделать следующее.
- Ингаляции одной-двух доз бронхолитического лекарства. Если ингалятора нет, можно использовать небулайзер (показаны такие препараты: комбинированный бронхоспазмолитик, М-холиномиметик, β2-агонист).
- Спустя 20 минут нужно оценить ситуацию.
Неотложная помощь при лёгкой бронхиальной астме у детей должна продолжаться курсом терапии. Так, каждые четыре-шесть часов на протяжении одних-двух суток нужно принимать бронхоспазмолитики, желательно в ингаляции. Возможен пероральный приём. Далее принимаются базисные противовоспалительные медикаменты.
Неотложная помощь при среднетяжёлом приступе астмы
Должны быть приняты такие меры.
- Ингаляция с использованием бронхоспазмолитического препарата.
- Если нет аэрозольного ингалятора, вводится 2,4-процентный состав эуфиллина в объёме 4-5 мг/кг.
- Спустя 20 минут нужно оценить ситуацию.
Внимание! Нельзя использовать «Эуфиллин» в свечах, при помощи ингаляции либо внутримышечно. Неотложная помощь при средней бронхиальной астме у детей также должна продолжаться лечением
Проводится терапия с постепенным повышением дозы препаратов. Срок лечения должен оставлять 7-10 дней
Неотложная помощь при средней бронхиальной астме у детей также должна продолжаться лечением. Проводится терапия с постепенным повышением дозы препаратов. Срок лечения должен оставлять 7-10 дней.
Неотложная помощь при тяжёлом приступе астмы
В таком случае показана экстренная госпитализация. Проводится оксигенотерапия. Для этого применяется носовой катетер либо маска.
Неотложная помощь при приступе тяжёлой бронхиальной астмы у детей также заключается в выполнении ингаляции. Непременно должен быть использован небулайзер.
Первая помощь во время приступа
 Первая помощь во время приступа
Первая помощь во время приступа
При возникновении приступа необходимо сразу вызвать “скорую помощь”, затем усадить, успокоить ребёнка, освободить от давящей одежды. До приезда скорой нужно дать ребёнку ингаляционный бронхолитик Беродуал или Сальбутамол. Его впрыскивают в рот на вдохе, чтобы препарат попал на слизистую бронхов. Если нет Беродуала или инголятора в аптечке, можно однократно использовать Эуфиллин в таблетках в дозировке 3 мг на 1 кг веса ребенка.
Бронхолитики нужно применять чётко по инструкции, за 1 приём 1-2 впрыскивания спейсером. Передозировка опасна развитием астматического статуса. Данное состояние очень требует срочной госпитализации в стационар.
Бронхиальная астма – заболевание неизлечимое. В редких случаях болезнь способна затихнуть у подростков, но может рецидивировать в пожилом возрасте. Для уменьшения рецидивов необходимо соблюдать все рекомендации врача, посещать астма-школы. Родители обязаны объяснить детям, как избежать приступов, научить пользоваться приспособлениями для ингаляций
При соблюдении этих мер предосторожности ребёнок может избежать тяжелых осложнений бронхиальной астмы
https://youtube.com/watch?v=ZLpHd1W7MzU
Лечение заболевания
Как лечить бронхиальную астму у детей? Комплексная терапия направлена на устранение таких проблем:
- устранение или сведение к минимуму спазмов бронхов;
- предотвращение проявлений, угрожающих жизни ребенка;
- восстановление физической активности;
- устранение потребности в постоянном приеме специальных лекарственных препаратов.
Если заболевание является аллергической реакцией, то требуется устранить аллерген. Лечение бронхиальной астмы у детей подразделяется на 2 виды: симптоматическое и базовая терапия.
Симптоматическое лечение
Направлено на прием медикаментов, расширяющих бронхи. Наиболее распространенными являются: Вентолин, Сальбутамол, Беротек. Очень эффективным средством является ингалятор от астмы. Это удобный и действенный способ для устранения удушающего кашля у ребенка. Также некоторые родители используют небулайзер – аппарат, который переводит лекарство в аэрозоль. Его отличительной особенностью является возможность длительного использования.
Базовая терапия
Для лечения применяются такие группы лекарственных препаратов:
- Антигистаминные средства. Примеры таких препаратов: Супрастин, Лоратадин, Тавегил и их аналоги.
- Антибиотики. Помогают устранить хронические очаги инфекции.
- Кортикостероидные препараты – стабилизируют клеточную мембрану.
- Гормональные средства. Назначаются в качестве профилактики приступа в период появления воспалительных процессов в бронхах.
Для того чтобы максимально быстро и эффективно избавиться от астмы, доктор может назначать не только медикаментозное лечение, но и такие процедуры:
- дыхательная гимнастика;
- поездка в специальные санатории;
- ароматерапия;
- фитотерапия.
Также одним из действенных способов воздействия является лечение гомеопатией. Его можно комбинировать с приемом медикаментозных препаратов, количество которых можно существенно уменьшить.
Известный среди современных родителей педиатр Комаровский не считает бронхиальную астму опасным заболеванием. Он настоятельно призывает родителей к своевременному лечению своих детей. Ведь каждый ребенок с бронхиальной астмой способен стать олимпийским чемпионом.
Лечение народными средствами
Помимо методов лечения, которые предлагает современная медицина, для улучшения состояния можно использовать и народные рецепты. Преимуществом является то, что все они основываются на натуральных ингредиентах.
Алоэ-вера
Для приготовления лекарства потребуется взять алоэ-вера, картофель и черную редьку. Из этих плодов извлечь сок в равных пропорциях. Смешать все ингредиенты и добавить 1 ч. л. жидкого меда. Полученную жидкость плотно закупорить крышкой и оставить в прохладном темном месте на 3 дня. По истечении времени готовое лекарство принимать по 1 ст. л. 3 раза в день. При аллергии на мед, его можно заменить сахаром.
Душица
Данный рецепт эффективно справляется с приступами бронхиальной астмы. Чтобы приготовить средство следует взять 2 ч. л. измельченной душицы, которую требуется залить 1 стаканом крутого кипятка. Настаивать 30 минут. Употреблять по 50 мл 3 раза в день.
Имбирь
Из свежего корня имбиря следует извлечь сок в количестве 30 мл, добавить 1 щепотку соли и 1 ч. л. меда. Принимать в период сильных приступов перед сном.
Чеснок
Потребуется измельчить 5 зубчиков чеснока, добавить немного соли и 100 г несоленого сливочного масла. Полученное средство следует употреблять в пищу: можно намазывать на хлеб или добавлять в готовые блюда. Чесночное масло – эффективная профилактика бронхиальной астмы.
Причины возникновения бронхиальной астмы
 Аллергические заболевания ребенка повышают вероятность развития у него бронхиальной астмы.
Аллергические заболевания ребенка повышают вероятность развития у него бронхиальной астмы.
- Наследственная предрасположенность к атопической форме заболевания: если бронхиальной астмой страдает один из родителей – вероятность возникновения астмы у ребенка составляет 25-30%, если оба родителя – до 75-80%.
- Наличие у ребенка или членов его семьи аллергического заболевания (атопический дерматит, поллиноз, пищевая или медикаментозная аллергия) является сигналом: может развиться бронхиальная астма. У 60% детей с бронхиальной астмой родственники страдают аллергическими заболеваниями.
В первый год жизни детей аллергены чаще проникают в организм через желудочно-кишечный тракт (пищевая аллергия), а у более старших детей преобладают поллинозы. Зачастую причиной возникновения этого заболевания становится патологическая реакция на домашнюю пыль, пыльцу растений, лекарственные препараты и пищевые продукты. Аллергены из пыльцы трав и деревьев могут оказывать сезонное аллергизирующее действие (с мая по сентябрь).
Наиболее выраженной способностью провоцировать спазмы бронхов обладают микроскопические клещи, обитающие в домашней пыли, коврах, мягких игрушках и постельных принадлежностях. Высокую сенсибилизирующую роль играют также пух и перо птиц в одеялах и подушках, плесень на стенах сырых помещений. Шерсть и слюна домашних животных (собак, кошек, морских свинок, хомячков), сухой корм для аквариумных рыбок, пух и перья домашних птиц также часто способствуют аллергизации ребенка. Даже после удаления животного из помещения концентрация аллергенов в квартире снижается постепенно, на протяжении нескольких лет.
Экологический фактор: вдыхание с воздухом вредных веществ (выхлопных газов, сажи, промышленных выбросов, бытовых аэрозолей) – частая причина развития астмы вследствие иммунных нарушений в организме.
Немаловажным фактором риска развития астмы является курение (для маленьких детей – пассивное курение, или нахождение вблизи курящего человека). Табачный дым – сильный аллерген, поэтому если хоть один из родителей курит, риск возникновения у ребенка астмы значительно (в десятки раз!) возрастает.
Вирусы и бактерии, вызывающие поражение респираторных органов (бронхиты, ОРЗ, ОРВИ), способствуют проникновению аллергенов в стенки бронхиального дерева и развитию обструкции бронхов. Часто повторяющиеся обструктивные бронхиты могут стать пусковым механизмом для бронхиальной астмы. Индивидуальная повышенная чувствительность только к инфекционным аллергенам вызывает развитие неатопической бронхиальной астмы.
Факторы физического воздействия на организм (перегревание, переохлаждение, физические нагрузки, резкая перемена погоды с перепадами атмосферного давления) могут спровоцировать приступ удушья.
Астма может стать следствием психоэмоционального напряжения ребенка (стресс, испуг, постоянные скандалы в семье, конфликты в школе и др.).
Отдельная форма заболевания – «аспириновая» астма: приступ удушья возникает после употребления аспирина (ацетилсалициловой кислоты). Сам препарат не является аллергеном. При его применении выделяются активные биологические вещества, они и вызывают спазм бронхов.
Возникновению приступов может способствовать прием нестероидных противовоспалительных средств и ряда других лекарств, лекарственных препаратов в цветных капсулах. а также продуктов, содержащих пищевые красители.
- Усугублять тяжесть бронхиальной астмы могут заболевания пищеварительного тракта: гастрит, панкреатит, дисбактериоз, заболевания печени, дискинезия желчного пузыря. Возникновение приступа астмы в ночное время может быть связано с забросами желудочного содержимого в пищевод (дуодено-гастральный рефлюкс).
- Причиной возникновения астмы в первые месяцы жизни малыша может быть курение женщины при вынашивании ребенка, избыточное употребление ею аллергизирующих продуктов (меда, шоколада, рыбы, цитрусовых, яиц и т.д.), инфекционные болезни во время беременности и применение лекарственных средств.
Сложности диагностики

Даже при совпадении признаков, описанных выше, нельзя с точностью определить БА. Кашель, затрудненное дыхание и свистящие хрипы могут сопровождать врожденные пороки дыхательной системы, сердца и такие заболевания, как:
- хронический риносинусит;
- частые респираторные инфекции;
- туберкулез;
- рефлюкс;
- аспирация инородной средой или телом.
Исключить вероятность многих из них помогает рентгенография грудной клетки.
Кроме наблюдения за состоянием здоровья маленького пациента проводится выявление факторов, предрасполагающих к возникновению астмы: наличие пищевой аллергии, атопии у самого больного или у его ближайших родственников, БА у родителей, неблагоприятная окружающая среда (курение в присутствии ребенка, вредные производственные выбросы и т.п.).
Для определения хронического воспалительного заболевания дыхательных путей у детей старше 4-5 лет можно воспользоваться пикфлоуметром. Этот недорогой прибор измеряет скорость, с которой воздух покидает легкие, и сигнализирует о приближающемся приступе.
При подтверждении диагноза астмы у больных младше 5 лет проводят лабораторные тесты, цель которых — выявление в сыворотке крови специфических иммуноглобулинов, ответственных за аллергические реакции организма. Также могут назначить пробный прием глюкокортикостероидов: при наличии БА состояние больного во время лечения улучшается, а после отмены — регрессирует.
Возможные причины астмы у детей
Спровоцировать приступ бронхиальной астмы могут как и факторы внешней среды, так и внутренние психологические причины.
Факторы внешней среды:
- Вдыхание дыма, в том числе и сигаретного;
- шерсть животных. Если у ребенка имеется аллергия на некоторых животных, то контакт с ними может спровоцировать приступ;
- плесень;
- домашние клещи;
- пыльца растений.
- тяжелые и регулярные физические нагрузки, в том числе и профессиональный спорт. «Лежачий» или «сидячий» образ жизни также могут быть факторами риска;
- сильные эмоциональные переживания, стресс и реакция на экстремальные ситуации.
Факторы предрасположенности к бронхиальной астме:
- Наследственная предрасположенность (у родителей, страдающих бронхиальной астмой с высокой вероятностью дети могут заболеть);
- болезни матери во время беременности, перенатальные факторы (проблемы во время родов);
- условия внешней среды.
Психологический аспект
В психотерапии бронхиальную астму считают «классическим» психосоматическим заболеванием (таким заболеванием, при котором психологические факторы, например, сильный стресс, эмоциональное возбуждение влияют на состояние физического здоровья).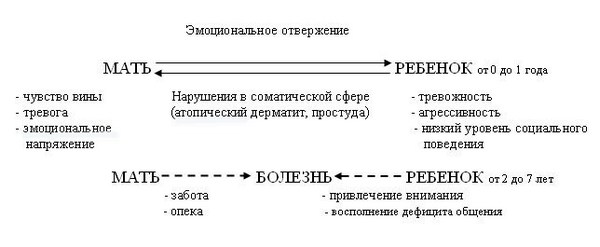
Астму понимают как защитный механизм человека, который формируется еще во младенчестве. Психологический механизм развития: если мать часто отлучается от малыша, то ему становится тревожно, он начинается беспокоиться и плакать. Плач ― главный инструмент общения младенца. Если на плачь мама не реагирует, то ребенок начинает искать новые способы «докричаться» до матери: начинает громко кашлять, хрипеть при дыхании. На такие «обращения» мама, как правило, уже реагирует. В итоге происходит закрепление способа общения, чтобы позвать маму, младенец начинает провоцировать симптомы астмы, и, чем чаще ему приходится это делать, тем вероятнее, что симптомы станут хроническими.
Формы заболевания
Все формы астмы проявляются у детей хрипящим (стридорозным) дыханием, и появление этого симптома нужно рассматривать, как повод пройти обследование у пульмонолога.
- Атопическая (аллергическая) форма – развивается в результате ингаляционного контакта с аллергенами.
- Неатопическая форма – приступ запускается бронхоспазмом, спровоцированным фактором неаллергического происхождения – стрессом, холодным воздухом, физической нагрузкой, стрессом.
- Смешанная – в которой сочетаются признаки аллергической и неаллергической формы болезни.
- Астматический статус – или жизнеугрожающее состояние, острая форма, сопровождающаяся обструкцией мелких бронхов, «немым легким».
По тяжести протекания болезнь у детей и взрослых классифицируют одинаково. О классификации астмы у детей, а также о том, как лечить обострение, можно прочитать в статье «Бронхиальная астма — что это».
Особенностью астматических приступов в детском возрасте служит то, что тяжесть заболевания не определяется продолжительностью самого приступа или заболевания. Жизнеугрожающее состояние может развиться в детстве за очень короткое время.
Это связано с тем, что у детей, особенно до 3 лет, признаки астмы появляются при отеке бронхов и связаны с тем, что сам диаметр бронхов в этом возрасте меньше, чем у взрослых.
Даже незначительный отек дыхательных путей вызывает стойкое сужение. У взрослых обструкция бронхов в большей мере вызывается бронхоспазмом, чем отечностью внутренней оболочки бронхов.
Бронхиальная астма: симптомы болезни у детей
Многие неопытные родители считают, что астма – это обязательно острые приступы удушья, поэтому не всегда замечают эту патологию. На самом деле ранние симптомы и признаки астмы у детей могут быть не такими пугающими. Помимо приступов удушья, опасных для жизни ребёнка, заболевание может иметь и другие симптомы, заметные невооружённым глазом:
- Сухой кашель. Длительный кашель без мокроты – это всегда нехороший знак. С таким симптомом нужно обязательно показаться врачу.
- Шумное, с присвистом, дыхание. Если вдох и выдох малыша стали слышимыми, списывать это на остаточные явления после простуды нельзя.
- Затруднённые дыхание на фоне влажного кашля. При астме у детей на ранних стадиях нередко бывает мучительный влажный кашель. Если признак за пару дней не исчез – о нём следует обязательно сообщить педиатру, чтобы он назначил лечение.
Когда болезнь только начинается, нередко её признаки обнаруживаются лишь на приёме у врача, во время прослушивания работы органов дыхания с помощью стетоскопа.
Важно помнить, что признаки и симптомы бронхиальной астмы у детей разного возраста отличаются. Так, например, малыши до года перед приступом становятся капризными, плаксивыми
У них также может появиться сухой, мучительный кашель, постепенно усиливающийся и затрудняющий дыхание. Дети старше 5 лет при данном заболевании могут жаловаться на боли в груди при вдохе. У многих малышей перед приступом аллергической астмы могут появляться выделения из носа.
Сайт sympaty.net предупреждает, что хуже всего, если при таком самолечении начинается неконтролируемый приём антибиотиков: в некоторых случаях, в частности, при атопической астме, противомикробные препараты могут усугубить аллергическую реакцию вплоть до анафилактического шока. Поэтому малышей с кашлем и ринитом, даже если у них не повысилась температура, лечить дома нельзя. Заболевшего кроху нужно обязательно показать опытному педиатру, который сможет поставить правильный диагноз.
Лекарственные препараты
Назначаемые при бронхиальной астме препараты делятся на две группы: базисные и симптоматические.
Симптоматические средства
Симптоматические средства при астме предназначены для быстрого снятия бронхоспазма и облегчения прохождения воздуха через дыхательные пути. Применяют их только во время приступов в качестве неотложной помощи. К ним относятся лекарственные средства из группы β2-адреномиметиков, обладающие выраженным и быстрым бронхорасширяющим действием.
Выпускаются они в форме аэрозолей или растворов для ингаляций. Аэрозоли предназначены для детей старше 6 лет, которые способны правильно и своевременно сделать вдох при нажатии на флакон. Для младших детей, страдающих астмой, предпочтительнее ингаляционное введение препарата через небулайзер или спейсер. Спейсер представляет собой специальную камеру, куда сначала поступает лекарство из аэрозоля, и только потом вдыхается ребенком.
Детям для купирования приступов бронхиальной астмы врач может назначить препараты, содержащие:
- сальбутамол (вентолин, сальбутамол, саламол эко, саламол эко легкое дыхание), разрешены с 1.5-2 лет;
- фенотерол (беротек, беротек Н), противопоказаны до 4 лет;
- формотерол (оксис турбухалер, форадил), разрешен с 6 лет.
В основном для детей применяют препараты короткого действия с действующим веществом сальбутамолом.
Во время приступа астмы в первую очередь ребенку следует дать лекарство. Для облегчения состояния нужно посадить малыша на стул и наклонить корпус вперед, уперев локти о колени
Важно обеспечить приток свежего, но не холодного воздуха
Родителям следует сохранять спокойствие и отвлекать внимание ребенка, чтобы он не испугался происходящего с ним, так как паника может еще больше усугубить состояние
Для оценки того, насколько помогло лекарство от астмы, рекомендуется использовать пикфлоуметр – специальный прибор, позволяющий измерять скорость выдыхаемого воздуха. Провести измерение следует до и через 10 минут после вдыхания лекарства. Показатели должны увеличиться минимум на 10-15%.
Если принятые рекомендованные врачом меры по купированию приступа бронхиальной астмы оказались неэффективными, следует вызвать скорую помощь.
Базисная терапия
Базисная терапия астмы основана на приеме лекарственных средств, снимающих воспаление и нейтрализующих действие аллергена на организм. Их используют курсами в течение длительного времени с целью профилактики приступов и контроля болезни. Мгновенного действия, в отличие от симптоматических препаратов, они не оказывают, для развития терапевтического эффекта необходим их постоянный прием в течение 2-3 недель.
Из противовоспалительных противоастматических препаратов могут быть назначены:
- Стабилизаторы мембран тучных клеток (кромоглициевая кислота, недокромил). Используются ингаляционно, разрешены детям с 2 лет. Оказывают местное действие, предотвращают высвобождение гистамина, купируют возникновение бронхоспазма в ответ на вдыхаемый антиген, холодный воздух или физическую нагрузку. При длительном приеме снижают гиперреактивность бронхов, частоту и длительность приступов астмы.
- Ингаляционные глюкокортикоиды (беклометазон, флунизолид, будесонид, флутиказон). Назначают с 4 лет при тяжелой форме бронхиальной астмы или неэффективности стабилизаторов мембран тучных клеток при среднетяжелой форме. Оказывают выраженное противовоспалительное и противоаллергическое действие, системные эффекты и связанные с ними побочные действия гормонов при этом практически отсутствуют.
Иногда для лечения астмы у детей применяют и комбинированные препараты, содержащие несколько действующих веществ.
Для борьбы с аллергией детям старше 5 лет под контролем аллерголога проводят аллреген-специфическую иммунотерапию, основанную на преодолении аллергической реакции. Для этого в стадии ремиссии астмы в организм ребенка парентерально, перорально или сублингвально начинает вводиться выявленный аллерген в постепенно возрастающих дозировках. Такая терапия довольно длительна, но приводит к снижению чувствительности организма к аллергену и уменьшению частоты обострений.
Применение обычных антигистаминных препаратов при лечении бронхиальной астмы в большинстве случаев оказывается неэффективным.