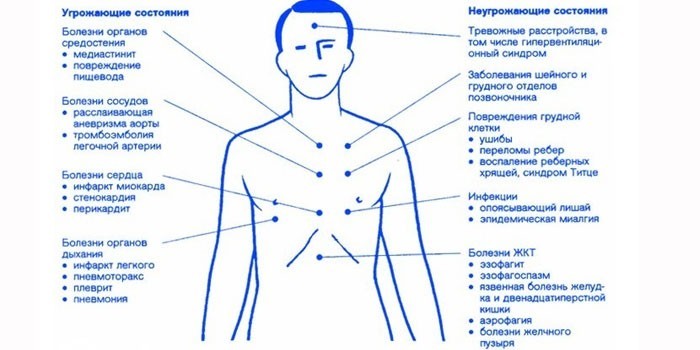
Флегмона подглазничной области. топографическая анатомия, этиология, клиника, диагностика и лечение
Содержание:
- Как лечить недуг у новорожденных детей и старше
- Общие сведения
- Прогноз при гангрене Фурнье
- Классификация (виды, формы, стадии)
- Профилактика флегмоны шеи и рекомендации пациентам после перенесенного заболевания
- Лечение
- Причины развития заболевания
- Симптомы
- В чем разница между флегмоной и абсцессом
- Награды
- Причины возникновения и возбудители
- Роль инфекции в этиологии заболевания
- Причины гангрены ног
- Симптомы сухой гангрены
Как лечить недуг у новорожденных детей и старше
У новорожденных флегмона может появляться на 5-8-ой день жизни и развивается особенно тяжело. Заболеванию часто предшествуют опрелости на теле или мастит. Возбудителем, как правило, является золотистый стафилококк.
Лечат маленьких детей хирургическим путем: вводят в организм дренаж, чтобы обеспечить отток экссудата, очистить от гноя рану. В обработке используют антисептические растворы.
Детям постарше дают общеукрепляющие и иммуномодулирующие лекарства, при необходимости – антибиотики, жаропонижающие и обезболивающие. Используют методики плазмафереза, гемодиализа, облучения крови лазером.
При своевременном начале лечения его прогноз – благоприятный. Полное восстановление наступает через 3-4 недели.
Общие сведения
Болезнь Фурнье (гангренозное рожистое воспаление мошонки, эпифасциальный некроз, субфасциальная флегмона и гангрена половых органов) — полимикробный некроз тканей мошонки и пениса. Болезнь впервые была описана 1764 г. немецким врачом Бауреном. В 1883 г. французский венеролог Жан Альфред Фурнье обобщил наблюдения за пятью молодыми людьми, страдающими от быстропрогрессирующей гангрены полового члена и мошонки. С тех пор болезнь носит его имя. Патология не имеет эндемических районов и не зависит от времени года. Типичный портрет больного с гангреной гениталий выглядит так: мужчина старше 65-70 лет с тяжелой сопутствующей патологией и/или злоупотребляющий алкоголем.
Прогноз при гангрене Фурнье
Большие дефекты кожи мошонки, промежности, полового члена и даже брюшной стенки требуют реконструктивных вмешательств, после которых прогноз для жизни хороший.
Мошонка обладает способностью к регенерации после удаления некротических масс и подавления инфекционного процесса. Однако у 50% мужчин с вовлечением в воспаление полового члена возникают боли при эрекции, часто связанные с рубцовыми изменениями.
В 1995 году Лаор и соавторы ввели в действие Индекс тяжести гангрены Фурнье (FGSI), который основывается на отклонении от референтных значений следующих клинических параметров:
• температуры; • пульса; • частоты дыхания; • количества лейкоцитов; • гематокрита; • уровня натрия; • калия; • креатинина; • бикарбоната.
Каждому параметру присваивается оценка в диапазоне от 0 до 4, при этом более высокие значения указывают на большее отклонение от нормы. FGSI представляет собой сумму всех значений.
Ученые определили, что FGSI больше 9 коррелирует с увеличением смертности. В 2010 году добавили два дополнительных параметра—возраст и степень выраженности заболевания.
По результатам исследования, был сделан вывод, что риск смертности прямо пропорционален возрасту пациента, степени распространенности патологии и выраженности общей интоксикации.
Факторы, связанные с улучшением прогноза, включают:
• возраст до 60 лет; • локализованность очага; • отсутствие системной токсичности; • стерильные культуры крови.
При иссечении мягкой ткани может быть нарушена дренажная лимфатическая система, что приводит к появлению целлюлита и отека.
Факторы, связанные с высокой смертностью: аноректальный источник инфекции, возраст, обширность поражения, присоединение сепсиса, почечная и печеночная недостаточность.
Классификация (виды, формы, стадии)
Классификация предусматривает различие заболеваний по глубине воздействия на здоровые ткани, по степени тяжести протекающих процессов и вариантам последствий.
По времени появления
Заболевание считают первичным, если оно начало развиваться после проникновения в ткани патогенных микроорганизмов, или вторичным, если воспаление «перекинулось» с соседних, уже пораженных участков.
По времени развития
Различают 2 вида флегмоны. Это острая флегмона, при которой состояние пациента стремительно ухудшается, и хроническая (иногда ее называют «деревянистая»), для которой типичным является вялое течение болезни.
Второй вариант предполагает длительный, до нескольких месяцев, процесс, в течение которого участки кожи в месте поражения становятся синюшными, а флегмона преобразуется в абсцесс, не вызывающий болевого синдрома.
По глубине поражения
В этом случае также возможны два варианта. Поверхностная форма флегмоны означает инфицирование подкожной клетчатки, не затрагивает мышечную ткань.
Глубокая распространяет свое негативное воздействие и на мышцы, и на межмышечное пространство, и на окружающую различные внутренние органы жировую клетчатку.
По характеру распространения
Флегмона может быть отграниченной, в случае если гнойник – локальный, или прогрессирующей – при значительном поражении ткани.
Если в первом случае гнойник вскрывают, а поврежденный участок дренируют, то во втором требуется серьезная хирургическая обработка, глубокий разрез с удалением гноя и иссечением некротических изменений в тканях.
По механизму возникновения
В этой категории различают самостоятельные формы, когда болезнь развивается не на фоне и не вследствие каких-либо патологий, а самостоятельно (если, к примеру, инфицированы только кисть, стопа, голень либо бедро).
Механизм развития флегмоны может быть также «запущен» после хирургического вмешательства (если травмирован грыжевой мешок или брюшная стенка).
По форме воздействия
Их несколько: серозная (она считается первичной), гнойная, гнилостная, некротическая, анаэробная.
При серозной форме нападению патогенных микроорганизмов подвергается жировая клетчатка. Она становится студенистой, пропитывается мутной жидкостью. Границы между больным и здоровым участками бывают трудноразличимыми.
За серозной следуют более опасные фазы. Гнойная предполагает преобразование поврежденных тканей в гнойную массу зеленоватого, желтого или белого цвета.
Могут образовываться язвы и свищи. Эта форма заболевания затрагивает кости, сухожилия, суставы.
При гнилостной форме заболевания пациент испытывает сильную интоксикацию. Пораженные ткани приобретают темные окраски – коричневую и зеленую. Наблюдается их распад – они становятся рыхлыми, кашеобразными.
Некротическая форма характеризуется формированием некрозных очагов. Когда организм их отторгает, образуется раневая поверхность, может появиться абсцесс, который самостоятельно вскроется.
Анаэробная форма – самая тяжелая из всех перечисленных. У тканей – вареный вид, без каких-либо покраснений, а внутри может образовываться газовая составляющая, о чем свидетельствует легкий хруст, появляющийся при надавливании на воспаленную поверхность.
Профилактика флегмоны шеи и рекомендации пациентам после перенесенного заболевания
Профилактические мероприятия в отношении рассматриваемого недуга сводятся к следующему:
- Своевременное и адекватное лечение гнойной ангины. Пациент должен пропить курс антибиотиков, с целью ликвидации инфекции.
- Минимизация возможностей травмирования шеи. Все раны или царапины необходимо обрабатывать антисептиками, а края мазать йодом.
- Санация ротовой полости, а также лечение кариозных зубов.
- Быстрое реагирование на общие инфекционные заболевания, а также на болезни внутренних органов.
- Укрепление защитных сил организма.
При первых признаках флегмоны шеи следует немедленно обращаться к доктору: самолечение может стать причиной серьезных осложнений, вплоть до летального исхода!
Оцените
—
Лечение
Пациент госпитализирован в отделение гнойной хирургии или урологии. В тяжелых условиях часто необходимо оживить больного. Лечение основано на трех аспектах: детоксикация, антибиотикотерапия и неотложная хирургия. В будущем пациенту может потребоваться ряд операций, включая реконструктивные операции. • Антибиотикотерапия. Среди антибактериальных препаратов выбраны препараты с наивысшей антианеробной активностью. До получения результатов посева назначают амоксициллин, тикарциллин, карбапенемы, цефалоспорины 3-го и 4-го поколения, метронидазол. Продолжительность и дозировка определяются индивидуально в каждом конкретном случае. • Детоксикационная терапия. Детоксикация включает инфузию кристаллоидных растворов, альбумин, плазмаферез, гемосорбцию. Некоторым пациентам с почечной недостаточностью могут потребоваться сеансы гемодиализа. • Хирургия. После подтверждения диагноза все нежизнеспособные ткани удаляются настолько радикально, насколько это возможно, рана открывается и проводится проверка; дренаж флегмон, абсцессов и гнойных узелков. Согласно показаниям (обширное гнойно-некротическое поражение аноректальной области), колостомия удалена, с задержкой мочи, выполнена эпицистостомия или установлен уретральный катетер. Реже они выполняют пенэктомию и орхиэктомию. После стабилизации проводится ряд реконструктивных операций. При больших дефектах кожи они прибегают к дерматозу с помощью тканевых расширителей. • Физиотерапевтические мероприятия. При назначении гипербарической оксигенации как части комплексной терапии болезни Фурнье эффект лечения выше, а смертность ниже. Эффективность определяется увеличением оксигенации артериальной крови и активацией макрофагов в зоне воспаления. ГБО улучшает проникновение антибиотиков в пораженные ткани, уменьшает отеки из-за сужения кровеносных сосудов, стимулирует синтез фибробластов и образование грануляций.
Причины развития заболевания
Месторасположение патологического процесса обуславливается анатомическими особенностями строения организма человека. Кожный покров наружных половых органов и промежности и подкожная жировая клетчатка достаточно рыхлые. Здесь сосредоточено множество сальных и потовых желез и волосяных фолликулов, густая сеть вен и небольшое количество артерий. При воспалительном процессе в данной области кровоток замедляется, кровообращение тканей нарушается. Ишемия начинает распространяться на соединительнотканную оболочку, провоцируя развитие гангрены кожного покрова. Затем происходит некроз оболочек мошонки, развивается отечность и микроабсцессы.
Таким образом, гангрена Фурнье причины развития имеет следующие:
- Поверхностное травмирование половых органов.
- Заболевания урогенитального тракта и мочеполовой системы в целом.
- Использование стероидных клизм.
- Проведение инъекций в наружные половые органы.
- Наличие инородного тела в прямой кишке.
- Генитальный пирсинг.
К провоцирующим факторам, которые создают высокий риск развития патологии, относятся:
- Алкоголизм и наркомания.
- Цирроз печени и ВИЧ-инфекция.
- Расстройство кровообращения.
- Сахарный диабет и ожирение.
- Лечение онкологии при помощи химиотерапии.
- Раковые новообразования.
- Длительное употребление глюкокортикостероидов.
- Синдром Крона.
Симптомы
В продромальном периоде больные жалуются на появление повышенной температуры тела и слабости. На этой стадии местные признаки заболевания пока отсутствуют. Однако спустя 7 суток у больного в области локализации инфекции отмечается появление гиперемии, отека и болей. Затем клинические симптомы недуга становятся более яркими, а с течением времени, возможно появление крепитации при сжатии мягких тканей, которая возникает на фоне скопления газов.
На стадии абсцедирования происходит значительное ухудшение состояния больного, отмечается нарастание симптомов интоксикации. Степень выраженности общих симптомов индивидуальна и зависит от объема вовлеченных в патологический процесс тканей. У больного возникает слабость, потеря аппетита, температура поднимается до высоких цифр, у больного появляется озноб, мышечные боли и выраженное усиление потоотделения в ночное время. Иногда у больного могут обнаруживаться изъязвления и волдыри на головке пениса, а также коже мошонки, которые сменяются некротизацией тканей. Из пузырей иногда может сочиться гнойное отделяемое, обладающее неприятным запахом.
Мочеиспускание сопровождается возникновением выраженных резей и осуществляется ослабленной струей. У некоторых лиц на фоне боли и отека отмечается гиперемия кожных покровов без других внешних проявлений, а основной процесс протекает в более глубоких слоях. Если в анамнезе больного зафиксирована проникающая травма мошонки, при этом края раны разведены и выделяется гной. Через несколько часов кожа в этой области приобретает фиолетовый оттенок, а затем и черный, болевой синдром снижается, что обусловлено гибелью нервных окончаний. Уменьшение болей может быть ложно истолковано как симптом улучшения.
В чем разница между флегмоной и абсцессом
Воспалительные процессы с выделением гноя в тканях, которые заперты в определенном месте под кожей, называются – абсцессами. Не локализированные, появляющиеся под кожей воспаления с гноем – флегмоны. Вы слышали о целлюлите? При его упоминании имеют в виду серозные воспалившиеся процессы жировой клетчатки, но без гноя.
Если эти заболевания не получается отличить, используют пункцию в целях диагностики, берут гной и ткань. Бактериологический анализ поможет определить возбудителя и его устойчивость к антибиотикам. Мы определили, что флегмоны и абсцессы – похожие, но разные заболевания.
Главной причиной флегмоны считается деление болезнетворных организмов. Стафилококки, стрептококки, синегнойная палочка, кишечная палочка и это далеко не весь список.
Разлитый отек шеи появляется только на второй стадии развития. Инфекция поселяется в других органах. После распространяется по крови в мягкие ткани. Причиной развития становиться золотистый стафилококк.
Более точные причины развития:
- Болезни зубов на нижней челюсти, вместе с развитым воспалительным процессом. Например, пульпит, кариес, воспаления десен, периодонтит.
- Инфекции дыхательных путей и органов, воспаления в горле и трахее. Особенно, когда такие воспаления принимают хроническую форму, их лечение будет требовать частого употребления антибиотиков. Организм не сможет бороться с бактериями, и они могут попасть в шею.
- Воспаление лимфатических узлов на шее.
- Различные раны на шее, возможно фурункулы, помогут стать причиной.
- Общие инфекционные болезни. Инфекцию переносится по крови в шею.
- Гнойное воспаление может спуститься из полости рта ниже по шее.
Зачатки, которые в результате могут перевоплотиться в флегмону на шее – гнойники на лице либо воспаления во рту, верхних путях дыхания, остеомиелит шейных позвонков, раны на шее.
Появления опухолей на шее определяется факторами:
- Сеть лимфоузлов хорошо развита;
- Индивидуальная особенность строения шейных фасций.
На шее образовывается припухлость нижней челюсти, подбородка. Опухоль сперва плотная, позже приобретает бугристый вид.
Награды
Фурнье заявлял о наградах, которые его продукция завоевала на международных филателистических выставках и конкурсах, но эти призы фактически были присуждены не ему, а Л.-А. Мерсье за его работы. Шесть почётных крестов, один почётный знак, восемь золотых медалей, четыре гран-при и шесть почётных дипломов были присуждены Мерсье на филателистических выставках в Сент-Этьене (1895), Ницце (1896), Марселе (1896 и 1897), Тулоне (1897) и Лионе (1898). В конце XIX века ещё вручались медали за факсимильные репродукции (копии), хотя ныне такие изделия вне закона и считаются просто фальшивками.
Причины возникновения и возбудители
Самый распространенный возбудитель заболевания – золотистый стафилококк.
Помимо него в этом качестве могут выступать:
- энтеробактерии;
- облигатные анаэробы (стрептококки), способные действовать в отсутствие кислорода;
- синегнойная и (реже) кишечная палочки.
Причинами образования флегмоны является активность и достаточное, чтобы дать толчок к началу заболевания, количество вредоносных микроорганизмов, которые «оккупируют» мягкие ткани организма.
Необходимы также сопутствующие факторы:
- проблемы с иммунной защищенностью человека;
- состояние его системы кровообращения;
- наличие в организме аллергизации;
- способность микроорганизмов к вирулентности (заражению тканей);
- устойчивость микробов к лекарственным препаратам.
Порой загадкой, даже для специалистов, остается причина образования флегмоны там, где нет ни следов травм, ни операционных разрезов.
Главным провоцирующим фактором в этом случае становится общее состояние здоровья пациента – опасность угрожает людям, принимающим много лекарств, губительно воздействующих на иммунную систему.
Проблемы возникают также при сахарном диабете и у ВИЧ-инфицированных.
В организм возбудитель заболевания проникает и распространяется в нем разными способами:
- через повреждения на коже и слизистых в результате травм;
- из источника инфицирования – через кровь;
- в результате прорыва абсцесса;
- после введения подкожно каких-либо химических веществ (например, скипидара, для лечения кожных заболеваний);
- как следствие введения лекарственных препаратов (постинъекционная флегмона).
Роль инфекции в этиологии заболевания
Есть два мнения про роль инфекции в развитии болезни Фурнье:
- согласно первого мнения, инфекционный агент – причина нагноения в мошонке;
- принципиально иное мнение – болезнь Фурнье возникает без влияния микробных возбудителей – они присоединяются уже позже, когда наступили патологические изменения в тканях мошонки, и усугубляют течение болезни, но никак не выступают ее первопричиной.
В измененных тканях мошонки у пациента с болезнью Фурнье определяли наличие как анаэробной (живущей без присутствия кислорода), так и аэробной (требующей для своего развития кислорода) инфекции. В большинстве случае при болезни Фурнье были обнаружены:
- золотистый стафилококк;
- гемолитический стафилококк;
- кишечная палочка;
- фекальный энтерококк.
Реже были выделены фузобактерии и спирохеты. В ряде случаев обнаруживают ассоциации (устойчивые комплексы) представителей и аэробной, и анаэробной инфекции. Такие «содружества» особенно опасны: аэробы употребляют в тканях мошонки кислород, способствуя этим самым процветанию кислородоненавидящих анаэробов – такой синергизм приводит к особенно быстрому нагноению и омертвению тканей мошонки.
Также имеются мнения по поводу внедрения инфекционного агента в ткани при болезни Фурнье:
- ее провоцирует эндогенная инфекция – та, которая жила в тканях мошонки (и не только) в полу-спящем состоянии, никак не проявляясь, но в какой-то момент активизировалась. Гипотеза об эндогенной инфекции при данном заболевании не лишена смысла, так как облегчает понимание, почему нагноение мошонки с последующим гангренозным процессом возникло «на ровном месте», без каких-либо видимых причин, и развилось стремительно;
- ее причиняет экзогенная инфекция – та, что проникает из внешней среды.
Экзогенная инфекция может попадать в ткани мошонки:
- через повреждения кожных покровов мошонки и полового члена;
- из урогенитального тракта или параректальной области (тканей, расположенных вокруг прямой кишки) при их инфекционном поражении.
Причины гангрены ног
При атеросклерозе сосудов ног может развиться сухая гангрена. Если поражены самые мелкие артерии на уровне голени — большинство сосудистых хирургов отказывают в сосудистой операции. Хотя сухая гангрена носит локальных характер,таким пациентам предлагаются высокие ампутации, так как не удаётся снять болевой синдром и прогрессирование заболевания. Операции на сосудах голени и стопы, проводимые в нашей клинике, позволяют восстановить кровообращение в тканях и остановить гангрену. Современные микрохирургические методы позволяют устранить любые причины гангрены нижних конечностей и сохранить конечность от ампутации. Для определения возможности восстановления кровотока и степени поражения сосудов используются методы ультразвукового сканирования и ангиография.
Диабетическая гангрена
Гангрена при сахарном диабете может развиться очень быстро, нередко по типу анаэробной флегмоны, поэтому для спасения жизни таких больных требуется неотложная помощь сосудистого и гнойного хирурга. Проявления при такой форме выглядит очень характерно: отёчная, синюшная, грязно-серая стопа — диагноз не вызывает сомнения. В нашей клинике первым этапом проводится срочное вскрытие локальных гнойных затёков в тканях ступни и эндоваскулярная операция, позволяющая восстановить кровоток. После этого следует долгий процесс восстановления. Ощущения при диабете снижены, поэтому пациент может не чувствовать развития гангрены, пока её признаки не станут явными.
Ишемическая гангрена
Тромбоз и эмболия артерий — частая причина острой ишемии из-за чего и возникает острая гангрена. Тромб вызывает внезапную закупорку магистрального сосуда — возникает полный блок кровообращения в тканях. Возникает чувство онемения, похолодание конечности. Развивается молниеносная гангрена и только экстренная операция в первые 8 часов от начала болезни может спасти ногу и жизнь больного. Лечится ишемическая гангрена с помощью удаления тромба или обходного шунтирования. Определение возможности спасти ногу при острой ишемии проводится с помощью простых тестов — возможности пассивных и активных движений в стопе и пальцах, которые свидетельствуют о жизнеспособности мышечной ткани.
Гангрена при облитерирующем эндартериите
Болезнь Бюргера, часто приводит к гангрене стопы или руки, а условия для восстановления кровообращения тканей очень плохие. Гангрена пальцев, возникшая из-за воспаления самых мелких сосудов, вызывает сложности в лечении у всех сосудистых хирургов. Чаще всего таким пациентам отказывают в сохранении ноги. В Инновационном сосудистом центре с началом 2010 года началась разработка уникального метода — микрохирургической восстановительной операции на сосудах голени в комбинации с пересадкой ткани сальника на сосудистой ножке. Применение сальника увеличивает количество сосудов в мышцах голени и на стопе, улучшая эффект от шунтирования, и спасает от гангрены даже в случае закрытия шунта. Разновидностью микрохирургической реваскуляризации является пересадка кожного лоскута на сосудистой ножке, который улучшает трофику тканей и позволяет восстановить повреждённые кожные покровы.
Симптомы сухой гангрены
Первоначальными симптомами сухой формы гангрены выступают: снижение или полная потеря чувствительности на конкретном участке ноги, ухудшение двигательной активности, особенно, если процесс развивается на самих пальцах или вблизи них. Кожные покровы при этом становятся бледными и сухими. Выпадение волос отмечается именно на том участке, где развивается гангрена.
В конечном счете, при наличии в анамнезе сухой гангрены и в условиях полного игнорирования необходимости лечения, конечность полностью лишается чувствительности и двигательной активности, кожа приобретает темный оттенок. Интересен тот факт, что на общем самочувствии больного, данный процесс никак не сказывается.
Намного сложнее и опаснее развивается влажная гангрена. Учитывая, что в кровь попадают продукты некротизации тканей, происходит колоссальная интоксикация организма. И чем больше времени проходит, тем хуже становится общее состояние. Стоит отметить, что при несвоевременном обращении в больницу, с влажной формой гангрены человек проживет значительно меньше, чем с сухой. Ключевыми признаками влажной гангрены нижних конечностей являются:
- острый болевой синдром на том участке конечности, где начался некроз тканей;
- выраженная бледность кожи;
- отчетливо проявляется сосудистый рисунок;
- кожный покров пораженного участка покрывается пузырями с кровянистым содержимым внутри;
- отечность может наблюдаться по всей конечности;
- по мере прогрессирования болезни, больной начинает источать крайне неприятный запах;
- общую слабость и хроническую усталость сопровождает лихорадка;
- на фоне сильной интоксикации возникает чувство тошноты и последующая рвота.
Возбудителем анаэробной гангрены выступает клостридий, оказывающийся в организме посредством открытых ран. Уже через несколько часов после попадания болезнетворной бактерии, начинают проявляться первые признаки: повышение температуры тела, учащение сердечного ритма, потеря ориентации в пространстве.
Дальнейшее развитие не имеет четкого описания, так как у каждого человека развивается в индивидуальном порядке. Рана может оставаться сухой или же сочиться, из нее можно выдавить бурую жидкость, гной и специфические газы. Кроме того, степень отечности может быть разной, так же как и выраженность болевого синдрома. Но в каждом из случаев за короткий промежуток времени происходит омертвение сегмента конечности.
Учитывая этиологию заболевания, в особенности сухой и влажной форм, с уверенностью можно заявить, что гангрена нижних конечностей незаразна. То же самое касается и газовой, анаэробной формы, несмотря на то, что ее развитие связано с попаданием в организм возбудителя.
Бактерия клостридий относится к естественным обитателям кишечника организма человека и животного. И болезнетворной она становится в очень редких случаях. В здоровом организме она может находится на протяжении всей жизни и не приносить каких-либо проблем. При попадании в почву, она сохраняет свою жизнеспособность в виде спор долгие годы.
Только лишь в описанном выше случае возможно заражение анаэробной формой гангрены. От человека к человеку ни один из видов передаться не может. Поэтому, гангрена — это незаразное заболевание, и не ограничивает прямой контакт здорового человека с больным.
- Нарушается теплообмен кожи, она становится холодной наощупь;
- нарушается чувствительность кожи, появляется чувство онемения на пораженном участке;
- появляется слабость, утомляемость;
- нарушаются движения, их координация; если это касается нижних конечностей, появляется хромота; если верхних конечностей, то все валится из рук;
- появляются боли и жжение в пораженных участках.
Сухая и влажная гангрена имеют вначале общие
, единственная разница в сроках их развития. Сухая гангрена начинается постепенно, медленно, иногда месяцами и годами, а развитие влажной гангрены происходит за часы или в несколько суток. Дальнейшая клиника зависит от вида гангрены – сухой или влажной.