Андрогенизация
Содержание:
- Гиперандрогения при беременности
- Разновидности и причины синдрома
- Способы лечения избытка мужских гормонов
- Гиперандрогения при беременности
- Симптомы у девочек и женщин
- Гиперандрогения у женщин — что это, причины и лечение
- Разновидности гиперандрогении у женщин
- Народные средства при гиперандрогении
- Симптомы гиперандрогении
- Диагностика гиперанрогении у женщин
- Биосинтез андрогенов и их превращения в организме
- К каким докторам следует обращаться если у Вас Надпочечниковая гиперандрогения:
- Прогноз и профилактика
- Что такое гиперандрогения
Гиперандрогения при беременности
Среди всех возможных причин развития самопроизвольного аборта у беременной женщины в первом триместре, гиперандрогения занимает лидирующую позицию. К сожалению, во время обнаружения признаков гиперандрогении у женщины в период уже имеющейся беременности крайне затруднительно определить, врожденный или приобретенный характер имеет данная патология. В этом периоде определение генеза заболевания не имеет столь большого значения, так как первоочередно необходимо осуществлять все мероприятия по сохранению беременности.
Фенотипические признаки гиперандрогении у беременной женщины ничем не отличаются от проявлений данного патологического состояния у любой другой представительницы женского пола, с той лишь разницей, что в некоторых ситуациях гиперандрогения проявляется в виде прерывания беременности на раннем сроке, что не всегда расценивается женщиной как выкидыш. Развитие самопроизвольного выкидыша на раннем сроке обусловлено недостаточным прикреплением плодного яйца к стенке матки и отторжением его даже при малейшем травматическом влиянии. Ярким клиническим проявлением данного состояния является обнаружение влагалищного кровотечения, которое кстати, может быть не столь интенсивным, тянущей боли в надлобковой области и нивелирование признаков раннего токсикоза.
После 14 недели беременности создаются физиологические условия для предотвращения факта прерывания беременности, так как в этом периоде отмечается повышение активности женских половых гормонов, секретируемых плацентой в большом количестве.
Еще одним критическим периодом возникновения угрозы прерывания беременности у женщины, страдающей гиперандрогенией, является 20 неделя беременности, когда происходит активный выброс дегидроэпиандростерона надпочечниками плода, что неизбежно провоцирует усиление андрогенизации беременной женщины. Осложнением данных патологических изменений является развитие признаков истмико-цервикальной недостаточности, которая может провоцировать наступление преждевременного родоразрешения. В третьем триместре беременности гиперандрогения является провокатором раннего излития околоплодных вод, вследствие чего женщина может родить раньше положенного срока.
Для определения гиперандрогении у беременной женщины целесообразно применять лишь лабораторные методы диагностики, принципиально отличающиеся от обследования остальной категории пациенток. С целью определения концентрации мужских половых гормонов необходимо исследовать мочу беременной женщины с определением «суммы 17- кетостероидов».
Следует учитывать, что не все случаи выявления признаков гиперандрогении у беременной женщины должны подвергаться медикаментозной коррекции, даже при условии подтверждения диагноза лабораторными методиками. Медикаментозные методы терапии применяются только в случае имеющейся угрозы вынашиванию плода. Препаратом выбора для лечения гиперандрогении при беременности является Дексаметазон, начальная суточная доза которого составляет ¼ таблетки, действие которого направлено на ингибирование функции гипофиза, оказывающего опосредованное влияние на продукцию мужских половых гормонов. Применение данного препарата оправдано полным отсутствием негативного влияния на развитие плода с одновременным положительным эффектом в отношении нивелирования признаков гиперандрогении.
В послеродовом периоде, женщины, страдающие гиперандрогенией, обязательно должны находиться под наблюдением не только гинеколога, но и эндокринолога, так как данное патологическое состояние склонно прогрессировать и провоцировать серьезные осложнения.
Разновидности и причины синдрома
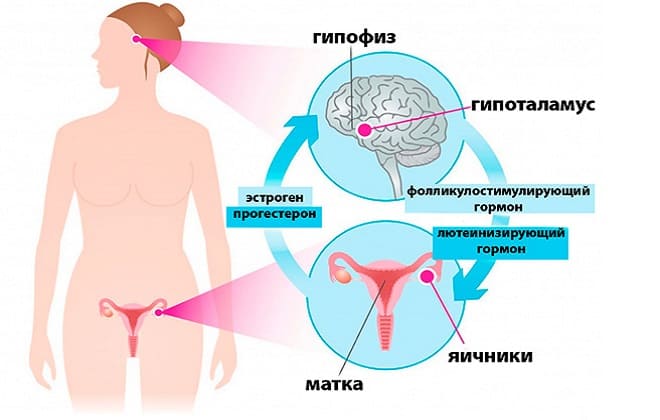
Процесс созревания андрогенов происходит в яичниках и надпочечниках. Нормальное количество вырабатываемого гормона и его правильное соотношение с эстрогенами обеспечивает необходимый для полноценного функционирования организма гормональный баланс.
В зависимости от происхождения патологии выделяют несколько ее форм:
- Гиперандрогения яичникового генеза – возникает при синдроме поликистозных яичников. Причина – нарушение работы системы гипоталамус-гипофиз. Нарушение носит наследственный характер.
- Гиперандрогения надпочечникового генеза вызвана нарушением работы коры надпочечников. Заболевание носит врожденный характер, а также может быть вызвано опухолями (болезнь Иценко-Кушинга). В этом случае первые месячные начинаются поздно, со скудными выделениями, а со временем могут и вовсе прекратиться. Другие характерные признаки – обилие угрей в области спины и груди, недоразвитие молочных желез, формирование фигуры по мужскому типу, увеличение клитора.
У ряда пациенток диагностируются гиперандрогения смешанного генеза. В этом случае в организме одновременно нарушено функционирование яичников и надпочечников. Данная патология вызвана гипоталамическими и нейроэндокринными нарушениями. Сбои в гормональном балансе усугубляются вегетативно-невротическими расстройствами. В ряде случаев диагностируется слабовыраженная гиперандрогения, при которой показатели андрогенов отвечают норме, а УЗИ не обнаруживает наличие опухолей во внутренних органах.
Учитывая степень превышения допустимого уровня андрогенов, выделяют абсолютную и относительную форму адреногенитального синдрома. В первом случае концентрация мужских гормонов превышает допустимые нормы. Относительная гиперандрогения диагностируется при допустимых показателях мужских гормонов. При этом отмечают повышенную чувствительность органов и желез женщины к их воздействию.
Подводя итог, можно выделить следующие главные причины данного синдрома:
- неправильная выработка особого фермента, синтезирующего андрогены, в результате чего происходит их чрезмерное накопление в организме;
- наличие опухолей надпочечников;
- заболевания и сбои в работе яичников, провоцирующие излишнюю выработку андрогенов;
- патологии щитовидной железы (гипотериоз), опухоли гипофиза;
- длительный прием стероидов во время профессиональных занятий силовыми видами спорта;
- ожирение в детском возрасте;
- генетическая предрасположенность.
При нарушениях работы яичников, увеличении коры надпочечников, гиперчувствительности клеток кожи к воздействию тестостерона, опухолях половых и щитовидных желез возможно развитие патологии и в детском возрасте.
Врожденная гиперандрогения иногда не позволяет с точностью установить пол родившегося ребенка. У девочки могут отмечаться большие половые губы, увеличенный до размеров пениса клитор. Внешний вид внутренних половых органов соответствует норме.
Одной из разновидностей адреногенитального синдрома является сольтеряющая форма. Заболевание носит наследственный характер и обычно выявляется в первые месяцы жизни ребенка. В результате неудовлетворительной работы надпочечников у девочек появляется рвота, диарея, судороги.
В старшем возрасте гиперандрогения вызывает избыточный рост волос по всему телу, задержку формирования молочных желез и появление первых месячных.
Способы лечения избытка мужских гормонов
В зависимости от причины, применяются различные методы лечения андрогенизации. Они подбираются индивидуально, с учетом особенностей организма и планов пациентки.
У молодых женщин с нарушениями менструального цикла, которые не думают о беременности, чаще всего применяют двухкомпонентные противозачаточные таблетки, регулирующие менструальный цикл. Эти препараты одновременно снижают гипертрихоз и симптомы угревой сыпи.
В борьбе с настойчивой формой акне лучшим вариантом являются препараты, содержащие производные витамина А – ретиноиды, в очень высоких концентрациях.
Пациентки, имеющие проблемы с зачатием ребенка, должны получать гормональные препараты индуцирующие овуляцию. Существуют также методы искусственного оплодотворения, которые дают большой шанс на рождение ребенка у женщин, резистентных к гормональному лечению.
При синдроме поликистозных яичников, в случае отсутствия эффективности фармакологической терапии, рекомендуется хирургическое вмешательство. Наиболее распространенный способ – лапароскопическое удаление кисты яичника. Другой, более инвазивный и окончательный метод – полная резекция яичников.
Единственный способ терапии андрогенизации у женщин в период пременопаузы и менопаузы – прием женских половых гормонов – гормональная заместительная терапия (HRT – Hormone replacement therapy). В состав препаратов ЗГТ входят эстрогены и прогестерон в нужных пропорциях. Каждая пациентка принимает индивидуально подобранный препарат.
Гиперандрогения при беременности
Среди всех возможных причин развития самопроизвольного аборта у беременной женщины в первом триместре, гиперандрогения занимает лидирующую позицию. К сожалению, во время обнаружения признаков гиперандрогении у женщины в период уже имеющейся беременности крайне затруднительно определить, врожденный или приобретенный характер имеет данная патология. В этом периоде определение генеза заболевания не имеет столь большого значения, так как первоочередно необходимо осуществлять все мероприятия по сохранению беременности.
Фенотипические признаки гиперандрогении у беременной женщины ничем не отличаются от проявлений данного патологического состояния у любой другой представительницы женского пола, с той лишь разницей, что в некоторых ситуациях гиперандрогения проявляется в виде прерывания беременности на раннем сроке, что не всегда расценивается женщиной как выкидыш. Развитие самопроизвольного выкидыша на раннем сроке обусловлено недостаточным прикреплением плодного яйца к стенке матки и отторжением его даже при малейшем травматическом влиянии. Ярким клиническим проявлением данного состояния является обнаружение влагалищного кровотечения, которое кстати, может быть не столь интенсивным, тянущей боли в надлобковой области и нивелирование признаков раннего токсикоза.
После 14 недели беременности создаются физиологические условия для предотвращения факта прерывания беременности, так как в этом периоде отмечается повышение активности женских половых гормонов, секретируемых плацентой в большом количестве.
Еще одним критическим периодом возникновения угрозы прерывания беременности у женщины, страдающей гиперандрогенией, является 20 неделя беременности, когда происходит активный выброс дегидроэпиандростерона надпочечниками плода, что неизбежно провоцирует усиление андрогенизации беременной женщины. Осложнением данных патологических изменений является развитие признаков истмико-цервикальной недостаточности, которая может провоцировать наступление преждевременного родоразрешения. В третьем триместре беременности гиперандрогения является провокатором раннего излития околоплодных вод, вследствие чего женщина может родить раньше положенного срока.
Для определения гиперандрогении у беременной женщины целесообразно применять лишь лабораторные методы диагностики, принципиально отличающиеся от обследования остальной категории пациенток. С целью определения концентрации мужских половых гормонов необходимо исследовать мочу беременной женщины с определением «суммы 17- кетостероидов».
Следует учитывать, что не все случаи выявления признаков гиперандрогении у беременной женщины должны подвергаться медикаментозной коррекции, даже при условии подтверждения диагноза лабораторными методиками. Медикаментозные методы терапии применяются только в случае имеющейся угрозы вынашиванию плода. Препаратом выбора для лечения гиперандрогении при беременности является Дексаметазон, начальная суточная доза которого составляет ¼ таблетки, действие которого направлено на ингибирование функции гипофиза, оказывающего опосредованное влияние на продукцию мужских половых гормонов. Применение данного препарата оправдано полным отсутствием негативного влияния на развитие плода с одновременным положительным эффектом в отношении нивелирования признаков гиперандрогении.
В послеродовом периоде, женщины, страдающие гиперандрогенией, обязательно должны находиться под наблюдением не только гинеколога, но и эндокринолога, так как данное патологическое состояние склонно прогрессировать и провоцировать серьезные осложнения.
Симптомы у девочек и женщин
В большинстве случаев в до пубертатном возрасте проявляются врожденные виды заболевания, которые возникают вследствие дистрофии определенных генов или гормональными нарушениями в периоде вынашивания ребенка.
У девочек симптомами гиперандрогении являются ярко выраженные вторичные половые признаки, свойственные мужчинам, и анатомические дефекты наружных половых органов. Если болезнь вызвана патологией надпочечников, то у новорожденных могут быть обнаружены симптомы ложного гермафродитизма, выражающиеся в увеличенном клиторе, сращении наружных половых органов и т.д.
Выраженными симптомами гиперандрогении у девочек являются:
- слишком ранее зарастание родничка в первый месяц жизни;
- ускоренный рост волос на теле;
- отставание в половом развитии;
- высокий рост, большой размер рук и ног;
- позднее начало или полное отсутствие менструаций.
При этом может наблюдаться излишняя пигментация кожных покровов, пониженное артериальное давление, анемия.
Если у новорожденной девочки наблюдается резкое снижение давления, рвота, понос и учащенный пульс, то это может являться симптомом острой надпочечниковой недостаточности, которая может привести к летальному исходу.
У женщин репродуктивного возраста симптомы гиперандрогении проявляются следующим образом:
- нарушения менструального цикла, которые могут быть выражены аменореей или изменением интервала между ежемесячными кровотечениями в большую или меньшую сторону;
- огрубление голоса, усиленный рост волос на лице и теле, облысение по мужскому типу;
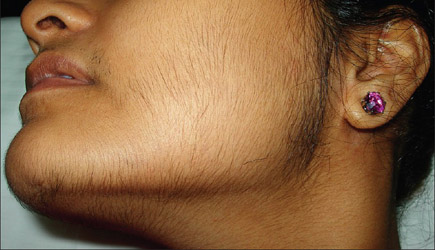 Гирсутизм
Гирсутизм
- нарушения гормонального фона приводят к ослаблению иммунитета, что выражается в частых вирусных и инфекционных заболеваниях;
- появление невосприимчивости организма к глюкозе;
- появление перхоти и акне;
- проблемы со стороны сердечно-сосудистой системы, например, повышенное артериальное давление, тахикардия и другие;
- проблемы со зрением;
- упадок сил, снижение трудоспособности, склонность к депрессии и другие психоэмоциональные нарушения.
При яичниковом генезе патологии отсутствие менструаций и развитие вторичных половых признаков по мужскому типу может сопровождаться ожирением, появлением сахарного диабета и других эндокринных нарушений, усиленной пигментацией кожи и постоянными болями в нижней части живота.
Гиперандрогения у женщин — что это, причины и лечение
Гиперандрогения – это патология, при которой гормональный фон женщины претерпевает значительные изменения. Происходит выработка слишком большого количества гормона андроген, который считается мужским. В организме женщины данный гормон выполняетмножество необходимых функций, однако его чрезмерное количество приводит к неприятным последствиям, лечение которых обязательно.
Вырабатываются андрогены у женщин адипоцитами, надпочечниками и яичниками. Данные половые гормоны напрямую влияют на процесс полового созревания у женщин, появление волосяного покрова в области гениталий и подмышками. Андрогены регулируют работу печени, почек, а также влияют на мышечный рост и репродуктивную систему. Они необходимы зрелым женщинам, поскольку синтезируют эстроген, поддерживают на достаточном уровне либидо и укрепляют ткани костей.
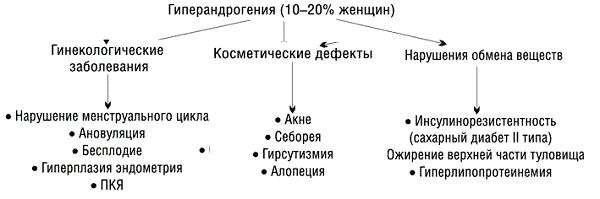
Разновидности гиперандрогении у женщин
Надпочечниковая
Фермент С21-гидроксилаза кодируется парным геном 6 пары хромосом. При повреждении этого участка на обеих хромосомах возникает недостаток фермента в организме и нарушение синтеза мужского полового гомона корой надпочечников.
 При полноценной адаптации организма к окружающей среде и исключении чрезвычайных стрессовых факторов недостаток фермента восполняется другими органами. Длительное перенапряжение, а также ситуации, связанные с физиологическим выбросом гомонов (менархе, дебют сексуальной жизни, беременность) могут привести к срыву компенсаторных механизмов и развитию ГА.
При полноценной адаптации организма к окружающей среде и исключении чрезвычайных стрессовых факторов недостаток фермента восполняется другими органами. Длительное перенапряжение, а также ситуации, связанные с физиологическим выбросом гомонов (менархе, дебют сексуальной жизни, беременность) могут привести к срыву компенсаторных механизмов и развитию ГА.
Яичниковая
В исключительных случаях является наследственной, но чаще всего развивается в результате следующих патологий яичников:
- Болезнь поликистозных яичников
- Гормонпродуцирующие опухоли яичников
- Гипоталамо-гипофизарные расстройства
- Смешанная
Данный тип заболевания встречается при нарушении высшей регуляции (гипоталамо-гипофизарная система) и сочетается с нервными, эндокринными и метаболическими нарушениями.
Народные средства при гиперандрогении
Главное условие применения рецептов – только в комплексе с медикаментозной терапией. Народные методы не могут заменять традиционные способы лечения. Самое распространенное нетрадиционное средство – боровая матка. Ее используют для лечения гинекологических заболеваний у женщин. Эффективные рецепты:
- Залить стаканом кипятка 1 ст. л. сухой травы, после чего томить на медленном огне 10 мин. Перед применением настоять 3 ч, процедить. Пить по 1 ст. л. 4 р./сут. на протяжении всего официального лечения.
- Смешать 800 г сахара со 100 г сухой боровой матки и зеленых очищенных орехов. Залить 800 мл водки, оставить в темном месте на 2 недели. Процедить, пить по 1 ч. л. перед едой до 3 р./сут. Курс лечения длительный.
Симптомы гиперандрогении
Среди всех симптомов гиперандрогении у женщин преобладают следующие:
Гирсутизм – избыточный рост волос у женщин, так называемое оволосение по мужскому типу, является самым частым признаком гиперандрогении. О нем можно говорить при появлении волос на животе по срединной линии, на лице, груди. Вместе с тем на голове возможны залысины.
Следует различать этот симптом от гипертрихоза – избыточный рост волос, не зависимый от андрогенов, который может быть как врожденным, так и приобретенным (при различных заболеваниях, например при порфириях)
Надо также обращать внимание на расовую принадлежность пациентки – так у эскимосок и женщин выходцев из среднеазиатских стран оволосение более выражено, нежели у женщин в Европе или Северной Америке.
Сыпь на лице, акне, признаки шелушения. Часто такие дефекты на лице бывают в период подросткового возраста на фоне гормональной перестройки организма
При гиперандрогении у женщин косметические дефекты на лице длятся гораздо дольше, при этом ни лосьоны, ни кремы от этой проблемы не спасают.
Опсоолигоменорея (укороченные и разделенные длительным промежутком месячные), аменорея (отсутствие месячных) и бесплодие – чаще всего данный симптом встречается при поликистозе яичников, сопровождающимся гиперандрогенией.
Избыточный вес. Лишний вес у женщин становится частой причиной гормонального сбоя, при котором нарушается менструальный цикл.
Атрофия мышц конечностей, мышц живота, остеопароз, атрофия кожи – наиболее характерно для синдрома Кушинга (или Иценко-Кушинга в русскоязычной литературе).
Повышенный риск инфицирования. В результате гормонального сбоя нарушается функционирование многих органов и систем, что разрушительно сказывается на иммунитете, увеличивая риск попадания и развития инфекций.
Нарушение толерантности к глюкозе – преимущественно при поражении надпочечников, часто так же и при патологии со стороны яичников.
Формирование наружных половых органов промежуточного типа (гипертрофия клитора, мочеполовой синус, частичное сращение больших половых губ) – выявляется сразу после рождения или в раннем детском периоде; чаще при врожденной гиперплазии коры надпочечников.
Артериальная гипертония, гипертрофия миокарда, ретинопатия (невосполительное повреждение сетчатки глаза).
Депрессия, сонливость, повышенная утомляемость – связано кроме всего с тем, что нарушается секреция глюкокортикоидов надпочечников.
Синдром гиперандрогении может быть связан с некоторыми заболеваниями. Итак, среди причин повышенного уровня андрогенов можно выделить:
- Синдром гиперандрогении может быть связан с синдромом Кушинга. Причина развития данной патологии кроется в надпочечниках в результате избыточной выработки глюкокортикоидов. Среди симптомов данного заболевания можно выделить: округлое лицо, увеличенная шея, отложение жира в области живота. Могут наблюдаться сбои менструального цикла, бесплодие, эмоциональные расстройства, сахарный диабет, остеопороз.
- Синдром Штейна-Левенталя. При этом синдроме в яичниках образуются кисты, но не те, которые требуют немедленного оперирования, а временные. Характерным явлением для синдрома поликистоза яичников является увеличение яичника перед менструацией и уменьшение его после того, как месячные пройдут. При данном синдроме наблюдается отсутствие овуляции, бесплодие, повышенное оволосение, избыточный вес. Происходит нарушение выработки инсулина, в результате чего у больных может развиться сахарный диабет.
- Возрастная гиперплазия яичников. Наблюдается в достаточно зрелом возрасте у женщин в результате нарушения баланса между эстрадиолом и эстроном. Проявляется в виде гипертонии, сахарного диабета, избыточного веса, онкологии матки.
При гиперандрогении практически невозможно забеременеть в связи с отсутствием овуляции. Но все же иногда женщине удается зачать ребенка, но выносить его, к сожалению, становится невозможно. У женщины на фоне гиперандрогении случается выкидыш или происходит замирание плода в материнском утробе.
Диагностика гиперанрогении у женщин
Для выявления заболевания врач сначала обращает внимание на симптомы, которые визуализируются без необходимости проведения вспомогательных методов исследования. В разном возрасте проявление гиперандрогении происходит по-разному
Специалист учитывает изменения в подростковом организме при половом созревании или в организме пожилых людей при старении. Это предполагает связь гиперандрогении с опухолью надпочечников или яичников.
Анализы на гиперандрогению предусматривают сдачу крови и мочи. В крови проверяется уровень стероидных гормонов. В моче также определяются андрогены и продукты их распада.
С помощью ультразвука проводят исследования половых органов. Благодаря томографии определяется состояние надпочечников. Другие методы исследований используются крайне редко.
Методику лечения специалист выбирает исходя из формы и первопричины заболевания.
Гиперандрогения – заболевание, которое предусматривает серьезное обследование. При эффективном лечении женщина может сберечь репродуктивную функцию.
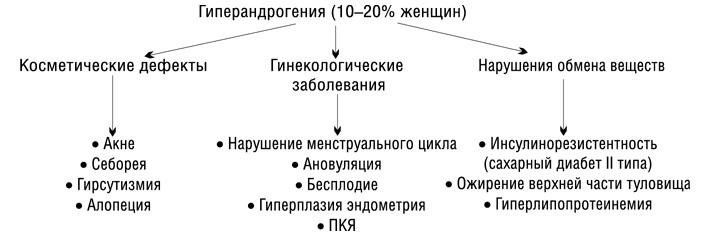
Исходя из статистики, гиперандрогения диагностируется у 10-20 % женщин. Не во всех случаях гиперандрогенное состояние сопровождается повышением концентрации андрогенов в составе крови, поэтому врач может поставить ошибочный диагноз. Если пациентка своевременно не получает необходимого лечения, то ее состояние может ухудшиться.
Даже при нормальном уровне андрогенов в крови может обнаруживаться гиперандрогения. Диагностика в данном случае будет основываться на внешнем осмотре. К признакам наличия заболевания стоит отнести:
- Акне;
- Гирсутизм;
- Себорею.
Помимо клинического осмотра, женщине нужно сдать анализ крови на исследование таких параметров:
- Уровня Т;
- Фолликулостимулирующего гормона;
- Пролактина;
- Лютеинизирующего гормона;
- Андростендиона;
- ДГЭАС.
Не обязательно каждая женщина должна проходить подобное обследование. Так как при акне или себорее редко растет уровень андрогенов в крови, лечение может быть назначено и без таких анализов.
Многие специалисты считают, что диагностика гиперандрогении у женщин будет точной, если имеются 100% признаки гирсутизма. Этот показатель даже больше учитывается, нежели концентрация тестостерона в крови.
Признаком наличия проблемы является андрогенная алопеция. По сути, это один из типов эндокринного облысения, только в этом случае выпадение волос будет носить диффузный характер.
Если пациентка жалуется на выпадение волос в височной области головы, то врач может поставить предварительный диагноз гиперандрогения у женщин. Какие гормоны сдавать, решит врач, учитывая особенности состояния. Такой тип облысения в дальнейшем распространяется на теменную область.
Акне также является признаком данного патологического состояния
При диагностике заболевания врачи обращают внимание не только на оволосение по мужскому типу, но и на состояние кожи
Невозможно самостоятельно поставить диагноз гиперандрогения, обследование нужно проходить в любом случае.
Оценка состояния пациента по общему осмотру
Для постановки предварительного диагноза врачу достаточно уточнить такие вопросы:
- Как давно начали появляться лишние волосы;
- Как быстро они растут;
- Где больше всего волос;
- Какой характер и какая длительность менструальных выделений;
- Какие препараты принимались или принимаются;
- Расчет индекса массы тела;
- Есть ли волосы над верхней губой, на щеках, ушах, груди, спине, щеках, подбородке, на бедрах или внизу живота;
- Какая длина и толщина волос, их цвет;
- Состояние кожи и ее склонность к появлению акне;
- Когда началось огрубение голоса;
- Увеличена ли мышечная масса тела;
- Какое состояние молочных желез;
- В какой области тела больше откладывается жира;
- Есть ли сухость влагалища, увеличение клитора, уменьшены ли половые губы.
Лабораторные исследования
Если пациентке ставится предварительный диагноз гиперандрогения, анализы на гормоны нужно будет сдавать обязательно. Без лабораторных и инструментальных исследований не обойтись:
- Выявление уровня тестостерона в крови;
- Определение уровня ЛГ, ФСГ и пролактина;
- Определение концентрации ДГЭА-сульфат;
- Выявление уровня эстрадиола , кортизола и прогестерона.
Помимо этих анализов делается генетическое исследование на предмет выявления наследственных болезней.
Также не обойтись без УЗИ надпочечников и яичников, МРТ этих органов и черепа.
Для подтверждения диагноза гиперандрогения анализы сдать нужно обязательно. Лечение патологии должно быть только комплексным после консультации врачей нескольких направлений.
Биосинтез андрогенов и их превращения в организме
адреностерон
андростерон
андростендион
дегидроэпиандростерон
тестостерон
дигидротестостерон
Биосинтез тестостерона осуществляется в интерстициальной ткани семенников клетками Лейдига. В крови, оттекающей от семенников, кроме тестостерона, обнаруживаются в небольших количествах андростерон, андростендион и дегидроэпиандростерон (рис.). Два последних андрогена, а также сульфат дегидроэпиандростерона, 11β-оксиандростендион и адреностерон секретируются корой надпочечников человека.
Биосинтез андрогенов в эндокринных железах включает ряд последовательных ферментативных превращений холестерина. Холестерин в результате реакций гидроксилирования при 20 и 22 углеродных атомах и последующего отщепления 6-углеродной боковой цепи при участии митохондриального фермента десмолазы превращается в прегненолон. Установлено, что в ткани семенников дальнейшее превращение прегненолона в тестостерон может идти по двум путям: 1) через прогестерон, 17α-оксипрогестерон и андростендион; 2) через 17-оксипрегненолон, дегидроэпиандростерон и андроетендион. Ферменты, катализирующие эти реакции, локализованы в микросомах. Реакцией, лимитирующей Скорость образования андрогенов в семенниках, является реакция 20α-гидроксилирования холестерина. Именно на эту стадию процесса оказывает влияние лютеинизирующий гормон гипофиза — основной физиологический регулятор секреции андрогенов семенниками (см. Лютеинизирующий гормон).
В организме животных андрогены образуются не только в эндокринных железах, но и в других органах в результате метаболизма кортикостероидов и андрогенных гормонов. Так, в печени происходит восстановление кольца молекулы андрогенов с образованием андростерона, этиохолаиолона и андростан-3,17-диолов. Андрогенные соединения с кислородной функцией при С-11, такие как 11-окси- и 11-кетоандростерон и 11-окси- и 11-кетоэтихоланолон, образуются в небольшом количестве при деградации кортикостероидов, гидрокортизона и кортизона. Метаболиты, за небольшим исключением, слабые андрогены, но некоторые из них характеризуются и другими биологическими свойствами. Так, андростерон обладает гипохолестеринемическим, а этиохоланолон — пирогенным действием. Андростенолоны, по некоторым тестам, столь же сильные андрогены, как и тестостерон.
Андрогены, имеющие кетогруппу при 17-м углеродном атоме, объединяются понятием 17-кетостероидов.
В печени андрогены соединяются С глюкуроновой или серной кислотами и в виде глюкуронидов или сульфатов экскретируются с мочой. Андрогены содержатся в крови частично в форме липопротеидов, откуда легко извлекаются при экстракции органическими растворителями, частично в виде свободных глюкуронозидов и сульфатов.
К каким докторам следует обращаться если у Вас Надпочечниковая гиперандрогения:
Гинеколог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Надпочечниковой гиперандрогения, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Прогноз и профилактика
При избытке андрогенов на фоне опухолей яичников после хирургического удаления новообразования рецидивы случаются редко. Врожденная форма гиперандрогении сопровождается аномалиями развития, чаще в отношении половых органов.
Такое серьезное осложнение, как метастазирование, характерно для злокачественных опухолей надпочечников. Связанная с ними гиперандрогения у женщин или мужчин плохо поддается лечению, поскольку имеет выраженную симптоматику. Избыток андрогенов яичникового генеза при правильной тактике лечения хорошо корректируется.
Поскольку гиперандрогения относится к гормональным нарушениям, специфической профилактики она не имеет. Существуют лишь общие рекомендации по снижению риска патологии:
- Посещать гинеколога не реже 1 раза в год (для женщин).
- Отказаться от алкоголя и сигарет.
- Своевременно лечить болезни печени, надпочечников и эндокринной системы.
- Включать в меню продукты с клетчаткой.
- Держать вес под контролем.
Что такое гиперандрогения
В медицине существует группа патологий, которые связаны с нарушением работы эндокринных желез. К таким относится гиперандрогения – избыток в организме мужчины или женщины андрогенов (мужских половых гормонов). Механизм развития эндокринопатии:
- Под воздействием причинного фактора синтез андрогенов увеличивается.
- Их концентрация в крови увеличивается, что угнетает выработку транспортных белков. Они чрезмерно влияют на ткани, чувствительные к андрогенам.
- Это запускает процесс избыточного синтеза цитохрома P, который еще больше усиливает выработку гормонов.
- Повышается активность жировой ткани, которая вырабатывает эстроген. Это нарушает обмен липидов и гормональный фон в целом.
Заболевание встречается у 4-7,5% девочек-подростков и у 10-20% пациенток в возрасте от 25 лет. Среди гинекологических патологий частота гиперандрогении составляет 1,4-3% У мужчин она встречается гораздо реже и не вызывает таких серьезных последствий, как у женщин.
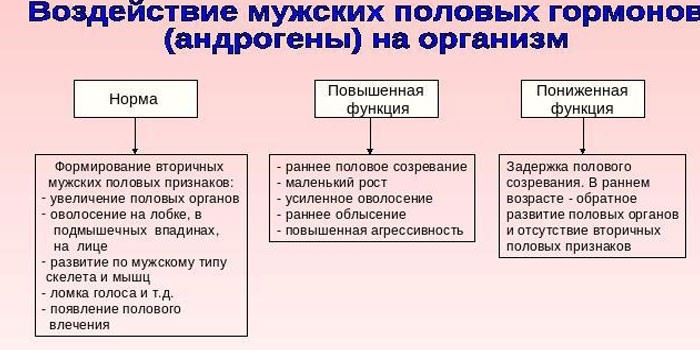
Влияние андрогенов на организм
У женщин эти вещества являются предшественниками эстрогенов и кортикостероидов – женских половых гормонов. Они выполняют разные функции:
- формируют либидо;
- обеспечивают рост трубчатых костей в пубертатный период;
- отвечают за появление оволосения по женскому типу;
- формируют вторичные половые признаки;
- регулируют набор мышечной массы, работу сальных и потовых желез.
В организме мужчин андрогены тоже отвечают за развитие вторичных половых признаков и регулируют психосексуальные центры. Гормоны формируют половое влечение, повышают силу и частоту эрекций. Другие функции андрогенов у мужчин:
- превращение пушковых волос на теле и лице в терминальные;
- формирование скелета по мужскому типу;
- рост яичек, пениса и предстательной железы;
- понижение голоса при половом созревании.