Функции паращитовидной железы, диагностика и лечение
Содержание:
- Немного истории
- Кальций подчиняется паратгормону
- За что отвечают гормоны паращитовидной железы
- Лечение и профилактика
- Какие есть гормоны паращитовидной железы, их функции
- Паратиреоидный гормон: нормальные показатели
- Расшифровка результата
- Нормы гормонов щитовидной железы – что это?
- Возможные заболевания
- Когда нужно сдать анализ на гормоны паращитовидной железы
- Гипепаратиреоз
- Уровень гормона в плазме
- Физиология и биохимия
- О чем говорят отклонения
Немного истории
Есть интересные исторические факты, связанные с этим гормоном. Известно, что паращитовидные железы были открыты исследователем в области медицины Сендстемом. В конце 19 века он опубликовал свои работы, но они не были замечены общественностью. После этого эти железы были открытый другим ученым Глеем, он написал работу о значение этих желез. В своих трудах он подробно изложил все результаты многолетних исследований, однако его работа так же не стала замеченной.
Когда прошло немало времени, два исследователя Дженералли и Вассал снова занялись исследованием этого органа. Они доказали, что удалив этот орган, у человека могут начаться эпилептические припадки и даже в некоторых случаях наступает летальный исход. Гормон, который выделяют эти железы, был впервые открыт в начале прошлого века, доказано было его значение в выработке кальция и фосфора в организме человека. Также было описано влияние гормона на трансформацию витамина Д.
Кальций подчиняется паратгормону
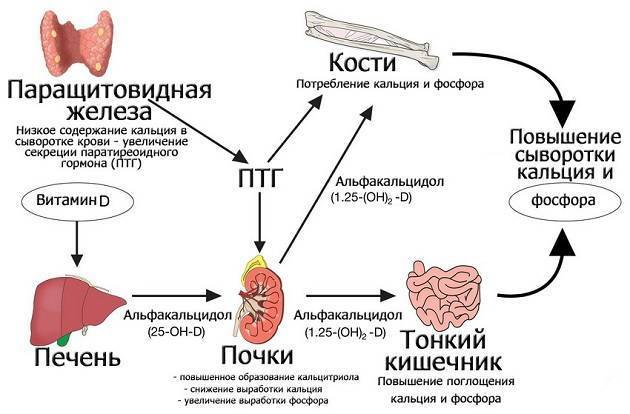
Основное значение паращитовидной железы для организма состоит в выработке периотиоидного гормона, или паратинина. Когда уровень кальция в крови падает до критического уровня, гормональные рецепторы, чувствительные к этому, начинают усиленно продуцировать этот гормон. Далее гормон активирует остеокласты, которые в свою очередь извлекают кальций из костной ткани. Вследствие этого концентрация ионов кальция в крови растет, но кости утрачивают жесткость и могут начать деформироваться при нарушениях кальциево-фосфорного обмена.
Чем меньше уровень ионов кальция в крови, тем интенсивнее секретируется околощитовидной железой этот гормон, и наоборот.
В течение дня концентрация его в организме различна – во время наибольшей активности в дневное время, когда обменные процессы ускорены, она максимальна и, соответственно, в ночное время – минимальна.

Симптомы застали врасплох?
При обнаружении первых признаков неполадок в паращитовидной железе нужно учитывать, что отсутствие своевременно начатого лечения не может пройти бесследно для состояния здоровья. Велики риски развития тяжелых осложнений, таких как остеопороз, переломы костей, возникновение камней в почках, сердечно-сосудистые заболевания.
Беременные особенно рискуют опасностью развития нарушений у плода. Только безотлагательный визит к эндокринологу – верное начало возвращения к здоровью.
За что отвечают гормоны паращитовидной железы
Гормоны паращитовидных желез вырабатывают преимущественно паратгормон. Его биологическая роль состоит в повышении уровня кальция в крови. Противоположным действием обладает кальцитонин. Показаниями для исследования кальциевого обмена являются призраки дефицита или избытка этого минерала в крови, болезни почек и костной системы.
Диагностика назначается при обнаружении изменений околощитовидных желез при УЗИ, томографии. Для достоверных результатов теста нужна подготовка. Снижение паратирина бывает при высоком уровне кальция, врожденных заболеваниях и повреждении (удалении) желез. Высокая концентрация паратгормона сопровождает опухолевые процессы, гиперплазию.
Лечение и профилактика
Если говорить о лечении гиперпаратиреоза, то вариантов два – консервативное и хирургическое. Операции проводят при наличии увеличенных желез или опухолей, которые усиливают выработку паратгормона.
Консервативная терапия подразумевает прием препаратов, которые снижают концентрацию паратгормона и задерживают вымывания кальция. В некоторых случаях назначается гормональная терапия.
Что касается лечения гипопаратиреоза, то здесь необходимо повысить показатели гормона. Поэтому пациентам назначают витамин Д, минеральные комплексы, диету. Вариант медикаментов, дозировка и курс лечения подбирается в индивидуальном порядке.
Предотвратить развитие нарушений в работе паращитовидных желез невозможно, но соблюдение простых рекомендаций позволит избежать осложнений:
- включение в рацион продуктов, содержащих кальций;
- потребление достаточного количества воды, чтобы избежать формирования камней в почках;
- регулярные занятия спортом;
- отказ от вредных привычек;
- отказ от препаратов, которые повышают кальций в крови.
Отрегулировать показатели паратгормона и кальция не сложно, если вовремя заметить отклонения. Так выздоровление наступает в 90% случаев, а хирургическое вмешательство требуется только в 40%.
Поделиться ссылкой:
Какие есть гормоны паращитовидной железы, их функции
Главный гормон паращитовидной железы – паратирин, паратгормон. Он синтезируется только околощитовидными железами. Оказывает влияние на канальцы в почках, задерживает кальций и ускоряет выделение фосфора. В кишечнике под его воздействием ускоряется поступление кальциевых солей в кровь. В костной ткани он стимулирует разрушение минеральной массы и не дает образовываться новой.
Результатом работы паратгормона является повышение концентрации кальция в крови.
В небольших количествах паращитовидные железы вырабатывают кальцитонин, функции которого имеют прямо противоположное направление действия – снижают уровень кальция и помогают образованию костной ткани. Основной источник поступления кальцитонина в кровь – щитовидная железа.
Паратиреоидный гормон: нормальные показатели
Нормальный уровень паратгормона зависит от возраста человека. Анализ на определение паратгормона назначается при подозрении на патологию кальций-фосфорного обмена. При помощи этого анализа можно определить гиперпаратиреоз или гипопаратиреоз.
Норма для мужчин и женщин, пг/мл
Во время беременности уровень паратгормона может колебаться от 9,5 до 75 пг/мл.
Анализы сдаются утром натощак, вне зависимости от дня менструального цикла.
При нарушении выработки паратиреоидного гормона необходимы дополнительные исследования:
- биохимия крови – определение уровня кальция и фосфора, щелочной фосфатазы;
- ультразвуковое исследование – оценивается локализация, количество, размер и структура околощитовидных желез.
Расшифровка результата
Расшифровка помогает понять, какие существуют отклонения в работе железы.
Тиреотропный гормон (ТТГ)
Он не является гормоном, вырабатываемым щитовидной железой, но именно ТТГ отвечает за ее правильное функционирование. Норма ТТГ в зависимости от возраста:
- новорожденный – 1,120….17,050 мЕД/л;
- до 12 месяцев – 0,660….8,30 мЕД/л;
- 2…5 лет – 0,480….6,550 мЕД/л;
- 5…12 лет – 0,470….5,890 мЕД/л;
- 12…16 лет – 0,470…..5,010 мЕД/л;
- взрослые – 0,470…4,150 мЕД/л.
Максимальное количество ТТГ вырабатывается в период между 2…3 часами ночи. Суточный минимум – между 5…6 часами вечера. Повышенный уровень ТТГ может наблюдаться:
- при аденоме гипофиза;
- после проведения процедуры гемодиализа;
- при отравлении свинцом;
- при неправильной работе надпочечников;
- при гипофункции щитовидки;
- тиреоидите Хашимото;
- при шизофрении;
- тяжелой степени прэеклампсии;
- чрезмерной физической нагрузке;
- при приеме некоторых медикаментов.
Снижение ТТГ возможно:
- при гипертиреозе беременных;
- токсическом и эндемическом зобе;
- при некрозе гипофиза;
- при соблюдении жесткой (голодной) диеты;
- во время сильного стресса;
- после черепно-мозговой травмы, сопровождающейся повреждением гипофиза.
Трийодтиронин (Т3)
Для него характерны сезонные колебания. Максимум приходится на осень и зиму, а минимальные цифры кровь показывает летом. Норма Т3 по возрастам:
- 1…10 лет – 1,790….4,080 нмоль/л;
- 10…18 лет – 1,230…3,230 нмоль/л;
- 18….45 – 1,060…3,140 нмоль/л;
- старше 45 лет – 0,620…2,790 нмоль/л.
Увеличение Т3:
- после проведения искусственного очищения крови;
- при миеломной болезни, сопровождающейся высокими показателями иммуноглобулина G;
- при избыточном весе;
- при диагностированном гломерулонефрите;
- послеродовой дисфункции железы;
- тиреоидите в острой и подострой форме;
- хориокарценоме;
- при диффузном токсическом зобе;
- при хронических патологиях печени;
- при ВИЧ-инфекции;
- при приеме оральной контрацепции;
- при порфирии.
Снижение показателей ТЗ возможно:
- при соблюдении диеты с низким содержанием белка;
- при недостаточности надпочечников;
- при гипотериозе;
- в восстановительный период;
- при приеме антитериоидитных препаратов.
Совет!
Если вы сдаете анализ в разных лабораториях, то в них могут присутствовать небольшие отличия. Для самостоятельной расшифровки в этом случае смотрите колонку, где указана принятая медицинская норма.
Тироксин (Т4)
Пик содержания гормона в крови приходится на время 8….12 часов. Минимальное количество в крови его содержится по ночам, с 11 ночи до трех утра. У женщин норма Т4 выше, нежели у мужчин. Норма Т4: 9,00…. 22,0 пмоль/л.
Отклонения Т4 в большую сторону могут быть следствием:
- миеломной болезни;
- лишнего веса;
- ВИЧ-инфекции;
- послеродового сбоя в работе щитовидной железы;
- тиреоидита, протекающего в подостором и остром формате;
- болезней печени;
- токсического диффузного зоба;
- приема искусственных тиреоидитных гормонов;
- порфирии.
Снижение показателей характерно:
- при синдроме Шихана;
- при эндемическом зобе, как врожденном, так и приобретенном;
- при тиреоидите, протекающем в аутоиммунной форме;
- при воспалениях гипоталамуса и гипофиза;
- при приеме определенных медикаментозных препаратов.
Тиреоглобулин (ТГ)
Основным показанием к проведению анализа именно на этот гормон является подозрение на наличие рака щитовидной железы, а также контроля при уже назначенной терапии.
Повышение ТГ говорит о наличии опухоли железы, сопровождающейся высокой функциональной активностью. Сниженные показатели могут быть:
- при тиреотоксикозе;
- при тиреоидите;
- при имеющейся аденоме щитовидной железы доброкачественного характера.
Антитела
Если анализ на гормоны щитовидной железы показал наличие антител, то это говорит о проходящем аутоиммунном процессе. Иммунная защита активизируется в отношении структур собственного организма. Антитела к тиреоглобулину и тиреопероксидазе обнаруживаются:
- при заболевании Грейвса;
- при синдромах Дауна, Тернера;
- тиреоидите де Кривена (протекает в подострой форме);
- при нарушении работы щитовидки после рождения ребенка;
- при тиреоидите Хашимото;
- при гипотиреозе идиопатического характера;
- аутоиммунном тиреоидите.
При данных заболеваниях принятая норма может увеличиваться в тысячу и больше раз, что можно назвать косвенным показателем проходящего аутоиммунного процесса.
Нормы гормонов щитовидной железы – что это?
Щитовидная железа вырабатывает тиреоидные гормоны – тироксин (T4) и трийодтиронин (T3). Они стимулируют рост тканей, повышают потребность клеток в кислороде, регулируют частоту сердечных сокращений, артериальное давление. Тиреоидные гормоны способствуют увеличению скорости мыслительных процессов, повышают температуру тела.
анализ на ТТГ
Кроме этого, щитовидная железа продуцирует белок кальцитонин. Он активно вырабатывается при медулярном раке щитовидки. Исследование на кальцитонин не входит в протокол обследования органа. Оно назначается дополнительно при подозрении на злокачественную природу новообразований, для контроля над состоянием пациента после оперативного лечения.
Нормы гормонов щитовидки зависят от возраста, половой принадлежности пациента.
Кроме этого, уровень их выработки меняется в течение суток. Поэтому сдавать анализы следует в одно и тоже время.
Отклонения – гипотиреоз при недостаточной продукции биологически активных веществ и тиреотоксикоз – при избытке не являются самостоятельным диагнозом. Его определит врач, опираясь на результаты обследования пациента.
Таблица 1. Причины изменения нормы гормоны щитовидной железы
| Дефицит гормонов | Избыточная продукция |
|---|---|
|
|
Тиротропин – основной регулятор функции щитовидной железы. Как правило, если его продукция не нарушена, то Т3 и Т4 будут в норме. Если анализы щитовидки на гормон ТТГ в норме, а тироксин или трийодтиронин ей не соответствуют, то обследование нужно повторить.
Гормоны щитовидной железы у женщин – норма и таблица
Избыток и недостаток ТТГ, Т3 и Т4 отрицательно влияет на репродуктивную функцию у женщины.
Таблица 2. Норма гормонов щитовидной железы у женщин старше 18 лет.
| Показатель | Референсные значения |
|---|---|
| ТТГ | 0,3–4,2 мкМЕ/мл |
| Т3 общий | 1,2–3,1 нмоль/л |
| ТЗ свободный | 3,1–6,8 пмоль/л |
| Т4 вне беременности
1 триместр гестации 2 триместр 3 триместр |
10,8–22,0 пмоль/л
12,1–19,6 пмоль/л 9,6–17,0 пмоль/л 8,4–15,6 пмоль/л |
Кальцитонин не является гормоном щитовидной железы. Это онкомаркер. Его норма у женщин составляет <11,5 пг/мл. При медулярной форме рака его уровень повышен в тысячи раз. Исследование показано при подозрении на онкопатологию щитовидки, после ее лечения для исключения метастазирования.
Гормоны щитовидной железы у мужчин – норма и таблица
Нормы ТТГ, Т3 и Т4 для мужчин такие же как и для женщин. Как и причины развития тиреотоксикоза, гипотиреоза. Нарушение их продукции у мужчин вызывает мышечную слабость, нарушение репродуктивной функции. Доказана связь между гипотиреозом, снижением либидо, преждевременной эякуляцией и импотенцией.
Нормальные же показатели кальцитонина несколько выше, чем у женщин. Его концентрация в крови должна быть <18,2 пикограмм на 1 мл.
Норма гормонов щитовидной железы у детей – таблица значений
Нормальные показатели ТТГ, Т3 и Т4 у ребенка зависят от его возраста. Дисфункция органа отражается на росте и развитии малыша. Врожденную форму гипотиреоза – кретинизм – возможно компенсировать только приемом гормональных препаратов. Дисфункция органа в старшем возрасте вызывает замедление роста, диспропорции конечностей.
Таблица 3. Нормы гормона ТТГ щитовидной железы у детей.
| Возраст | Референсные значения (мкМЕ/мл) |
|---|---|
| 0–16 недель | 0,7–11 |
| 16 недель – 12 месяцев | 0,7–8,35 |
| 1–7 лет | 0,7–6 |
| 7–12 лет | 0,6–4,8 |
| 12–20 лет | 0,5–4,3 |
Нормальные показатели Т3 у ребенка такие же, как у взрослых. Они находятся в пределах 3,1–6,8 пмоль/л. Уровень же тироксина, как и ТТГ, зависит от возраста.
Таблица 4. Нормы показателя гормона щитовидной железы Т4 у детей.
| Возраст | Референсные значения (пмоль/л) |
|---|---|
| 0–16 недель | 11,5–28,3 |
| 16 недель – 12 месяцев | 11,9–25,6 |
| 1–7 лет | 12,3–22,8 |
| 7–12 лет | 12,5–21,5 |
| 12–20 лет | 12,6–21,0 |
Возможные заболевания
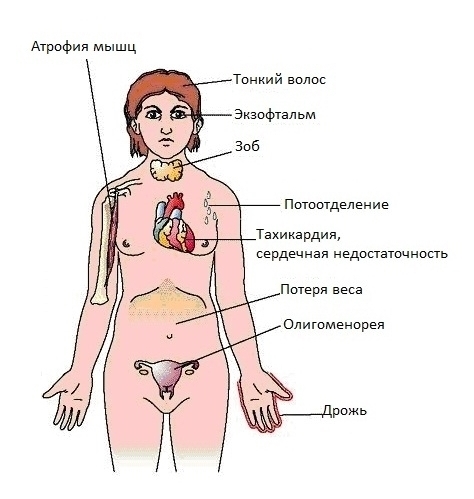
Избыточный синтез паратгормона железами, называется гиперпаратиреозом. При этом паратгормон постоянно вырабатывается в количестве больше, чем нужно организму. Из костей постоянно вымывается кальций и происходит деминерализация костной ткани. Это приводит к патологической хрупкости костей и их возможным патологическим переломам.

Гиперпаратиреоз также приводит к отложению солей кальция в почечных клубочкам. Данное состояние может быть причиной возникновения мочекаменной болезни. Избыточное содержания минерала в крови приводит к снижению эластичности сосудистой стенки и развитию гипертонической болезни. Избыточные ионы кальция связываются с минеральными солями и откладываются во внутренних органах, образуя кальцификаты. В частности, это может приводить к развитию калицифицирующего панкреатита.
Гипопаратиреоз – это состояние, при котором наблюдается недостаточный синтез паратгормона. Это приводит к избыточному отложению минеральных соединений в костях, значительно повышая их плотность. Гипопаратиреоз также опасен недостаточным количествам кальция в межклеточном русле. Гипокальциемия может привести к нарушению мышечных сокращений, как в скелетной, так и в гладкомышечной мускулатуре. Это опасно развитие неконтролируемых судорог.
Когда нужно сдать анализ на гормоны паращитовидной железы
Показаниями к проведению анализа крови на гормоны паращитовидной железы являются признаки:
- избытка кальция – усталость, общая слабость, вялость, сонливость, низкая двигательная активность, боль в животе, тошнота, низкий аппетит, повышенная жажда и частое, обильное выделение мочи;
- дефицита кальция – частые мышечные судороги, онемение и покалывание в конечностях, переломы костей при незначительной травме, боли в спине, округление грудного отдела позвоночника, снижение роста, обнаружение остеопороза или нехватки кальция при обследовании;
- мочекаменной болезни – приступы почечной колики, наличие камней в мочевыводящих путях, нефролитиаза, снижения фильтрации мочи для выяснения причин их развития;
- опухоли в паращитовидных железах – выявление на УЗИ, томограммах или при сцинтиграфии новообразований, оценка результатов после оперативного удаления аденомы или рака;
- генетической предрасположенности к множественным опухолям эндокринной системы (похожие заболевания у кровных родственников).
Анализ крови на паратгормон применяется для установления причины изменений содержания кальция в крови. Его обычно назначают в комплексе с исследованиями свободных и ионизированных кальциевых ионов, кальцитонина.
Гипепаратиреоз
Так принято называть гормональный сбой, когда происходит повышение концентрации ПТГ в крови, вследствие чрезмерно активной работы паращитовидных желез. Нарушение бывает нескольких видов.
Первичный гипепаратиреоз — это патология собственно паращитовидных желез с повышенным выделением паратгормона. Известно множество причин такого состояния, наиболее распространенные из них:
- гиперплазия, аденома или карцинома околощитовидных желез;
- идиопатическая гиперкальциемия у детей;
- плазмоцитома;
- синдром Бернета;
- множественная эндокринная неоплазия первого типа (вызывает опухоли эндокринных желез и гипофиза в сочетании с гиперпаратиреозом)
Вторичный гипепаратиреоз — вызван отклонениями не в самих паращитовидных железах, а в других органах, сопровождающимися длительным сниженнием содержанием ионов кальция. в крови Возникает патология по разным причинам, основные из которых:
- онкологические новообразования щитовидной и паращитовидной желез, метастазы в них;
- хроническая почечная недостаточность;
- сниженная концентрация витамина D как следствие нарушения синтеза в почках его биологически активной формы или рахита;
- снижение интенсивности всасывания стенками тонкой кишки кальция, возникающее в результате атрофического гастрита, неспецифического язвенного колита, болезни Крона, синдрома Золлингера-Эллисона (опухолевого заболевания поджелудочной железы) и других состояний, сопровождающихся стойким нарушением функции поджелудочной железы;
Третичный гиперпаратиреоз возникает как последствие длительного сниженния содержания кальция в межклеточном пространстве при вторичном гиперпаратиреозе. В этом случае возникает полная автономность паращитовидных желез, которые теряют способность реагировать на изменение содержания минеральных веществ.
Отдельно стоит упомянуть такое состояние как псевдогиперпаратиреоз — избыточное количество паратгормона вырабатывается не олощитовидной железой, железами эндокринной системы, а гормональноактивной опухолью (злокачественным новообразованием почек или легких).
Как распознать гиперпаратиреоз
Первичные симптомы этого состояния неспецифичны:
- апатия и вялость;
- снижение и даже отсутствие аппетита, тошнота;
- запоры;
- мыщечная слабость, костно-суставные боли, вплоть до затруднения при ходьбе;
- жажда, вызывающая в последствии учащение мочеиспускания;
- возможны лихорадка и развитие анемии.
Чем опасно длительное повышение уровня паратгормона
Как результат такого патологического состояния содержание кальция снижается в костной ткани, при этом увеличиваясь в сыворотке крови. Вследствие этого
- кости становятся хрупкими, возникает опасность их перелома при малейшей травме, в тяжелых случаях переломы могут возникать спонтанно;
- из-за отложения минеральных солей в почечных клубочках провоцируется развитие мочекаменной болезни;
- в других жизненно важных органах также происходит отложение избыточного количества минерала, вызывая образование кальцификатов. Так, может развиться калицифицирующий панкреатит, из-за которого происходит нарушение деятельности пищеварительной системы и обмена веществ;
- возникает кальциноз кровеносных сосудов, который приводит к ухудшению эластичности сосудистой стенки, провоцирую развитие гипертонической болезни;
- повышается риск язвообразования в желудке;
- по мере развития болезни возможно развитие деформацй позвоногрудной клетки и позвоночного столба;
- возможно развитие гиперпаратиреоидного криза — угрожающего для жизни состояния, характерезующегося резким повышением температуры, сильными болями в животе и нарушениями сознания.

Лечение
Если патологическое состояние возникло в результате гиперфункции околощитовидных желез, то устранить эту причину может только хирургическое вмешательство. Все остальные проявления заболевания требуют назначения корректной симптоматической терапии.
Уровень гормона в плазме
Анализ крови позволяет выявить нарушения работы паращитовидных желез и уровень активности паратгормона. Исследование крови – это единственный способ узнать о функционировании паращитовидных желез.
- Если паращитовидная железа выделяет гормон в избыточном количестве, его уровень в крови повышается. Также повышается уровень ионизированного кальция, что отражается в анализе крови.
- Гипопаратиреоз характеризуется недостаточным синтезом и выделения паратгормона, что соответствует снижению уровня кальция в сыворотке крови и самого гормона.
- Косвенным показателем гиперпаратиреоза также служит повышение в крови гормона остеокальцина. Его концентрация повышается при деминерализации костной ткани (выходе большого количества кальция и его минеральных солей из костей).

Анализ крови обязательно выполняют после оперативных вмешательств на щитовидной железе. В постоперационном периоде определяют уровень паратгормона для исключения ошибочного удаления паращитовидных желез вместе со щитовидной железой. Показатель кальция в крови в данном случае не информативен – так, как его уровень изменяется много позже.
Важно помнить, что даже при ошибочном удалении паращитовидных желез, первые часы концентрация паратгормона в крови может оставаться нормальной или даже повышенной. Это связанно не столько с функцией органа, сколько с выделением активных веществ в кровь до момента или во время операции
Поэтому, наиболее информативным является исследование крови через 12-24 часа после оперативного вмешательства. Ориентироваться на данные, полученные в первые 12 часов поле оперативно вмешательства не стоит.
Физиология и биохимия
Значение П. ж. для организма заключается в секреции паратгормона (см.), к-рый вместе с кальцитонином (см.), тоже отчасти секретируемым П. ж., и витамином D обеспечивает поддержание оптимальной концентрации ионов кальция и фосфора в крови, внеклеточной жидкости и клетках, создавая тем самым условия для нормального роста, развития и функционирования костной части скелета и для нормального протекания ферментативных реакций, катализируемых Ca2+ -зависимыми ферментами, для нормального функционирования системы свертывания крови и т. д.
Основными органами-мишенями для паратгормона являются кости, почки и тонкая кишка, где он стимулирует всасывание кальция. В костях паратгормон активирует резорбтивные процессы, с этим его действием связано повышение содержания кальция в крови. Т. к. в почках паратгормон вызывает уменьшение реабсорбции фосфата в дистальных отделах нефрона, экскреция фосфата увеличивается, а содержание фосфата в крови заметно снижается. Фосфатурический эффект паратгормона служит контрбалансом для активного выведения из кости ионов Ca2+ и препятствует отложению фосфата кальция в мягких тканях. Другим почечным эффектом паратгорхмона является его способность повышать реабсорбцию кальция, вследствие чего уменьшается его экскреция с мочой. Однако стойкая гиперкальциемия повышает фильтрационную способность почек, приводя к полиурии и полидипсии. В то же время длительная гиперкальциемия способствует кальцификации органов и тканей.
Метаболизм паратгормона протекает в основном в печени и почках. Время биол, полужизни паратгормона в организме ок. 18 мин. Паратгормон полностью инактивируется в течение нескольких часов (в основном в почках) и быстро выводится из организма.
Регуляция секреции паратгормона в организме осуществляется по принципу обратной связи изменением концентрации кальция в крови (при снижении концентрации ионов Ca2+ выброс паратгормона в кровь увеличивается и наоборот). К механизмам контроля секреции паратгормона относится также контроль, осуществляемый изменением концентрации циркулирующих в крови двухвалентных катионов, в основном ионов Mg2+ и Ca2+, а также содержанием циклического 3′,5′-АМФ в самих П. ж. Введение в организм больших количеств магния значительно снижает секрецию паратгормона, что используется в клинике при нек-рых формах гиперпаратиреоза для блокады П. ж. р-ром сернокислой магнезии.
О чем говорят отклонения
Паращитовидные железы при заболеваниях могут работать с низкой или повышенной активностью.
Снижение гормона
Одной из главных причин является повышение концентрации кальциевых ионов в крови. В таких случаях синтез и секреция паратгормона останавливаются, а имеющийся минерал активно выводится из организма с мочой и поступает в костную ткань.
К заболеваниям, сопровождающимся снижением активности паращитовидных желез, относятся:
- врожденный гипопаратиреоз;
- дефицит магния;
- гипервитаминоз витаминов Д и А;
- травмы шеи;
- воспаление в паращитовидных железах (обычно при нагноении соседних тканей);
- метастазы рака;
- прогрессирующее разрушение костей;
- лучевое повреждение при лечении болезней щитовидной железы;
- саркоидоз;
- амилоидоз;
- аутоиммунные заболевания.
Чаще всего гипопаратиреоз появляется из-за травмирования паращитовидных желез или их удаления при операциях на щитовидке.
Прогрессирующее разрушение костей
Избыток паратирина
К повышенной концентрации гормона в крови приводят:
- нехватка кальция;
- первичный гиперпаратиреоидизм при опухоли (аденома, раковая) или врожденной, приобретенной гиперплазии;
- хроническая почечная недостаточность;
- нарушение всасывания кальция в кишечнике, нехватка витамина Д;
- врожденная устойчивость тканей к действию паратгормона;
- аномальная продукция паратирина опухолями почек или легких, молочных желез.
Если для первичной гиперфункции паращитовидных желез характерно усиленное образование паратирина гормонально активными клетками, то вторичная является ответом на снижение кальция в крови.
Такое состояние провоцируют болезни кишечника, гиповитаминоз, а также диеты с исключением молочных продуктов и рыбы. Если вторичные нарушения не лечить, то постоянная стимуляция желез приводит к формированию в их ткани аденомы, что является проявлением третичного гиперпаратиреоза.