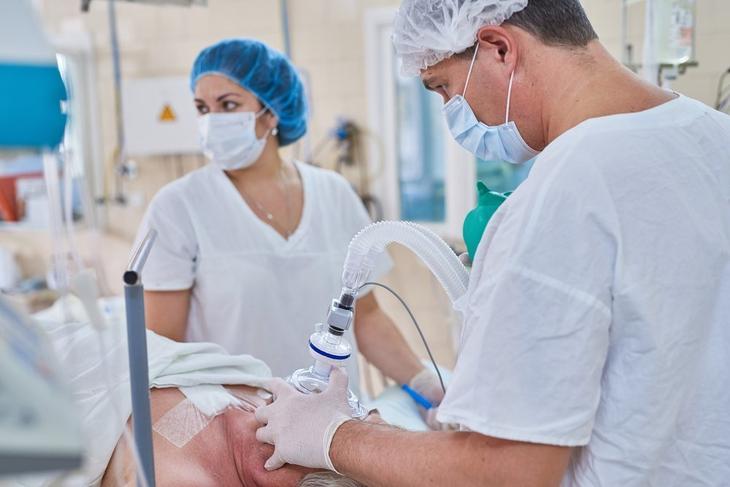
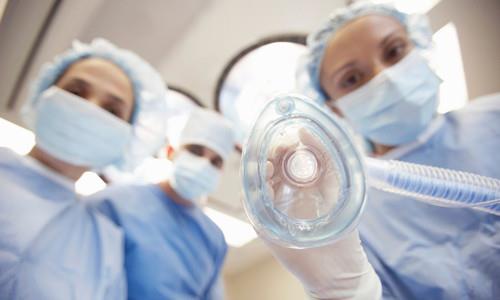
Ингаляционный наркоз
Содержание:
Показания и противопоказания
Существовавшее ранее наиболее распространенное показание для так наз. классической Интубации — дифтерийный круп — в современной клин, практике стало редкостью. Наиболее широко применяют И. трахеи и бронхов для проведения наркоза и при реанимации.
Интубация трахеи показана при крупных оперативных вмешательствах, требующих регуляции жизненно важных функций организма, при операциях и манипуляциях, сопровождающихся нарушением функций внешнего дыхания, при оказании реаниматологической помощи. Абсолютных противопоказаний к И. при наркозе и реанимации нет, относительными являются заболевания глотки, гортани (острые воспалительные процессы, туберкулез, рак и др.).
В оториноларингологической практике И. показана при стенозах гортани, трахеи и бронхов, остром ларинготрахеите вирусной этиологии, п начальном периоде двустороннего паралича нижнегортанных нервов, когда еще отсутствуют воспалительные изменения слизистой оболочки гортани. И. показана также при отечно-инфильтративной форме острого ларинготрахеита. По мнению И. Б. Солдатова и др., продленная И. является необходимой в период перехода стадии неполной компенсации стеноза гортани в стадию декомпенсации. Проведение И. в терминальной стадии стеноза гортани является неэффективным, т. к. к этому времени в организме больного развиваются необратимые изменения. И. противопоказана при пролежнях, язвах, специфических гранулемах, травмах и новообразованиях гортани. От повторной И. приходится отказываться при неоднократном выкашливании интубационной трубки или при ее быстрой закупорке пленками, корками или густой мокротой. При длительном нахождении интубационной трубки в трахее (от 4 до 6 дней) в ряде случаев показана Трахеостомия.
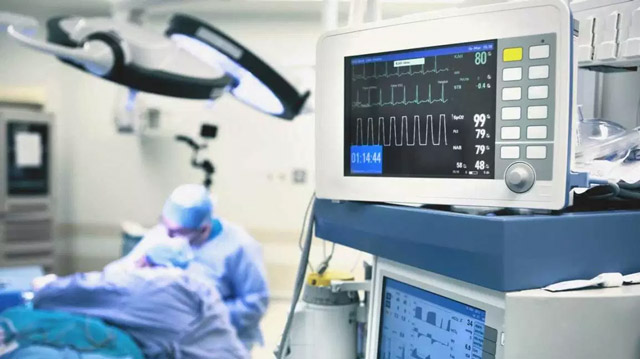
Эндотрахеальный наркоз
При эндотрахеальном методе наркоза
наркотическое вещество поступает из
аппарата в организм через трубку,
введённую в трахею. Преимущества метода
состоят в том, что он обеспечивает
свободную проходимость дыхательных
путей и может использоваться при
операциях на шее, лице, голове; исключается
возможность аспирации рвотных масс,
крови; уменьшается количество применяемого
наркотического вещества; улучшается
газообмен за счёт уменьшения «мёртвого»
пространства.
Эндотрахеальный наркоз показан при
больших оперативных вмешательствах,
применяется в виде многокомпонентного
наркоза с мышечными релаксантами
(комбинированный наркоз). Суммарное
использование в небольших дозах
нескольких наркотических веществ
снижает токсическое воздействие на
организм каждого из них. Современный
комбинированный наркоз применяют для
осуществления аналгезии, выключения
сознания, релаксации. Аналгезия и
выключение сознания достигаются
использованием одного или нескольких
наркотических веществ — ингаляционных
или неингаляционных. Наркоз проводят
на первом уровне хирургической стадии
Мышечное расслабление (релаксация)
достигается дробным введением мышечных
релаксантов. Существует три этапа
наркоза.
Этап I — введение в наркоз. Вводный
наркоз может быть осуществлён любым
наркотическим веществом, которое
обеспечивает достаточно глубокий
наркозный сон без стадии возбуждения.
В основном применяют барбитураты, часто
используют и тиопентал натрия. Препараты
вводят внутривенно в виде 1% раствора,
в дозе 400-500 мг (но не более 1000 мг). На фоне
вводного наркоза применяют мышечные
релаксанты и осуществляют интубацию
трахеи.
Этап II — поддержание наркоза. Для
поддержания общей анестезии можно
использовать любое наркотическое
средство, которое способно создать
защиту организма от операционной травмы
(галотан, динитроген оксид с кислородом),
а также НЛА. Наркоз поддерживают на
первом-втором уровне хирургической
стадии (III1-III2), а для устранения
мышечного напряжения вводят мышечные
релаксанты, которые вызывают миоплегию
всех групп скелетных мышц, в том числе
и дыхательных. Поэтому основным условием
современного комбинированного метода
обезболивания является ИВЛ, которая
осуществляется путём ритмичного сжатия
мешка или меха с помощью аппарата
искусственного дыхания.
Применение НЛА предусматривает
использование динитроген оксида с
кислородом, фентанила, дроперидола,
мышечных релаксантов. Вводный наркоз
внутривенный. Анестезию поддерживают
с помощью ингаляции динитроген оксида
с кислородом в соотношении 2:1, дробным
внутривенным введением фентанила и
дроперидола — по 1-2 мл каждые 15-20 мин. При
учащении пульса вводят фентанил, при
повышении АД — дроперидол. Этот вид
анестезии более безопасен для больного.
Фентанил усиливает обезболивание,
дроперидол подавляет вегетативные
реакции.
Этап III — выведение из наркоза. К
концу операции анестезиолог постепенно
прекращает введение наркотических
веществ и мышечных релаксантов. К
больному возвращается сознание, у него
восстанавливаются самостоятельное
дыхание и мышечный тонус. Критерий
оценки адекватности самостоятельного
дыхания — показатели рО2, рСО2,
рН. После пробуждения, восстановления
спонтанного дыхания и тонуса скелетной
мускулатуры анестезиолог может
экстубировать больного и перевести его
для дальнейшего наблюдения в
послеоперационную палату.
Преимущества комбинированного
эндотрахеального наркоза
1. Быстрое введение в наркоз, отсутствие
стадии возбуждения.
2. Возможность оперировать в стадии
аналгезии или стадии III1
3. Уменьшение расхода наркотических
препаратов, снижение токсичности
наркоза.
4. Лёгкая управляемость наркоза.
5. Предупреждение аспирации и возможность
санации трахеи и бронхов.
Классификация ингаляционного наркоза
Цель проведения такого вида общей анестезии – доставить наркотическую смесь в организм пациента через дыхательную систему с дальнейшим поступлением в кровь. И сделать это можно тремя способами. Так, выделяют разные виды ингаляционного наркоза.
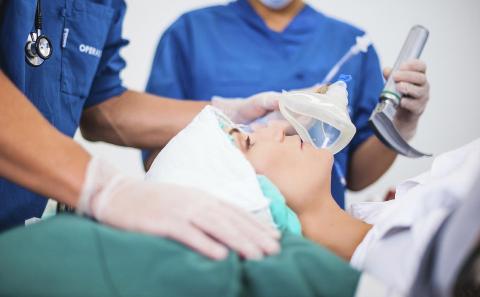
Масочный
Применяется при непродолжительных и малоинвазивных операциях. Заключается в том, что на лицо (нос и рот) пациента надевается плотная маска, подсоединенная к полой трубке, через которую подается наркотическая смесь. Ее поступление в организм осуществляется за счет дыхания пациента либо путем искусственной вентиляции. В первом случае анестезиолог должен внимательно следить за тем, чтобы дыхательные пути оперируемого были свободны. Для этого пациента укладывают особым образом: запрокидывая ему голову и немного выдвигая нижнюю челюсть.
Эндотрахеальный
Или интубационный. Наиболее распространенный из всех остальных трех видов ингаляционного наркоза. Проводится при операциях, требующих миорелаксации – снятия мышечного напряжения с целью облегчения хирургических манипуляций. Наркотическая смесь при эндотрахеальном наркозе подается прямо в трахею, что гарантирует ее поступление к легким. Другие преимущества:
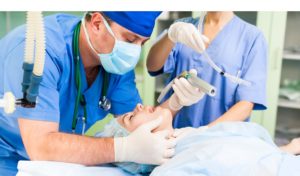
- нет риска западания языка и последующего закупоривания дыхательных путей, потому что трубка имеет специальную конструкцию и вставляется особым образом;
- точное дозирование наркотической смеси, потому что она подается под давлением;
- слюна, слизь и кровь со слизистых оболочек гортани не проникают в легкие;
- есть возможность санации трахеобронхиального дерева;
- риски аспирационных осложнений (засасывание излишнего воздуха) минимальны.
Анестезиолог должен идеально владеть техникой интубации, чтобы обеспечить свободную подачу наркотической смеси к легким и исключить риск травмирования слизистых оболочек.
Интубация больного проводится после внутривенной седации и миорелаксации: когда пациент уже расслаблен и плохо понимает, что происходит. Это позволяет врачу спокойно ввести ларингоскоп, приподнять надгортанник и установить интубационную трубку. Правильность интубации проверяется фонендоскопом. Если трубка установлена слишком глубоко или, наоборот, недостаточно, проводится корректировка.
Эндобронхиальный
Редкий вид ингаляционного наркоза, который проводится при оперировании одного легкого. В этом случае необходимо вентилировать другое легкое, поэтому наркотическая смесь подается непосредственно к нему. Ларингоскопом здесь не обойтись: для такого наркоза используются эндобронхиальные обтураторы и специальные двухпросветные трубки.
Что такое ингаляционный наркоз
Ингаляционный наркоз – это способ общего обезболивания, позволяющий погрузить организм человека в состояние глубокого медикаментозно-наркотического сна в результате вдыхания препаратов. При этом возникает полная потеря сознания, болевой и других видов чувствительности, способности к произвольным мышечным сокращениям. Все перечисленные компоненты являются залогом успешного выполнения оперативных вмешательств, как для больного, так и для хирурга.

Механизм действия такого вида наркоза основан на способности легочной ткани к интенсивному газообмену. Физиологическая роль данного процесса представлена дыхательным актом. Он состоит из вдыхания воздуха, обогащенного кислородом и выдыхания отработанной смеси, перенасыщенной углекислым газом. В норме легочной кровоток очень интенсивный и приспособлен к быстрому растворению любых газов в крови. Поэтому существует возможность введения в состав вдыхаемой газовой смеси не только кислорода. На данной физиологической особенности построен механизм действия ингаляционного обезболивания.
Существуют жидкие формы препаратов для наркоза, которые при контакте с кислородом легко переходят из привычного состояния в газообразное. Путем подведения к дыхательным путям в составе вдыхаемой смеси активные вещества через легкие всасываются в системный кровоток и разносятся к каждой клетке организма. В первую очередь, это головной мозг. Результатом подобного контакта является плавное погружение в мягкий наркотический сон. Крайне тяжело контролировать его глубину, что является главным недостатком.
Важно помнить! Ингаляционный наркоз представляет собой один из видов общего наркоза. Ему свойственны все характеристики общего обезболивания
Главная отличительная особенность – это ингаляционный способ введения лекарственных препаратов через дыхательные пути и легкие!
Возможные осложнения
Ингаляционная анестезия самым распространенным эндотрахеальным методом редко вызывает осложнения. Если анестезиолог сделал все грамотно, а во время хирургического вмешательства не было чрезвычайных ситуаций (слишком глубокий сон, скачки давления или пульса), то реабилитационный период после операции пройдет нормально. И на здоровье пациента последствия наркоза никак не отразятся.
Но иногда осложнения все же случаются. Опаснее всего, если это происходит прямо во время операции.
- Нарушение акта дыхания вплоть до внезапной его остановки.
- Внезапно открывшаяся рвота пациента.
- Гортанный спазм с нарушением положения интубационной трубки.
- Кардиогенный шок.
- Остановка сердца.
- Анафилактический шок.
Эти состояния сразу начинают купироваться анестезиологом-реаниматологом. Если ему удается быстро восстановить положение, операция продолжается. В экстренных случаях (при угрозе жизни пациента) приходится приостанавливать хирургическое вмешательство и заниматься реанимацией.
Послеоперационные осложнения обычно связаны с плохим самочувствием пациента. Из-за недавнего наркоза у него кружится голова, возникает тошнота, общая слабость. Здоровые молодые люди переносят постоперационный синдром проще, а у пожилых нередко серьезно подкашивается здоровье: физиологическое и душевное.
Минимизации осложнений во время ингаляционного наркоза и после него способствует несколько факторов:
- использование исправного оборудования;
- принятые меры асептики и антисептики;
- профессионализм бригады врачей (в частности, анестезиолога-реаниматолога);
- соблюдение пациентом врачебных рекомендаций (подготовка к операции и послеоперационный период).
Сложно представить, насколько бы усложнилась жизнь современного человека без ингаляционного наркоза, благодаря которому пациент может спокойно «спать», пока врачи так же спокойно делают свою работу. И, чтобы погружение в наркотический сон и выход из него проходили с минимальными последствиями для собственного здоровья, каждый человек должен готовиться к операции не менее ответственно, чем это делают врачи, и соблюдать все их рекомендации и назначения.
История
Основоположником метода Неингаляционного наркоза был Н. И. Пирогов, к-рый в 1847 г. впервые в мире основательно изучил в опытах на собаках наркотическое действие жидкого и парообразного эфира, вводимого через зонд в желудок, тонкую кишку, прямую кишку, а также в артерии и вены. На основании своих экспериментов Н. И. Пирогов пришел к заключению, что наркоз может быть вызван при введении эфира и неингаляционным путем. Почти одновременно с Н. И. Пироговым тщательное экспериментальное исследование, посвященное внутрисосудистому введению средств для наркоза, было осуществлено Наркозным комитетом медицинского факультета Московского университета под руководством проф. А. М. Филомафитского. Результаты экспериментов были опубликованы в «Военно-медицинском журнале» за 1849 г. В связи с большим числом осложнений Н. н. не получил широкого распространения, хотя Ф. М. Пикин (1911), Е. А. Евстифеева (1912) и др. сообщали об отдельных попытках проведения внутривенного и прямокишечного наркоза эфиром и хлороформом.
Дальнейшее развитие Неингаляционного наркоза шло по линии совершенствования средств для наркоза и изучения новых путей введения их в организм. Наибольшее признание получил внутривенный метод введения препаратов, но были разработаны также подкожный (М. А. Топчибашев, 1938), внутрибрюшинный (И. С. Жоров, 1937), внутрикостные (И. С. Жоров, 1942) и др.
Важным этапом в разработке Н. н. явились работы русских ученых Н. П. Крапкова, С. П. Федорова, А. П. Еремича и Н. И. Березнеговского, благодаря к-рым были заложены основы современного внутривенного наркоза снотворными средствами. В 1910 г. А. П. Еремич опубликовал диссертацию о клин, применении внутривенного наркоза снотворным препаратом гедоналом (гедоналовый наркоз), а в 1913 г. Н. И. Березнеговский выпустил монографию «Внутривенный наркоз», посвященную изучению наркоза р-ром веронала. Эта работа явилась первым в мире опытом использования для Н. н. одного из дериватов барбитуровой к-ты — веронала. Однако ни гедоналовый, ни вероналовый наркоз не получили дальнейшего развития из-за сложности техники применения и относительно слабого обезболивающего эффекта.
В 1923 г. был синтезирован, а в 1926 г. применен в клинике для прямокишечного наркоза трибромэтиловый алкоголь (авертин, нарколан). Нарколановый прямокишечный наркоз использовался в нашей стране в 30—40-е гг., но от него отказались вследствие малой управляемости и большого числа тяжелых осложнений вплоть до остановки дыхания.
Различные варианты Н. н. стали широко применяться с 1932 г., когда был синтезирован и предложен для клин, практики препарат барбитуровой к-ты эвипан-нат-рий, ресинтезированный в СССР под названием «гексенал».
Синтез других дериватов барбитуровой и тиобарбитуровой к-т способствовал дальнейшему развитию Н. н., в первую очередь внутривенного.
По мере развития Неингаляционного наркоза барбитуратами постепенно выяснились их недостатки (угнетение дыхания и кровообращения), что привело к поискам новых средств, принципиально отличающихся от барбитуратов и пригодных для Н. н., гл. обр. внутривенного.
Первым из современных небарбитуровых средств для Н. н. был синтезированный и апробированный в клинике в 1955 г. стероидный препарат гидроксидион. В том же 1955 г. появился предшественник пропанидида, дериват эйгенол-глинолевой к-ты — детровель. В 1957 г. введен в практику дериват тиамина (витамина B1)— хлорметиазол (геминеврин), ресинтезированный в 1959 г. в СССР под названием «гемитиамин». В 1960 г. синтезирован оксибутират натрия, в 1964 г.— пропанидид, в 1965 г.— дериват фенциклидинового ряда кетамин (кеталар, кетанест). Все эти средства (кроме кетамина) используются только для внутривенного Н., а кетамин — для внутривенного и внутримышечного.
Несмотря на появление новых средств для Н. н., барбитураты не потеряли своего первостепенного значения; они наиболее широко применяются в анестезиол, практике и пригодны для всех видов неингаляционного Н.
Описание
Для общего обезболивания (наркоза, или общей анестезии) в современной анестезиологии применяют различные лекарственные средства. В зависимости от их физико-химических свойств и способов применения их делят на ингаляционные и неингаляционные.
К средствам для ингаляционного наркоза относится ряд легко испаряющихся (летучих) жидкостей (галотан, эфир для наркоза) и газообразных веществ (главным образом закись азота). В связи с хорошими наркотизирующими свойствами и безопасностью (не воспламеняются и не взрывоопасны) фторированные углеводороды, особенно галотан, нашли широкое применение в анестезиологической практике, вытеснив ранее применявшийся Циклопропан и ограничив применение эфира для наркоза. Потерял значение как средство для наркоза хлороформ.
К средствам для неингаляционного наркоза относят барбитураты (тиопентал натрий) и небарбитуровые препараты (кетамин и др.).
Для введения в наркоз (индукции) чаще применяют неингаляционные наркотические средства (барбитураты и др.), вводимые внутривенно или внутримышечно, а основной наркоз проводят ингаляционными или неингаляционными средствами для наркоза. Основной наркоз может быть однокомпонентным — простым (мононаркоз) или многокомпонентным — комбинированным. Вводный наркоз может осуществляться также соответствующими концентрациями средств для ингаляционного наркоза (азота закись в смеси с кислородом и др.).
В процессе подготовки к операции проводится премедикация, включающая назначение больному успокаивающих, анальгетических, холинолитических, сердечно-сосудистых и других препаратов. Эти средства применяют с целью ослабить отрицательное влияние на организм эмоционального стресса, предшествующего операции, и предупредить возможные побочные явления, связанные с наркозом и оперативным вмешательством (рефлекторные реакции, нарушения гемодинамики, усиление секреции желез дыхательных путей и др.). Премедикация облегчает проведение наркоза: возможно уменьшение концентрации или дозы применяемого для наркоза средства, менее выражена фаза возбуждения и др.
Во время наркоза и при выходе из него также используют анальгетики, миорелаксанты (или декураризирующие средства), сердечно-сосудистые препараты и др., способствующие сохранению функций организма на физиологическом уровне.
В последние годы для общего обезболивания широко пользуются внутривенным введением различных сочетаний нейротропных средств, стремясь получить так называемую сбалансированную анестезию без использования традиционных ингаляционных средств для наркоза. Одним из методов такого вида общего обезболивания, основанным на применении нейролептиков (дроперидол) в сочетании с анальгетиками (фентанил, тримеперидин и др.), является нейролептанальгезия (НЛА). Другой многокомпонентный метод — атаральгезия, или транквиланальгезия, также предусматривает использование анальгетиков (фентанил, тримеперидин и др.) в сочетании с транквилизаторами (диазепам, феназепам или др.), натрия оксибатом, холинолитиками (атропин, метациния йодид) и другими препаратами.
Одним из методов общего обезболивания является введение наркотических анальгетиков (морфин или др.) в спинномозговой канал.
Препараты для ингаляционного наркоза. Жидкие ингаляционные анестетики
Эфир
– этиловый или диэтиловый эфир. Бесцветная
летучая жидкость со своеобразным
запахом. Удельный вес эфира 0, 714—, 715
г/мл. Температура кипения 34-35С.
Хорошо растворим в жирах и спирте. 1 мл
жидкого эфира дает при испарении 230 мл
пара. Взрывоопасен, пары хорошо горят.
Хранится в плотно укупоренных темных
флаконах, так как на свету разлагается
с образованием вредных продуктов,
которые раздражают дыхательные пути.
Для наркоза применяется специально
очищенный эфир (Aether pro narcosi). Обладает
достаточной широтой терапевтического
действия и сильным наркотическим
эффектом. Выделяется из организма через
легкие.
Отрицательные
свойства.
Плохо переносится больными; длительное
усыпление и пробуждение; выражена стадия
возбуждения; возбуждает симпатико-адреналовую
систему; раздражает слизистые оболочки
дыхательных путей, вызывая увеличение
секреции бронхиальных желез; токсичен
для паренхиматозных органов; довольно
медленно выводится из организма; нередко
наблюдается тошнота, рвота.
Фторотан
(галотан, флюотан, наркотан)
— прозрачная бесцветная
жидкость с нерезким сладковатым запахом.
Температура кипения 50,2 °С. Хорошо
растворим в жирах. Взрывобезопасен.
Хранится в темных флаконах. Обладает
мощным наркотическим эффектом: примерно
в 4-5 раз мощнее эфира, вызывает быстрое
наступление наркоза (3-4 мин), с приятным
усыплением, практически без фазы
возбуждения и быстрое пробуждение.
Фторотан не раздражает слизистых
дыхательных путей, поэтому может быть
использован у больных с заболеваниями
органов дыхания, и быстро элиминируется
из организма. Фторотановый наркоз хорошо
управляемый. Отрицательным свойством
является небольшая широта фармакологического
действия. При передозировке угнетается
сердечно-сосудистая деятельность,
снижается артериальное давление.
Токсичен для печени. Фторотан повышает
чувствительность сердечной мышцы к
адреналину и норадреналину, в связи с
чем эти препараты во время наркоза
фторотаном применять не следует.
Метоксифлюран
(пентран, ингалан)
– бесцветная прозрачная жидкость с
характерным фруктовым запахом. Температура
кипения 104°С, невзрывоопасен. Обладает
мощным наркотическим эффектом, сильнее
эфира. Наркотический сон наступает
медленно, через 8-10 мин. Характерна
выраженная стадия возбуждения, пробуждение
наступает медленно. Обладает минимальным
токсическим действием на организм.
Однако длительная анестезия и большие
дозы оказывают отрицательное действие
на сердце, дыхательную систему и почки.
Повышает чувствительность миокарда к
адреналину и норадреналину.
Трилен
— прозрачная
жидкость с резким запахом. Температура
кипения 87,5˚С. Не взрывоопасен. Разлагается
на свету, поэтому хранится в темных
флаконах. Обладает выраженным
обезболивающим эффектом. Отрицательным
свойством является узкий диапазон между
наркотической и терапевтической дозой.
Поэтому его не следует использовать
при длительных операциях. В больших
концентрациях урежает дыхание и вызывает
нарушения сердечного ритма. Повышает
чувствительность миокарда к адреналину
и норадреналину.
Энфлюран
(этран) — прозрачная,
бесцветная жидкость с приятным запахом.
Не воспламеняется. Обладает мощным
наркотическим действием. Вызывает
быстрое наступление наркотического
сна и быстрое пробуждение. Имеет хорошее
миорелаксирующее действие, не угнетает
сердечную деятельность и дыхание, не
вызывает аритмии даже при высоких
концентрациях адреналина и норадреналина.
Гепатотоксическое действие меньше, чем
у фторотана. Является хорошей альтернативой
ему.
Такие
ингаляционные анестетики как хлороформ
и хлорэтил в настоящее время не
применяются. В тоже время в последние
десятилетия широкое распространение
получили современные анестетики-изофлюран,
севофлюран, десфлюран, обладающие мощным
наркотическим действием и меньшим
количеством негативных воздействий на
организм.
Isoflurane — Изофлуран
Форма выпуска:
— фл. 100 мл, 250 мл.
Вызывает хорошую
анальгезию и расслабление мышц,
потенцирует действие недеполяризующих
миорелаксантов. Бронходилатирующее
действие относительно слабое. Для
изофлурана характерна минимальная
биотрансформация с низким риском
печеночных и почечных токсических
эффектов.
Недостатки:
-
обладает
резким запахом, раздражает верхние
дыхательные пути -
сенсибилизация
миокарда к катехоламинам (слабее, чем
у галотана) -
сильнее других
ингаляционных анестетиков снижает
минутную вентиляцию легких -
коронарная
вазодилатация с развитием синдрома
«коронарного обкрадывания»
Препарат
противопоказан:
-
при повышенном
внутричерепном давлении; -
при злокачественной
гипертермии в анамнезе.
Enflurane—
Энфлуран—
по
свойствам близок к
галотану.
Форма выпуска:
— фл. по 125 мл, 250 мл.
Сенсибилизирует
миокард к катехоламинам слабее, чем
галотан. Способен расслаблять скелетную
мускулатуру и имеет более слабое
анальгетическое действие. Не раздражает
верхние дыхательные пути. При длительном
назначении нефротоксичен из-за почечного
метаболизма с образованием в почках
ионов фтора.
Десфлуран—
наиболее легко управляемый анестетик
(наряду с севофлураном и закисью азота),
т.е. имеет быстрое начало действия и
период пробуждения. Однако имеет ряд
недостатков,
делающих его использование проблематичным:
-
имеет
низкую температуру кипения (23ºС), что
требует использования специальной
аппаратуры; -
очень
едкий запах,
всегда
вызывающий кашель, задержку дыхания
и ларингоспазм (поэтому никогда не
применяется для введения в наркоз); -
при
быстром увеличении концентрации
повышает тонус симпатической нервной
системы, что приводит к тахикардии и
повышению АД.
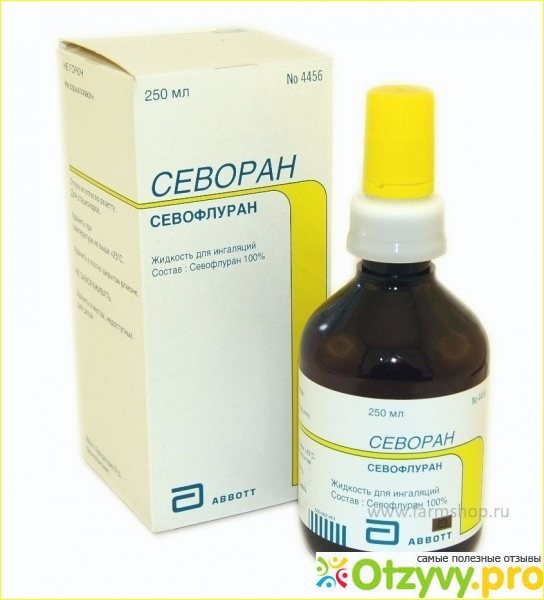
Севофлуран—
ближе
всех других ингаляционных анестетиков
к идеальному средству для наркоза: не
огнеопасен, очень быстрое начало действия
и быстрое пробуждение, вызывает наркоз
с достаточной анальгезией и миорелаксацией.
Не
имеет запаха, не раздражает дыхательные
пути, незначительно влияет на
сердечно-сосудистую систему. При
длительной анестезии из-за накопления
большого количества метаболитов (ионов
фтора) может оказать нефротоксическое
действие. Используется, как и галотан,
также и в педиатрической практике.
Противопоказан:
-
при
тяжелой гиповолемии; -
при
внутричерепной гипертензии.
Газообразные
вещества
Nitrogeniumoxydulatum—
Азота закись
N2O
Представляет
собой бесцветный газ, не воспламеняется
(но горение поддерживает), не взрывоопасен.
Храниться в больших баллонах под
давлением в сжиженном состоянии, вводят
в дыхательные пути с помощью аппаратов.
Закись
азота является легко управляемым, но
слабым анестетиком. Очень быстро
проникает в ЦНС, вызывает хорошую
анальгезию, сопоставимую с силой
морфином. Однако вызывает неглубокий
наркоз до стадии III1,
стадия возбуждения проявляется
опьянением, мышечная релаксация
отсутствует. Из-за опасности гипоксии
его используют в концентрации 50-80% в
смеси с кислородом (50-20%).
Не
имеет запаха, не раздражает ткани
дыхательных путей (нет удушья, спазма
голосовой щели), минутный объем дыхания
уменьшает незначительно. Закись азота
умеренно стимулирует симпатическую
нервную систему, вследствие чего АД и
ЧСС не изменяются или слегка увеличиваются.
Как и другие анестетики снижает почечный
кровоток и диурез.
Закись
азота малотоксична, однако может вызвать
побочные
эффекты:
-
диффундирует
в воздухсодержащие полости, увеличивая
их объем; -
при
длительном применении вызывает окисление
кобальта в молекуле В12,
что может вызвать лейкопению,
мегалобластическую анемию, нейропатию; -
оказывает
тератогенное действие.
Закись азота
используют:
-
для обезболивания
при травмах, инфаркте миокарда, родов; -
при
выполнении малых хирургических
вмешательств, в стоматологии; -
в
сочетании с другими средствами для
наркоза (например, с фторотаном) с целью
ускорения наступления наркоза и
уменьшения их концентрации.
Противопоказана:
-
в первой половине
беременности; -
у
пациентов с воздушной эмболией, кишечной
непроходимостью, пневмотораксом и
легочными кистами.
Эфир
для наркоза. Одно
из первых в истории анестезиологии
средств для наркоза. В настоящее время
не используется из-за горючести,
взрывоопасности, выраженной стадии
возбуждения и др. недостатков.
Препараты для ингаляционного наркоза
Все средства, которые используются для данного вида общего наркоза вводятся в организм путем вдыхания при помощи специального оборудования, которое позволяет точно рассчитать дозировку наркотических веществ. Такая анестезия позволяет хорошо контролировать состояние пациента, к тому же действием наркоза легко управлять, поскольку анестетики быстро всасываются и так же быстро выводятся из организма. Время достижения временного бессознательного состояния зависит от степени растворимости анестетика в крови. Чем быстрее препарат растворяется, тем медленнее наступает эффект наркоза. Также отметим, что средства для ингаляционного наркоза оказывают неспецифическое угнетение на клетки всех тканей и центральную нервную систему.
Парообразные или жидкие летучие средства для ингаляционного наркоза сегодня используются реже, чем газообразные, поскольку имеют ряд побочных эффектов, но по показаниям, из-за их высокой активности всеже применяют.
И так, к наиболее активным средствам для наркоза относится галотан (или его аналоги фторотан, флуотан). Наркотический эффект достигается в течении трех-пяти минут, после введения препарата. К тому же он не раздражает дыхательные пути и хорошо расширяет бронхи. Однако при использовании галотана отмечается недостаточное обезболивание и расслабление мышц, поэтому его на практике применяют вместе с закисью азота или другими анестетиками с выраженным анальгетическим эффектом.
Галотан имеет и ряд побочных эффектов, к ним относятся:
- брадикардия;
- понижение давления;
- снижение частоты сокращения миокарда;
- сердечную аритмию;
- проблемы с печенью;
- увеличение температуры тела до сорока двух – сорока трех градусов.
Также для ингаляционного наркоза используют Энфлуран, который имеет тоже действие, что и галотан, но активность его значительно ниже. Это вещество менее растворимо, соответственно его действие начинается гораздо быстрее. Энфлуран немного понижает давление у пациентов, а также может спровоцировать судороги.
К парообразным средствам относят и Изофлуран или форан, этот препарат обладает хорошей активностью, не такой токсичный, не оказывает воздействие на миокард. Данное вещество может провоцировать возникновение низкого давления, рефлекторную тахикардию, провацирует кашель и даже ларингоспазм.
Выделим и Севофлуран, он считается одним из самых эффективных и современных анестетиков. Его преимущество в низкой растворимости, что позволяет пациенту в краткие сроки и без последствия выйти из наркоза. Данное вещество меньше других препаратов вызывает побочные эффекты. Единственное, что может наблюдаться у пациента после его введения – это незначительное снижение артериального давления.
Но, как уже говорилось выше, при проведении ингаляционного наркоза, анестезиологи используют наркотические смеси на основе газообразного средства – закись азота. Это газ, с выраженной низкой наркотической активностью. Его могут использовать в различной концентрации (в зависимости от показаний для оперативного вмешательства) – 50%, 80%. Также могут применять наркотическую смесь закиси азота с кислородом, в которой 70% составляет именно закись азота.
Данное вещество обладает малой растворимостью, поэтому анестезия наступает в кратчайшие сроки. У него, в принципе, нет побочных эффектов и негативных последствий.
Как правило, для ингаляционного наркоза используют смесь закиси азота и галотана.