Хронический лимфолейкоз
Содержание:
- Симптомы хронического лимфолейкоза
- Диагностика лимфолейкоза — анализы крови, другие методы
- Лечение хронической формы лимфолейкоза
- Какие методы лечения показаны при хроническом лимфолейкозе?
- Прогноз для хронического лимфолейкоза
- Симптомы лимфолейкоза
- Что такое Хронический лимфолейкоз (хронический лимфоидный лейкоз) —
- Прогноз
- Классификация
- Online-консультации врачей
- Прогноз и методы профилактики
- Лимфолейкоз причины
- Виды лимфолейкоза
- Описание заболевания
- Острый лимфобластный лейкоз у детей: что это такое?
- Осложнения
- Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
Симптомы хронического лимфолейкоза
Опухолевый процесс развивается очень медленно. Чаще всего заболевание выявляют случайно при сдаче планового анализа крови. Его симптомы похожи на симптомы других опухолей крови:
- слабость;
- похудение;
- потливость;
- увеличение лимфузлов в области шеи, подмышек, паха;
- боль или чувство распирания в животе при увеличении селезенки.
На поздних стадиях болезни возникает анемия и тромбоцитопения. Клинически они проявляются:
- одышкой;
- повышенной утомляемостью;
- повышенной кровоточивостью слизистых;
- образованием на коже синяков.
К другим тяжелым осложнениям болезни относятся саркомный рост лимфузла (он приобретает каменистую плотность, сдавливает соседние ткани и прорастает в них, вызывая боль) и почечная недостаточность (внезапное прекращение мочевыделения).
Диагностика лимфолейкоза — анализы крови, другие методы
Характерный признак заболевания – т.н. «тени Гумпрехта» в мазке крови, представляющие собой полуразрушенные ядра лимфоцитов.
Чтобы подтвердить диагноз, проводятся следующие исследования:
- костномозговая пункция;
- клеточное иммунофенотипирование;
- биопсия пораженного лимфузла;
- определение уровня иммуноглобулинов;
- определение уровня бета2-микроглобулина.
Лечение хронической формы лимфолейкоза
Тактика лечения зависит от стадии лимфолейкоза:
- А — увеличены одна-две группы лимфузлов, тромбоцитопении и анемии нет;
- В – увеличены 3 или более групп лимфузлов, тромбоцитопении и анемии нет;
- С – есть анемия или тромбоцитопения, независимо от числа увеличенных лимфузлов.
Лечение начинают при признаках прогрессирования процесса:
- быстром нарастании в крови числа лимфоцитов;
- прогрессирующем увеличении лимфузлов;
- выраженном увеличении селезенки;
- нарастании тромбоцитопении и анемии;
- появлении признаков опухолевой интоксикации.
Какие методы лечения показаны при хроническом лимфолейкозе?
- химиотерапия стандартными препаратами;
- терапия моноклональными антителами;
- высокодозная химиотерапия с трансплантацией стволовых клеток (применяют только при неэффективности других способов лечения);
- лучевая терапия (вспомогательный метод);
- удаление селезенки (выполняют при значительном увеличении органа).
Прогноз для хронического лимфолейкоза
Хронический лимфолейкоз считается неизлечимым заболеванием. Неблагоприятными в плане прогноза являются анемия и тромбоцитопения, двукратное увеличение лимфоцитов в крови меньше чем за год, повышение бета2-микроглобулина. При появлении осложнений прогноз значительно ухудшается.
Продолжительность жизни пациентов колеблется в широких пределах — от 10-12 лет в стадии А до 1-2 лет в стадии С.
Симптомы лимфолейкоза
Симптомы хронического лимфолейкоза отличаются большим разнообразием и во многом зависят от возраста больных. У одних заболевание протекает спокойно, и больные длительное время не нуждаются в лечении. У других — процесс протекает бурно и тяжело, поэтому требуется немедленное начало лечения.
Одной из причин такого разнообразия течения являются возрастные особенности больных. У лиц пожилого возраста чаще отмечается «застывшая», не прогрессирующая, вялотекущая форма, при которой симптомы не меняются на протяжении многих лет — это может быть 20-30 лет. В молодом возрасте наблюдается прогрессирующее течение и высокая встречаемость опухолевых форм.
Вначале жалобы неспецифичны: слабость, повышенная потливость, снижение веса, частые простудные заболевания. На этой стадии гемобластоз выявляется случайно при обращении к врачу по различным поводам. В дальнейшем основные симптомы хронического лимфолейкоза у всех пациентов включают увеличение лимфоузлов селезенки и печени. Сначала происходит незначительное увеличение узлов в определенной последовательности: шейные, затем подмышечные, паховые и другие группы.
Первое увеличение узлов может быть связано с респираторными заболеваниями, когда обнаруживаются увеличенные узлы на шее. В это же время может появиться «заложенность» в ушах и ухудшиться слух, что связано с разрастанием лимфатической ткани в евстахиевых трубах, которая отекает при инфекции. Наибольшие размеры узлов отмечаются у лиц молодого возраста — размеры шейных, подмышечных, могут достигать 4-5 см и превращаться в конгломераты.
Лимфоузлы, независимо от возраста, эластичны, подвижны (за исключением «пакетов» узлов) и безболезненны. Увеличение абдоминальных и забрюшинных чаще отмечается у лиц молодого возраста. Умеренное увеличение селезенки наблюдается у молодых пациентов, а значительная спленомегалия — у пожилых. Селезенка у них достигает громадных размеров, опускаясь в малый таз. Объясняется это тем, что у молодых лиц преобладает инфильтрация опухолевыми клетками узлов, у пожилых — селезенки, увеличение которой проявляется тяжестью или дискомфортом, а также ранним насыщением. Увеличение печени проявляется тяжестью, возможны тошнота, снижение аппетита и отрыжка.
За счёт скопления опухолевых клеток в костном мозге и угнетения нормального кроветворения на поздних стадиях развивается анемия, проявляющаяся головокружением, кровоизлияниями и кровотечениями из-за снижения уровня тромбоцитов. Характерно выраженное угнетение иммунитета, поэтому появляется предрасположенность к инфекциям (простудные заболевания, пиодермии, пневмонии).
Терминальная стадия характеризуется прогрессирующим ухудшением состояния, истощением, интоксикацией, отсутствием аппетита, повышением температуры. Повышение температуры может быть связано и с самим заболеванием, а также с тяжелой пневмонией или туберкулезом легких. Тяжелая генерализованная инфекция очень характерна для терминальной стадии и является причиной их смерти. Возможна инфекция кожи и мочевыводящих путей. Герпетическая инфекция также может присоединиться на любой стадии, но чаще в терминальной.
Один из грозных признаков терминальной стадии — почечная недостаточность, которая связана с инфильтрацией ткани почек лейкозными клетками. Проявляется уменьшением выделения мочи, а в крови значительно повышается содержание мочевины и остаточного азота. В терминальной фазе также возможно появление нейролейкемии, которая проявляется головными болями, рвотой, периферическими параличами. При лимфоидной инфильтрации легких развивается выраженная одышка и дыхательная недостаточность.
Характерным признаком конечной стадии является анемия, которая связана лимфоидной инфильтрацией костного мозга и вытеснением красного кроветворного ростка. Анемия проявляется выраженной слабостью, одышкой, головокружением. У некоторых больных развивается бластный криз и происходит трансформация ХЛЛ в другие лимфопролиферативные заболевания (синдром Рихтера, плазмаклеточный лейкоз, пролимфоцитарный лейкоз, миеломная болезнь).
Что такое Хронический лимфолейкоз (хронический лимфоидный лейкоз) —
Термин хронический лимфолейкоз (хронический лимфоидный лейкоз, ХЛЛ), объединяет неоднородные по своим клиническим, морфологическим и иммунологическим характеристикам заболевания опухолевой природы, в основе развития которых лежит моноклоновая пролиферация патологических лимфоидных элементов.
Среди лейкозов по структуре и среднегодовым показателям заболеваемости хронический лимфоидный лейкоз занимает второе место после острых лейкозов.
Хронический лимфоидный лейкоз часто встречается среди населения европейских стран, Канады, США, в то же время он наблюдается весьма редко в странах Юго-Восточной и Восточной Азии. Заболевание в основном регистрируется у лиц старше 50 лет. У больных в возрасте 30-40 лет хроническим лимфоидным лейкозом в 8,5% случаев и крайне редко встречается в юношеском и детском возрасте. Среди пациентов с типичным вариантом болезни преобладают мужчины (67,7%).
Прогноз
Продолжительность жизни при хроническом лимфолейкозе определяется стадией патологии:
- на нулевой стадии обнаруживается абсолютный лимфоцитоз 5×109/л, который сохраняется на протяжении хотя бы месяц — выживаемость составляет 10 лет и выше;
- на первой стадии абсолютный лимфоцитоз сопровождается увеличением лимфоузлов. Выживаемость, как правило, равняется в среднем 7 годам;
- при ХЛЛ 2 степени возникает абсолютное повышение лимфоцитов, а также увеличиваются печень и селезенка — выживаемость обычно составляет 7 лет;
- 3 стадия характеризуется абсолютным лимфоцитозом, при котором наблюдается падение гемоглобина менее 100г/л — выживаемость составляет чаще всего 1,5 года;
- при 4 стадии абсолютный лимфоцитоз дополняется тромбоцитопенией менее 100×109/л. Средняя выживаемость близится к 1,5 годам.
Стадии по европейской классификации Binet представлены в таблице
| Стадия | Анемия | Увеличение лимфоузлов | Прогноз |
| Стадия А | Выше 100 г/л | В 1-2 областях | Хороший |
| Стадия В | Выше 100 г/л | В 3 и более областях | Средний (более 7 лет) |
| Стадия С | Выше 100 г/л | Любое число зон | Плохой |
Средняя выживаемость при заболевании составляет 15 лет. У 3-10% пациентов возникает синдром Рихтера. В последствия включается нейролейкемия при хроническом лимфолейкозе, т. е. поражение опухолевыми клетками нервной системы. Имеет соответствующую симптоматику.
Способы лечения при ХЛЛ определяются стадией заболевания и включают использование лекарственных средств, а также следование Диете № 5.

Анализ крови при хроническом лимфолейкозе
Предыдущая запись

Причины и лечение лимфаденопатии средостения (медиастинальной)
Следующая запись
Обсуждение: есть 1 комментарий
- Наталья: 12.02.2019 в 03:46
Почему его назвали — хронический лимфолейкоз? Получается, что заболевание лимфоузлов не поддается лечению? Какие-то 10 лет можно поддержать и все. Обычно не лечатся болезни генетического характера. Очевидно происходит сбой в иммунной системе организма.
Ответить
Классификация
В зависимости от развития патологического процесса у пациентов диагностируется одна из следующих стадий течения болезни:
- 1 степени – происходит поражение одного органа или группы лимфоузлов;
- 2 степени – поражается группа лимфоцитов, местом расположения которых является верх или низ диафрагмы;
- 3 степени – для нее характерно развитие воспалительного процесса лимфатических узлов, окружающих диафрагму;
- 4 степени – в этом случае наблюдается поражение нелимфоидной ткани нескольких органов.
Хроническая форма
В этом случае онкологическое заболевание затрагивает непосредственно лимфатические ткани. Для такого процесса характерно скопление опухолевых лимфоцитов в периферической крови.
Для хронической формы типично медленное течение. Нарушения кроветворения отмечаются только на поздних этапах заболевания.
Для данного типа лимфолейкоза в зависимости от признаков, характерны следующие стадии:
- Начальная. В этом случае происходит незначительное увеличение лимфоузлов одной или нескольких групп. На продолжительность жизни будут влиять два главных фактора – нарушение кроветворения в костном мозге и уровень распространенности, характерный для новообразования злокачественного характера.
- Развернутая. Происходит постепенное нарастание лейкоцитоза. Наблюдаются прогрессирование лимфатических тканей и рецидивы инфекции.
- Терминальная. Характеризуется злокачественной трансформацией заболевания хронического типа. Развивается анемия, тромбоцитопения.
В буквенном обозначении специфика патологии будет выглядеть следующим образом:
- I – лимфаденопатия;
- II – увеличение селезенки;
- III – анемия;
- IV – тромбоцитопения.
Среди основных видов лимфолейкоза хронического вида выделяют:
- доброкачественную, которая способствует медленному нарастанию лимфоцитоза в крови, что становится заметно лишь через несколько лет;
- классическую, начало развития которой схоже с предыдущей формой, однако лейкоциты растут значительно быстрее, отмечается также увеличение лимфоузлов;
- опухолевую, при этом значительно увеличивается консистенция и плотность лимфатической ткани, при этом уровень лейкоцитов не такой высокий;
- костномозговую, для нее характерна быстро прогрессирующая панцитопения;
- пролимфоцитарную, признаком коей является стремительное увеличение селезенки при умеренном росте лимфоузлов, что способствует быстрому развитию данной формы;
- волосатоклеточную – клиническая картина имеет свои особенности, в частности, цитопения, также отмечаются большие размеры селезенки при нормальных объемах лимфатических узлов.
Кроме того, существует еще Т-форма, которая диагностируется в пяти процентах случаев. Поражению подвергаются кожная клетчатка и глубокие слои дермы.
Острая
Чтобы диагностировать острый лимфолейкоз, используют периферическую кровь, в составе которой имеются характерные бласты. Общие показатели крови характеризуется лейкемическим провалом, то есть в ней присутствуют только созревшие клетки. Для этого тип характерна тромбоцитопения, монохромная анемия.
В некоторых ситуациях, если рассматривать общую картину крови, которая дополняется соответствующей симптоматикой, можно сделать предположение об актуальности лимфолейкоза острого типа. Однако для постановки более точного диагноза возникает необходимость в проведении исследований костного мозга.
Online-консультации врачей
| Консультация массажиста |
| Консультация психолога |
| Консультация психоневролога |
| Консультация доктора-УЗИ |
| Консультация нарколога |
| Консультация детского психолога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация педиатра-аллерголога |
| Консультация специалиста по лазерной косметологии |
| Консультация гастроэнтеролога детского |
| Консультация общих вопросов |
| Консультация эндокринолога |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация косметолога |
| Консультация генетика |
Новости медицины
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Щедрость продлевает жизнь,
07.09.2020
Универсальной диеты не существует, — ученые,
19.06.2020
Новости здравоохранения
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Ученые выяснили, за какое время солнце убивает COVID-19,
28.05.2020
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Прогноз и методы профилактики

Чаще всего при хронической форме заболевания прогнозы на выздоровление достаточно положительные. При остром лимфолейкозе в большинстве случаев все заканчивается летальным исходом.
Если своевременно не принять меры по лечению патологии, то человек с таким диагнозом живет не более четырех месяцев.
При своевременном диагностировании и правильно подобранных терапевтических мероприятиях удается продлить жизнь больного до пяти лет.
В качестве профилактики развития заболевания необходимо, прежде всего, стараться ограничивать себя от воздействия провоцирующих факторов. При работе на производстве обязательно должна соблюдаться техника безопасности.
Кроме того, важно вовремя и полностью лечить все болезни, поддерживать иммунную систему в нормальной форме, регулярно проходить медкомиссии. Если избежать болезни не удалось, нужно соблюдать все предписания врача, правильно питаться, включить в рацион больше продуктов, содержащих протеины и витамины
Если избежать болезни не удалось, нужно соблюдать все предписания врача, правильно питаться, включить в рацион больше продуктов, содержащих протеины и витамины.
При появлении первых подозрений на лимфолейкоз (увеличение лимфатических тканей, дискомфорт в животе и прочее) необходимо незамедлительно обращаться за медицинской помощью.
Лимфолейкоз причины
Чаще всего точно определить, что могло послужить причиной начала лимфолейкоза, не представляется возможным. Но многолетние исследования в этой области позволили выделить основные факторы, которые способствуют развитию заболевания.
Имеются данные о случаях семейного заболевания лемфолейкозом. Это свидетельствует о генетической предрасположенности к данному заболеванию. Также ученые выделили ряд врожденных патологий, наличие которых повышает риск развития лимфолейкоза. К ним относятся: синдром Дауна, агранулоцитоз, синдром Вискотта-Олдрича и другие.
Вирусы могут провоцировать ряд гематологических злокачественных заболеваний, в том числе и лимфолейкозы. Исследования на коровах, приматах подтвердили, что вызывать болезнь могут как РНК-, так и ДНК-вирусы. Точное подтверждение получили данные о провоцировании вирусом Т-клеточных лимфом. Вирус Эпштейн-Барра способствует развитию В-клеточного острого лимфолейкоза.
Малые дозы ионизирующего излучения не приводят к болезни кроветворной системы, однако лимфолейкозы возникают при высоких дозах облучения, как одно из проявлений лучевой болезни. Лучевая терапия онкологических заболеваний в 10 процентах случаев приводит к лимфолейкозам.
Химиотерапия онкобольных также может быть причиной возникновения данного злокачественного гематологического заболевания.
Бензол, пестициды и другие химические вещества в разы повышают риск лимфолейкоза.
В некоторых изданиях публикуются данные о влиянии курения на процесс окногенеза лимфолейкоза.
В результате комбинации перечисленных факторов происходят мутации в клетках лимфоидной ткани. В последующем эти клетки имеют неконтролируемый рост и размножение. Клетки теряют возможность переходить в более зрелые формы. Иммунная система не может истреблять злокачественно измененные кровяные тельца. Измененные клетки выходят в кровь из костного мозга и заселяют ткани и органы: селезенку, лимфатические узлы, печень и др. В это время происходит выселение других клеток кроветворной системы из костного мозга. Преобладающим становится злокачественный росток. В данных условиях угнетения иммунной системы, человек страдает различными инфекционными заболеваниями, которые могут привести к летальному исходу.
Виды лимфолейкоза
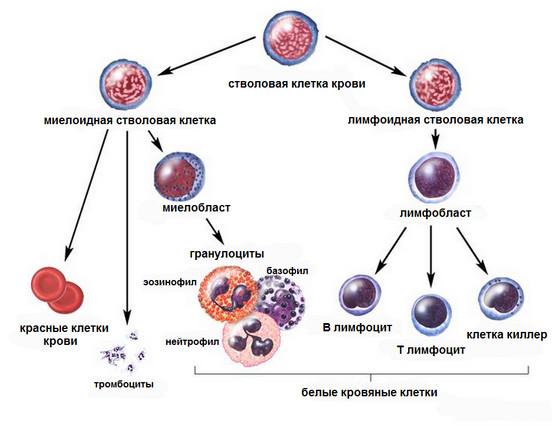
Клетки, которые подверглись изменениям, классифицируют на острые и хронические. К острым лейкозам относят клетки еще недифференцированные молодые. Хроническому лимфолейкозу подвержены уже взрослые клетки.
Острый лимфолейкоз: симптомы
Симптомы, которые сопровождают острый лимфолейкоз:
- Недомогание
- Нарушение аппетита
- Тошнота
- Видимое снижение веса
- Сухой кашель
- Боли в области живота
- Головная боль
- Проявление боли в пояснице
- Раздражительность
- Увеличиваются лимфоузлы
- Развиваются кровоизлияния (петехии), возникающие на коже и слизистых оболочках.
- Поражается ЦНС
- Иногда происходит изменение яичек.
На фоне перечисленных симптомов развивается общая интоксикация организма, которая сопровождается головной болью, рвотой, тошнотой, нарушением работы желудочно-кишечного тракта, диареей. Также нарушения происходят со стороны сердечной проводимости (аритмия, тахикардия).
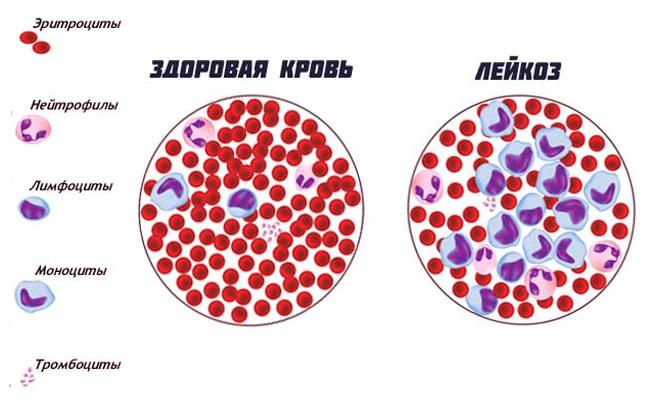
Хронический лимфолейкоз: симптомы
Для этого вида лейкоза необходимо скопление в крови уже взрослых клеток крови. Патология развивается очень медленно, и это не позволяет долгое время диагностировать болезнь. По международной классификации болезней хронический лимфолейкоз делится на стадии:
-
Начальная стадия (А)
. Для нее свойственно небольшое увеличение лимфоузлов. Больной наблюдается без лучевой терапии. В этой стадии возможно только наблюдение. -
Развернутая стадия (В)
. Болезнь нарастает, начинают проявляться основные симптомы. Необходимо интенсивное лечение -
Терминальная стадия (С)
. На этой стадии болезнь переходит в злокачественную патологию. Происходит анемия и тромбоцитопения.
Симптомы ХЛЛ проявляются по нарастанию:
- Общая слабость
- Тяжесть с левого подреберья
- Потеря веса (резкая)
- Увеличенные лимфоузлы
- Увеличивается печень, селезенка
- Анемия
- Тромбоцитопения (снижение тромбоцитов)
- Снижение нейтрофилов (нейтропения), таким образом, организм становится более чувствительным к различным инфекциям
- Аллергия
Описание заболевания
Это патологическое состояние, при котором происходит формирование злокачественной опухоли в лимфатической ткани.
Еще не так давно острая форма заболевания диагностировалась у детей, не достигших четырехлетнего возраста. В настоящее время патология все чаще встречается у взрослых и у пожилых людей.
Такие показатели в большей степени связывают с неблагоприятными экологическими условиями и снижением иммунной защиты человека. Хронический лимфолейкоз чаще всего диагностируется у пациентов преклонного возраста.
Лимфолейкоз — это патология, для которой характерно формирование и бесконтрольное распределение клеток в теле. В результате наблюдается разрастание пораженных тканей по причине наличия генетических ошибок
.
При этой болезни поражению опухолевыми клетками подвергаются:
- костный мозг;
- печень;
- лимфатические узлы;
- селезенка;
- периферическая кровь.
В большей степени заболеванию подвержены мужчины. У женщин патология диагностируется значительно реже. Симптоматика, как правило, проявляется неожиданно
Немаловажное значение имеет фактор наследственности
Острый лимфобластный лейкоз у детей: что это такое?
Суть заболевания заключается в следующем. До того, как пойти по одному из путей развития и стать полноценным лимфоцитом, клетка находится в красном костном мозге в зародышевом состоянии. Ее называют клеткой-предшественницей или незрелой клеткой.
Если на этой стадии клетка подверглась мутации, она перестает развиваться по предусмотренному сценарию и приобретает черты атипичности. Такие видоизмененные клетки называют бластами или лимфобластами.
Бластная клетка начинает активно делиться и размножаться, угнетая деление других, здоровых клеток. Множественные лимфобласты заполняют собой костный мозг, затем выходят за его пределы, в кровяное русло пациента, и с током крови разносятся по всему организму. В результате состав крови меняется, а органы и ткани не получают нужного питания. Первыми в такой ситуации страдают лимфоузлы, печень, селезенка и головной мозг – именно сюда в первую очередь направляются лимфобласты.
Сопутствующей патологией, ускоряющей развитие злокачественного процесса в красном костном мозге и крови, являются мутации генов, отвечающих за апоптоз, – гибель клеток с нарушениями в ДНК.
В среднем, время от начала деления бласта до появления первых выраженных симптомов при ОЛЛ составляет 2-3 года.
Стадии ОЛЛ у детей
Теперь, рассказав в целом о том, что это – лимфобластный лейкоз у детей, можем детализировать информацию. В медицинской классификации выделяют несколько стадий этой онкологической патологии.
- Начальный период со слабовыраженными симптомами. На этом этапе ОЛЛ у детей диагностируется в единичных случаях.
- Развернутая стадия патологии. Ее также называют первично-активной. Симптомы становятся заметными, более того, они появляются одновременно или один за другим. Именно на этой стадии у детей чаще всего и выявляют острую лейкемию лимфобластного типа.
- Стадия ремиссии. Для нее характерно удовлетворительное самочувствие пациента и снижение количества бластных клеток в крови. Если этот показатель колеблется в пределах 5-20%, принято говорить о неполной ремиссии. Если же атопичных клеток в крови больного менее 5% — можно вести речь о полной ремиссии.
- Стадия рецидива. О ней врачи говорят при обострении болезни в стадии ремиссии, а также при проявлении вторичных нарушений, связанных с основным заболеванием.
- Терминальная стадия. Самый сложный и тяжелый этап детского рака крови по лимфобластному типу с большим количеством бластных клеток, критичным угнетением кроветворной системы и жизнеугрожающими состояниями.
- Стадия выздоровления. Встречается нечасто, чаще всего, у пациента наступает длительная устойчивая ремиссия. Тем не менее в отдельных случаях врачи имеют основание говорить о полном выздоровлении. Его подтверждают нулевой уровень бластов в крови, полное отсутствие клинических проявлений ОЛЛ и последствий заболевания.
Детская острая лейкемия лимфобластного типа: предпосылки возникновения
Достоверно причины острого лимфобластного лейкоза у детей до сих пор не известны. При одинаковых исходных данных и жизненных обстоятельствах у одного ребенка процесс может запуститься, а у второго – нет.
Предположительно предпосылками для проявления ОЛЛ являются:
- наследственные факторы. Сюда входят генетические мутации, хромосомные патологии, врожденные дефекты генов, а также наличие иных генетических заболеваний, например, синдрома Дауна, анемии Фанкони, некоторых других;
- врожденный иммунодефицит;
- воздействие ионизирующего излучения (радиации) как на самого ребенка, так и на мать во время беременности;
- накапливание в организме солей тяжелых металлов, а также пестицидов, гербицидов и промышленных канцерогенов;
- определенные вирусы – Эпштейн-Барр, вирус папилломы человека некоторых видов, герпес и другие;
- прием ребенком или женщиной во время вынашивания плода большого количества нестероидных противовоспалительных препаратов и антибиотиков, а также иммуносупрессоров и цитостатиков, например, в рамках лечения другого онкологического заболевания.
В группу высокого риска по острому лейкозу лимфобластного типа входят дети мужского пола европеоидной расы в возрасте от 2 до 5 лет, близким родственникам которых уже было диагностировано данное заболевание.
Осложнения
При хроническом лимфолейкозе количество летальных исходов больше не от самого заболевания, а от осложнений, к которым оно может приводить. В основном это вирусные и бактериальные инфекции, с которыми иммунная система здорового человека с легкостью справляется.
Помимо этого лимфолейкоз может приводить к:
- тяжелым аллергическим реакциям на укусы насекомых, вплоть до анафилактического шока;
- тяжелой анемии;
- возникновению вторичных новообразований;
- нарушению сворачиваемости крови и кровотечениям;
- почечной недостаточности;
- нейролейкемии.
Осложнения могут возникать, начиная со второй стадии болезни, поэтому важно выявить ее как можно раньше и провести лечение
Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
| B12-дефицитная анемия |
| Анемии, обусловленные нарушением синтеза утилизацией порфиринов |
| Анемии, обусловленные нарушением структуры цепей глобина |
| Анемии, характеризующиеся носительством патологически нестабильных гемоглобинов |
| Анемия Фанкони |
| Анемия, связанная со свинцовым отравлением |
| Апластическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия с неполными тепловыми агглютининами |
| Аутоиммунная гемолитическая анемия с полными Холодовыми агглютининами |
| Аутоиммунная гемолитическая анемия с тепловыми гемолизинами |
| Болезни тяжелых цепей |
| болезнь Верльгофа |
| Болезнь Виллебранда |
| болезнь Ди Гулъелъмо |
| болезнь Кристмаса |
| Болезнь Маркиафавы-Микели |
| Болезнь Рандю — Ослера |
| Болезнь тяжелых альфа-цепей |
| Болезнь тяжелых гамма-цепей |
| Болезнь Шенлейн — Геноха |
| Внекостномозговые поражения |
| Волосатоклеточный лейкоз |
| Гемобластозы |
| Гемолитико-уремический синдром |
| Гемолитико-уремический синдром |
| Гемолитическая анемия, связанная с дефицитом витамина Е |
| Гемолитическая анемия, связанная с дефицитом глюкозо-6-фосфатдегидрогеназы (Г-6-ФДГ) |
| Гемолитическая болезнь плода и новорожденного |
| Гемолитические анемии, связанные с механическим повреждением эритроцитов |
| Геморрагическая болезнь новорожденных |
| Гистиоцитоз злокачественный |
| Гистологическая классификация лимфогранулематоза |
| ДВС-синдром |
| Дефицит К-витаминзависимых факторов |
| Дефицит фактора I |
| Дефицит фактора II |
| Дефицит фактора V |
| Дефицит фактора VII |
| Дефицит фактора XI |
| Дефицит фактора XII |
| Дефицит фактора XIII |
| Железодефицитная анемия |
| Закономерности опухолевой прогрессии |
| Иммунные гемолитические анемии |
| Клоповое происхождение гемобластозов |
| Лейкопении и агранулоцитозы |
| Лимфосаркомы |
| Лимфоцитома кожи (болезнь Цезари) |
| Лимфоцитома лимфатического узла |
| Лимфоцитома селезенки |
| Лучевая болезнь |
| Маршевая гемоглобинурия |
| Мастоцитоз (тучноклеточный лейкоз) |
| Мегакариобластный лейкоз |
| Механизм угнетения нормального кроветворения при гемобластозах |
| Механическая желтуха |
| Миелоидная саркома (хлорома, гранулоцитарная саркома) |
| Миеломная болезнь |
| Миелофиброз |
| Нарушения коагуляционного гемостаза |
| Наследственная a-fi-липопротеинемия |
| Наследственная копропорфирия |
| Наследственная мегалобластная анемия при синдроме Леш — Найана |
| Наследственные гемолитические анемии, обусловленные нарушением активности ферментов эритроцитов |
| Наследственный дефицит активности лецитин-холестерин-ацилтрансферазы |
| Наследственный дефицит фактора X |
| Наследственный микросфероцитоз |
| Наследственный пиропойкилоцитоз |
| Наследственный стоматоцитоз |
| Наследственный сфероцитоз (болезнь Минковского-Шоффара) |
| Наследственный эллиптоцитоз |
| Наследственный эллиптоцитоз |
| Острая перемежающаяся порфирия |
| Острая постгеморрагическая анемия |
| Острые лимфобластные лейкозы |
| Острый лимфобластный лейкоз |
| Острый лимфобластный лейкоз |
| Острый малопроцентный лейкоз |
| Острый мегакариобластный лейкоз |
| Острый миелоидный лейкоз (острый нелимфобластный лейкоз, острый миелогенный лейкоз) |
| Острый монобластный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый эритромиелоз (эритролейкоз, болезнь Ди Гульельмо) |
| Отдельные формы лейкозов |
| Пароксизмалъная холодовая гемоглобинурия |
| Пароксизмальная ночная гемоглобинурия (болезнь Маркьяфавы-Микели) |
| Парциальная красноклеточная аплазия |
| Патологическая анатомия поражения оболочек |
| Плазмоклеточный острый лейкоз |
| Полиорганная недостаточность |
| Поражение нервной системы |
| Порфирии |
| Принципы разделения злокачественных и доброкачественных опухолей системы крови |
| Приобретенные геморрагические коагулопатии |
| Причины гемобластозов |
| Пролимфоцитарный лейкоз |
| Ретикулез (ретикулогистиоцитоз, нелипидный ретикулоэндотелиоз, болезнь Абта-Леттерера-Сиве) |
| Серповидно-клеточная анемия |
| Серповидно-клеточная анемия |
| Синдром Дайемонда — Блекфана |
| Сублейкемический миелоз |
| Т-клеточный лейкоз-лимфома взрослых |
| Талассемия |
| Талассемия |
| Тромбофилий, связанные с дефицитом антитромбина III |
| Тромбоцитопатии |
| Тромбоцитопении |
| Фолиеводефицитная анемия |
| Хроническая лучевая болезнь |
| Хронический лимфолейкоз |
| Хронический лимфоцитарный лейкоз |
| Хронический мегакариоцитарный лейкоз |
| Хронический миелоидный лейкоз |
| Хронический миелолейкоз |
| Хронический моноцитарный лейкоз |
| Хронический моноцитарный лейкоз |
| Хронический эритромиелоз |
| Цитостатическая болезнь |
| Энтеропатии и кишечный дисбактериоз |
| Эритремия |
| Эритремия (истинная полицитемия, эритроцитоз, болезнь Вакеза) |
| Эритропоэтическая копропорфирия |
| Эритропоэтическая протопорфирия |
| Эритропоэтические уропорфирии |
| Ювенильный миеломоноцитарный лейкоз |