Хронический гломерулонефрит. формы хронического гломерулонефрита, симптомы, диагностика и лечение болезни
Содержание:
- Лечение народными средствами
- Причины ГН
- Профилактика
- Состав мочи при хроническом течении заболевания
- Классификация
- Прогнозы лечения и возможные негативные последствия
- Основные симптомы гломерулонефрита
- Аутоиммунный гломерулонефрит, что это?
- Классификация заболевания
- Гломерулонефрит и беременность
- Клинические проявления
- Патогенез основных симптомов при остром нефритическом синдроме
- Классификация хронического гломерулонефрита
Лечение народными средствами
Применение народных методов возможно только после консультации с лечащим врачом.
Настои, помогающие снять отеки и понизить артериальное давление
- 4 столовые ложки льняных семян смешивают с 3 столовыми ложками высушенных листьев березы и 3 столовыми ложками высушенного корня полевого стальника. Полученную массу заливают 500 миллилитрами горячей воды и оставляют настаиваться на 2 часа. Принимают по 3-4 столовые ложки перед едой;
- цветы черной бузины необходимо высушить и залить стаканом кипятка. Полученную смесь остужают и принимают за 3 раза перед едой;
- 10 грамм сушеных плодов фенхеля заливают стаканом кипятка и оставляют настаиваться на полчаса. Полученный настой принимают по 100 миллилитров за 20 минут до еды.
Отвары
- 10 грамм листьев земляники смешивают с 2 столовыми ложками листьев березы и с 3 столовыми ложками семенами льна. Полученную смесь заливают 800 миллилитрами кипятка и варят 5 минут, затем настаивают полчаса и пьют по 1/2 стакана перед приемом пищи;
- 5 столовых ложек обработанного овса заливают литром молока и варят до готовности зерна. Принимают по 100 грамм трижды в день;
- 80-100 грамм мелко порезанного и высушенного корня лопуха заливают литром холодной воды и варят до того момента, пока не выпарится половина воды. Затем добавляют 2 столовые ложки меда или сахара. Принимают по 100 миллилитров 3 раза в день;
- 40-50 грамм брусники заливают 400 миллилитрами кипятка и томят 5-10 минут. Затем отвар настаивают 1 час. После готовности его фильтруют и пьют половину стакана до еды и половину после.
Обязательно почитайте:
Перегиб желчного пузыря у детей и взрослых: симптомы, причины и лечение в домашних условиях
Настойки
- 40 грамм измельченных листьев одуванчика заливают 100 миллилитрами водки и настаивают в темном месте 12 часов. После готовности принимают по 1 чайной ложке трижды в день;
- развести в стакане холодной воды 30 капель настойки боярышника и пить такое средство 3 раза в день.
Очень полезным средством при гломерулонефрите будут свежевыжатый сок сельдерея, березы или тыквы.
Ванны
- мелко нарезанные ветки сосны и еловые шишки заливают 3,5 литрами воды и варят на маленьком огне полчаса, затем отвар настаивают в течение часа, процеживают и выливают в теплую ванну;
- можно принимать ванну, в которую помещают 350 грамм хвоща, продолжительность процедуры обычно составляет 30-60 минут;
- 100 грамм листьев березы, 100 грамм травы спорыша и 100 грамм шалфея заливают 500 миллилитрами кипятка и настаивают ровно сутки. Затем смесь процеживают и выливают ванну, которую необходимо принимать по 15-20 минут.
Причины ГН
В зависимости от этиологии (происхождения болезни) различают:
- первичный гломерулонефрит, который развивается из-за иммунного поражения только клубочков почек. Постепенно поражаются другие ткани почек, а также органы и системы. Происходят нарушения обмена веществ;
- вторичный гломерулонефрит, который провоцируют системные заболевания, протекает на их фоне.

Клубочковый нефрит развивается после воздействия негативного фактора, начинает проявляться через 1-4 недели. Причинами будут:
- осложнения заболеваний (ангина, пневмония, скарлатина, герпес, оспа, туберкулез и др.);
- воздействие инфекций (стрептококковой, реже: стафилококковой, менингококковой, пневмококковой, прочие);
- системные заболевания (красная волчанка, Шёнлейна-Геноха, васкулит, гепатит, сахарный диабет, опухоли);
- результат воздействия введенных сывороток и вакцин;
- токсины (свинец, ртуть, органические растворители);
- злоупотребление алкоголем;
- облучение.
Профилактика
Гломерулонефрит можно предотвратить, если соблюдать несколько эффективных профилактических мер. Вот основные из них:
- Заниматься активным хобби (особенно если ваша работа связана с длительным сидением).
- Отказаться или существенно ограничить употребление алкоголя и курение.
- Минимизировать употребление соленой пищи.
- Не допускать переохлаждение организма.
- Постоянный контроль сахара в крови (при сахарном диабете).
Гломерулонефрит – это прогрессирующее заболевание, течение которого можно остановить, если вовремя определить причину патологии. При этом общая картина весьма благоприятна: большинство случаев заканчивается полным выздоровлением (примерно у 30% случаев болезнь перетекает в хроническую стадию).
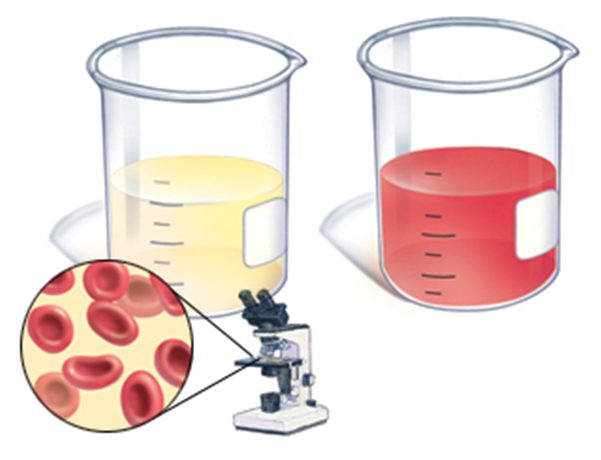
Состав мочи при хроническом течении заболевания
Болезнь принимает затяжное течение, когда клинические проявления (гипертензия, нарушение функции почек, изменения в моче) держатся на протяжении полугода. Сохранение симптомов в течение года указывает на хронизацию патологического процесса (у 10% больных).
В урине присутствуют измененные эритроциты, эритроцитарные и альбуминовые слепки, удельный вес низкий. Белок свыше 1 г/сутки является предвестником быстрого развития почечной недостаточности. Лейкоцитурия при заболевании в основном имеет характер лимфоцитурии (до 1/5 лейкоцитов в мочевом осадке – лимфоциты).
При гематурической форме протеинурия не выражена, присутствуют эритроциты. Внепочечные проявления (гипертензия, отечность) отсутствуют.
Гипертоническая форма болезни сопровождается повышением артериального давления. Нефротический синдром маловыраженный: немного белка, в некоторых случаях в моче выявляют цилиндры и микрогематурию. Эти изменения, в отличие от гипертонической болезни, присутствуют в моче с самого начала патологического процесса.
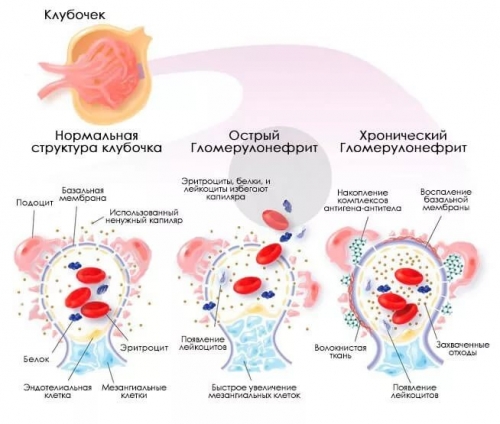
При нефротической форме белок составляет свыше 3,5 г/сутки, наблюдаются отеки, в дальнейшем развивается липидурия (жир в выделениях). Основное клиническое проявление – массивная протеинурия, обусловленная повреждением фильтрующего механизма почек.
С мочой также выводится трансферрин, из-за чего развивается гипохромная анемия. Помимо белка в моче выявляют небольшое повышение эритроцитов, лейкоцитов и цилиндров.
У некоторых пациентов выявляют смешанную форму, которая сопровождается мочевым синдромом и гипертензией. Чаще такое течение отмечается при вторичном хроническом гломерулонефрите.
Таким образом, диагностика хронического гломерулонефрита не представляет сложности и основывается на выявлении приоритетного синдрома: нефротического, остро-нефротического, мочевого или артериальной гипертензии. Дополнительно на заболевание указывают признаки почечной недостаточности.
Нефротический синдром чаще всего бывает при минимальных изменениях в почках. Остро-нефротический синдром представляет собой комбинацию белка, крови в моче и артериальной гипертензии. Обычно имеет место при стремительном прогрессировании заболевания. Мочевой синдром сочетает признаки гематурии, цилиндрурии, повышение лейкоцитов и белка в урине.
Ггломерулонефрит – иммуннокомплексное заболевание почек с преимущественным поражением клубочкового аппарата.
В настоящее время принято выделение первичного гломерулонефрита, развивающегося в результате воздействия на почечную ткань различных инфекционных, аллергических и других факторов, и вторичного, возникающего при системных заболеваниях (системная красная волчанка, ревматоидный артрит, геморрагический васкулит и др.)
Также гломерулонефрит подразделяют на острый и хронический.
- Острое (до 6 месяцев)
- Затяжное (6 месяцев – 1 год)
- Хроническое (более 1 года).
Классификация
Существует несколько разновидностей этого заболевания. Так, по способу течения недуг делится на следующие виды:
- Острый. Эта форма характеризуется бурным началом и хорошо поддаётся лечению. Если не лечить, она переходит в хроническую форму.
- Хронический гломерулонефрит – это затянувшаяся циклическая разновидность острого заболевания.
- Подострый нефрит характеризуется как злокачественный. Болезнь быстро прогрессирует и плохо поддаётся лечению. Осложнения этой формы часто угрожают жизни больного.
По клиническим разновидностям выделяют следующие формы недуга:
- Гематурическая. В моче присутствуют сгустки крови, повышается концентрация белка. Есть небольшая отёчность, позже присоединяется гипертония.
- Нефротическая форма характеризуется отёчностью, но давление при этом остаётся в пределах нормы.
- Гипертоническая. У больного сильно повышается АД. В моче обнаруживается белок и кровяные элементы.
- Смешанная форма вызывается целой совокупностью причин, поэтому проявления болезни могут быть разнообразными.
- Латентный гломерулонефрит практически не проявляется. Могут быть незначительные отёки и небольшие изменения давления, но больной может их вообще не замечать. Единственный признак – олигурия.
В зависимости от стадии развития болезнь делится на:
- первичную – это отдельное заболевание почек;
- вторичную – проявляется на фоне других заболеваний (волчанки, артрита, периартрита и др.);
- мезангиопролиферативный гломерулонефрит – это отдельная форма болезни, которая возникает на фоне стрептококковой инфекции.
Прогнозы лечения и возможные негативные последствия
Подобная патология в детском возрасте довольно легко поддаётся терапии при своевременном обращении к врачу. В среднем сроки лечения патологии составляют от двух недель до шести месяцев. Если же родители посетили доктора слишком поздно, длительность терапии может достигать нескольких лет. При этом имеют значение такие факторы, как:
- наличие других острых или хронических заболеваний;
- недавно перенесённые инфекции, травмы, операции, лучевая и химиотерапия;
- наследственные патологии;
- масса тела малыша;
- возраст ребёнка.
На успешх лечения и реабилитации во многом влияют образ жизни пациента и соблюдение его родителями всех врачебных рекомендаций. В своей клинической практике автор сталкивался с подростком, который в течение двух лет страдал от обострений хронического пиелонефрита. При этом он отказывался принимать лекарственные препараты, не посещал физиопроцедуры и питался преимущественно фастфудом и жареной пищей, что привело к развитию ожирения. Родители не могли никак повлиять на ребёнка, что в итоге привело к крайне неблагоприятным последствиям. Мальчик был госпитализирован в отделение реанимации и интенсивной терапии с острой формой почечной недостаточности. Из-за осложнений у него развился некроз и гибель одной почки, и её пришлось удалить. Больной теперь пожизненно должен посещать процедуры гемодиализа — искусственной фильтрации крови через систему мембран.
Какие осложнения могут встречаться у детей, больных гломерулонефритом:
- Присоединение вторичной инфекции. На поверхности мягких тканей и слизистых оболочек обитает огромное количество бактерий, которые при обычной активности иммунной системы не наносят организму ребёнка никакого вреда. Однако при формировании гломерулонефрита защитные механизмы дают сбой, а микробы через мочеиспускательный канал проникают в тело малыша. Нередко таким образом формируются флегмоны, абсцессы, карбункулы почек, которые вызывают сильную интоксикацию всего организма. Единственным способом избавиться от гнойных заболеваний является оперативное вмешательство, после которого маленький пациент получает курс антибактериальной терапии.
Карбункул почки — гнойное образование внутри тканей или на поверхности органа
- Развитие острой или хронической недостаточности почек. Из-за нарушения своей структуры органы становятся неспособными выполнять функцию фильтрации крови и обратного всасывания полезных компонентов. В результате этого в артериях, венах и мельчайших капиллярах накапливается огромное количество токсинов, аминокислот и аммиака, которые при попадании в кору головного мозга вызывают развитие уремической комы. Детей с подобными недугами экстренно госпитализируют в отделение реанимации и интенсивной терапии, где доктора стабилизируют их состояние с помощью вливания специальных растворов.
- Формирование сердечной недостаточности. Когда страдает функция почек, нарушается обмен важнейших компонентов, отвечающих за сокращение всех видов мускулатуры — калия и натрия. При формировании гиперкалиемии увеличивается количество ударов сердца и страдает их ритмичность. Это может привести к остановке деятельности организма и клинической смерти. Для профилактики этого осложнения в детской практике используют только щадящие мочегонные препараты и регулярно следят за уровнем калия в крови.
Основные симптомы гломерулонефрита
Для острого течения заболевания характерны 3 основные группы симптомов:
- мочевые – повышение эритроцитов и белка в моче;
- отечные – отеки рук, ног и лица;
- гипертонические – повышение АД, которое нельзя снизить обычными препаратами от давления.
Все начинается с повышения температуры тела, начинает болеть голова, при этом ухудшается общее состояние. Видна отечность век, снижается аппетит, кожный покров бледнеет.
Еще один яркий признак – это изменение цвета мочи, вызванное попаданием крови. В 85% случаев развивается микрогематурия, в 15% — макрогематурия (для этого состояния характерно изменение цвета урины до очень темного цвета).
Другим симптомом гломерулонефрита у взрослых является отек лица. Он очень выражен утром, постепенно проходя в течение дня.
К другим симптомам относятся:
- рвотные позывы;
- болевые ощущения в поясничном отделе;
- позывы к мочеиспусканию;
- отечность конечностей.
Аутоиммунный гломерулонефрит, что это?
все причины развития гломерулонефрита на клеточном уровне
- Инфекционно-аллергические причины, отдельно можно выделить стрептококковую инфекцию – наиболее частая причина гломерулонефрита (постстрептококковый гломерулонефрит);
- аутоиммунные причины и причины, связанные с другими нарушениями иммунитета.
Предрасполагающие факторы к развитию аутоиммунного гломерулонефрита:
- инфекции: стрептококк, вирусы гриппа, герпеса, цитомегаловируса;
- другие аутоиммунные заболевания: ревматизм, генетические синдромы;
- генетическая предрасположенность – повреждение и мутация некоторых генов;
- тяжелые аллергические реакции – сопровождаются выделением большого количества иммунных комплексов;
- лекарственные препараты, включая различные вакцины;
- переохлаждение, злоупотребление алкоголем, наркотическими средствами, стрессы, тяжелые травмы, переутомление, хирургические операции, отравление солями тяжелых металлов, ядовитыми грибами способствуют усилению риска развития аутоиммунного гломерулонефрита.
Симптомы аутоиммунного гломерулонефритапочечная недостаточностьметодов диагностики:
- Анализ крови на аутоиммунные антитела к базальной мембране клубочков (ANTI-GBM) и к миелопероксидазе (ANTI-MPO);
- Выявление специфических для аутоиммунного процесса изменений в биопсионном материале почек.
Лечение аутоиммунного гломерулонефритадиеты
Классификация заболевания
Различают первичный и вторичный гломерулонефрит, а также идиопатическую форму. Этиология последнего вида не определена. Первичное заболевание зависит от наличия в организме инфекционного либо аллергического агента, влияния токсинов на ткани почек. Вторичный гломерулонефрит связан с разрушительным действием системных болезней: красной волчанки, геморрагического васкулита и других.
Гломерулонефрит бывает острым, подострым и хроническим. Острый длится несколько недель. Длительность подострого гломерулонефрита может продолжаться несколько месяцев. Хроническая форма может развиваться более года.
Острый диффузный гломерулонефрит имеет яркую клиническую картину, протекает быстро. Латентная форма – смазанный синдром. Хронический гломерулонефрит может принимать следующие виды:
- нефритический – только воспаление почек, преобладают отеки, нарушается белковый баланс;
- гипертонический вариант – гипертония как основной признак болезни;
- развернутый вид – это патология смешанного характера, имеет синдром сразу нескольких форм;
- при гематурии наблюдается кровь в моче, изменение состава урины с преобладанием белка.
Гломерулонефрит в латентной стадии, а также острая болезнь при несвоевременной помощи переходит в хроническую форму.
Гломерулонефрит и беременность
Преимущественно беременные женщины сталкиваются с гломерулонефритом в острой форме его течения. В качестве причин, провоцирующих это заболевание, выделяются те же факторы, которые сопутствуют стандартным формам его течения, при этом основная причина у беременных заключается в развитии заболевания на фоне хронической инфекции ЛОР-органов и горла, которые не были излечены до наступления беременности. Диагностика заболевания при беременности в значительной мере усложняется, потому как симптоматика, присущая заболеванию в целом (боль в пояснице, отечность, усталость) сопутствует состоянию беременности в целом, причем даже у здоровых женщин.
В качестве основного метода, определяющего возможность диагностики гломерулонефрита при беременности, используется общий анализ мочи, результаты которого при актуальности заболевания определяют наличие в ее содержании повышенного уровня белка. Анализ крови позволяет определить в этом же случае повышенное содержание эритроцитов.
Гломерулонефрит в комплексе с осложнениями, ему сопутствующими (к примеру, в виде повышенного давления), нередко в значительной мере усложняет течение беременности. Учитывая это, некоторые случаи требуют (хотя и крайне редко) прерывания беременности, призванной спасти жизнь матери с актуальным для нее диагнозом гломерулонефрита. При лечении этого заболевания при беременности ориентируются на следующие действия:
- использование антибиотиков, допустимых при беременности, применяемых для подавления инфекции;
- определение соответствующей терапии для устранения отечности и стабилизации повышенного давления;
- реализация соответствующих мер, ориентированных на поддержание присущих почками функций вплоть до полного их восстановления.
Клинические проявления
Гломерулонефрит – это заболевание почек, протекающее в подавляющем числе клинических случаев на фоне слабовыраженной симптоматики. Характерной особенностью недуга является двустороннее развитие, то есть, происходит поражение обеих почек одновременно. Клинические проявления гломерулонефрита могут существенно варьироваться в зависимости от стадии развития воспалительных процессов, причины возникновения, а также формы недуга.
Острая форма
Острый гломерулонефрит является обычно следствием поражения организма вирусными агентами. Проявление первых основных симптомов происходит на пятые – десятые сутки с момента проникновения в организм инфекции. К типичным для данного вида гломерулонефрита симптомам относят:
- Моча приобретает характерный красноватый оттенок, возможно появление в порциях урины кровянистых прожилок или сгустков.
- Существенно уменьшаются разовые порции отделяемой урины, при совершении акта мочеиспускания возможно появление болезненных ощущений.
- На фоне острого гломерулонефрита нередко наблюдается повышенная температура тела.
- Затрудненное дыхание, одышка. В тяжелых случаях острый гломерулонефрит может сопровождаться приступами удушья, а также отечностью легких.
- Ввиду задержки в организме жидкости, недуг сопровождается появлением отечностей.
- Также задержка воды в организме при остром гломерулонефрите чревата стремительным набором избыточной массы тела – порядка десяти – двадцати килограммов за семь – десять дней.
- Болевой синдром, возникающий в области нижней части спины.
Одной из главных особенностей острого гломерулонефрита является следующее: данная форма заболевания протекает преимущественно на фоне триады симптомов, к числу которых относятся отечная, гипертония, а также мочевая. По мере угасания острых воспалительных процессов и выздоровления или хронизации заболевания почек, симптомы гломерулонефрита приобретают менее выраженный характер.
Хроническая форма
Хронический гломерулонефрит является следствием не проведенного своевременно лечения острой формы недуга, и характеризуется чередованием длительных стадий ремиссии и кратковременных периодов обострения. На протяжении фазы обострения больного беспокоят признаки гломерулонефрита, являющиеся характерными для обострения заболевания.
Нефротический вариант
Помимо приведенных выше форм иммуновоспалительного заболевания почек принято также выделять нефротический гломерулонефрит, симптомы и лечение которого имеют существенные отличия от иных подвидов. Данная форма болезни характеризуется тяжелыми поражениями почек, нередко приводит к внезапному развитию острой почечной недостаточности. Симптомы гломерулонефрита, отнесенного к группе нефротических, проявляются особенно интенсивно:
- Дефицит белка в организме, спровоцированный выделением данного вещества вместе с мочой.
- Выраженные отечности тканей, обусловленные задержкой жидкости в слоях подкожной клетчатки.
- Приступы одышки, удушья, а также затрудненное дыхание даже на фоне незначительных физических нагрузок.
- Выраженный болевой синдром в области нижней части спины.
- Повышение температуры тела.
- Появление в отделяемой урине сгустков или прожилок гемолимфы.
Необходимо знать относительно нефротического гломерулонефрита, что такое заболевание необходимо лечить как можно скорее. Отсутствие терапии и своевременно принятых мер может привести к крайне тяжелым для больного последствиям, вплоть до наступления летального исхода. Обусловлено это тем, что независимо от причин возникновения, при гломерулонефрите поражаются клубочки почек, нарушение деятельности которых чревато общей интоксикацией организма и нарушением кровотока.
Патогенез основных симптомов при остром нефритическом синдроме
Отёки
Отёки — одно из основных проявлений ОНС — возникают у 60-80% больных. Степень выраженности может варьироваться в широких пределах: от отёков век по утрам до выраженной отёчности лица, голеней, передней брюшной стенки. Очень редко, но могут развиваться полостные отёки: гидроторакс, гидроперикард, асцит. За период нарастания отёков больные могут прибавить в весе 2-5 кг. Появление отёков происходит постепенно. Они плотные, малоподвижные.
Механизм формирования отёков:
- увеличение объёма циркулирующей крови в результате снижения клубочковой фильтрации — гиперволемия;
- задержка натрия и воды (гиперальдостеронизм, повышение секреции АДГ);
- повышенная сосудистая проницаемость в результате гиалурони- дазной активности стрептококка, выброса гистамина и активации калликреин-кининовой системы.
Образование периферических отёков можно рассматривать как компенсаторный механизм, так как часть жидкости из сосудисто-го русла перемещается в ткани, уменьшая гиперволемию, и это препятствует развитию осложнений. С депонированием жидкости может быть также связано увеличение печени и селезёнки. Отёки обычно легко купировать назначением бессолевой диеты и диуре-тических препаратов. Длительность отёков составляет 5-14 дней.
[], [], []
Артериальная гипертензия
Артериальная гипертензия — один из грозных симптомов острого гломерулонефрита (ОГН) — возникает у 60-70% больных. Больные жалуются на головную боль, тошноту, рвоту. Развитие артериальной гипертензии происходит быстро. С ней чаще всего связаны осложнения: эклампсия и острая сердечная недостаточность. Артериальная гипертензия носит систоло-диастолический характер, но с большим подъёмом систолического давления. Механизм артериальной гипертензии при ОНС:
- гиперволемия, т.е. увеличение объёма циркулирующей крови (ОЦК), происходит в связи с падением клубочковой фильтрации, задержкой воды и натрия;
- гораздо меньшую роль играет активация ренин-ангиотензин-альдостероновой системы.
В силу того, что основным механизмом развития артериальной гипертензии служит гиперволемия, она легко поддаётся лечению (бессолевая диета, диуретики), реже возникает необходимость в назначении антигипертензивных препаратов. Нельзя вводить препараты, увеличивающие ОЦК. Длительность гипертензионного синдрома — 7-14 дней.
[], [], [], [], []
Мочевой синдром
Олигурия — уменьшение нормального диуреза на 20-50% нормы. Возникает олигурия в связи с падением клубочковой фильтрации и повышенной реабсорбцией воды и натрия, развитием «антидиуреза» и повышением секреции АДГ. Относительная плотность мочи высокая. Олигурия возникает в первые дни заболевания и длится 3-7 дней.
Гематурия — одно из главных проявлений мочевого синдрома — возникает у 100% больных. Макрогематурию обнаруживают в начале заболевания у 60-80% больных, её выраженность постепенно уменьшается к 3-4-й неделе. У основной массы больных гематурия полностью прекращается к 8-10-й неделе, однако у некоторых микрогематурия остаётся в течение 6-12 мес.
Гематурия связана с повышенной проницаемостью БМ, её разрывами. В моче появляются дисморфичные эритроциты (изменённые, неправильной формы), что обусловлено их гломерулярным происхождением. Могут встречаться также эритроцитарные цилиндры.
Протеинурия — один из ведущих признаков поражения почек, во всех случаях необходимо установить суточную потерю белка. В норме она составляет 100-200 мг/сут. При ОНС суточная протеинурия колеблется в пределах от 1 до 2,5 г/сут. Белок, теряемый с мочой, плазменного происхождения и содержит мелкие и крупные белки, т.е. протеинурия неселективная. Ведущим механизмом протеинурии служат структурные изменения базальной мембраны (увеличение размеров пор, трещины) и функциональные изменения (потеря отрицательного заряда). Протеинурия постепенно уменьшается к 2-3-й неделе заболевания. Длительная протеинурия до 1,5-2 г/сут — плохой прогностический признак.
Лейкоцитурия при ОНС может возникать в первую неделю заболевания и имеет абактериальную природу. Она объясняется активным иммунным воспалением с привлечением на 1-2-й неделе в очаг воспаления нейтрофилов, лимфоцитов, моноцитов.
Цилиндрурия может присутствовать (30-60%) в начальном периоде. По своей структуре цилиндры — это тубулярный белок (уропротеин Тамма-Хорсфалла) с включением форменных элементов, эпителиальных клеток, детрита. При ОГН могут появлятся эритроцитарные, зернистые цилиндры.
Классификация хронического гломерулонефрита
Классификация заболевания имеет очень важное практическое значение для пациентов с диагнозом «хронический гломерулонефрит«.Формы поражения почек, гистологические изменения, ведущие симптомы помогают выделить несколько типов данного недуга. Каждый тип хронического гломерулонефрита имеет свои особенности, течение, лечение и прогноз, что определяет врачебную тактику.. В основном используется клиническая и патоморфологическая (гистологическая) классификации хронического гломерулонефрита.
В основном используется клиническая и патоморфологическая (гистологическая) классификации хронического гломерулонефрита.
Клиническая классификация хронического гломерулонефрита имеет следующие формы:
- латентную (протекает без выраженных симптомов за исключением изменений в анализе мочи);
- гематурическую (протекает с гематурией разной степени выраженности, возможны отёки и стойкое увеличение артериального давления);
- гипертоническую (протекает со стойким увеличением артериального давления, изменениями в анализах мочи);
- нефротическую (характеризуется доминированием нефротического синдрома в клинической картине: массивная протеинурия, диспротеинемия, отёки, увеличение содержания липидов в крови);
- смешанную (может иметь любые признаки, характерные для хронического гломерулонефрита: отёки, гематурия, протеинурия, артериальная гипертензия, изменения в моче).
Патоморфологическая классификация хронического гломерулонефрита (ХГ) по Серову имеет следующие характеристики:
- ХГ с минимальными морфологическими изменениями (липоидный нефроз) — наиболее благоприятная форма заболевания, чаще встречающаяся в детском возрасте. Патологические изменения выявляются только при электронной микроскопии. Хорошо поддаётся терапии глюкокортикостероидами, редко приводит к хронической почечной недостаточности;
- фокально-сегментарный гломерулосклероз: патологические изменения клубочкового аппарата минимальны. Иммуногистохимия обнаруживает иммуноглобулин (IgM) в поражённых участках. Клинически представлен смешанной формой болезни, с трудом поддаётся лечению. Течение неуклонно прогрессирующее, прогноз неблагоприятный;
- мембранозный ХГ характеризуется отложениями циркулирующих иммунных комплексов на внутренней стороне базальной мембраны почечных клубочков. Клинически проявляется обычно протеинурией и нефротическим синдромом. Прогноз относительно хороший, ХПН развивается только у 50% больных;
- мезангиопролиферативный ХГ характеризуется отложением циркулирующих иммунных комплексов в мезангиальном веществе, пролиферацией мезангиальных клеток. Этот патоморфологический тип ХГ встречается чаще всего. Клинически проявляется протеинурией, гематурией. Прогноз относительно хороший;
- мезангиокапиллярный ХГ характеризуется отложением ЦИК на базальных мембранах капилляров клубочка и в мезангиальном веществе, с пролиферацией клеток мезангия. Клинически проявляется протеинурией, гематурией, нефротическим синдромом, артериальной гипертензией. Прогноз плохой, исходом заболевания почти всегда является ХПН.
В некоторых случаях заболевание может прогрессировать намного быстрее. Это объясняется наличием активного иммунного воспаления (аутоиммунные заболевания типа системной красной волчанки, геморрагического васкулита) с циркулирующими иммунными комплексами.
Патоморфологическая классификация требует проведения биопсии. При этом получаются исходные данные, позволяющие определить тип патологического процесса и тактику лечения. По этой причине биопсию считают «золотым стандартом» диагностики хронического гломерулонефрита.