Что делать, если при кашле появилась мокрота с кровью
Содержание:
- Кровь в мокроте по утрам
- Методика лечения
- Методы терапии при появлении кашля с кровью
- Что означает кашель с кровью
- Существует ли опасность, если при кашле мокрота содержит кровь?
- Причины проявления крови в мокроте
- Кровохарканье при простуде: диагностика и лечение
- Почему может быть у ребенка
- Мокрота с кровью
- Диагностика причин появления кашля с кровью
- Респираторные симптомы
- Механизм образования мокроты с кровью
- Туберкулез легких
- Лечение
Кровь в мокроте по утрам
Если по утрам наличие крови при отхаркивании стало систематическим, значит, велика вероятность серьезных нарушений в работе внутренних органов. Такие кровотечения связаны с верхними дыхательными путями. Часто, их диагностируют, как легочные или туберкулезные, хотя причины могут быть другими.

Обычно, по утрам, кровь выходит в количестве одного или двух плевков. При этом, наличие кашля, вовсе необязательно. Цвет крови, чаще темный, а сама она густая. На выходе образуется плотный комок с содержанием гноя или слизи. Данный вид кровохарканья не имеет легочного происхождения. Причины кроются в миндалинах или носоглотке. Могут иметь место капиллярные кровотечения из десен. В результате, в ночное время происходит скопление крови в области верхних дыхательных путей, отчего она и появляется утром.
При визуальном осмотре кровяных выделений, можно сделать предварительное заключение о наличии или отсутствии туберкулеза.
Методика лечения
Лечение зависит от диагноза!
Считается, что тревожным симптомом является мокрота с кровью без кашля в течение трех суток. Если проблема не исчезает, больной должен пройти диагностику и немедленно приступить к лечению.
Так как мокрота с кровью является всего лишь симптомом заболевания, лечение всегда проводится профильно, то есть лечится причина появления крови.
Особенности лечения:
- В случае с бронхитами и пневмониями бактериальной природы больному назначается массированная терапия антибиотиками, противовоспалительные препараты, обезболивающие, жаропонижающие, антигистаминные средства, а также другие лекарства по выбору лечащего врача. Их цель – ликвидация воспалительного процесса, который приводит к появлению крови в мокроте. Если больной страдает от кашля и насморка, могут быть дополнительно назначены препараты для ликвидации их проявлений.
- Если причиной появления крови стали больные зубы, воспаленное горло и десна, носовые кровотечения, пациенту нужно избавиться от основной причины, вызвавшей проблему.
- Намного сложнее лечение таких заболеваний, как абсцесс и новообразования вне зависимости от их природы. В подавляющем большинстве случаев лечение будет многоэтапным и комплексным, а начинается с оперативного вмешательства. После вскрытия абсцесса или удаления опухоли больному предстоит длительная медикаментозная терапия, а в случае рака еще и применение химиотерапии и облучения (если врач сочтет необходимым и рациональным). По завершении лечения пациенту нужно будет пройти реабилитацию, которая также может занять много времени.
- В отношении туберкулеза лечение должно быть особенно серьезным и всеобъемлющим. Наличие крови в мокроте при этом заболевании обычно свидетельствует об открытом процессе, поэтому такого больного ждет госпитализация в специализированное лечебное заведение. Лечить туберкулез крайне сложно, это заболевание склонно к рецидивам, поэтому даже после успешного завершения лечения больному придется следить за своим здоровьем и регулярно проходить обследования.
Прогноз и профилактика
Игнорировать данный симптом нельзя, так как он может вызвать серьезные осложнения!
В тех случаях, когда появление крови не указывает на серьезную проблему, прогноз благополучный, человеку достаточно лишь ликвидировать причину, из-за которой в мокроте стала появляться кровь.
При наличии серьезных заболеваний прогнозировать их исход крайне сложно. Он зависит от того, насколько сильно развилась проблема, как велика площадь поражения и какой тип опухоли у больного – доброкачественный или злокачественный.
Наиболее неблагоприятный прогноз при наличии поздних стадий туберкулеза с кровохарканьем и кровотечениями, а также при неоперабельном раке легких, средостения, лимфоузлов и других органов, способных повлиять на процесс дыхания и состояния дыхательной системы больного.
Из наиболее эффективных профилактических мер можно назвать полный отказ от курения, качественное лечение вялотекущих инфекций верхних и нижних дыхательных путей, решение проблем с зубами и деснами.
Подробнее о причинах появления кашля с кровью можно узнать из видео:
https://youtube.com/watch?v=QDpCHLIoKWc
Очень важным является быстрое полноценное лечение внешне неопасных инфекций и простудных состояний. Ларингиты, фарингиты, бронхиты, пневмонии, грипп и другие заболевания могут привести к появлению вялотекущих воспалительных процессов, которые могут угрожать человеку образованием очагов инфекции и развитием опасных болезней.
К числу простых профилактических мер относится правильное сбалансированное питание с достаточным количеством витаминов, закалка организма и укрепление его иммунной системы. Помогут в этом и занятия спортом, прогулки на свежем воздухе, общий позитивный настрой. Нужно запомнить, что одеваться самим и одевать детей нужно по погоде, а не по сезону, тогда удастся избежать множества неприятностей, в том числе и появления следов крови в мокроте.
Методы терапии при появлении кашля с кровью
Медикаментозное лечение
Кровохарканье можно устранить только путем лечения основного заболевания. Поэтому применение лекарственных препаратов основного выбора будет зависеть от установленного диагноза.
Терапия при разных патологических процессах будет существенно отличаться друг от друга:
При заболеваниях инфекционного генеза происходит назначение бактериальных и противовирусных средств. Иммуномодуляторы (Циклоферон, Виферон) и витамины (Компливит) позволяют укрепить иммунный статус организма. Также назначают противокашлевые препараты (Бронхипрет, Амбробене), и проводят инфузионную терапию. В стадии ремиссии показано проведение физиотерапевтических процедур.
- Врождённые аномалии вызывают необходимость назначения антибактериальных средств, и препаратов с противовоспалительным эффектом. Также назначаются средства уменьшающие вязкость мокроты, а общеукрепляющая терапия предполагает использование витаминов. В период реабилитации на область грудной клетки назначают УВЧ.
- Туберкулезное поражение легочной ткани предполагает длительное использование антибактериальных средств широкого спектра действия. Также производится поддерживающая терапия с применением витаминов и иммуномодуляторов.
- Если мокрота с кровью появляется при отеке легких показано немедленное введение диуретических средств, наркотических анальгетиков (Промедола или Морфина гидрохлорида). Также используются пеногасители, и обеспечивается подача кислорода через аппарат искусственной вентиляции лёгких.
Хирургическое вмешательство
Отсутствие позитивной динамики при применении медикаментозных средств, а также некоторые патологии предполагают использование метода операбельной терапии.
Она назначается в следующих случаях:
- когда у пациента имеется диагноз онкологическое поражение легкого;
- если происходит формирование абсцессов или кистозных уплотнений;
- бронхоэктатическая болезнь и эмболия легочной артерии;
- острое проявление легочного кровотечения.
Методы народного врачевания
При появлении кашля с наличием мокроты, в которой имеются компоненты крови, использовать рецептуру народного врачевания можно только после консультации с доктором.
Это обусловлено тем, что лечение патологий с данным симптомом предполагает применение комплексной терапии, а лекарственные отвары и настои будут являться дополнением, но не средствами основного выбора. К тому же рецепты народной медицины разрешается применять не во всех случаях.
Для лечения простудного кашля с кровью рекомендуется применять следующие народные рецепты:
- Смесь из листьев алоэ с добавлением мёда. Для её приготовления необходимо один листок алоэ перемолоть в кашицу. После этого в неё добавляют небольшое количество жидкого меда, доводя до густой консистенции и тщательно перемешивают. Рекомендуется к ежедневному употреблению в утренние и вечерние часы.
- На основе трав зверобоя, душицы, тысячелистника и липы можно приготовить отхаркивающий отвар, который также обладает противовоспалительным эффектом.
- Настой из меда и молодых еловых шишек. Для приготовления лечебного состава берётся в равных соотношениях по две ложки жидкого меда и зелёных шишек. Их перемешивают и заливают кипятком в объеме 500 мл. Полученная смесь должна отстояться в течение суток, после чего применяется до 4 раз в день перед приемом пищи.
- Отвар из бузины. Готовится из расчета 200 миллилитров горячей воды на 20 ягод бузины. Состав кипятиться на огне в течение 1 минуты, после чего рекомендуется перелить в термос, и пить вместо чая в течение дня. Для улучшения вкусовых качеств можно добавить небольшое количество меда.
Что означает кашель с кровью
И если небольшое количество светлой «свежей» крови может быть обусловлено повреждением мелких кровеносных сосудов из-за повышения давления при откашливании, то сгустки или прожилки темно-красного цвета могут появляться при таких опасных заболеваниях, как туберкулез или рак легкого.
Кашель с кровью или кровохарканье, с медицинской точки зрения, это выделение любого количества эритроцитов из бронхов или легких. Кровь в мокроте появляется при бронхите, пневмонии, бронхоэктатической болезни, туберкулезе и других опасных для жизни состояниях, поэтому больному рекомендуется немедленно начать обследование, для выявления причины возникновения кровохарканья.
Причины патологии
Прежде чем начинать обследование и лечение, нужно убедиться, что кровь поступает именно их дыхательной системы, а не из носовых пазух, желудка или ротовой полости. Иногда точно определить место кровотечения бывает достаточно сложно. Легочные кровотечения сопровождаются болью и неприятными ощущениями в груди, окрашенная в розовый цвет, мокрота появляется при кашлевых точках, она светлая, «пенистая», «пузырящаяся», в ней не должно быть примесей или неприятного запаха.
Кровь, поступающая из желудка, более темная, кашель сопровождается рвотными позывами и болью в животе, вместе с мокротой выделяются частицы пищи и другого желудочного содержимого. Диагностировать заболевания ротовой полости или носоглотки помогает обследование у стоматолога и ЛОР-врача.
Самые частые причины кровохарканья
- Бронхиты и бронхоэктатическая болезнь – воспаление бронхов и бронхоэктазия чаще всего, в 60-70% случаев, становится причиной патологии. При остром или хроническом бронхите больного мучит сильные, частые приступы кашля с густой мокротой в большом количестве, иногда в ней могут встречаться примеси крови. Характерно усиление кашля и появление прожилок по утрам.
- Пневмония и абсцесс легкого – появление «ржавой» мокроты или свежей, ярко-алой крови при кашле, высокая температура тела, боль в грудной клетке, общее ухудшение состояния характерно для воспалительных процессов в легких. При сниженном иммунитете или общем ослаблении организма, после пневмонии может возникнуть серьезное осложнение – абсцесс легкого, то есть – появление в легочной ткани полости, заполненной гноем и мокротой. Для абсцесса характерно резкое увеличение температуры тела, сильные боли в грудной клетки и выделение при кашле большого количества гнойной или зеленоватой мокроты с неприятным запахом и прожилками крови. Чаще всего опорожнение абсцесса происходит по утрам – у больного начинается сильный кашель, мокрота отхаркивается «полным ртом», после чего наступает заметное облегчение и снижается температура тела.
- Трахеит, ларингит, тонзиллит – при этих заболеваниях у больных наблюдаются боль в горле, изменение голоса и кашель со скудной мокротой и небольшим количеством крови.
- Туберкулез – при туберкулезе у больного в течение длительного времени наблюдается кашель с незначительным отделением мокроты, пенистой, часто розовой или с красными прожилками , кашель усиливается по утрам, также отмечается постоянный озноб, повышение потоотделения и слабость.
- Рак легкого – рак внутренних органов может в течение долгого времени клинически никак не проявляться, затем у больного могут периодически возникать приступы кашля, с кровью в мокроте в виде прожилок или сгустков. Больной плохо себя чувствует, особенно утром, ощущает жжение в груди, не может откашляться или выплевывает сгустки, также характерно ухудшение аппетита и резкое похудение.
- Сердечно-сосудистые заболевания – при декомпенсации сердечно-сосудистых заболеваний, у больного развивается легочная гипертензия, застой крови в легких и появляется кровь в мокроте при кашле, одышка и чувство нехватки воздуха.
- Легочное кровотечение – опасное для жизни больного состояния, характеризуется обильным кровотечением при кашле, если у больного неожиданно возникла боль в грудной клетке, одышка и кашель с кровавой мокротой в большом количестве, его необходимо срочно госпитализировать.
- Другие заболевания – прожилки крови в мокроте могут быть симптомом таких патологических состояний, как эхинококкоз легкого, геморрагическая пурпура, инородные тела в легких, ушиб или перелом ребер, легочный васкулит или идиопатический гемосидероз легкого.
Терапия заболевания зависит от его этиологии, пневмония и абсцесс лечатся с помощью антибиотиков, опухоли чаще всего удаляют хирургическим путем, а туберкулез и другие специфические заболевания нужно лечить у узких специалистов – фтизиатров, кардиологов или пульмонологов.
ingalin.ru>
Существует ли опасность, если при кашле мокрота содержит кровь?
Присутствие единичных кровянистых включений не всегда означает, что патология представляет угрозу для здоровья.
Иногда следы крови могут стать причиной простудных заболеваний, симптомом которых является надсадный кашель. В этом случае у человека происходит нарушение целостности мелких капилляров, они разрываются, и небольшое количество крови выводятся со слизистым секретом бронхов.
Также такая ситуация может стать причиной выполнения длительной и непосильной физической нагрузки.
Мокрота с кровью появляется при низкой степени свертываемости крови, или когда происходит терапия лекарственными средствами, уменьшающими её вязкость.
Причины проявления крови в мокроте
Причины проявления мокроты с кровью условно делятся на несколько групп:
- Не представляющие угрозы;
- Врожденного генезиса;
- Распространенные патологии (абсцессы, воспалительные процессы, инфаркт и опухолевые образования, туберкулез легких, бронхиты, грибковые заболевания, сердечно-сосудистые патологии);
- Редкие заболевания.
К группе, не представляющей угрозы относят: небольшие сосудистые разрывы в бронхах, проявление гемоптизиса вследствие больших нагрузок, заболевания, сопровождающиеся сильным надрывным кашлем, психические травмы и прием кровь разжижающих препаратов.
В таких случаях, в слизи могут присутствовать небольшое количество или мелкие сгустки крови, бурые прожилки, придающие мокроте ржавый цвет. Такая симптоматика не представляет угрозы, лечения не требует, так как вскоре проходит самостоятельно.
Кровохарканье при простуде: диагностика и лечение
При простуде наличие крови в откашливаемой мокроте является результатом повреждения в результате напряжения при кашле мелких кровеносных сосудов верхних дыхательных путей, бронхов. Откашливается мокрота с кровью и при сухом, непродуктивном кашле, поскольку травмируется слизистая гортани.
Кровь при кашле, сопровождающем простуду, выделяется редко, в небольших количествах, и такое состояние неопасно. Но частое наличие прожилков крови в мокроте на фоне простуды должно настораживать, это может сигнализировать о других, более серьезных заболеваниях, и стоит пройти обследование для уточнения причины появления крови при кашле.
Неотложная первая помощь
Неотложная помощь при кровохарканье не требуется, требующим неотложного вмешательства, оно лечится аналогично обычному кашлю, дополнительно стоит позаботиться об укреплении сосудов, принимая витаминные комплексы, аскорутин. Первая помощь при кровохарканье любой природы заключается в обеспечении покоя, избавлении больного от физической нагрузки и волнений, купировании приступа кашля.
При простуде, сопровождающейся кашлем с кровью доказали свою эффективность народные методы лечения. Они помогают смягчить кашель и быстро избавиться от него.
- мякоть алоэ с медом;
- теплое молоко, наполовину разведенное щелочной минеральной водой;
- чай (отвар) из корня имбиря с добавкой лимона;
- грудные сборы трав, обладающих отхаркивающим эффектом;
- паровые ингаляции с эфирными маслами или ингаляции над картофельным отваром.
В зависимости от характера кашля, стадии заболевания, применяются аптечные муколитические и бронхолитические препараты, таблетки, облегчающие боль в горле, сиропы, способствующие отхождению мокроты.
К какому врачу обращаться
Даже банальная простуда является поводом для обращения к врачу, особенно если кашель неоднократно сопровождается выделениями крови.
- В первую очередь стоит обратиться к терапевту, специализирующемуся на диагностике и лечении простуд, РВИ, а также заболеваний бронхолегочной и сердечно-сосудистой системы. Он проведет осмотр, назначит лабораторные анализы, по результатам обследований может порекомендовать осмотр другим специалистом.
- Если кашель с кровью сопровождает заболевания носоглотки, гортани, стоит обратиться к ЛОРу.
- Простудными заболеваниями, затрагивающими бронхи и легкие, занимается также врач-пульмонолог, он может порекомендовать лекарства от кашля, определить возбудителя пневмонии и назначить соответствующее лечение.
- При подозрении на туберкулез легких необходим визит к фтизиатру.
- Своевременно диагностировать рак поможет онколог.
Методы диагностики и лечения кровохарканья
Для точной диагностики причины появления крови при кашле необходимо обследоваться у вышеперечисленных специалистов, сдать ряд лабораторных анализов и пройти аппаратную диагностику. После этого можно будет определить почему возник кашель с кровью и поставить диагноз.
- общий анализ крови помогает установить стадию воспалительного процесса;
- анализ мокроты применяется для диагностики бронхита, пневмонии, туберкулеза;
- анализ пота позволяет диагностировать муковисцидоз, вызывающий простудные заболевания;
- рентген грудной клетки – важный метод диагностики пневмоний и абсцессов легких, эмболии, туберкулеза, рака;
- бронхоскопия – исследование стенок бронхов – применяется при диагностике бронхоэктазий, онкологии и других заболеваний;
- компьютерная томография детально выявляет изменения в легких;
- если кровохарканье не сопровождается симптомами простуды, применяются методы диагностики сердечно-сосудистых, гастроэнтерологических заболеваний, свертываемости крови – ЭКГ, ФЭГДС, коагулограмма.
Лечение назначается в соответствии с результатами диагностики. При простуде необходимо укреплять иммунитет, принимать противовоспалительные, противокашлевые препараты. Бактериальные бронхиты и пневмонии лечатся антибиотиками, туберкулез – противотуберкулезными препаратами, рак – химиотерапией или путем хирургического вмешательства. Операция может требоваться при абсцессе легких, бронхоэктазии.
Почему может быть у ребенка
Кашель с кровью у ребенка появляется по тем же причинам, что и у взрослого, даже пассивное вдыхание табачного дыма может спровоцировать появление характерные для курильщика кашлевые проявления у малыша.
Но дети подвижны и любопытны, поэтому к списку перечисленных выше заболеваний следует добавить следующие факторы:
- Ушиб носа. У ударившегося малыша может не быть внешних признаков носового кровотечения из-за того, что поврежденный сосудик находится на задней поверхности носовых ходов. Затекание крови в дыхательные пути становится причиной появления отхаркивания слизи с кровянистыми прожилками. Ситуация осложняется тем, что ребятишки не всегда сообщают родителям о падениях или ушибах носа.
- Вдыхание посторонних предметов. Маленькие ребятишки нередко суют в нос или держат во рту пуговицы, бусины, детали игрушек. При резком вдохе мелкая вещь попадает из носоглотки или ротоглотки в бронхиальное дерево, провоцируя микротравмы и раздражение слизистой бронхов. При этом кашель с кровью у ребенка появляется не сразу, а спустя 2-3 суток после попадания инородного тела в дыхательные пути.
- Воспаление в носу, сопровождающееся сухостью носовой слизистой. Заболевание сопровождается образованием корочек, которые причиняют дискомфорт при вдыхании воздуха. Напряжение при высмаркивании, в попытке избавиться от раздражающего элемента, провоцируют сосудистую кровоточивость, которая может проявляться внешними признаками (носовая геморрагия) или протекать скрыто, а скопившийся в дыхательных путях кровяной экссудат станет выводиться с мокротой.
Если у взрослого разовое кровохаркание относительно безопасно, то у детей подобные патологические проявления не следует игнорировать. Это может быть как относительно безвредное повреждения капиллярной стенки дыхательных органов из-за перенапряжения, так и первый настораживающий признак серьезной болезни, а может оказаться и не менее опасным последствием вдыхания инородного тела.
Мокрота с кровью
Мокрота образуется в нижнем отделе дыхательного тракта и постепенно, раздражая рецепторы и вызывая кашлевой рефлекс, отхаркивается через рот. Чаще всего это происходит утром, после того как человек несколько часов провел в горизонтальном положении практически без движения. Это абсолютно нормальный процесс, который наблюдается у здоровых людей.
Мокрота с прожилками крови, причиной которой стало повреждение мелкого капилляра слизистой носоглотки и других органов дыхания, не является опасной для жизни патологией. Такое явление можно считать нормой в том случае, если наблюдается оно лишь изредка. В том случае, если человек регулярно по утрам харкает кровью, закрывать глаза на такой грозный симптом опасно для жизни.
Регулярное кровавое отхаркивание может свидетельствовать об очень опасных заболеваниях, вплоть до внутреннего кровотечения. В том случае, если отхаркивание сопровождается слабостью и появлением острой боли в груди, необходимо незамедлительно вызывать скорую помощь.
Следы и прожилки крови могут появляться не только в мокроте, но также и в слюне. Это говорит о том, что был поврежден кровеносный сосуд и может быть свидетельством следующих этиологических факторов:
- Туберкулез;
- Травмы легких;
- Бронхит;
- Онкология легких;
- Паразиты (гельминты) или грибки;
- Прожилки крови в мокроте при кашле могут свидетельствовать о разрыве кровеносного сосуда бронха из-за сильного напряжения;
- Воспаление легких;
- Инфекции дыхательных путей;
- Абсцесс легкого;
- Аденома легкого.
Несмотря на то что разрыв мелкого сосуда бронха не представляет угрозы для жизни пациента и время от времени случается у всех здоровых людей, лучше проконсультироваться по данному вопросу с доктором. Ломкость сосудов может говорить о недостатке витаминов Р и С и легко решается путем приема необходимых препаратов.
Классификация
Легочная артерия поставляет в легкие около 95% крови. Остальные 5% поставляются бронхиальными артериями. Легочное кровотечение чаще всего возникает из бронхиальных сосудов. В зависимости от того, откуда выделяется и попадает в мокроту кровь, различают:
- Истинные кровохаркания — кровь попадает в мокроту из легкого;
- Псевдокровохаркания — кровь выделяется из десен, горла, носоглотки или желудка.
В зависимости от того, с какой интенсивностью идет выделение, кровотечения делятся:
- Кровохаркание. Выделяется не больше 50 мл сгустками и прожилками в мокроте;
- Кровотечение. Однократно откашливается от 50 до 100 мл;
- Кровотечение профузное. Может закончиться смертью больного, так как из-за разрыва крупных сосудов происходит быстрое заполнение трахеи и бронхов сгустками и наступает асфиксия.
В зависимости от того, какое количество жидкости выделилось, легочные кровотечения классифицируют:
- Малые, когда количество не превышает 100 мл;
- Средние, объем выделенной крови не превышает 300 мл;
- Большие. Количество жидкости превышает 300 мл;
Попадать в мокроту кровь может 2 способами:
- Вследствие разрыва сосуда;
- Из-за нарушения проницаемости легочных капилляров и сосудов. Когда различные токсические вещества или воспаления негативно воздействуют на стенки сосудов.
Диагностика причин появления кашля с кровью
Для установления причин кровохарканья используются следующие методы диагностики:
1. Рентгенологическое исследование грудной клетки. Если на снимке видны затемнённые участки, то это говорит о наличии воспалительного процесса; об эмболии легочной артерии; о раке лёгкого. Если на снимке видно, что форма тени сердца изменилась — это говорит о сердечных нарушениях.
2. Метод бронхоскопии целесообразен для диагностики бронхоэктатической болезни, рака лёгких. Суть метода состоит в определении изменений в просвете бронха (при опухолях, патологических расширениях бронха, просвет сужается, и на снимке это заметно). С помощью эндоскопического инструмента бронхоскопа можно:
- Извлечь инородные тела из бронхов.
- Ввести в бронхи лекарства.
- Осмотреть искривленные бронхи.
- Провести биопсию.
3. Метод рентгеновской компьютерной томографии позволяет осматривать и оценивать состояние лёгких и выявлять наличие диссеминированных процессов в лёгких. Заболевания лёгких с диссеминацией (с обширным распространением возбудителя болезни) — очень трудно правильно диагностировать; велика вероятность допустить ошибку. Именно поэтому обследование больного надо проводить с помощью сразу нескольких взаимодополняющих методов, чтобы быть уверенным в правильности установленного диагноза.
4. Анализ мокроты дает возможность выявить воспалительные процессы в бронхах и другие патологии, при которых появляется кровь в мокроте. Если врач обнаружит в мокроте микобактерии туберкулёза (палочки Коха), то это объективный показатель развития туберкулёза. Если анализ мокроты показал высокое содержание бактерий, то есть основания предполагать пневмонию, бронхоэктатическую болезнь, либо абсцесс легкого.
5. Анализ пота применяет для выявления муковисцидоза. Это наследственное генетическое заболевание является первопричиной разных патологий дыхательной системы и желудочно-кишечного тракта.
Муковисцидоз приводит к патологическим изменениям в анатомии лёгких, к хроническому бронхиту, к образованию бронхоэктазов (расширений стенок бронхов).
6. Общий анализ крови помогает выявить наличие воспалительного процесса. Увеличенные по сравнению с нормой показатели уровня лейкоцитов и СОЭ (скорости оседания эритроцитов) являются объективным подтверждением наличия воспаления.
7. Коагулограмма позволяет оценить нарушения свёртываемости крови. Если свёртываемость нарушена, то происходит сгущение крови, могут образовываться тромбы – сгустки крови, нарушающие нормальный кровоток. Тромбоз, инсульт, инфаркт – все это может произойти вследствие нарушений свёртываемости. Для проведения коагулограммы необходимо произвести забор крови из вены.
8. Одной из причин возникновения кашля с кровью могут являться нарушения сердечной системы. Проверить это можно с помощью электрокардиограммы.
9. Фиброэзофагогастродуоденоскопия – это эндоскопическое исследование желудка, пищевода и двенадцатиперстной кишки. Если у больного, например, патологически расширены вены пищевода, то сгустки крови могут подниматься в верхние отделы, и отхаркиваться при кашле.
Респираторные симптомы
Инкубационный период заболевания продолжается от 3 дней до двух недель. Активность вирионов SARS-CoV-2 (вирусных частиц) зависит от их концентрации и состояния иммунной системы человека. При вирусной инвазии (внедрении) первым проявлением в 80% случаев становится катарально-респираторный синдром (КРС):
- чувство покалывания и першения в горле;
- ринорея (выделение жидкого или слизистого экссудата из носа);
- воспалительный отек слизистых оболочек носоглотки;
- фебрильная (38-39℃) температура тела (90% случаев);
- непродуктивный или малопродуктивный кашель.
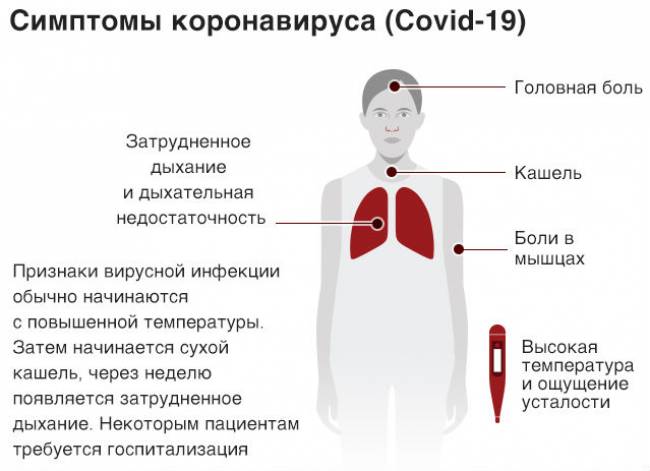
По данным исследований, проведенных в Китае, в 5% случаев фиксируется кашель с кровью. 8% инфицированных коронавирусом жаловались на утрату обоняния и сильные головные боли. У 50% заболевших КОВИД-19 (COVID-19) наблюдались симптомы интоксикации пищеварительной системы – понос, тошнота, выброс рвотных масс. Инфекционно-воспалительный процесс быстро прогрессирует.
К первичным признакам болезни присоединяется:
- затрудненное дыхание, сопровождаемое диспноэ (одышкой) – у каждого второго пациента;
- чувство болезненного сдавливания в грудной клетке, нехватки кислорода – у каждого пятого заболевшего;
- миалгия (боли в мышцах), судорожный синдром, суставные боли.
По мере развития КОВИД-19 вирионы распространяются в нижние отделы дыхательной системы. Инфекция переходит в легкие, развивается пневмония – ключевая причина смерти от коронавируса.
Механизм образования мокроты с кровью
Кровь попадает в мокроту из сосудов легких. Существует несколько механизмов образования кровохарканья: 
- Путем разрыва сосуда. Этот механизм возникает вследствие травматических повреждений. Кровь беспрепятственно изливается в легочную паренхиму до тех пор, пока сосуд не тромбируются. Такие кровотечения могут быть достаточно массивными. При этом образуется обильная кровавая мокрота.
- Путем разъедания стенки сосуда. Такой механизм характерен для инфекционных и опухолевых процессов. Целостность сосуда нарушается из-за процессов, происходящих в окружающих тканях. Кровотечение может быть небольшим или массивным. Данный механизм при кровохарканье встречается чаще остальных.
- Диапедезные кровоизлияния. При осуществлении этого механизма стенка легочного сосуда остается целой, кровь проходит сквозь нее. Диапедез характерен для воспалительных процессов, когда повышается сосудистая проницаемость. При этом кровотечения не бывают массивными.
Именно на этиологический фактор будут направлены терапевтические мероприятия. Кроме того, для определения лечебной тактики, имеет значение объем кровопотери.
Туберкулез легких
 Активная форма туберкулеза часто сопровождается кровью в мокроте. Это заболевание лечится очень трудно и долго. Смертность от туберкулеза продолжает оставаться высокой. Заболевание вызывается бактериями, которые крайне устойчивы к различным воздействиям окружающей среды и к многим антибактериальным препаратам.
Активная форма туберкулеза часто сопровождается кровью в мокроте. Это заболевание лечится очень трудно и долго. Смертность от туберкулеза продолжает оставаться высокой. Заболевание вызывается бактериями, которые крайне устойчивы к различным воздействиям окружающей среды и к многим антибактериальным препаратам.
В мире очень большой процент людей инфицирован этой бактерией, но пока иммунитет у человека работает хорошо, заболевание не возникает. Спровоцировать его может курение, стрессы, сахарный диабет, патологии сердца, переохлаждение, ВИЧ или недостаток витаминов.
Симптоматика заболевания выражена слабостью, сильной потливостью (особенно во время сна), хрипами в легких, кашлем с кровяной мокротой, небольшим повышением температуры, увеличение лимфатических узлов. Если болезнь начинает прогрессировать, то температура сильно повышается, появляются боли в плечевой области и под грудиной, кашель становится сухим и причиняет боль. Лечение туберкулеза длительное, но при своевременном обращение к врачу и грамотном лечении пациент может рассчитывать на благоприятный прогноз.
Лечение
Терапевтические мероприятия заключаются в устранении кровохарканья и предотвращении легочного кровотечения. Лечебная тактика зависит от причины заболевания, вызывающего соответствующий симптом.

Больным назначают следующие группы медикаментов:
- Антибактериальные средства широкого спектра, уничтожающие патогенных биологических агентов,
- Наркотические и ненаркотические анальгетики – «Морфин», «Промедол», «Парацетамол»,
- Противоопухолевые препараты – «Фторурацил», «Винкристин», «Метотрексат»,
- Гемостатики – «Этамзилат», «Викасол», «Дицинон»,
- Противотуберкулезные средства – «Изониазид», «Рифампицин»,
- Муколитики и отхаркивающие препараты – «Бромгексин», «Амбробене», «Флуимуцил»,
- Бронхолитики при бронхообструкции – «Сальбутамол», «Пульмикорт».
Опухоли, абсцессы и кисты требуют проведения хирургического вмешательства. При злокачественных новообразованиях проводят лучевую и химиотерапию. Интенсивное кровохарканье — неотложное состояние, при котором необходимо вызвать скорую помощь. До приезда медиков следует больного усадить, ограничить физическую и психологическую нагрузку и ждать врача.
Специалисты рекомендуют больным с кровавой мокротой отказаться от вредных привычек, правильно питаться, соблюдать ЗОЖ, регулярно посещать лечащего врача и строго выполнять все его предписания. Существуют народные средства, повышающие тонус кровеносных сосудов и предупреждающие разрывы их стенок. К ним относятся: сок тысячелистника, настой цикория, отвар листьев герани.
Мокрота с кровью — опасный сигнал, свидетельствующий о серьезной патологии и несущий угрозу для жизни больного. Обнаружив этот признак, следует немедленно обратиться к врачу.