Привычное невынашивание беременности: причины, риски, профилактика и что делать
Содержание:
Ведение беременности
Протокол ведения беременных без патологии является базовым и касается также беременных с хроническим невынашиванием. Тактика ведения последних заключается в дополнительных обследованиях с учетом установленных или заподозренных причин патологии.
Таким образом, при первом посещении гинеколога беременной и взятии ее на учет осуществляются тщательный сбор анамнеза, общий и гинекологический осмотр женщины, после чего назначаются УЗИ и лабораторные исследования в соответствии с базовым протоколом.
Если на этом этапе по результатам гемостазиограммы выявляется тромбофилия (если она не была диагностирована ранее), назначаются обследования с целью выяснения ее причины и проводится необходимое лечение.
Кроме того, исследуется уровень ТБГ (трофобластического глобулина) — маркер плацентарной недостаточности. Снижение его концентрации в 2-4 раза на 5 – 8-ой или 17 – 20-ой неделях свидетельствует о возможном риске самопроизвольного прерывания беременности.
При группе крови у женщины 0(I), а у ее партнераА(II) или В(III) дополнительно назначается анализ крови на определение иммунных групповых антител, а при резус-отрицательной крови у женщины и резус-положительной у партнера определяется наличие резус-антител в крови.
Обследования на более поздних сроках осуществляются с учетом рисков невынашивания.
На 15-20 неделях:
- целенаправленный осмотр шейки матки и ультразвуковое исследование для выявления симптомов истмико-цервикальной недостаточности; при ее наличии рекомендуется хирургическое лечение;
- при повышенном содержании лейкоцитов в мазках из влагалища и шейки матки рекомендуется бактериологическое исследование в виде ПЦР-диагностики, чтобы исключить наличие вируса простого герпеса, цитомегаловируса, хламидий, стрептококков группы “B”, уреаплазмы и др.;
- проведение тестирования альфа-Fp, бета-ХГ, Е3, позволяющее исключить у плода болезнь Дауна; с учетом анамнеза и возраста возможно проведение этого тестирования посредством амниоцентеза.
На 24 неделе:
- проводится тест на толерантность к глюкозе;
- для исключения угрозы невынашивания беременности из-за шейки матки осуществляется трансвагинальное УЗИ, а у женщин, относящихся к группе риска — ручное обследование шейки матки;
- исключение наличия грибковой инфекции, стрептококка и др. инфекционных возбудителей во влагалище и шейке матки, а у женщин из группы риска дополнительно определяются в мазке из канала шейки матки провоспалительные цитокины или гликопротеин фибронектин;
- оценка плодо-плацентарного и маточно-плацентарного кровотоков посредством допплерометрии.
На 28-32 неделях:
- определяется характер двигательной активности плода, а также контролируется сократительная деятельность матки;
- у женщин, относящихся к группе риска, оценивается состояние шейки матки с помощью трансвагинального УЗИ;
- при резус-отрицательной крови у женщины и отсутствии в ее крови антител осуществляется профилактика резус-сенсибилизации;
- повторный контроль гемостазиограммы;
- при наличии инфекции во влагалище проводится соответствующее лечение;
- определяются маркеры преждевременных родов — содержание провоспалительных цитокинов, фибронектина или/и IL-6 в цервикальной слизи, эстриола (в слюне), в крови — уровень кортикотропин-рилизинг-гормона;
- госпитализация в стационар, соответствующее лечение и проведение профилактики развития у плода респираторного дистресс-синдрома, у женщин группы риска — профилактика плацентарной недостаточности.
На 34-37 неделях:
- оцениваются сократительная функция матки и состояние плода посредством проведения токографии;
- проводятся анализы крови на сахар, общий белок и лейкоциты и анализ мочи; при повышенном содержании лейкоцитов в последней назначаются анализ мочи по Нечипоренко и ее бактериологическое исследование;
- по показаниям (см. выше) — исследование крови на наличие групповых и резус-антител;
- назначается гемостазиограмма;
- исследование мазков из влагалища; в случае превышения в их результатах нормы лейкоцитов проводятся ПЦР и бактериологическое исследование;
- на 37-й неделе — анализы крови на гепатиты “B” и ”C”, ВИЧ и RW.
Симптомы привычного выкидыша
Признаки самопроизвольного прерывания процесса гестации при привычном невынашивании не отличаются от таковых при спорадических потерях беременности. Угрожающий аборт или преждевременные роды проявляются незначительными тазовыми болями, по мере прогрессирования их интенсивность усиливается, присоединяется кровотечение из влагалища. При неразвивающейся беременности останавливается прирост массы тела, исчезают признаки токсикоза, размягчаются молочные железы, отсутствует двигательная активность плода.
Существенных различий в клинической картине при невынашивании, вызванном тем или иным причинным фактором, нет, однако некоторые особенности можно отметить. Так, при овариальной недостаточности потеря беременности обычно наступает в первом триместре (на шестой-восьмой неделе), прерыванию предшествует учащённое мочеиспускание, отделение слизи из вагины. При надпочечниковой гиперандрогении потеря происходит во втором-третьем триместре, проявляется кровянистыми выделениями различной интенсивности без иных признаков прерывания.
При ИЦН обычно со второго триместра могут отмечаться скудные слизистые выделения с кровянистыми прожилками, ощущение давления, распирания, колющие боли в области влагалища. Для невынашивания, связанного с АФС и гипергомоцистеинемией, характерно раннее (с двадцатой недели) начало гестозов, сопровождающихся стойкими отёками, жаждой, головными болями, тошнотой, рвотой и ухудшением общего самочувствия.
Лечение

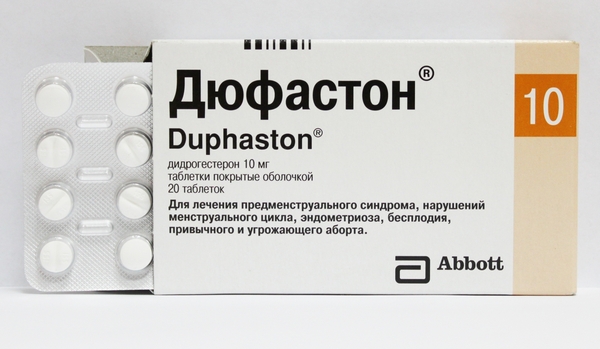
Лечение невынашивания беременности зависит от выявленных причин. Например, при неполноценной лютеиновой фазе назначаются спазмолитические (Но-шпа) и растительные седативные препараты (настои или настойки корневища валерианы), “Магне B6”, гормональные средства (Дюфастон, хорионический гонадотропин). В случае сенсибилизации к прогестерону применяются (Дюфастон, глюкокортикоиды), иммунноглобулиновые препараты, проводятся иммунотерапия с помощью введения лимфоцитов супруга. Профилактика или лечение плацентарной недостаточности осуществляется с помощью Пирацетама, Актовегина, Инфезола. При преждевременном излитии околоплодных вод или наличии инфекционных возбудителей назначаются токолитические препараты, антибиотики, противогрибковые и антибактериальные средства и т. д.
Если существует угроза невынашивания беременности, назначается строгий покой, по показаниям проводится лечение по схемам сульфатом магния, сульфатом гексопреналина, сульфатом сальбутамола, фенотеролом, сульфатом тербуталина, нестероидными противовоспалительными препаратами (Индометацин), блокаторами кальциевых каналов (Нифедипин), половыми гормонами (Капронат оксипрогестерона) и т. д. Для расслабление матки также используются такие немедикаментозные средства, как маточная электрорелаксация и иглорефлексотерапия.
При аллергических заболеваниях, непереносимости лекарственных средств, гестозах беременности, антифосфолипидном синдроме, нарастании признаков хронического течения синдрома диссеменированного внутрисосудистого свертывания, для профилактики дистресс-синдрома проводится плазмаферез (до 3-х сеансов). Его суть заключается в удалении из всего объема циркулирующей крови организма 600,0-1000,0 мл плазмы за один сеанс и замене ее белковыми и реологическими растворами. Это позволяет удалить часть токсинов, антигенов, улучшить микроциркуляцию крови, снизить повышенную ее свертываемость, снизить дозировки лекарственных средств в случае их плохой переносимости.
Таким образом, лечение невынашивания в каждом отдельном случае требует специфического индивидуального подхода, так же как и профилактика этой патологии.
Как лечить невынашиваемость
Во многом тактика лечения будет зависеть от того, какие причины привели к невынашиваемости. К примеру, если лютеиновая фаза слишком короткая, будут назначены спазмолитики и успокоительные медикаменты растительного происхождения. С этой целью применяются «Но-шпа», настойка валерианы и др. Часто назначают «Магне-B6» и гормональные препараты, например «Дюфастон».
Если обнаружена повышенная чувствительность к прогестерону, применяются глюкокортикоиды, «Дюфастон», иммуноглобулины, а также иммунотерапия при помощи введения лимфоцитов отца ребенка. Это позволяет снизить уровень ответа иммунной системы и предотвратить отторжение организмом матери генетического материала отца ребенка.
Профилактируют и лечат плацентарную недостаточность «Пирацетамом», «Актовегином», «Инфезолом». Если плодные воды отходят раньше срока по причине инфицирования, применяются медикаменты-токолитики, антибиотики, препараты против бактерий и грибков.
При риске невынашивания женщине показан покой, может назначаться лечение сульфатами магния, гексопреналином, сальбутамолом и тербуталином, а также фенотеролами, гормональными препаратами и противовоспалительными препаратами типа «Индометацина», которые не имеют нежелательных последствий, присущих стероидам. При гипертонусе матки назначают воздействие на мышечную и нервную систему матки переменным током и иглоукалывание, чтобы расслабить мышцы и снизить уровень мышечных сокращений, ведущих к риску выкидыша или преждевременного родоразрешения.
Может назначаться плазмоцитоферез – до трех сеансов. Он заключается в том, что за сеанс из всего объема крови удаляется 0,6–1 л плазмы и вводятся специальные растворы на замену ей. Благодаря этому частично удаляются токсины и антигены, улучшается микроциркуляция крови, снижается высокая свертываемость; если лекарства плохо переносятся, таким образом удается снизить их дозировку.
Понятно, что каждая ситуация требует своего подхода, и не существует единой тактики лечения. Специалисты из центра репродукции «Генезис» берутся определить причины, по которым женщина не может выносить ребенка, и назначат обследования и лечение, которые существенно снизят риск самопроизвольного аборта или же сведут его к нулю.
Как производится профилактика
Профилактика невынашивания беременности представляет собой достаточно сложный процесс, который целиком и полностью зависит от профессионализма доктора. Профилактика должна подчиняться нескольким основным принципам. А именно:
- определение пациенток, у которых есть риск невынашивания плода;
- тщательное обследование мужчины и женщины до наступления беременности и подготовка организма будущей материи к зачатию, последующему вынашиванию ребенка и родоразрешению;
- регулярный контроль над состоянием организма беременной и определение инфекционных и воспалительных процессов, своевременная грамотная терапия, направленная на снятие воспаления, устранение бактерий и вирусов, поддержка иммунитета – для этого женщина каждый месяц сдает соскобы слизистых, мочу на бактерии, кровь и биоматериал на определение признаков инфицирования плода и пр.;
- определение недостаточности шейки матки при помощи осмотра, а также трансвагинального УЗИ до 24 недель; в случае если плод не один, а два или больше – вплоть до 27 недели;
- лечение при выявлении экстрагенитальных заболеваний, прогнозы относительно влияния болезни и ее лечения на плод;
- определение тромбофилии и недостаточности плаценты, их грамотное лечение и профилактирование на ранних сроках.
Если будет выявлено, что при вынашивании плода и родах пациентке или ее ребенку грозят негативные последствия, избежать которых невозможно, ей предоставят исчерпывающую информацию относительно состояния ее здоровья и здоровья эмбриона, последствий, а также альтернативных способов ведения беременности и родоразрешения.
Очень многое зависит от профессионализма врача, который будет заниматься назначением исследований, расшифровкой их результатов, а также подбором лечения. Чтобы быть уверенной, что вы в надежных руках, советуем обратиться к врачам высшей категории из центра репродукции «Генезис». Их опыт работы, как правило, обеспечивает вынашиваемость плода даже в самых сложных случаях.
Если тактика ведения беременности и лечение не позволят предотвратить самопроизвольное прерывание беременности, а вы столкнетесь с проблемой бесплодия, наш центр репродукции подберет для вас другие варианты. В их числе обычно рассматриваются экстракорпоральное оплодотворение, забор женского или мужского биоматериала и суррогатное материнство.
Диагностика
Внимание! Врач для диагностирования возможного невынашивания плода изначально опрашивает пациентку на наличие определенной симптоматики. Характерными клиническими признаками являются тянущие боли в нижнем отделе живота и кровянистые выделения из половых органов
При непостоянстве данных симптомов можно говорить о кратковременном тонусе матке, а при их цикличности и постоянстве – об угрозе невынашивания плода.
Женщине требуется пройти комплексное обследование:
- Сдать анализы крови. Кровь следует предоставить обоим родителям, чтобы определить хромосомные аномалии, а также гормональные и иммунологические сдвиги.
- Пройти тест на хромосомные аномалии абортированных тканей. При выкидыше берутся остатки генетического материала, и ведется исследование на причинно-следственные факторы случившейся патологии.
- Ультразвуковое исследование матки и гистероскопия. Полость матки поддается целостному обследованию за счет введения в ее область видеокамеры.
- Гистеросальпингография. Особое исследование матки, основанное на введении в нее контрастных веществ. С помощью этого метода удается выявить многие маточные заболевания.
- Биопсия внутреннего слоя матки (эндометрия). Гормональное обследование небольшого кусочка ткани, взятого из слизистой оболочки матки.
Лечение женщине в зависимости от причин невынашивания плода назначает врач. В случае неполноценной лютеиновой фазы назначаются седативные препараты на растительной основе, гормональные (Дюфастон, хорионический гонадотропин) и спазмолитические средства по типу Но-шпы. На фоне сенсибилизации к прогестерону прописывают Дюфастон, глюкокортикоиды и иммунноглобулиновые препараты.
Плацентарную недостаточность лечат Пирацетамом, Актовегином и Инфезолом. При риске преждевременного излития околоплодных вод или при присутствии в организме инфекционных возбудителей применяются токолитические средства, антибиотики, антигрибковые и бактериальные лекарства.
При малейшей угрозе невынашивания беременности женщине прописывается строгий покой. Врач в зависимости от анализов пациентки назначает ей лечение по схеме такими препаратами, как сульфат магния, сульфат гексопреналина и сальбутамола, фенотерол, Индометацин, Нифедипин, Капронат оксипрогестерона. Для расслабления матки применяют немедикаментозные процедуры по типу маточной электрорелаксации и иглорефлексотерапии.
В случае непереносимости каких-то лекарственных препаратов, при наличии аллергических заболеваний и гестозах беременности делается плазмаферез в количестве не более 3 сеансов. Его суть сводится к удалению из циркулирующего объема крови некоторого количества плазмы и замены ее реологическими и белковыми растворами. Процедура направлена на удаление части токсинов и антигенов. В результате этого заметно улучшается микроциркуляция и свертываемость крови.
Причины невынашивания беременности
Самопроизвольный выкидыш, заканчивающийся смертью плода является сложной акушерско-гинекологической проблемой и нередко имеет серьезные психологические последствия для всей семьи. По определению ВОЗ, выкидышем считается «изгнание или извлечение из материнского организма эмбриона или плода массой тела 500 г и менее», что приблизительно соответствует сроку 20-22 нед и плод еще считается нежизнеспособным.
В клинической практике установить конкретный фактор, приведший к спонтанному аборту, бывает сложно, т.к. этому препятствует мацерация тканей после смерти плода, что затрудняет хромосомное и морфологическое исследование. Детальный анализ явлений, вероятно явившихся причиной невынашивания, и максимально точный диагноз представляется возможным установить только при обследовании после самопроизвольного выкидыша.
В большинстве зарубежных клиник обследование и лечение по поводу невынашивания беременности начинают лишь после трех выкидышей. Отечественные ученые считают, что выяснение причин выкидыша необходимо начинать уже после того как он в первый раз случился.
Основными причинами невынашивания считают:
- генетические факторы;
- инфекции, передающиеся половым путем (ИППП);
- эндокринные нарушения;
- иммунные факторы;
- врожденную и приобретенную патологию матки;
- другие факторы.
Практически у 45-50% женщин установить причину самопроизвольного выкидыша не удается, и они составляют группу «необъяснимого» невынашивания беременности.
Причины невынашивания беременности
Невынашивание, как правило, – это единственный случай в жизни женщины. Почему же происходит досрочное прерывание гестации? Причин для невынашивания беременности достаточно много, среди них первое место занимают мутации генов.
Причины:
- Генетические. Генная или хромосомная мутация, которая ведет к тому, что эмбрион не жизнеспособен. К этим причинам относятся триплоидии, тетраплоидии, когда в клетках организма вместо двух хромосом – три или четыре. Это приводит к тому, что беременность прекращает развиваться на этапе имплантации или быстро прерывается на сроке –5 недель. Иногда женщина даже не знает, что она беременна – менструация приходит несколько позже и более обильно. Как правило, так происходит однократно и женщина в ближайшем будущем рожает здорового малыша.
- Бывает так, что женщина сама является носителем хромосомных нарушений, например сбалансированная хромосомная транслокация, при этом она абсолютно здоровый человек. Когда женщина-носитель беременеет, генетическая информация передается эмбриону, и он становится нежизнеспособным. В таких случаях самовольное прерывание может стать привычным.
- Воспалительные заболевания органов малого таза, причем как неспецифические инфекции, так и заболевания передающиеся половым путем (хламидиоз. гонорея, трихомониаз и т. д.). Бактериальный вагиноз – не приводит к невынашиванию беременности. Скорее всего, в этом случае беременность не наступит вовсе, так как нет благоприятных факторов для продвижения сперматозоидов.
- Эндокринные нарушения.
- Маточный фактор, например, при двурогой матке беременная нуждается в более тщательном обследовании и наблюдении. К этой группе причин относятся аномалии строения матки, наличие рубцов и истмико-цервикальная недостаточность. После 20 недель начинается критический период для женщин с рубцом на матке. В это время происходит активный рост мышц маки и рубец истончается. В этом случае нужно делать регулярное УЗИ. При выраженном истончении приходится прибегать к искусственному аборту, чтобы не было разрыва и кровотечения. При планировании беременности, благодаря диагностике и обследованию, таких осложнений чаще всего удается избежать.
- Мутации системы гемостаза. Мутации бывают у всех людей – это нормальное состояние нашего генома. Но после зачатия, стимуляции в протоколах ЭКО, эндокринных нарушениях мутации в системе гемостаза приводят к тому, что кровь сгущается. В норме сгущение крови происходит и при беременности (уровень прогестерона и эстрогенов повышается), но под действием мутации может нарушаться маточно-плацентарный кровоток и беременность перестает развиваться. Встречаются полиморфозы генов – комбинации мутаций, которые также являются угрозой прерывания беременности.
- Самой угрожающей является Лейденовская мутация – мутация фактора V. Если мутация гена гетерозиготная, то медикаментозно скорректировать нарушение гемостаза проще, если гомозиготная, то она точно проявиться и определенно требует подготовки в течение нескольких месяцев до наступления зачатия.
- Иммунологический фактор. Чаще всего он вытекает из воспалительных заболеваний органов малого таза. В этом случае, при наличии хронического эндометрита, который может никак себя не проявлять, изменяется иммунный ответ. При наступлении беременности иммунная система подвергается угнетению. Это необходимо для свершения процесса имплантации, иначе эмбрион будет отторгнут организмом, как чужеродное тело. При чрезмерном иммунном ответе прикрепление эмбриона либо не происходит, либо наступает прерывание беременности на раннем сроке.
- Аутоиммунные заболевания. Среди них самым типичным является антифосфолипидный синдром. При этом синдроме происходит выработка антител к веществам – фосфолипидам, которые находятся на поверхности сосудистой стенки. Это один из вариантов неадекватного иммунного ответа. Диагноз истинный антифосфолипидный синдром по статистике встречается редко. Присутствие в крови антифосфолипидных антител может быть приходящим.
Причины и лечение привычного невынашивания беременности
Привычное невынашивание — это выкидыши, которые происходят у женщины 2 и более раз подряд. И, к сожалению, данная проблема распространена не меньше, чем бесплодие.
Многие женщины так и остаются бездетными из-за безграмотных врачей, которые не могут обнаружить причины привычного невынашивания, тогда как есть стандарт обследования для обоих супругов, столкнувшихся с данной проблемой. В этой статье мы кратко рассмотрим причины повторяющегося выкидыша и алгоритм медицинского обследования.
Почему же не получается выносить ребенка?
1. Невынашивание беременности возможно из-за хромосомных аномалий эмбриона. И тем чаще они случаются, чем больше возраст будущей матери. У женщин старше 35 лет риск хромосомных патологий плода возрастает в разы год от года. Иногда хромосомные аномалии у эмбриона возникают «по вине» особенностей кариотипа одного из супругов. В этом случае помощь может оказать генетик.
2. Действие тератогенов. Тератогенным действием обладают алкогольные напитки, наркотические средства, а также некоторые лекарственные средства. Если какие-либо из этих веществ принимаются, к примеру, в срок 2-4 недели беременности — это почти наверняка означает порок сердца у эмбриона. Но чаще беременность просто прерывается.
3. Аутоиммунные факторы. Примерно у каждой 7-ой женщины, пережившей выкидыш(и) обнаруживают при обследовании антифосфолипидные антитела. При антифосфолипидном синдроме в кровеносных сосудах матери, сообщающихся с плацентой, образуются тромбы, в результате чего ребенку может быть перекрыт доступ кислорода и питания. По причине АФС выкидыши, чаще всего, происходят после 10 недели гестации. Лечение привычного невынашивания беременности при АФС обычно проводится уже после зачатия. Женщине могут быть назначены для длительного приема гепарин и аспирин, которые имеют свойство «разжижать» кровь и препятствуют образованию тромбов в сосудах.
4. Пороки развития матки. К примеру, полное удвоение матки, двурогая матка и пр. Эти патологии врожденные. На каком-то этапе формирования эмбриона на него было оказано тератогенное (скорее всего) воздействие, из-за чего и возникла данная патология. Женщинам с пороками детородной системы не только проблематично, а то и невозможно зачать и выносить ребенка, но и непросто в повседневной жизни, поскольку пороки развития могут давать о себе знать болевыми ощущениями, кровотечениями.
5. Инфекции. Цитомегаловирус, краснуха, герпес — это вирусы, чаще всего приводящие к выкидышам. Из бактериальных инфекций можно выделить половые инфекции, протекающие в скрытой форме, это уреаплазма, микоплазма, хламидиоз. Каждая женщина еще до попыток зачать ребенка должна обследоваться на эти инфекции. Не помешает пройти обследование на них и будущему отцу.
6. Эндокринные причины. Различные патологии щитовидной железы, к примеру, гипотериоз, могут приводить к невынашиванию беременности. Нередко причиной выкидышей является прогестероновая недостаточность. Но с этой патологией можно справиться — главное вовремя начать принимать во время беременности препараты прогестерона.
7. Патология шейки матки. А именно — истмико-цервикальная недостаточность. При ней шейка матки примерно в середине беременности начинает размягчаться и укорачиваться, как это бывает перед родами. Диагностируется данная патология при ультразвуковом исследовании. Лечение может быть хирургическим — накладывание швов на шейку матки, или нехирургическим — ношение на шейке матки акушерского пессария.
В том привычное невынашивание беременности, что это такое и каковы его причины — разобрались. Осталось перечислить обязательные анализы и обследования.
1. Мазки и кровь на ИППП (инфекции, передающиеся половым путем).
2. Гормоны крови (некоторые сдаются в определенные дни цикла) — направления дает гинеколог и эндокринолог.
3. УЗИ малого таза в первую и вторую фазу менструального цикла.
4. Анализ на кариотип (направляет генетик) — сдается обоими супругами.
5. Анализ на антитела к хорионическому гонадотропину.
6. Гемостазиограмма, волчаночный антикоагулянт, антитела к кардиолипину.
7. Анализ на групповую совместимость.