Угроза прерывания беременности на ранних сроках
Содержание:
- Почему происходит выкидыш?
- Первая причина – нарушен гормональный фон
- Вторая причина – резус-конфликт
- Третья причина – генетические нарушения
- Четвертая причина – инфекционные болезни
- Пятая причина – слабый иммунитет и хронические болезни
- Шестая причина – аборт
- Седьмая причина – лекарства и травы
- Восьмая причина – стресс
- Девятая причина – физические нагрузки
- Десятая причина – травмы и падения
- Одиннадцатая причина – горячая ванна
- Двенадцатая причина – курение и алкоголь
- Причины
- Похожие темы
- Преждевременные роды
- Симптомы угрозы
- Симптомы угрозы выкидыша
- Лечение
- Лечение
- Диагностика
- Причины выкидыша
Почему происходит выкидыш?
Первая причина – нарушен гормональный фон
Это значит, что женскому организму не хватает гормона «прогестерона». При своевременном вмешательстве врача, угрозу можно устранить. Также к гормональной проблеме относится наличие в организме будущей мамы большого количества мужских гормонов.
Вторая причина – резус-конфликт
Резус-конфликт – это когда организм женщины воспринимает плод как инородное тело. Почему так бывает? Если у отца резус-фактор отрицательный, а у матери – положительный и зародыш унаследовал резус-фактор отца.
Третья причина – генетические нарушения
75% случаев потери ребенка – генетические нарушения зародыша. Чаще всего дефекты – это случайность, то есть они зависят от факторов окружающей среды. К примеру, вирусы, радиация и т.д. Поэтому природа сама знает, что делать – ведь может родиться больной ребенок с осложнениями здоровья и патологиями.
Четвертая причина – инфекционные болезни
Половым путем передается много разных заболеваний, которые могут негативно сказаться на ребенке. Самые опасные – хламидиоз, трихомониаз, гонорея, токсоплазмоз, сифилис и т.д. Герпес и цитомегаловирус – это 20% случаев самопроизвольных выкидышей на ранних сроках. Чтобы не травмировать свой организм и психику потерей ребенка, лучше заранее обследоваться и сдать анализы. Если вы до беременности не обследовались и не пролечились, то можно делать и во время, только поскорее, чтобы минимизировать степень поражения плода.
Пятая причина – слабый иммунитет и хронические болезни
Выкидыш может быть спровоцирован вирусами гриппа, гепатита или краснухи. Даже самый обычный насморк или ангина в начале первого триместра, могут ее прервать. Но если повезло, то перенесённая болезнь может сказаться на правильном течение всей беременности.
Шестая причина – аборт
Если до беременности женщина уже делала аборт, то вполне вероятно случится выкидыш. Аборт – это хирургическое вмешательство, стресс, который может повлиять на нормальный процесс вынашивания ребенка.
Седьмая причина – лекарства и травы
Нужно внимательно читать инструкции к лекарствам, ведь в первом триместре лекарственные препараты могут просачиваться в плаценту и негативно влиять на плод. Лекарства могут спровоцировать развитие дефектов плода, а иногда выкидыш. Особенно опасные таблетки – «Постинор». Возможно, на момент приема такого лекарства женщина не подозревала о своей нынешнем положении.
Беременной женщине стоит быть бдительной во всем: отдельные виды трав могут негативно повлиять на нормальное развитие плода. Это крапива, зверобой и пижма
Даже петрушку нужно употреблять в еду осторожно – она увеличивает тонус матки
Восьмая причина – стресс
Банально, но от нервов можно потерять ребенка. К примеру, смерть близкого человека, развод или просто «натянутые» отношения в семье или с родственниками. Если беременная женщина испытывает стресс, то врач ей может прописать седативные лекарства, которые помогают нервной системе. Самолечение – недопустимо.
Девятая причина – физические нагрузки
Сильная физическая нагрузка – это 5% от всех самопроизвольных выкидышей. Чтобы не было осложнений, не рекомендуется поднимать предметы тяжелее чем 5 кг.
Десятая причина – травмы и падения
В жизни может быть всякое – автокатастрофа или просто падения, например, на скользком полу или на обледеневшей дороге. Плод защищен от таких ситуаций околоплодными водами, но иногда удар бывает слишком сильным.
Одиннадцатая причина – горячая ванна
Редко, но случается, что после принятия горячей ванны происходит самопроизвольный выкидыш. Поэтому для предостережения не стоит купаться дольше 15 минут, а вода не должна быть чересчур горячей.
Двенадцатая причина – курение и алкоголь
Вредные привычки беременной женщины – курение, злоупотребление алкогольными и кофеин содержащими напитками могут привести к серьёзным осложнениям нормального протекания беременности.
Следует очень внимательно относиться к своему здоровью в период планирования беременности, чтобы предотвратить тяжелые последствия. Будущим мамочкам нужно укреплять свой организм и лечить все болезни своевременно, тогда вероятность самопроизвольного выкидыша сведется к нулю.
Причины

Гормональные нарушения
Сбои, возникающие в работе органов внутренней секреции, опасны во время беременности. Например, недостаточный уровень прогестерона приводит к выкидышу. Этот гормон необходим организму до 16 недель беременности, так как он временно берет на себя функции еще не сформированной плаценты и отвечает за сохранность плода.
Нежелателен для беременности и дисбаланс андрогенов — это мужские гормоны. Высокий уровень которых может привести к прерыванию беременности.
Иммунные и генетические факторы
В первом триместре беременности выкидыш обычно происходит из-за хромосомных или генетических сбоев. Эти мутации приводят к грубым аномалиям развития плода, из-за которых он становится нежизнеспособным. То есть такая беременность языком ученых подвергается «естественному отбору» и сохранять ее не имеет смысла.
Иммунный фактор в случае с выкидышем является непредсказуемым, поскольку организм сам отвергает плод, воспринимая его за «инородное тело» вследствие появившихся к нему антител.
Заболевания матери
Болезни женщины на любом сроке беременности могут спровоцировать угрозу прерывания. Заболевания могут быть как хроническими, так и острыми. Сахарный диабет, пороки сердца, аппендицит, краснуха, грипп, цитомегаловирусная и герпесная инфекции, и другие болезни становятся угрозой для плода.
Важно чтобы история болезни женщины содержала информацию о всех заболеваниях, перенесенных ей в течение жизни
Психоэмоциональная причина
Безусловно, испытывать стресс не рекомендуется ни одной беременной женщине на любом сроке, но стресс не может выступать как самостоятельная причина прерывания беременности.

Только при наличии вышеперечисленных факторов — болезни матери, иммунных и гормональных сбоев, стресс может ускорить процесс выкидыша или начало преждевременных родов.
Патологии беременности
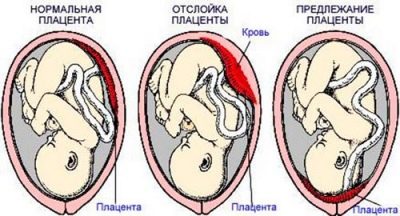
В этом случае речь идет о гестозе второй половины беременности, преждевременной отслойке плаценты, ее предлежании или многоводии. Эти патологические факторы мешают нормальному кровоснабжению плаценты, на фоне чего плод испытывает недостаток питательных веществ и кислорода, что негативно сказывается на его развитии.
В таких случаях врачи предпочитают не медлить и рекомендуют срочное родоразрешение, с учетом информации, которую содержит история болезни пациентки: состояние плода и результаты диагностических обследований (КТГ, УЗИ). Подробнее о патологиях плаценты →
Истмико-цервикальная недостаточность
Это осложнение, к которому приводят аборты и роды, перенесенные женщиной ранее. Во время них могли травмироваться перешеек и шейка матки, и с развитием новой беременности, поврежденные мышцы просто не могут удержать растущий плод.
Обычно истмико-цервикальная недостаточность диагностируется на сроке 16—18 недель — беременность прерывается. Избежать этого можно с помощью заранее наложенных швов на шейку матки, но предугадать эту ситуацию невозможно.
Информацию о проведенных в прошлом абортов и родов должна содержать история болезни женщины, что позволит врачу подстраховаться и дополнительно наблюдать пациентку на случай истмико-цервикальной недостаточности. Подробнее о последствиях аборта →
Травмы
Создать угрозу беременности могут ушибы, травмы головы и живота, сотрясение головного мозга
Если история болезни женщины содержит информацию о сотрясениях в прошлом, на это также нужно обратить внимание. Так как нарушенное кровообращение может негативно влиять на гипоталамус и гипофиз — железы внутренней секреции, которые продуцируют гормоны, дисбаланс которых может привести к угрозе прерывания
Похожие темы
- Узнайте больше об опасных неделях беременности. Эта информация нужна будущим мамочкам не для лишнего волнения, а наоборот, чтобы предупредить возможные проблемы и патологии.
- Прочтите статью об эрозии шейки матки при беременности. Это заболевание не имеет ярко выраженных симптомов, но о нем нужно знать, чтобы родить здорового малыша.
- Получите больше информации о миоме матки при беременности. Узнайте, что это за болезнь и как ее лечить.
- Что вы знаете о многоводии при беременности? Это довольно распространенная проблема, которую легко диагностируют с помощью УЗИ.
Девочки, расскажите, сталкивались ли вы с проблемой угрозы выкидыша? Напишите в своих комментариях, на каком сроке вам поставили этот диагноз и какие меры профилактики или лечения вам советовал врач.
Преждевременные роды
Почему происходит? Роды в промежутке 28–37 недель беременности считаются преждевременными. По статистике, каждые десятые роды начинаются раньше срока. Провоцируют проблемы: курение (в том числе пассивное), плохое питание, стресс, физическое переутомление, двойня, патологии матки, острые инфекционные или тяжелые хронические заболевания.
Как заподозрить? Среди симптомов преждевременных родов — не только сокращения матки, тупая боль в пояснице, давление в тазе или бедрах, кишечные судороги или внезапное увеличение или изменение выделений. Есть и такой симптом — «ощущение, что что-то не так». Оно и должно стать решающим для того, чтобы вызвать «скорую».
Как диагностируют? В роддоме, куда госпитализируют беременную, по результатам осмотра (в том числе УЗИ).
Как лечат? Преждевременные роды, при которых шейка матки не успела раскрыться более чем на 2 см, часто удается остановить. Но остаток беременности (до 36–37 недель), скорее всего, придется лежать в роддоме или дома и принимать спазмолитики. Дорог каждый день, ведь чем взрослее будет ребенок при рождении, тем больше у него шансов на жизнь и здоровье. Если роды остановить не удалось, их, конечно, принимают. Да, недоношенным деткам в первые дни, недели и месяцы своей жизни приходится нелегко, они еще не готовы к появлению на свет. Но современная медицина творит чудеса, и врачи делают все, чтобы спасти даже 500-граммовых малышей, родившихся на 26-й неделе беременности.
Симптомы угрозы
- Боль в животе. Этот симптом, особенно на ранних сроках, может говорить и о безобидных причинах. Например, о прикреплении яйцеклетки к стенке матки. Но если вы испытываете тянущую неприятную боль внизу живота, то необходимо проконсультироваться в врачом.
- Выделения. При угрозе выкидыша могут наблюдаться кровянистые выделения из половых путей. Они могут быть красными, коричневыми или розовыми. Такие выделения лишь в редких случаях можно назвать нормой, в основном они указывают на какую-либо патологию. В первом триместре это может быть отслойка плодного яйца, а во втором и в третьем триместре возможна и отслойка плаценты. При небольшой отслойке плод не получает достаточное количество кислорода, а при более серьезной патологии он может даже погибнуть. Также вас должны насторожить водянистые выделения. Они могут сигнализировать о подтекании околоплодных вод. Этот симптом уже говорит о патологии, но насколько она серьезна, может определить только врач. Поскольку амниотическая жидкость защищает плод, то ее подтекание может привести к его инфицированию. Такой симптом требует постоянного наблюдения, поэтому будущую мамочку могут положить на сохранение.

Гипертонус. Это означает чрезмерное напряжение мышц матки. Такой симптом бывает незаметен даже для самой будущей мамочки. Его определяют с помощью ультразвукового исследования. Если врач диагностирует гипертонус, то он делает вывод, что женщина находится в группе риска и есть вероятность выкидыша. В таком случае врач может выписать определенные лекарства, снимающие мышечные спазмы или дать рекомендации будущей мамочке, как вести себя в этой ситуации.При незначительном тонусе беременность может протекать вполне нормально и без всяких осложнений. Если же гипертонус значительный и он ощущается даже самой женщиной (каменеет живот, чувствуется сильное мышечное напряжение и боль), то в этом случае женщину могут положить на сохранение. Но даже при серьезных симптомах не стоит паниковать, просто нужно вовремя обратиться к врачу и пройти обследование.
Симптомы угрозы выкидыша
Напряжение и боли внизу живота при нормальном ходе беременности связаны с увеличивающейся нагрузкой на связочный аппарат брюшной полости. Если же боль вызвана угрозой выкидыша, она будет сопровождаться следующими симптомами:
- тянущие и острые боли, отдающие в низ живота и в поясницу;
- приступы боли, не ослабевающие при перемене положения и начинающиеся в состоянии покоя;
- коричневые или кровянистые выделения;
- судорожные стягивающие боли и отвердение живота, длящиеся больше 3 минут и происходящие чаще 4–6 раз в день.

Тревожным признаком является и маточное кровотечение любой интенсивности, которое свидетельствует об отслойке плаценты. Оно может протекать без болей, но и в этом случае представляет риск для здоровья матери и плода. Поводом для посещения гинеколога являются также желтоватые или зеленоватые выделения с неприятным запахом.
Кровотечения, выделения и болевые ощущения могут убывать или останавливаться. Необходимость показаться врачу при этом остается, поскольку выкидыш может произойти неожиданно и в короткие сроки.
Лечение
Если вы выявляете у себя какие-то симптомы угрозы прерывания нужно срочно обратиться к врачу. При появлении кровянистых выделений на любом сроке беременности рекомендуется вызывать скорую помощь.
Чаще всего лечение угрозы прерывания проводится в стационаре. Только если боли внизу живота небольшой интенсивности, кровянистых или мажущих выделений нет, можно лечиться дома. Однако если от симптомов угрозы дома избавиться не удается, требуется госпитализация.
Локальный гипертонус, выявленный только по УЗИ, когда женщину ничего не беспокоит, госпитализации не требует. Такой симптом часто появляется оттого, что женщина долго просидела в очереди на УЗИ.
Если тянущие боли внизу живота появились после физической нагрузки, допускается самостоятельный прием таблетки Но-шпы, либо можно поставить свечку с Папаверином, однако если такая ситуация повторяется, необходимо обратиться к врачу.
При угрозе прерывания беременности важно как можно больше находиться в состоянии покоя, больше лежать, достаточно отдыхать. Физические нагрузки необходимо исключить, в том числе домашнюю работу
Также при угрозе прерывания беременности нельзя вести половую жизнь. Покой и правильный режим – это 80% успеха при лечении угрозы прерывания. Именно поэтому угроза прерывания чаще всего лечится в стационаре. Там женщине волей-неволей приходится в основном лежать, тогда как дома большинство женщин никак не могут не заниматься домашними делами. Возвращаться к привычному образу жизни можно после того, как симптомы угрозы прерывания полностью проходят.
Медикаментозное лечение угрозы зависит от срока беременности.
В первом триместре кровянистые выделения бывают чаще. В этом случае используются кровеостанавливающие средства (Дицинон, Викасол, Транексам).
При тянущих болях либо гипертонусе матки по УЗИ в комплекс сохраняющей терапии включают спазмолитики — Но-шпу, Папаверин или Платифиллин. В стационаре чаще используют уколы, так как при инъекционном методе введение лекарственное средство начинает действовать быстрее.
Если у врача возникает подозрение, что причиной угрозы является гормональная недостаточность, назначаются препараты прогестерона – Дюфастон или Утрожестан. Обычно препараты прогестерона используются до 16 недель беременности, так как после этого срока формируется плацента, которая сама вырабатывает необходимые гормоны. Отменять гормональные препараты нужно постепенно снижая дозу, резкая отмена может привести к возвращению симптомов угрозы прерывания.
После 12 недель часто назначаются капельницы с магнезией (ранее этого срока они неэффективны). Магнезия обеспечивает расслабление матки и улучшает маточно-плацентарный кровоток. После выписки из стационара часто назначается поддерживающая терапия препаратами магния (Магне В6, Магнерот) для расслабления матки и профилактики повторной угрозы прерывания.
В более поздние сроки беременности используются препараты, воздействующие на специфические рецепторы матки, благодаря чему снижается сократительная активность матки. Самый распространенный из них – это Гинипрал. Используется с помощью капельницы, начиная со второго триместра беременности. После устранения симптомов угрозы назначается поддерживающая терапия Гинипралом в таблетках. В первом триместре Гинипрал противопоказан.
При подозрении на инфекционный фактор назначается антибиотикотерапия. Инфекционный агент (вирус или бактерию) выявить удается не всегда, потому что микроорганизмов существует очень много, и невозможно определить все. Поэтому иногда даже если обычными методами диагностики никакую инфекцию обнаружить не удается, но угроза прерывания сохраняется, несмотря на проводимое лечение, могут быть назначены антибиотики. Обычно их назначают со второго триместра беременности, так как в начале беременности, когда идет закладка всех органов и систем плода, применение лекарств должно быть сведено к минимуму.
Так как беспокойство и переживания способствуют развитию угрозы прерывания, в комплекс сохраняющей терапии включают успокаивающие препараты (пустырник, валериану). Лучше покупать траву и самостоятельно ее заваривать, такой отвар действует лучше, чем настойки или таблетки.
Иногда применяется физиолечение (электрофорез магния, электрорелаксация матки, воротник по Щербаку).
Хотя и существует мнение, что при угрозе прерывания беременности дальнейшее развитие беременности не зависит от проводимых лечебных мероприятий, лучше не отказываться от лечения. Данное утверждение справедливо в случае генетической патологии и хромосомных аномалий у плода, в остальных случаях своевременно начатое лечение может реально помочь.
Лечение
В зависимости от тяжести ситуации женщине могут назначить домашнее лечение или направить в стационар. От этой же причины зависят меры, принимаемые для сохранения беременности.
Лекарственные препараты
Вне зависимости от сложности ситуации будущая мамочка должна сохранять спокойствие, поэтому довольно часто ей назначают успокоительные средства, естественно, наиболее безвредные для неё и малыша. Иногда выписывают самую обычную валерьянку в таблетках.
Если женщина может потерять ребёнка из-за прогестероновой недостаточности, ей показаны препараты, компенсирующие её, – Утрожестан, Дюфастон и др. Чтобы снять тонус матки, назначают ликвидирующие спазмы лекарства — Но-шпу или Папаверин. Однако стоит помнить что побочные действия этих препаратов — понижение давления, усиление сердцебиения, головокружение, негативное влияние на печень и почки при их заболеваниях. Не забывайте и про возможность аллергии на эти лекарства.
Дюфастон — синтетический аналог женского гормона прогестерона, позволяющего успешно зачать и выносить ребенка
Витамины
На раннем сроке беременности особенно актуальным для женщины является пополнение в организме запасов фолиевой кислоты (витамина В9). Нехватка в организме этого вещества может спровоцировать:
- проблемы при формировании плаценты;
- возникновение анемии;
- нарушение процесса деления клеток, т.е., по сути, роста плода;
- ухудшение кровообразования.
В совокупности перечисленных осложнений вполне достаточно для самопроизвольного прерывания беременности.
Стоит отметить, что недостаток фолиевой кислоты способен вызвать врождённые дефекты плода.
Желательно на сроке до 12 недель принимать витамин Е, который в организме малыша позволяет правильно сформироваться органам и их системам. Иногда, чтобы повысить защитные силы организма и просто поднять общий его тонус, врачи назначают специальные витаминные комплексы для беременных.
Электроанальгезия
Этот метод немедикаментозного лечения представляет собой воздействие коротких электрических импульсов на организм в участке тела, который в этом нуждается. При угрозе выкидыша на раннем сроке метод применяют чаще всего для снятия тонуса матки, используя импульсы с частотой 100–200 Гц. Спазмолитический эффект является лишь дополнительным эффектом этой методики, основной же — снятие боли путём понижения чувствительности рецепторов. Электрорелаксация матки проводится курсом в одну-три процедуры, длительность каждой из них — полчаса.

Электроанальгезия позволяет значительно снизить тонус матки на раннем сроке беременности
Электрофорез магния
Электрофорез — одна из процедур физиотерапии, в процессе которой лекарственный препарат вводят непосредственно в организм, задействуя электроток. Во время такого лечения лекарство концентрируется под кожей и в подкожном жире будущей мамы, плавно поступая в кровь
Особенно важно, что эффект процедуры сохраняется долгое время после её проведения. Электрофорез сульфатом магния на сроке от 8 до 12 недель позволяет снять лишнее напряжение с матки, убирая гипертонус
Пропитанная препаратом прокладка накладывается непосредственно на живот. Курс составляет 5–10 дней, процедуры осуществляются ежедневно. Кстати, эффект от них проявляется уже на первый-второй день.
Диагностика
На основе сбора данных анамнеза, жалоб женщины на характер боли ставится диагноз. К его критериям относятся:
- пальпация матки – наличие сокращений, соответствие срокам беременности.
- выделения – характер, интенсивность кровотечения;
- состояние шейки матки – сомкнутость наружного зева, сглаженная структура, малая длина;
Диагностические методы установления непроизвольного прерывания гестации:
- УЗИ – проводится трансвагинальное (внутри влагалища) или трансабдоминальное (по низу живота) исследование полости матки.
- Лабораторные методы: влагалищные мазки, определение резус-фактора, анализ на свертываемость крови, гормональные исследования, кольпоцитология (изучение влагалищного секрета).
Причины выкидыша
Точную причину выкидыша установить удается не всегда, однако существует множество факторов, способных повлиять на течение беременности. Выкидыш в первом триместре беременности (с 1 по 12 неделю) обычно происходит вследствие нарушений развития плода, генетических дефектов. Выкидыши на раннем сроке составляют примерно 75% всех случаев.
Выкидыш на раннем сроке
Потеря беременности на раннем сроке может быть случайной, однако есть несколько факторов, повышающих вероятность выкидыша. Здесь имеет значение возраст матери:
- у женщин моложе 30 лет риск составляет 10%;
- у женщин 35–39 лет риск составляет 20%;
- у женщин старше 45 лет риск составляет более 50%.
Прочие факторы риска:
- ожирение;
- курение во время беременности;
- употребление наркотиков во время беременности;
- употребление больше 200 мг кофеина в день (в чашке чая содержится около 75 мг кофеина, в чашке растворимого кофе — около 100 мг);
- употребление более двух единиц алкоголя в неделю: единица алкоголя равняется 250 мл пива средней крепости, маленькому бокалу вина или 25 мл крепкого спиртного напитка.
Одной из непосредственных причин выкидыша на раннем сроке может быть хромосомная аномалия. Хромосомы — это плотно упакованные молекулы ДНК, содержащие генетическую информацию обо всех аспектах роста, развития и внешности будущего ребенка, вплоть до его цвета глаз. Иногда, по неизвестным причинам, во время зачатия происходит сбой, и у эмбриона образуется неправильный набор хромосом. Это значит, что плод не сможет нормально развиваться, и происходит выкидыш. По некоторым оценкам, около 60% всех выкидышей происходят по причине хромосомных аномалий.
Другой возможной причиной является патология плаценты.Плацента — это ткань, соединяющая кровеносную систему матери и плода. Если при формировании плаценты произошел какой-либо сбой, это может привести к выкидышу.
Выкидыш во втором триместре
Риск выкидыша во втором триместре повышается при некоторых хронических заболеваниях, таких как:
- сахарный диабет (декомпенсированный);
- крайне высокое кровяное давление;
- волчанка (заболевание, при котором иммунитет атакует здоровые ткани);
- почечная недостаточность;
- гиперактивность щитовидной железы;
- гипофункция щитовидной железы;
- глютеновая болезнь (непереносимость глютена).
Следующие инфекционные заболевания также повышают риск выкидыша:
- краснуха;
- цитомегаловирусная инфекция;
- токсоплазмоз;
- бактериальный вагиноз;
- ВИЧ;
- хламидиоз;
- гонорея;
- сифилис;
- малярия.
Вероятность выкидыша повышается при приеме следующих лекарственных средств:
- мизопростол (принимается для лечения язвы желудка)
- ретиноиды (аналоги витамина А, применяются для лечения экземы и акне);
- метотрексат (принимается для лечения ревматоидного артрита);
- нестероидные противовоспалительные препараты (применяются для облегчения боли и воспаления).
Перед приемом лекарства удостоверьтесь, что оно подходит для беременных.
Особенности строения матки и опухоли. Неправильное строение матки и новообразования в матке (например, доброкачественные новообразования, т. н. миомы) также могут привести к выкидышу во втором триместре.
Слабость шейки матки. У некоторых женщин мышцы шейки матки ослаблены. Это называется истмико-цервикальной недостаточностью (ИЦН), которая, как правило, возникает в результате травмы после операции в данной области. Это может привести к преждевременному раскрытию шейки матки, вызывая выкидыш.
Поликистоз яичников (ПКЯ). При поликистозе яичники женщины увеличены, что может вызвать гормональный дисбаланс в организме и прерывание беременности. Поликистоз считается основной причиной бесплодия. Результаты исследований также позволяют предположить, что это заболевание повышает риск выкидыша у женщин, способных к зачатию. Тем не менее точная взаимосвязь между ними не установлена.
Заблуждения по поводу выкидыша
Если нет других отягчающих причин, то есть женщина здорова и беременность развивается нормально, следующие факторы не повышают риск выкидыша:
- психологическое состояние беременной женщины, например, стресс или депрессия;
- шок или сильный испуг;
- физическая активность (уровень допустимой физической нагрузки необходимо обсудить с врачом);
- поднятие тяжести или напряжение;
- работа во время беременности;
- секс во время беременности.