Низкая плацентация при беременности: симптомы, чем грозит и как лечить
Содержание:
- Гемоплацентарный барьер. Система мать-плацента-плод.Пуповина и ее тканевая основа.
- Как растет плацента. Степени зрелости плаценты
- Как работает плацента
- Предлежание плаценты
- Особенности по триместрам
- Причины, симптомы, лечение низкой плацентации
- Лечение и профилактика
- Что нельзя, если низкая плацентация при беременности: советы и рекомендации
- Патологии
- Диагностика и лечение
- Как проявляется предлежание плаценты
- Лечение
- Низкая плацентация при беременности: что делать
- Что нельзя делать
Гемоплацентарный барьер. Система мать-плацента-плод.Пуповина и ее тканевая основа.
Гематоплацентарный
барьер морфологически представлен
слоем клеток эндотелия сосудов плода,
их базальной мембраной, слоем рыхлой
перикапиллярной соединительной ткани,
базальной мембраной трофобласта, слоями
цитотрофобласта и синцитиотрофобласта.
Сосуды
плода, разветвляясь в плаценте до
мельчайших капилляров, образуют (вместе
с поддерживающими тканями) т.н. ворсины
хориона, которые погружены в лакуны,
наполненные материнской кровью.
Гематоплацентарный
барьер выполняет такие функции, как:
•препятствует
смешиванию крови матери и плода;
•осуществляет
газообмен — диффузию кислорода из
материнской крови в кровь плода и
углекислого газа в обратном направлении;
•обеспечивает
поступление в кровь плода витаминов,
воды, электролитов, питательных и
минеральных веществ, а так же удаление
продуктов обмена (мочевины, креатина,
креатинина) посредством активного и
пассивного транспорта;
•синцитий
поглощает некоторые вещества, циркулирующие
в материнской крови, и препятствует их
поступлению в кровь плода.
Функциональная
система мать — плацента — плод состоит
из функциональной системы материнского
организма, обеспечивающей оптимальные
условия для нормального развития плода,
и функциональной системы самого плода,
деятельность которой направлена на
поддержание его нормального гомеостаза.
Главным
связующим звеном между матерью и плодом
является плацента. Плацентарное
кровообращение формируется как элемент
функциональной гемодинамической системы
мать
—
плод.
В это же время появляются и защитные
механизмы, предохраняющие зародыш от
повреждающих факторов при нарушении
гемодинамики в организме матери.
Полноценная интеграция матери и плода
происходит только после того, как
сформируется плацента
Пуповина,
или пупочный канатик (funiculus umbilicalis),
возникает при замыкании вентральной
стенки зародыша и обособлении его тела
от амниона и желточного мешка. При этом
процессе, описанном уже в предыдущих
главах, происходит
сдавливание пупочно-кишечногопротока,
вывода аллантоиса (urachus), сосудов,
образованных в мезодерме аллантоиса
(пуповинных сосудов), и мезодермы
зародышевого ствола во все более
утончающийся канатик, поверхность
которого, наконец, покрывается
эктодермальным эпителием амниона. Таким
образом, возникает пупочный шнур,
канатик, соединяющий плаценту с
вентральной стенкой плодного тела; в
пуповине проходят пуповинные сосуды,
обеспечивающие связь кровообращения
плода с капиллярной сетью плаценты
(хориона).
Как растет плацента. Степени зрелости плаценты
Уже на третьей неделе беременности, когда начинает биться сердце ребенка, питательные вещества поступают к нему именно через формирующуюся плацентарную структуру, которая растет параллельно с малышом. При нормально протекающей беременности плацента располагается на задней или (несколько реже) на передней стенке матки. До 6 недель это, собственно, еще не плацента, а хорион, окружающий плодное яйцо. Четкая структура у плаценты появляется только к 12 неделе беременности, а полностью формируется она только на 15-16-й неделе. Вплоть до 36-й недели беременности вместе с ростом ребенка растет и плацента; и только к 36 неделе, за месяц до родов, она достигает полной функциональной зрелости. К этому моменту она весит около полукилограмма, имеет диаметр от 15 до 18 сантиметров и толщину 2-3 сантиметра.
В соответствии с этими стадиями различают четыре (4) степени зрелости плаценты:
До 30 недель нормой является нулевая степень зрелости плаценты.
Как работает плацента
Между плодовой и материнской частью плаценты (тем самым децидуальным слоем) — находятся наполненные материнской кровью «чашечки». Они образованы тянущимися к ним пупочными кровеносными сосудами плода – дробясь и ветвясь, они образуют сплетение из тончайших ворсинок, которые и образуют стенку «чашечки».
Питательные вещества переходят под действие осмотического давления, они как бы «просачиваются» сквозь стенки сосудиков. Именно поэтому возникает «плацентарный барьер» — что-то «проходит» от матери к ребенку, а какие-то вещества остаются только в крови матери. Итак, что отправляется к ребенку?
В первую очередь через плаценту происходит газообмен: кислород , растворенный в крови, переходит из материнской крови к плоду, а углекислый газ возвращается назад, от ребенка к матери.
Во-вторых, через плаценту малыш получает питательные вещества, необходимые для роста.
К счастью, ребенку достается и материнские антитела, защищающие плод от инфекций. В то же время плацента задерживает клетки иммунной системы матери, которые могли бы опознать плод как «чужеродный объект» и запустить реакцию отторжения.
Наконец, плацента синтезирует целый ряд гормонов, необходимых для сохранения беременности — хорионический гонадотропин человека (ХГЧ, по уровню которого в крови и устанавливают факт беременности), плацентарный лактоген, пролактин и многие другие.
Плацента (послед) рождается в течение часа после родов
Ее состояние важно для врача, поэтому ее внимательно обследуют: по ней можно судить о течении беременности, определить, были ли отслойки или инфекционные процессы
Одно из осложнений родов – неполное рождение плаценты, когда она (целиком или частично) плотно врастает в стенку матки. Это может вызвать опасное для жизни роженицы кровотечение, а пропущенный врачом небольшой кусочек плаценты, оставленный в матке, может стать причиной инфекционного заболевания.
Плацента в ходе беременности: что важно знать
К сожалению, плацента не всегда справляется со своими функциями на протяжении всей беременности. Причинами для этого могут быть:
Отслойка плаценты. Одно из наиболее опасных явлений, когда плацента, плотно сцепленная со стенкой матки, начинает в буквальном смысле «отваливаться» от нее. При масштабной отслойке плаценты ребенок может погибнуть в течение считанных минут, так что если к этому моменту ребенок уже жизнеспособен, врачи обычно прибегают к экстренному кесареву сечению.
Плацентарная недостаточность. Появляется при неудачном креплении плаценты в полости матки, нарушениях в ее структуре и размерах, что ухудшает снабжение ребенка жизненно необходимыми веществами.
Преждевременное старение плаценты – когда плацента развивается быстрее, чем ребенок и в конце беременности заканчивает функционировать раньше, чем малыш готов к родам.
Предлежание плаценты
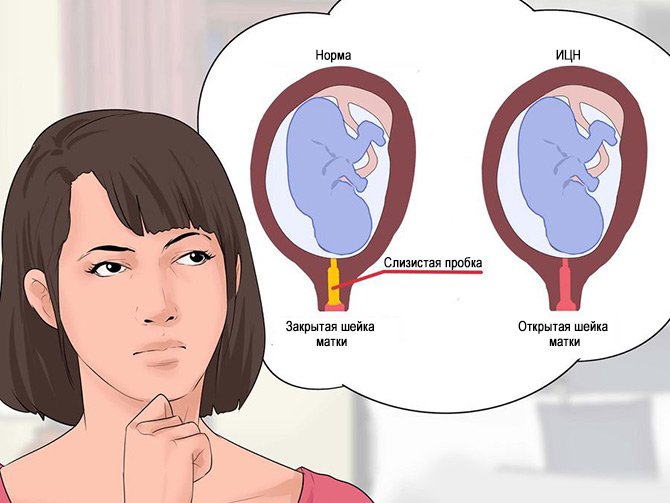
Еще одно серьезное осложнение беременности, связанное с расположением плаценты в нижних отделах матки. Вообще когда в начале беременности фиксируют такое место крепления плаценты, это еще ни о чем не говорит: размеры матки сильно меняются, ее стенки растягиваются, так что во второй половине беременности плацента вместе со стенками поднимается вверх. Однако иногда она частично или полностью перекрывает область внутреннего зева и, соответственно, мешает ребенку родиться естественным путем.
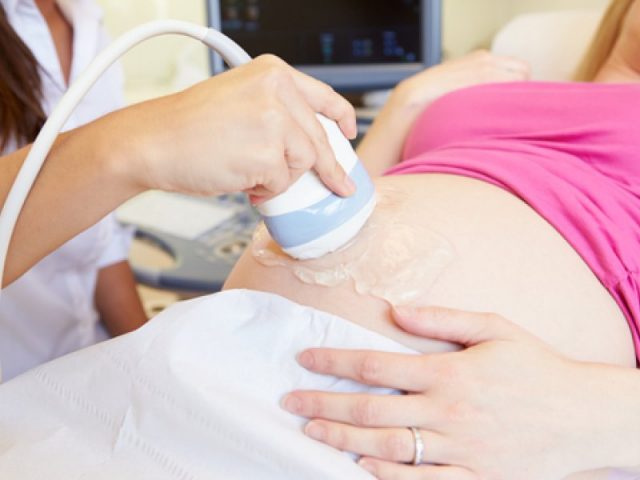
Состояние плаценты оценивают при помощи ультразвукового обследования; оно дает множество полезной информации о размере, толщине, внутренней структуре и месте крепления плаценты. На основании результатов УЗИ-обследования врач принимает те или иные решения относительно ведения беременности.
3.02.2014
Автор Екатерина Ершова
Особенности по триместрам
Низкое расположение детского места могут обнаружить на разных сроках беременности. Причём каждый раз данный диагноз будет нести с собой неодинаковую информацию о последствиях. В зависимости от триместра, придётся предпринимать различные действия по исправлению ситуации и готовиться к определённым мероприятиям.
I триместр
Впервые такой диагноз могут поставить на плановом УЗИ в 12-13 недель. На этом сроке идёт интенсивное формирование плаценты, но её расположение уже можно увидеть. На данном этапе волноваться совсем не стоит, потому что в 70% случаев к 20-21 неделям она поднимается.
II триместр
В 16-18 недель уже полностью налаживается плацентарное кровообращение. Но оно может быть нарушено при низком расположении плаценты, если крупный ребёнок (особенно если это многоплодная беременность) будет сверху давить на неё. В некоторых случаях врач принимает решение положить женщину с таким диагнозом на сохранение для дополнительного обследования и соблюдения постельного режима.
В 20-21 неделю ожидается нормализация расположения детского места внутри матки, т. е. его миграция вверх.
Если на 22 неделе ничего не изменилось, врач проводит дополнительные консультации и даёт женщине рекомендации, что делать и как себя вести, чтобы исправить ситуацию к родам.
III триместр
Если к 36 неделе всё ещё наблюдается низкое расположение, обсуждается вопрос о кесаревом сечении
Особенно это важно, если наблюдается полное предлежание, что делает естественные роды невозможными
В зависимости от триместра, низкое расположение плаценты требует от женщины разных действий. Но никогда — паники. Всё поправимо: на ранних сроках нужно просто ждать и верить, что детское место поднимется вверх. Ближе к родам — дать согласие на кесарево сечение, если к нему есть медицинские показания. Принять правильное решение поможет своевременная диагностика патологии.
Причины, симптомы, лечение низкой плацентации
Низкая плацентация — это довольно распространенная патология у женщин со сроком беременности до 30 недель. Причем возникает она чаще у женщин старше 30-35 лет, ранее имевших беременности. Откуда такая закономерность и чем может быть опасна низкая плацентация по задней стенке и передней, а также полное предлежание детского места?
Где именно в матке должно в норме размещаться детское место? На одной из ее стенок или в дне, но никак не в области внутреннего зева (выхода в матку ее шейки). Если детское место находится непосредственно на внутреннем зеве, врачи ставят диагноз — предлежание плаценты. При сохранении диагноза до 36 недели гестации, врачи не только досрочно госпитализируют женщину в стационар, но и выполняют ей кесарево сечение в плановом порядке. Если же детское место просто близко располагается к нижней части матки — врачи ставят немного другой диагноз — низкая плацентация при беременности, и такой расклад обычно менее опасен. В данном случае детское место располагается на расстоянии не более 6 см от внутреннего зева.
Причины патологии
К причинам такого патологического состояния относятся воспалительные процессы в полости матки и новообразования. Аборты, диагностические выскабливания, эндометрит, миома, рубцы в результате операций на матки и пр. бесследно не проходят и почти всегда имеют последствия.
Именно поэтому женщинам, пережившим кесарево сечение, заводить второго ребенка рекомендуется не ранее чем через 2 года после операции, при условии хорошего состояния рубца.
Если же имеется миома матки до беременности, то спешить от нее избавиться нужно не всегда. Во многих случаях, при благоприятном расположении новообразовании, уверенности в его доброкачественности и небольших размерах, есть смысл сначала выносить ребенка, а потом думать об операции. Так как любая операция на матке оставляет рубцы. Рубцы могут разойтись, а разрыв матки — смертельно опасное осложнение. Кроме того, рубец может мешать имплантации яйцеклетки, и в результате плацента низко расположена в матке.
Симптомы и чем опасна патология
Если детское место не заходит на внутренний зев, никаких явных признаков может не быть. А расположение плаценты определяется только при помощи УЗИ. Совсем другое дело, если детское место хотя бы частично закрывает внутренний зев. В таком случае у большинства беременных имеются признаки угрозы выкидыша. Это кровянистые выделения, боли внизу живота. Но так как низкая плацентация симптомы, к счастью, не всегда имеет явные, врачи рекомендуют женщинам с отягощенным гинекологическим анамнезом проходить все ультразвуковые исследования в рекомендованные сроки, а также по показаниям. И при даже слабом кровотечении срочно обращаться к врачу или по скорой помощи в стационар.
Лечение и профилактика осложнений
К сожалению, не существует медикаментозных способов сделать так, чтобы низкая плацентация по передней стенке матки или по задней изменилась на нормальную. С этой задачей в большинстве случаев справляется сам организм. Матка за время беременности вырастает во много раз. И плацента, изначально расположенная низко в матке, приподнимается на несколько сантиметров.
Задачей врачей является внимательное отношение к пациентке, обязательное направление ее на ультразвуковые обследования, отказ от проведения гинекологических осмотров без веской причины и разъяснения о мерах профилактики кровотечений.
К ним относится:
- отказ от половых отношений до тех пор, пока не исчезнет риск кровотечения;
- снижение физической активности;
- снижение тонуса матки немедикаментозными средствами при необходимости.
Женщинам, столкнувшимся с данной патологией хотелось бы пожелать спокойствия, ведь от психологического состояния тоже многое зависит. Если же вы все-таки столкнетесь с кровотечением — не паникуйте раньше времени, но сразу же обратитесь к врачу. При умеренной кровопотере, небольшой отслойке плаценты многие женщины успешно донашивают ребенка до самого конца беременности.
Лечение и профилактика

Медикаментозное лечение обычно применяется, если низкое положение плаценты влечет за собой ее отслойку. Как поднять плаценту при беременности? Изменить место внедрения эмбриона невозможно. Но если следовать указанным рекомендациям, начиная с 12 недель беременности (или с момента диагностирования патологии), то можно родить здорового ребенка.
Если диагноз поставлен на сроке в 13 недель, акушер порекомендует:
Носить бандаж.
Отказаться от аэробики (даже легкой) и любых спортивных занятий, заменив ее неспешными прогулками
Избегать подъема по лестнице.
Не поднимать тяжести.
Полноценно питаться, пить витаминные напитки.
Отказаться от сексуальных контактов.
Минимизировать поездки в транспорте (резкие движения могут стать причиной отслойки).
Чихать и кашлять осторожно и в положении лежа или сидя.
Избегать резких движений (не только прыжков, но и подъема рук вверх).
Не сидеть в кресле закинув ногу на ногу.
Избегать стрессов.. При низко расположенной плаценте на сроке 12–13 недель, если следовать указанным рекомендациям, к 30 неделе обычно ситуация приходит к норме
Но если этого не случилось, паниковать не нужно. Иногда УЗИ-диагност перед самыми родами информирует женщину, что положение плаценты допускает естественные роды
При низко расположенной плаценте на сроке 12–13 недель, если следовать указанным рекомендациям, к 30 неделе обычно ситуация приходит к норме. Но если этого не случилось, паниковать не нужно. Иногда УЗИ-диагност перед самыми родами информирует женщину, что положение плаценты допускает естественные роды.
Обнаружение низкой плацентации при беременности на 21 неделе – это так же не повод для паники. Все указанные рекомендации помогут сохранить нормальное состояние женщины. Если же начинается кровотечение, то в этом случае нужно обязательно лечь в стационар и пройти курс медикаментозной терапии.
Для лечения используют разные группы препаратов:
- Легкие седативные (Валериана).
- Гемостатики (Транексам) для предотвращения кровотечения при отслойке.
- Антибиотики (цефалоспорины III поколения, например, Цедекс, Цефтебутен), для предотвращения развития инфекции при образовании плацентарных гематом.
- Метаболитики (Актовегин) для профилактики недостаточности в системе матка-плацента.
Могут быть назначены и другие средства по усмотрению врача.
Что нельзя, если низкая плацентация при беременности: советы и рекомендации
Протекание и исход такой беременности главным образом зависит от самой женщины, от того, насколько бережно она будет к себе относиться и как прилежно будет следовать врачебным запретам. А таких немало…
Низкая плацентация и физические нагрузки
Самый главный — нужно свести к абсолютному минимуму любую физическую активность, а при угрозе прерывания беременности — полностью ее исключить, то есть только лежать! Причем лежать лучше с приподнятыми кверху ногами — это способствует лучшему кровообращению в плаценте. Заниматься спортом, бегать, прыгать, делать резкие движения, поднимать даже небольшие тяжести — категорически запрещено! Низкая плацентация и физические нагрузки совершенно несовместимы! Не рекомендуется даже поднимать руки вверх и наклоняться. И йога, и бассейн, и пилатес, и прочие занятия для беременных придется отложить, пока плацента не поднимется. И после этого, возможно, врач разрешит возобновить занятия.
Также нужно полностью отказаться от секса.
Можно ли летать при низкой плацентации?
Любые поездки и путешествия тоже, как правило, запрещаются. Вы можете обсудить этот вопрос со своим врачом, но, скорее всего, он скажет Вам, что даже передвижение по городу (будь то личный или общественный транспорт) без крайней необходимости лучше не совершать. А про самолет и поезд и вовсе говорить не приходится: и переезд, и перелет сейчас крайне опасны. А потому поездку на море, к сожалению, придется отменить.
Можно ли ходить в баню при низкой плацентации?
Противопоказаны и всяческие тепловые процедуры: баня, сауна, ванна, горячий душ и ножные ванночки, грелки и согревающие компрессы в области малого таза. Все эти процедуры повышают риск возникновения маточного кровотечения.
С парной вообще нужно поосторожничать на протяжении всего периода вынашивания. Существует множество противопоказаний для посещения бани будущими мамами, и низкая плацентация — одно из самых серьезных среди них.
Можно ли носить бандаж при низкой плацентации
А вот с бандажом не все так однозначно. Потому что одни врачи настоятельно рекомендуют носить дородовой бандаж при низкой плацентации (аргументируя тем, что он поддерживает матку и уменьшает нагрузки), другие запрещают (до тех пор, пока плацента не поднимется).
А потому если Вам удобно и Вы хотите носить бандаж, то этот вопрос необходимо обязательно уточнить у своего врача, а если есть такая возможность, то и у нескольких, чтобы сравнить их рекомендации.
С точностью можно утверждать лишь то, что поднятию плаценты бандаж никоим образом не способствует, и при тазовом или ягодичном предлежании плода бандаж может препятствовать изменению этого положения на физиологическое, то есть головкой вниз.
Патологии
К сожалению, аномалии в развитии и формировании плаценты встречаются в акушерской практике достаточно часто. Такие состояния существенно ухудшают прогноз течения беременности. Возникающие дефекты в строении плаценты способствуют и ухудшению кровотока, который необходим для полноценного внутриутробного развития малыша.
В настоящее время известно довольно много различных патологий плаценты. Одним из наиболее опасных из них является сильное приращение плацентарной ткани к маточной стенке. Казалось бы, чем сильнее плацента «врастает» в эндометрий, тем надежнее должна быть фиксация, но на самом деле это не совсем так.
Сильное приращение плаценты к маточной стенке опасно развитием проблем с ее отделением при родах. В такой ситуации рождение ребенка, как правило, протекает нормально, а рождение последа задерживается. Такая клиническая ситуация может быть опасна развитием массивного маточного кровотечения.
При сильном приращении плацентарной ткани к стенке матки требуется проведение хирургического гинекологического вмешательства. В этой ситуации врачи целенаправленно отделяют плаценту от маточных стенок.
Довольно часто на матке образуются рубцы. Происходит это обычно в тех случаях, когда на ней были проведены различные хирургические операции – кесарево сечение, иссечение поврежденных тканей и другие. К образованию рубцов ведет сильное разрастание соединительной ткани.
Врастание плаценты в рубец на матке является довольно опасной патологией. В этом случае во время естественных родов могут возникнуть опасные осложнения. Для того чтобы их избежать, врачи довольно часто вынуждены прибегать к выполнению хирургического родовспоможения – кесарева сечения.
Сильное опущение плаценты до уровня внутреннего маточного зева опасно развитием ее предлежания. Эта патология ухудшает прогноз вынашивания беременности. При предлежании плаценты угроза развития опасных инфекционных заболеваний и преждевременных родов довольно высока. Для того чтобы максимально сохранить и пролонгировать беременность, будущая мама должна строго выполнять составленные для нее врачами рекомендации.
Отслойка плаценты – еще одна опасная патология, которая встречается в акушерской практике. Характеризуется она отслоением плацентарной ткани в силу определенных причин от стенок матки. При этом, как правило, развивается кровотечение. Если отслойка плаценты происходит на довольно большом участке, то такая ситуация является крайне опасной для жизни плода. Массивная отслойка плацентарной ткани, сопровождающаяся возникновением функциональных нарушений в детском организме, может стать показанием для проведения экстренного кесарева сечения.
Еще одной опасной патологией является отек плаценты. К развитию этого состояния могут приводить самые разнообразные причины, в том числе бактериальные и вирусные инфекции. Длительный отек плаценты может привести к развитию фетоплацентарной недостаточности, гипоксии плода, а также спровоцировать преждевременные роды. При выявлении данной патологии врачи проводят комплексное лечение.
В плаценте находится довольно много кровеносных сосудов. Окружающая их плацентарная ткань довольно рыхлая, нежная. Сильные механические воздействия могут способствовать тому, что в ней появляются небольшие микроповреждения и даже разрывы. Как правило, клинически такие незначительные травмы долгое время никак не проявляются.
Если же разрывы в плацентарной ткани довольно существенные, то это будет способствовать нарушению ее функционирования. В таком случае может нарушиться и общее состояние плода. Нарушение кровоснабжения может повлиять на учащение сердцебиения малыша, а также нарастание в его крови кислородного дефицита.
Обнаружить дефекты и небольшие кровоизлияния в плаценте можно только при помощи современных ультразвуковых обследований. Незначительные повреждения, как правило, определятся уже ретроспективно – после родов во время визуального осмотра плаценты.
О том, что такое плацента, смотрите в следующем видео Ларисы Свиридовой.
Диагностика и лечение
Диагностируется предлежание плаценты достаточно легко: уже при проведении первого УЗИ врач может обнаружить наличие патологии и от ее степени зависит дальнейшее ведение беременности. Так же стоит отметить, что данные первого ультразвукового исследования не являются окончательными и с течением времени плацента может «мигрировать» и нормально расположиться в матке.
За беременными, имеющими такой диагноз устанавливается более тщательно наблюдение.
Если женщина чувствует себя отлично и у нее не появляются кровянистые выделения, то она может спокойно находиться дома, правда, не забывая о мерах предосторожности (не поднимать тяжести, не нервничать, избегать полового контакта и т.д.).
Но если появляется кровотечение, пусть даже периодически и незначительное, то в обязательном порядке проводится госпитализация, где женщина находится до момента родов.
Способ родоразрешения зависит от стадии. Так при полном предлежании в обязательном порядке проводится кесарево сечение, при чем, в случае осложнений (кровотечение, анемия, гипотония и т.д.) оперативное вмешательство осуществляется на любом сроке. Если же предлежание частичное, то после осмотра накануне родов врач может разрешить рожать естественным путем. В случае возникновения незначительного кровотечения во время схваток проводят вскрытие плодного пузыря для того, чтобы плод опустился и пережал кровоточащие сосуды, но если эти меры не дадут положительного результата, то в экстренном порядке проводится кесарево сечение.
Как проявляется предлежание плаценты
Расположенная столь неудачным образом, плацента постоянно «отрывается» от растягивающихся стенок матки. Поэтому у таких беременных часты маточные кровотечения. Порой они начинаются уже в первом триместре, а на второй половине срока – практически всегда. Любые сокращения матки (в том числе тренировочные схватки) провоцируют их усиление.
Также факторами, провоцирующими кровотечение могут быть:
-
кашель или чихание, провоцирующие напряжение брюшной стенки;
-
напряжение при дефекации, особенно при запорах;
-
любая физическая нагрузка, затрагивающая мышцы пресса;
-
интимная близость;
-
гинекологический осмотр;
-
баня, сауна и горячая ванна.
Болевых ощущений при этом обычно не возникает, часто кровотечение начинается и заканчивается внезапно для самой беременной. Оно может быть как скудным (мажущие кровянистые выделения), так и пугающе обильным.
Лечение
Как правило, терапия предлежания плаценты после 24-25 недели проводится в стационарных условиях. В этой ситуации врачи стараются исключить риск возникновения преждевременных родов. В стационаре гораздо проще следить за общим состоянием будущей мамы и малыша.
При проведении терапии обязательно соблюдаются следующие принципы:
- обязательный постельный режим;
- назначение лекарственных препаратов, нормализующих тонус матки;
- профилактика и лечение анемического состояния и возможной плодно-плацентарной недостаточности.
При полном предлежании плаценты проводится кесарево сечение. Естественные роды при этом могут быть очень опасны. При наступлении родовой деятельности матка начинает сильно сокращаться, что может привести к быстрой отслойке плаценты. В такой ситуации выраженность маточного кровотечения может быть весьма сильной. Для того чтобы избежать массивной кровопотери и для благополучного появления малыша на свет врачи и прибегают к выполнению хирургического родовспоможения.
Кесарево сечение может проводиться в плановом порядке и в следующих случаях:
- если малыш находится в неправильном положении;
- при наличии протяженных рубцов на матке;
- при многоплодной беременности;
- при выраженном многоводии;
- при узком тазе у беременной женщины;
- если будущая мама старше 30 лет.
В некоторых случаях при неполном предлежании врачи могут и не прибегнуть к хирургическому способу родовспоможения. В этом случае они, как правило, дожидаются начала родовой деятельности, а с ее началом вскрывают плодный пузырь. Вскрытие в такой ситуации необходимо для того, чтобы головка плода начала верное движение по родовым путям.
Если при естественных родах возникает сильное кровотечение или развивается острая гипоксия плода, то в таком случае обычно тактика меняется и проводится кесарево сечение. Контроль за состоянием роженицы и плода является очень важным. Для этого врачи следят сразу за несколькими клиническими признаками. Они оценивают сократительную деятельность матки, раскрытие шейки, пульс и артериальное давление у матери и плода, а также многие другие показатели.
В медицинской практике все чаще проводится кесарево сечение. По статистике, акушеры-гинекологи отдают предпочтение этому методу родовспоможения практически в 70-80% всех случаев беременностей, протекающих с предлежанием плаценты.
Послеродовой период при предлежании плаценты может быть осложнен развитием ряда патологий. Тем тяжелее протекала беременность и чаще развивались кровотечения, тем выше вероятность тяжелого восстановления женщины после беременности. У нее могут развиться гинекологические заболевания, а также снииться тонус матки. Также в послеродовом периоде могут появиться обильные маточные кровотечения.
Отслеживать самочувствие и общее состояние мамы, которая вынашивала малыша с предлежанием плаценты, после беременности следует очень внимательно. Если женщина чувствует сильную слабость, у нее постоянно кружится голова и продолжаются кровянистые выделения в течение нескольких месяцев после рождения ребенка, то ей следует незамедлительно проконсультироваться со своим гинекологом. В такой ситуации необходимо исключить все возможные послеоперационные осложнения, а также развитие тяжелого анемического состояния.
Низкая плацентация при беременности: что делать
Как уже было сказано выше, в большинстве случаев к концу беременности этот диагноз снимается, и женщина рожает самостоятельно. Всего у 1% женщин этот диагноз сохраняется до конца беременности. Таким женщинам показано родоразрешение путём кесарева сечения. Такое родоразрешение проводится из-за высокого риска кровотечения во время естественных родов.
Женщинам с таким диагнозом на поздних сроках необходимо соблюдать следующие рекомендации:
Меньше ходить, а побольше отдыхать.
Находясь в горизонтальном положении, под ноги подкладывать подушки, так чтобы они находились выше головы.
Нельзя садиться на корточки и часто наклоняться.
Постоянно наблюдаться у гинеколога, вовремя проходить осмотры и сдавать необходимые анализы.
Обращать внимание на выделения из влагалища и при любых изменениях сообщать об этом врачу.
При болях в животе, а также кровянистых выделениях необходимо срочно принять горизонтальное положение и вызвать скорую помощь.
Профилактика возникновения осложнений при низкой плацентации
Если женщина будет соблюдать простые рекомендации с момента постановки диагноза, то можно сократить риск возникновения осложнений.
- Отказаться от физических нагрузок, таких как бег, быстрая ходьба и другие активные виды спорта.
- Если планируется перелёт на самолёте, то перед поездкой лучше проконсультироваться с гинекологом.
- Постараться как можно реже ездить в общественном транспорте, где во время поездки происходит воздействие сильной вибрации.
- Необходимо регулярно применять медикаменты, назначенные врачом.
- Лежать в положении на боку. При положении лёжа на спине, перекрывается артерия, в результате чего может возникнуть потеря сознания.
- Избегать стрессовых ситуаций, которые могут привести к осложнениям.
- Если у женщины сидячая работа, то необходимо делать перерывы и ходить.
- Побольше бывать на свежем воздухе.
- На время беременности лучше исключить половую жизнь. Во время сексуальных отношений матка подвержена толчкам и большому притоку крови, что может вызвать нежелательные последствия. Если же врач разрешил вести половую жизнь, то все движения должны происходить плавно и без сильного проникновения.
- Если на 20 недели диагноз сохранился, врач может назначить бандаж, а на поздних сроках его ношения является обязательным.
Что нельзя делать
Беременным при низкой плацентации необходимо постоянно наблюдаться у врача. Если в точности выполнять его рекомендации, все будет хорошо. А чего делать не следует:
- волноваться. Современная медицина успешно ведет беременных с низким креплением плаценты. В 90% случаев женщина рожает здорового малыша. Причем, 60% родов проводятся естественным путем, и лишь 40 – с помощью кесарева сечения;
- иметь половые контакты. Секс на любом сроке может повредить орган и привести к отслоению. Это относится только к женщинам с низким предлежанием плаценты;
- заниматься спортом, делать упражнения на пресс, поднимать тяжести, много ходить. Решите, что важнее, активный образ жизни или здоровье ребенка;
- делать спринцевания и любые другие влагалищные манипуляция, чтобы не навредить беременности;
- переживать, нервничать, раздражаться. Это приведет к нездоровой эмоциональной атмосфере и усугубит состояние. Развейте стрессоустойчивость;
- ездить в общественном транспорте, посещать места с большим скоплением людей. Там могут толкнуть, что вызовет еще большее опущение органа;
- игнорировать рекомендации врача, не ложиться на сохранение, когда это необходимо.

Вы должны набраться терпения
Низкая плацентация – это не болезнь, а особое состояние. Ситуация требует в первую очередь не лечения, а коррекции. Многое зависит от настроя беременной, ее действий, насколько точно они соответствуют советам медиков.
Избежать аномалии помогут профилактические меры. К ним относятся:
- предупреждение инфекционных и воспалительных заболеваний, их своевременное лечение;
- ведение здорового образа жизни: правильное питание, соблюдение режима работы и отдыха, не злоупотребление алкоголем и табаком;
- предохранение от нежелательной беременности, чтобы анамнезе не было абортов;
- проведение кесарева сечения только в тех случаях, когда есть жизненные показания;
- осуществление гинекологических манипуляций и операций в проверенных клиниках опытными врачами.
Об авторе: Боровикова Ольга Игоревна
http://o-krohe.ru/placenta/nizkoe-predlezhanie/http://mymammy.info/oslozhneniya/146-nizkaya-platsentatsiya.htmlhttp://sberemennost.ru/pregnancy/nizkaya-placentaciya-pri-beremennosti