Как лечить пролежни у лежачих больных в зависимости от стадии
Содержание:
Причины
Основные факторы, определяющие появление пролежней:
- Давление. При длительном наружном давлении, которое превышает давление внутри капилляров, неизбежно образуются пролежни.
- Трение. Если происходит трение об одежду или постель, кожа повреждается, вследствие чего возникают разрывы эпидермиса и дермы, местные эрозии.
- Сдвигающие силы. Если человек находится под наклоном, опорные ткани напрягаются и повреждаются. Под влиянием силы тяжести подкожные ткани и мышцы сдвигаются вниз, а более поверхностные ткани тем временем контактируют с внешними поверхностями, оставаясь неподвижными.
- Влага. Под воздействием влаги происходит повреждение тканей и их мацерация. Пот, моча и другие жидкости могут усугубить пролежни.
Если речь идет о лежачем больном, то пролежни могут возникнуть вследствие воздействия таких факторов:
- Отсутствие нормального и достаточного ухода за больным.
- Сухость кожных покровов или повышенная влажность кожи.
- Чрезмерный или недостаточный вес больного.
- Недержание мочи или кала.
- Анемия.
- Болезни, провоцирующие нарушение питания тканей.
- Повышенная или пониженная температура тела.
- Ухудшение чувствительности, спровоцированное неврологическими заболеваниями, травмами спинного мозга и др.
- Болезни, спровоцированные нарушением кровообращения (сахарный диабет, атеросклероз и др.).
- Дефицит белка в рационе.
- Ограниченная подвижность.
- Спазмы мышц.
Таким образом, к группе риска относятся те люди, у которых ограничена подвижность после оперативных вмешательств или вследствие комы, параличей, слабости и др. В группу риска входят и те, кто вынужден придерживаться постельного режима или использовать инвалидное кресло.
ПАМЯТКА ДЛЯ РОДСТВЕННИКОВ ПО УХОДУ ЗА БОЛЬНЫМИ И ДЛЯ ПРОФИЛАКТИКИ ПРОЛЕЖНЕЙ
Выписка из «Отраслевого стандарта «Протокол ведения больных. Пролежни»(ОСТ 91500.11.0001-2002) от 17.04.2002 г.
• При каждом перемещении, любом ухудшении или изменении состояния осматривайте регулярно кожу в области крестца, пяток, лодыжек, лопаток, локтей, затылка, большого вертела бедренной кости, внутренней поверхности коленных суставов.
• Не подвергайте уязвимые участки тела, трению. Обмывайте уязвимые участки не менее 1 раза в день, а также при недержании мочи, сильном потоотделении. Пользуйтесь мягким и жидким мылом. Убедитесь, что моющее средство смыто, высушите этот участок кожи. Если кожа слишком сухая, пользуйтесь увлажняющим кремом. Мойте кожу теплой водой.
• Пользуйтесь защитными кремами, если это показано.
• Не делайте массаж в области выступающих костных выступов.
• Изменяйте положение пациента каждые 2 часа (даже ночью): «на левом боку»; «на правом боку». Изменяйте положение пациента, приподнимая его над постелью.
• Проверяйте состояние постели (складки, крошки и т.п.)
• Исключите контакт кожи с жесткой частью кровати.
• Используйте поролон в чехле (вместо ватно-марлевых и резиновых кругов) для уменьшения давления на кожу.
• Опустите изголовье кровати на самый низкий уровень (угол не более 30°). Приподнимайте изголовье на короткое время для выполнения каких-либо манипуляций.
• Не допускайте, чтобы в положении «на боку» пациент лежал непосредственно на большом вертеле бедра.
• Не допускайте непрерывного сидения в кресле или инвалидной коляске. Напоминайте изменять положение через каждый час, самостоятельно менять положение тела, подтягиваться, осматривать уязвимые участки кожи. Посоветуйте ему ослаблять давление на ягодицы каждые 15 минут: наклоняться вперед, в сторону, приподниматься, опираясь на ручки кресла.
• Уменьшайте риск повреждения ткани под действием давления:- регулярно изменяйте положение тела;- используйте приспособления, уменьшающие давление тела;- соблюдайте правила приподнимания и перемещения;- осматривайте кожу не реже 1 раза в день;- осуществляйте правильное питание и адекватный прием жидкости.
• Контролируйте качество и количество пищи и жидкости, в том числе при недержании мочи.
• Максимально расширяйте активность своего подопечного. Если он может ходить, побуждайте его прогуливаться через каждый час.
•Используйте непромокаемые пеленки, подгузники.
Чем опасны пролежни?
Несмотря на хороший уход и лечение, при пролежнях III и IV стадии могут развиваться осложнения, опасные для жизни. Они описаны ниже.
Гнойные заболевания мягких тканей, такие как панникулит — воспаление подкожной жировой клетчатки в области пролежня и близлежащих тканей, некротический фасциит — в гнойное воспаление вовлекаются фасции мышц, газовая гангрена — разрушение мягких тканей под действием бактерий, которые живут без доступа кислорода. Все эти осложнения очень опасны, проявляются повышением температуры тела, сильными болями в месте поражения, отеком и покраснением. При гнойных осложнениях требуется срочная медицинская помощь: хирургическая обработка раны, курс антибиотиков. В особо тяжелых случаях может возникнуть необходимость в ампутации конечностей.
Заражение крови (сепсис) — распространение инфекции в кровь и по всему организму. Такое возможно при тяжелых пролежнях у людей со слабым иммунитетом. В наиболее тяжелых случаях множественное инфекционно-токсическое поражение органов может привести к резкому падению кровяного давления (септическому шоку) — смертельно опасному осложнению. Заражение крови — это неотложное состояние, требующее немедленного лечения в условиях реанимации, где функции организма будут поддерживаться с помощью медицинских аппаратов, пока не удастся избавиться от инфекции.
Причины пролежней
Здоровые люди не сталкиваются с пролежнями, так как постоянно находятся в движении. Даже во время крепкого сна мы неосознанно меняем свое положение, чтобы избежать длительного сдавливания одних и тех же частей тела. За ночь человек до 20 раз ворочается в кровати.
Пролежни образуются у лежачих или сидячих больных при длительном давлении на мягкие ткани тела. Из-за давления в пораженный участок кожи перестает поступать кровь, содержащая кислород и питательные вещества, необходимые для здоровья тканей. Без постоянного кровоснабжения ткань повреждается и со временем отмирает. Нарушение кровоснабжения также влечет за собой нехватку лейкоцитов — белых кровяных телец, которые борются с инфекцией. После того, как пролежень образовался, его заражают бактерии.
Возможные причины появления пролежней:
- давление жесткой поверхности — кровати или инвалидного кресла;
- давление от непроизвольных движений мышц — например, мышечных спазмов;
- влажность, которая может привести к нарушению целостности верхнего слоя кожи (эпидермиса).
Кроме того, выделяют разные типы механического воздействия, которые вызывают повреждение кожи:
- давление поверхности — придавливание кожи весом тела к твердой поверхности;
- сдвиг и смещение разных слоев кожи и мягких тканей относительно друг друга возникает, когда человек съезжает вниз по кровати или его поднимают с кровати или инвалидного кресла;
- трение, например, матраса или одежды, о поверхность кожи.
Скорость образования повреждений зависит от силы сдавливания и чувствительности кожи. Например, у людей с предрасположенностью пролежень, поражающий все слои кожи, может сформироваться всего за один-два часа. Однако в некоторых случаях повреждение становится заметным лишь спустя несколько дней. Существуют различные факторы риска образования пролежней. Они описаны ниже.
Ограничение подвижности — любые причины, мешающие шевелить всем телом или отдельными его частями. Это могут быть:
- травма позвоночника;
- поражение головного мозга вследствие инсульта или тяжелой травмы головы;
- заболевание, вызывающее прогрессирующее поражение нервов, участвующих в движении тела — например, болезнь Альцгеймера, рассеянный склероз или болезнь Паркинсона;
- сильная боль, затрудняющая движения тела или отдельных его частей;
- трещина или перелом кости;
- восстановление после операции;
- кома;
- заболевание, ограничивающее подвижность суставов и костей — например, ревматоидный артрит.
Неправильное питание — для здоровья коже необходимы питательные вещества, которые можно получить лишь из еды. Причины возможной нехватки питательных веществ в рационе:
- анорексия — психическое заболевание, при котором человек одержим поддержанием низкой массы тела;
- обезвоживание — нехватка жидкости в организме;
- дисфагия — затруднение глотания.
Хроническое заболевание, нарушающее кровообращение или усиливающее предрасположенность кожи к травмам и повреждению. Например:
- сахарный диабет 1 и 2 типа — высокий уровень сахара в крови при этом заболевании может нарушить кровообращение;
- болезнь периферических сосудов — ограничение кровотока в ногах из-за скопления жировых бляшек в сосудах;
- сердечная недостаточность — поражение сердца, при котором оно не способно перекачивать достаточный объем крови;
- почечная недостаточность — нарушение функции почек и скопление в организме опасных токсинов (ядов);
- хроническая обструктивная болезнь легких (ХОБЛ) — группа болезней легких, приводящих к снижению уровня кислорода в крови, что может повысить уязвимость кожи.
Возраст старше 70 лет. Существует ряд причин, почему стареющая кожа более уязвима перед пролежнями, а именно:
- с возрастом кожа частично теряет эластичность (способность растягиваться), из-за чего она легче травмируется;
- снижение кровотока кожи, вызванное старением;
- с возрастом слой подкожного жира, как правило, уменьшается, а жир выполняет функцию подушки — амортизатора.
Недержание мочи и (или) кала может привести к тому, что определенные участки кожи становятся влажными и уязвимыми для бактерий.
Тяжелые психические заболевания. Люди с тяжелыми психическими заболеваниями, такими как шизофрения (когда человек не способен отличить реальность от вымысла) или тяжелая депрессия, имеют повышенный риск появления пролежней по ряду причин, а именно:
Причины возникновения пролежней
Главным фактором является давление твердой поверхности на выпирающие участки тела. Чаще всего поражаются такие области:
- крестец;
- грудной отдел;
- лопатки;
- затылок.
Уязвимость этих зон связана с тем, что там имеется слабая прослойка мышц и жировой ткани между костью и кожей.
Отметим! При положении на боку, основная часть массы давит на область бедренной и подвздошной кости. Частое положение на животе опасно для грудной области. Сидячие пациенты подвержены образованию пролежней в области седалищных бугров, крестца, стоп, пяток, лопаток и пальцев.
Ещё одной причиной появления пролежней является трение и скольжение. Оно возникает при взаимодействии кожи с простыней, когда больной меняет положение сам, либо его переворачивают, либо пересаживают.
Основную группу риска возникновения недуга включают люди, ограниченность движения которых связана с:
- операциями;
- заболевания и травмы, требующие постельного режима, либо нахождение в инвалидном кресте;
- параличи;
- кома.
К другим факторам относят:
- нарушение чувствительности, связанное с неврологическими заболеваниями. При этом пациент не чувствует дискомфорта и сдавливания мягких тканей;
- пожилой возраст. Чем старше человек, тем тоньше становится кожа, теряем эластичность и способность к быстрому заживлению;
- плохое питание и недостаточное употребление жидкости;
- мышечная атрофия и низкий вес. Жировая ткань вместе с мышцами создает прослойку, которая в норме защищает костные выступы и кожу;
- повышенная влажность на коже, либо её сухость;
- недержание мочи или кала. У пациентов с такой проблемой, кожа часто пребывает в мокром состоянии, отсюда возникает среда для размножения бактерий;
- мышечные спазмы. Они приводят к непроизвольным движениям, кожа страдает от трения о постель или одежду;
- вредные привычки. Курение приводит к сужению кровеносных сосудов, отсюда появляется нехватка кислорода.
Все это приводит к замедленным процессам заживления ран.
Профилактика пролежней у лежачих больных
Профилактические меры, направленные против пролежней, помогут предотвратить их образование. Меры профилактики обходятся дешевле, чем лечение, и требуют меньше времени и сил. Поэтому при уходе за лежачим больным лучше заранее узнать все способы, с помощью которых можно предотвратить появление рожи и истончения кожного покрова.
Профилактика пролежней — памятка для родственников:
- Использование специальных приспособлений, которые изменяют давление на области тела. Это могут быть матрасы с особыми выступами, прокладки, другие устройства. При помощи таких агрегатов давление на тело распределяется более равномерно, и явление застоя крови становится менее выраженным.
- Профилактический массаж. Он разгоняет жидкости внутри организма и не позволяет лимфе и крови длительное время оставаться в одном месте. Благодаря этому снижается риск некроза. Массажные техники также имитируют двигательную активность.
- Смена положения каждые 2-3 часа. Если состояние пациента позволяет, его нужно переворачивать с живота на спину, бок, сажать и т.д. и в каждом положении держать не более 3 часов.
- Тщательная ежедневная гигиена. Все тело, а особенно участки кожи, подверженные риску рожи и пролежней, нужно протирать антисептическими составами. Нельзя после мытья оставлять на эпидермисе влагу: необходимо тщательно вытирать пациента.
- Исключение выступающих элементов из поверхности койки. Матрас должен быть без пуговиц, молний на верхней плоскости, простыню нужно поправлять ради разглаживания складок.
- Поддержание правильного метаболизма (при помощи хорошего питанья, обильного питья, доступных пациенту физических упражнений).
Для гигиенической очистки тела используют души, купания, если же отсоединить пациента от препаратов жизнеобеспечения или поднять с койки нельзя, то применяют специальные составы. Лечение зачастую начинают с добавления хлоргексидина или ему подобных недорогих, но эффективных антисептиков. Профилактика и лечение пролежней на ягодицах в домашних условиях должны сопровождаться тщательным очищением от испражнений.
Для обеспечения достаточного питания кожи можно растирать кожу нежирными восстанавливающими кремами, особенно с витамином D (недостаток которого развивается из-за постоянного нахождения вдали от солнца). Нужно улучшить комплекс поступающих в организм витаминов, минералов и питательных веществ, добавив цинк и белок – вещества, необходимые для восстановления кожных покровов.
При уходе за пожилыми пациентами и другими категориями лежачих больных нужно помнить, что главное условие успешной борьбы с пролежнями – регулярный и правильный уход. Постоянные процедуры, делать которые нужно до 12 раз в день, отнимают каждый раз не более 10 минут. Гораздо проще вовремя уделить пациенту достаточно внимания, чем затем применять длительное лечение.
Способы лечения заболевания в домашних условиях
Лечение пролежней у больных, которые находятся дома, представляет определенные сложности. В домашних условиях тяжело провести качественную чистку загноившейся раны и обеспечить хороший газообмен, необходимый для восстановления ткани. Наряду с народными средствами и лекарственными препаратами, обязательно используйте для лечения язв современные средства, например, удобный антисептический пластырь, созданный из новейших материалов, или противопролежневые матрасы.
Лекарственные препараты
Чтобы на поврежденном участке кожи быстрее произошло отторжение мертвых тканей, и начался процесс заживления, применяйте специальные лекарственные препараты (например, Ируксол). При необходимости, во время первичной обработки пролежней удалите некроз при помощи специальных инструментов. Когда язва будет очищена от отмерших тканей, ее перевязывают бинтами с анальгетиками, накрывают гидроколлоидными повязками (Гидросорб, Гидрокол) или делают компресс с ранозаживляющим препаратом. При инфицировании пролежней используются местные антибактериальные средства.
- мази Вишневского;
- «Боро-Плюс»;
- Бепантена;
- мази «Аутенрита».
Противопролежневые матрасы

Одним из самых эффективных средств, предотвращающих образование пролежней, считается противопролежневый матрас. Такие изделия постоянно меняют давление, оказываемое на разные участки тела, посредством частого надувания и сдувания воздуха в специальных камерах матраса. Поочередная смена точек давления гарантирует ликвидацию причин возникновения пролежней и сохраняет нормальную активность циркуляции крови в сдавливаемых тканях.
Народные средства

Лечение народными средствами – вспомогательная мера борьбы с пролежнями. Практически все народные методы лечения основываются на использовании лекарственных растений, благодаря чему у больного может проявиться аллергическая реакция. Актуальность применения народных средств зависит от степени заболевания, поэтому перед их использованием следует проконсультироваться с врачом о целесообразности подобного лечения. Вот некоторые методы нетрадиционной медицины, помогающие в борьбе с пролежнями:
- Несколько раз в день смазывайте раны свежим соком медуницы.
- Ошпарьте 1 столовую ложку измельченных молодых листьев бузины кипящим молоком и прикладывайте их к язве дважды в день.
- Разрежьте листья каланхоэ вдоль, приложите свежим срезом к ранам, закрепите пластырем или бинтом и оставьте на ночь.
- Если пролежни образовались на голове, смешайте водку с шампунем (1:1) и мойте волосы этим раствором.
- Сделайте смесь столовой ложки измельченных цветков календулы и 50 г вазелина, наносите ее на язвы дважды в день.
- 1-2 раза в день делайте примочки из свежего картофеля. Для этого пропустите его через мясорубку (или используйте комбайн) и смешайте кашицу с медом (1:1). Поместите смесь на тонкую салфетку и приложите ее к язве.
- На ночь делайте компресс с рыбьим или медвежьим жиром, используя стерильную повязку.
- Чтобы влажный пролежень скорее подсох, посыпайте его 1 раз в день крахмалом.
- Систематически на ночь привязывайте к ранам свежие капустные листья. Через 10-14 дней вокруг пролежней должны появиться красные пятнышки – это свидетельствует о процессе заживления язв.
- Ежедневно обрабатывайте пролежни крепким раствором марганцовки (добавьте в воду столько порошка, чтобы она окрасилась в ярко-розовый цвет).
Хирургическое лечение

Хирургическое вмешательство происходит исключительно после предписания врача и по строгим показаниям. Неправильное или нецелесообразное хирургическое лечение может усугубить болезнь, например, увеличить площадь пролежней. Прежде всего, врачи оценивают вероятную эффективность хирургических методов лечения, и только если прогноз позитивный, применяется один из методов лечения: свободная кожная пластика, пластика с местными тканями, иссечение язвы с сопоставлением краев пролежня.
Не всегда хирургическое лечение дает ожидаемые результаты. Бывает, что пересаженная кожная ткань плохо приживается на пораженном участке тела из-за его недостаточного кровоснабжения. Ранние осложнения после операции имеют вид скопления жидкости под кожной тканью, расхождение швов, некроза раны или кожи, кровотечения. В будущем может образоваться язва, которая нередко приводит к рецидиву пролежня.
Что такое пролежни
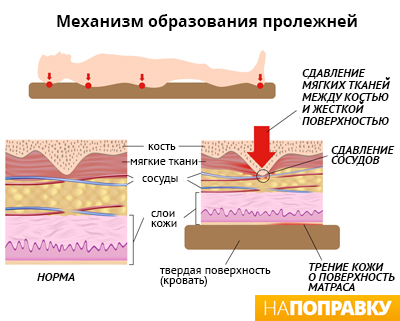
Декубитальная язва – так в Международной классификации болезней (МКБ-10) называется патология, известная как пролежни (код L89). При этом заболевании отмирают клетки кожного покрова и расположенные под ним мягкие ткани. Причина – постоянное давление извне, результатом которого становится нарушение местного кровообращения и нервной трофики с последующим образованием открытой труднозаживающей раны.
Болезнь развивается по 1 из таких схем:
- Когда человек в течение долгого времени неподвижен, кожный покров попадает «в капкан» между костью, на которую давит тело, и кроватью (инвалидным креслом). Давление на эпидермис с 2 сторон получается выше, чем скорость крови в мелких артериях, по которым к клеткам поступают кислород и полезные вещества. Это затрудняет кровоток. При отсутствии питания клетки отмирают, эпидермис повреждается, образуется открытая рана, которая со временем может углубиться до костей.
- Пролежни возникают, если кровать больного слишком приподнята со стороны головы. В этом случае тело постоянно «съезжает» вниз. Копчик смещается, а кожа над ним неподвижна или движется в противоположном направлении. Это приводит к повреждению мелких сосудов, ухудшению кровоснабжения.
- Целостность кожи нарушается из-за трения, если тело постоянно движется по какой-то поверхности (например, при смене человеком позы). Такое часто наблюдается, когда больной пользуется инвалидным креслом. Трение делает кожный покров восприимчивым к травмам, а продолжающееся длительное давление ухудшает кровоток.
От чего появляются
В большинстве случаев язвы возникают у лежачих больных, но способны появиться при любом продолжительном сдавливании кожи. У новорожденных ранки образуются при недостаточном уходе. Маленькие дети умеют шевелить ручками, ножками, но менять положение тела еще неспособны.
В ротовой полости язва может возникнуть из-за неправильно поставленного зубного протеза. При травмах костей патология развивается из-за трения и давления гипса. Еще одна причина – нарушение иннервации тканей поврежденного спинного мозга. Язвы возникают на участках, которые испытывают максимальную нагрузку тела (пролежни на пятках).
Развитию патологии способствуют такие факторы:
- плохой уход за тяжелобольным;
- ожирение или малый вес тяжелобольного;
- болезни, которые вызывают нарушение кровоснабжения;
- анемия;
- ограниченная подвижность;
- повышенная или пониженная температура тела;
- дефицит белка в рационе.
Возникновению язв способствуют пересушивание или избыточное увлажнение эпидермиса (при недержании кала, мочи, опрелостях).
Сухость усиливает отшелушивание эпидермиса, тогда как влажность создает хорошие условия для развития инфекции на больных участках.
Степени поражения
МКБ-10 выделяет 4 стадии патологии:
- Первая (L89.0). На коже появляется стойкое покраснение (эритема), которое не проходит даже без надавливания. Если эпидермис темного цвета, патология проявляется красными, фиолетовыми, синими пятнами. Кожный покров на этом участке цел, но становится очень чувствительным, изменяется его температура. Кожа может быть прохладной или горячей.
- Вторая (L89.3). Появляется пузырь, часть эпидермиса отслаивается, наблюдается небольшое нарушение целостности кожи, которое затрагивает подкожную клетчатку. Ранка красноватого или розоватого цвета.
- Третья (L89.2). Происходит полное разрушение больного участка, которое сопровождается повреждением или некрозом жировой клетчатки. Кожный покров разрушается до мышечного слоя, деструктивные процессы затрагивают мускул. Язва напоминает кратер, на дне которого – мертвая ткань желтоватого цвета. Могут появиться жидкие выделения.
- Четвертая (L89.3). На последней стадии начинается некроз мышцы, костей, сухожилий, капсулы сустава. Дно раны желтое или темное, покрыто коркой.
Мед и продукты пчеловодства
В народном лечении пролежней широко используются различные продукты жизнедеятельности пчел.
| Продукт | Свойства | Применение |
| Мед |
|
Лечение экземы, пролежней, ожогов, ран, псориаза, фурункулеза.Лечение и профилактика инфекционных заболеваний.Как общеукрепляющее средство. |
| Прополис |
|
Лечение туберкулеза кожи, заболеваний ЖКТ, зубов.Лечение экземы, гиперкератоза, грибковых заболеваний. |
| Воск |
|
Лечение ожогов, ран, пролежней, укрепление зубов и десен. |
| Маточное молочко |
|
Общеукрепляющее средство.Лечение гнойно-воспалительных заболеваний кожи, экзема, нейродермит, очаговое облысение. |
Мазь от пролежней с воском
Растительное масло в количестве 1 столовой ложки прокалить, затем охладить до 70 градусов. Добавить 2 столовые ложки животного жира (можно использовать топленое или сливочное масло), 100 грамм пчелиного воска и 10 грамм сосновой живицы. Размешать до консистенции мази, полученное средство хранить в прохладном месте, а перед использованием разогревать на водяной бане, пока не расплавиться воск.
Перед наложением мази рану очищают от некротического налета тампонами, смоченными в перекиси водорода, и подсушивают. Мазь наносят, покрывают пищевой пленкой и поверх укутывают теплой тканью. Через сутки снимают компресс, очищают рану (если нужно) и повторно наносят мазь. При первых признаках заживления язвы молодую кожу смазывают смягчающими средствами, а лечение мазью прекращают.
Средство на меду
Измельченный свежий картофель и мёд следует смешать в соотношении 1:1. Полученным составом пропитать марлевую повязку и сделать примочку на ночь. Такая смесь снимает боль и гиперемию, смягчает кожу, способствует регенерации тканей.
Прополис против пролежней
Прополис 10-15 грамм растопить и добавить 30 грамм растительного масла. Смесь перемешать, охладить и хранить в прохладном месте. Язвы следует протирать остывшей смесью не менее трех раз в сутки. Это помогает удалить гной и налет, хорошо стимулирует восстановление тканей.