Стрептодермия у детей: лечение, причины, симптомы, признаки, фото
Содержание:
- Диагностика стрептодермии
- Физиотерапия при стрептодермии у взрослых
- Диагностика стрептодермии
- Лечение стрептодермии у детей
- Диагностика
- Причины
- Осложнения стрептодермии
- Как начинается стрептодермия у взрослых
- Стрептодермия у детей
- Осложнения и прогноз
- Как начинается стрептодермия у взрослых, фото
- Как диагностировать данное заболевание?
- Классификация
- Как лечить стрептодермию в домашних условиях?
Диагностика стрептодермии
Базовые критерии диагностики стрептодермии у детей и взрослых – наличие характерной для заболевания клинической картины и пребывание пациента в очаге поражения. Чтобы подтвердить предварительный диагноз, проводятся:
- бактериологический посев соскоба;
- микроскопическое исследование.
В материале соскоба врач обнаруживает стрептококки. Однако, если до консультации пациент самостоятельно пользовался антибактериальными мазями, микроскопия может оказаться неинформативной. Тогда дерматолог опирается только на симптоматику.
Стрептодермию необходимо дифференцировать с:
- отрубевидным лишаем;
- крапивницей;
- атипическим дерматитом;
- экземой;
- пиодермией.
К дополнительным диагностическим методам при заболевании относятся:
- общий и биохимический анализы крови;
- анализ крови на гормоны щитовидной железы;
- общий анализ мочи;
- анализ крови на реакцию Вассермана;
- анализ крови на сифилис.
Полноценную диагностику вы можете пройти в любом из представленных на нашем портале дерматологических центров.
Физиотерапия при стрептодермии у взрослых
После того, как острая симптоматика стрептодермии останется позади, наступает время для дополнительных видов лечения – например, для физиотерапии. Физиопроцедуры при стрептодермии чаще всего представлены такими методами:
- УФО пораженной зоны на коже (назначается при отдельно существующих очагах инфекции);
- УФО крови (назначается при масштабном поражении, при хронической стрептодермии).
- УФО при стрептодермии, кварцевание не назначают:
- при гиперчувствительности кожи к ультрафиолетовому облучению;
- при тяжелых психических расстройствах;
- при эпилепсии;
- при сифилитическом поражении, синдроме иммунодефицита;
- при повышенной фоточувствительности кожи;
- в постинсультном периоде.
[], []
Диагностика стрептодермии
Стрептодермияпиодермииинфекциикожных высыпанийпедиатрудерматологуКритериидиагностикистрептодермии:1.Жалобы на высыпаниязудомповышение температуры2.В анамнезе (истории жизни и болезни):травм3.Осмотр:язвсухость кожиувеличение регионарных лимфатических узлов4.Лабораторная диагностика
- бактериологическое исследование отделяемого из фликтен, булл или эктимы;
- общий анализ крови и мочи;
- анализ крови на сахар;
- исследование крови на сифилис и ВИЧ (по добровольному согласию пациента);
- другие исследования, назначаемые в зависимости от наличия жалоб или сопутствующих заболеваний: анализ крови на стерильность (при подозрении на сепсис), ЭКГ, анализ на гормоны щитовидной железы, УЗИ брюшной полости, анализ кала на гельминты, иммунограмма и прочее.
Бактериологическое исследованиераныОбщий анализ кровилейкоцитовнейтрофилов
Лечение стрептодермии у детей
Лечение стрептодермии является комплексным, оно направлено на уничтожение возбудителей инфекционного процесса, а также снижение выраженности воспалительной реакции, для этого назначаются определенные терапевтические мероприятия и лекарственные средства:
- Антисептики для наружного применения – в зависимости от тяжести течения инфекции на коже, а также характера патологических изменений применяются различные лекарственные формы, к которым относятся растворы (перекись водорода, хлоргексидин, зеленка) или мази (Левомеколь).
- Антибиотикотерапия – обязательный компонент лечения стрептодермии, который назначается при тяжелом течении инфекционного процесса. Сегодня используются лекарственные средства с широким спектром действия, обладающие достаточной активностью в отношении стрептококков. К ним относится несколько групп антибиотиков, а именно защищенные полусинтетические пенициллины (Амоксициллин, защищенный клавулановой кислотой), цефалоспорины (Цефтриаксон, Цефазолин). Для выбора наиболее эффективного препарата во время выполнения бактериологического посева проводится определение чувствительности выделенных микроорганизмов к основным представителям антибактериальных средств.
- Снижение выраженности воспалительной реакции на коже, которое достигается за счет создания максимального покоя. Участки тела с инфекционным процессом мыть нельзя.
- Уменьшение выраженности интоксикации, которое проводится при помощи употребления большого объема жидкости, приема в пищу высококалорийных продуктов и витаминов. При лихорадке детям дают нестероидные противовоспалительные препараты, которые позволяют нормализовать температуру тела (Парацетамол, Ибупрофен).
- При хроническом, затяжном течении инфекционного процесса, частом развитии стрептодермии на различных участках кожи назначаются иммуномодуляторы, преимущественно на растительной основе (женьшень, элеутерококк, лимонник).
Отсутствие своевременного проведения терапевтических мероприятий приводит к тяжелым осложнениям. Воспалительный процесс прогрессирует, возбудители инфекции распространяются, захватывая здоровые участки кожи. Также возможно проникновение стрептококков в подкожную клетчатку и глубь лежащие мягкие ткани, что приводит к развитию тяжелых гнойных процессов в них. Нередко к стрептококкам присоединяются другие бактериальные возбудители (стафилококки, кишечные, синегнойные палочки), что значительно утяжеляет течение заболевания.
Прогноз при стрептодермии у детей полностью зависит от своевременности начала адекватного лечения. Чем позже оно было начато, тем тяжелей течение инфекционного процесса и выше вероятность развития тяжелых осложнений.
Диагностика
Проводят дифференциальную диагностику стрептодермии
Это заболевание важно отличить от аллергических реакций (крапивницы), отрубевидного лишая, стафилококковой пиодермии, экземы и атопического дерматита
Диагноз «стрептодермия» устанавливают на основании анамнестических данных (контакт с больным человеком, вспышка заболевания в коллективе) и визуального осмотра (характерные пузырьки и желтовато-медовые корочки после их вскрытия).
Из лабораторных методов используют:
- микроскопию мазков пораженного участка кожи;
- бактериологический анализ (посев корочек на питательные среды).
Микроскопию и бакпосев необходимо проводить до начала лечения антибиотиками и при условии отсутствия самолечения.
Причины
Этиологическим фактором стрептодермии является бета-гемолитический стрептококк группы А, который поражает поврежденные поверхности кожи.
Предрасполагающими условиями для появления заболевания являются:
- нарушение целостности кожных покровов (ссадины, трещины, заеды в углах рта, укусы насекомых);
- несоблюдение личной гигиены (расчесывание укусов или ссадин грязными руками);
- ослабленный иммунитет;
- стрессовые ситуации;
- эндокринные заболевания (сахарный диабет);
- хронические заболевания кожи (псориаз, дерматиты, педикулез);
- недостаток витаминов;
- частые или редкие водные процедуры (при частых — с кожи смывается защитная пленка, а при редких — не удаляются отмершие клетки эпидермиса и условно-патогенные микроорганизмы);
- нарушение кровообращения (варикозная болезнь);
- интоксикации;
- ожоги и обморожения.
Осложнения стрептодермии
Дерматологи уверяют, что основная причина появления осложнений при стрептодермии лица — самолечение. Большинство больных предпочитают лечить локальные проявления патологии самостоятельно, обращаясь к дерматологам только при длительном течении и распространении инфекции на обширные площади. Это не редко становится причиной хронизации патологии.
При длительно текущей стрептодермии всегда высок риск развития:
- микробной экземы;
- скарлатины;
- присоединения стафилококковой инфекции с поражением внутренних органов;
- септицемии (бактериальная инфекция крови);
- постстрептококкового гломерулонефрита.
Все осложнения стрептококковой инфекции представляют серьезную угрозу для жизни человека, сложно поддаются лечению и могут оставить необратимые последствия в организме.
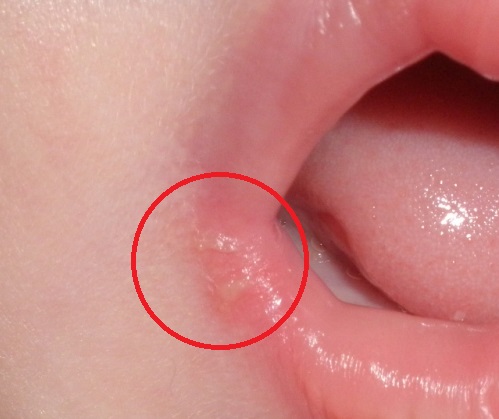
Как начинается стрептодермия у взрослых
От заражения до появления первых симптомов болезни обычно проходит 7-10 дней. Однако у взрослых не всегда удается связать манифестацию стрептодермии с контактом с больным человеком, поскольку, как уже говорилось выше, стрептококк может какое-то время незаметно для «хозяина» жить на коже и ждать «подходящего момента» для атаки.
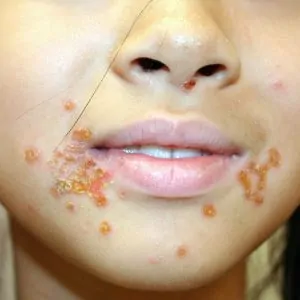
Начинается стрептодермия у взрослых обычно внезапно с локального покраснения кожи и пузырчатой сыпи на ней, сопровождающейся сильным зудом. Пузырьки на коже очень быстро лопаются и на их месте образуются эрозии, которые моментально подсыхают и покрываются медовыми корочками. Если больной расчесывает эти элементы, они начинают «перекидываться» на соседние и даже отдаленные участки кожи.
Локализация высыпаний у взрослых людей может быть разной: носогубный треугольник, складки под грудью, подмышечные впадины, шея, спина, кисти, голени, стопы. Если сразу несколько участков тело поражено стрептодермией, у больного может повыситься температура и появиться сильная интоксикация.
Стрептодермия у детей
Чем ребенок физиологически отличается от нас, взрослых? В первую очередь своей уязвимостью перед лицом многих патогенов инфекционной природы. Иммунитет ребенка формируется и крепнет еще в течение нескольких лет после рождения, поэтому маленькие дети болеют инфекционными заболеваниями гораздо чаще, чем взрослые, да и список таких болезней пополняется сугубо детскими болезнями. []
Стрептодермию нельзя отнести к детским заболеваниям, хотя заболеваемость среди детей намного выше, чем у молодежи и зрелых людей. Этому способствует и распространение возбудителя в больших детских коллективах (ясли, детские сады, школьные коллективы, группы внеклассной работы, спортивные секции, художественные коллективы и т.д.), где малыши и подростки тесно контактируют друг с другом.
Особенно трудно уберечь от неприятностей малышей до 3 лет, для которых тактильные ощущения (пощупать, пальчиками ощутить свойства объекта) имеют особую привлекательность, позволяя изучать мир во всех его проявлениях. Да и сами по себе прикосновения очень важны в таком нежном возрасте. Вот только стойких навыков гигиены у ребенка младшего возраста еще нет. К тому же болезнь внешне проявляется намного позже, чем возникает способность заражать других, поэтому при появлении первых признаков стрептодермии у одного ребенка есть большая вероятность, что к тому времени заразилась уже большая часть коллектива.
Проявления болезни у детей могут отличаться в зависимости от степени сформированности иммунной системы и крепости иммунитета, количества патогенных микроорганизмов, попавших на кожу, наличия крупных и мелких повреждений кожи, очага болезни, наличия сопутствующих патологий.
В больших детских коллективах болезнь развивается по принципу эпидемии, т.е. заболевший ребенок в краткие сроки распространяет инфекции по всему детскому коллективу, а иногда и за его приделы. Вот только проявляться стрептодермия будет у разных деток по-разному. Если у ребенка иммунитет может противостоять натиску бактерий, клиническая картина ограничится внешними признаками: локальными высыпаниями на коже, т.е. поражением отдельных участков тела. При этом решающую роль играет все же местный иммунитет.
Сыпь, как характерный симптом стрептодермии, обычно появляется спустя 2-10 дней после заражения в виде ярко-розовых папул или пузырьков с жидкостью, которые после вскрытия могут превращаться в эрозии. При соответствующем уходе такие элементы довольно быстро подсыхают с образованием корочек, впоследствии безболезненно отпадающих.
Однако при некоторых формах заболевания пузырьки не образуются вообще, ограничиваясь образованием мелких розоватых или красноватых очагов с отслаивающимися частицами эпидермиса (сухая форма стрептодермии).
Зуд при стрептодермии обычно выражен в слабой степени или отсутствует вообще, поэтому особо ребенка не беспокоит. Другое дело, что детям свойственно трогать пальчиками необычные элементы у себя на коже, расцарапывать их просто из детского любопытства и таким путем распространять инфекцию на другие участки тела, усложняя течение болезни. []
Но в том случае, если иммунитет ребенка не в силах справиться с патогенами, а также при попадании стрептококков на нежный покров слизистых оболочек, с большой вероятностью возможно развитие более тяжелых форм заболевания. Помимо внешних симптомов клиническая картина стрептодермии в этом случае имеет и внутренние проявления:
- Повышение температуры тела до фебрильных величин (выше 38-38,5 градусов). Ребенок при этом может стать вялым, апатичным, у него ухудшается аппетит, могут появиться непонятные капризы. Другие дети наоборот становятся излишне возбудимыми и на температуру указывают лишь необычно розовые щечки малыша.
- Появление симптомов интоксикации организма (у ребенка может разболеться голова, отсюда вялость и капризы, появиться тошнота и рвота, не зависящие от приема пищи, снижается аппетит, нарушается сон). В некоторых случаях появляются боли в суставах и мышцах, что ограничивает подвижность ребенка и становится причиной плаксивости у малышей и жалоб на самочувствие у старших деток.
- Увеличение лимфоузлов вблизи очагов поражения по ходу движения лимфы, которое иногда можно обнаружить уже с первых дней болезни (под кожей ребенка можно прощупать уплотнения, зачастую болезненные при пальпации).
- Анализы крови ребенка покажут наличие выраженного воспалительного процесса, свойственного бактериальному поражению.
Осложнения и прогноз
Симптомы стрептодермии при адекватном лечении исчезают через неделю, но в некоторых случаях (при ослабленном иммунитете или наличии хронических заболеваний) возможны осложнения:
- переход в хроническую форму;
- каплевидный псориаз;
- микробная экзема;
- скарлатина;
- септицемия – заражение крови, в которой циркулирует огромное количество стрептококков;
- гломерулонефрит;
- ревматизм;
- миокардит;
- фурункулы и флегмоны.
Прогноз при данном заболевании благоприятный, но после перенесенной глубокой формы стрептодермии остаются косметические дефекты.
*В основу данной статьи легли Федеральные клинические рекомендации, принятые в 2013г. по ведению больных пиодермиями.
Как начинается стрептодермия у взрослых, фото
фото — начало стрептодермии у взрослого
От заражения до появления первых высыпаний на коже проходит в среднем 1 неделя (инкубационный период). Стрептодермия у взрослых начинается с появления розовых пятен неправильной формы, несколько возвышающихся над поверхностью кожи с элементами мелкого шелушения.
следующий этап
Внедрение инфекции в более глубокие кожные слои провоцирует зуд, который не столь выраженный, как, например, при стригущем лишае или аллергии. Внешняя картина начального периода стрептодермии очень схожа с экземой и атопическим дерматитом.
Симптоматика стрептодермии довольно разнообразна. Различают несколько клинических видов стрептодермии кожи.
Стрептококковое импетиго
Чаще всего стрептодермия на лице локализуется в зоне носогубного треугольника и за ушами, реже — на туловище, руках и ногах. Изначально появившиеся очаги покраснения покрываются мельчайшими пузырьками, которые лопаются с образованием желтых корочек.
Их принудительное отдирание приводит к мокнутию и болезненности. Незначительный зуд, провоцирующий постоянное подтирание под носом, чреват распространением инфекции. Заживление сопровождается шелушением.
Еще некоторое время место воспаления остается розовым. Без лечения стрептодермия у взрослых увеличивается по периферии, появляются новые воспалительные элементы.
Стрептококковая заеда
Основные причины заеды — недостаточность вит. В, кариес, простудные и аллергические заболевания, сопровождающиеся обильным отделением слизи из носа.
Пузырьки с желтоватой жидкостью, появившиеся в уголках рта, быстро лопаются и образуют довольно болезненные, трудно заживающие трещины.
Активная мимика этой зоны провоцирует постоянное травмирование патологического очага, из трещин иногда может сочиться кровь. Стрептококковая заеда протекает длительно и является индикатором иммунодефицита.
Буллезная стрептодермия
Симптомы стрептодермии медленным развитием и появлением множественных мелких очагов на спине, груди, руках. Начинается стрептодермия у взрослых с появления на коже мелкого гнойного пузырька с четко ограниченной красной каемкой. Гнойник медленно созревает, увеличиваясь в размерах.
При распространенном стрептококковом поражении кожи повышается температура, увеличиваются регионарные лимфоузлы.
Панариций
Панариций — «спутник» людей, имеющих привычку грызть ногти. Травмирование кожи вокруг ногтевой пластины приводит к выраженному воспалению: отек, покраснение, боль.
Изначально болезненность носит ноющий характер, в процессе созревания панариция боль пульсирующая, достаточно мучительная.
Глубокий гнойный процесс может закончиться отхождением ногтевой пластины.
Стрептококковая опрелость
Опрелости часто сопутствуют лишнему весу и повышенной потливости. В складках кожи — подмышечные впадины, область паха, ягодицы, у женщин под грудью — появляются очаги мацерации (мокнутия) с признаками воспаления.
Их подсыхание с образованием мелких чешуек сменяется повторным мокнутием. Так стрептодермия может протекать годами и в последствии трудно поддается лечению.
Сухая стрептодермия
Симптомы сухой стрептодермии выглядит как признаки микроспории (стригущий лишай гладкой кожи). Именно поэтому такой тип стрептококковой инфекции кожи называют простым лишаем. Розовые округлые высыпания покрыты белесыми, сухими чешуйками.
Типичная локализация стрептококковых пятен — грудь, боковая поверхность туловища, спина. Зуд усиливается при обильном потении. Без лечения инфекция распространяется на большие участки кожи (очаги высыпания в диаметре достигают 10 см и более) с образованием крупных грязно-желтых чешуек.
Заживление сопровождается формированием белых, постепенно исчезающих шрамов.
Стрептококковая эктима
Глубокое поражение кожи стрептококком характеризуется появлением гнойника, не связанного с волосяным фолликулом. После отхождения серозно-гнойного содержимого формируется глубокая болезненная язва с неровными очертаниями.
Желто-зеленоватые корки подсыхают, а на месте язвы образуется грубый рубец, который может сохраняться всю жизнь ввиду повреждения росткового слоя эпидермиса.
Наиболее тяжелое течение стрептококковой эктимы на ногах наблюдается у пациентов с варикозной болезнью, тромбофлебитом, сахарным диабетом.
Как диагностировать данное заболевание?
Стрептодермию диагностируют по анамнезу заболевания, клиническому осмотрю, а так же, делают лабораторное исследование на обнаружение стрептококков гемолитической группы А.
Собирая анамнез необходимо знать 3 основных ответа на вопросы:
- Был ли контакт с носителем?
- Были ли в последнее время раны на теле?
- Как часто болеет ребёнок?
При осмотре акцентируют внимание на наличие желтых корочек на том месте, где были пузыри. При диагностике огромную роль отводится лабораторному исследованию:
- необходим соскоб того участка, где находятся элементы.
- БАК исследование (бактериологическое), чтобы выявить возбудителя, характерного для данной инфекции (для того, чтобы назначить полноценное лечение).
Классификация
Импетиго различают по месту локализации и особенностей кожных поражений. Чаще всего встречается импетиго:
- щелевидное — локализуется в складках кожи и может распространяться на слизистые оболочки, чаще всего располагается возле мочки и за ушами, вокруг крыльев носа, во внешних углах глаза, на веках, в уголках рта, поэтому такой тип импетиго еще в простонародье называется заедой, рецидиву способствуют гиповитаминозы преимущественно группы В, патологии ЖКТ, сахарный диабет и пр.;
- буллезное – характеризуется наличием несколько напряженных пузырей полусферической формы, большого размера, чаще всего располагающихся на кистях, торсе, стопах и голенях;
- кольцевидное – отличается формированием в центре кожи участков подсыхающих и эпителизирующихся, которые окружены сохранившимися фликтенами, такое возможно при центробежном росте очага поражения;
- сифилоподобное — располагается в области гениталий и ягодиц, напоминает сифилитические папулезные высыпания;
- вегетирующее – отличается от обычного наличием эрозивных поверхностей превращающихся в вегетирующие участки, которые покрываются гнойными корочками, окруженными роговым слоем и подрыты экссудатом;
- поверхностный панариций или по-другому турниоль – поражение задних валиков ногтевых пластинок фликтенами в виде подков с периферическим ростом, которые могут вызвать осложнение — лимфангит или лимфаденит.
Щелевидное импетиго
В зависимости от возбудителя импетиго бывает стрептостафилококковым — вульгарным либо стрептококковым. Последнее отличается наличием гнойного желтоватого густого содержимого во фликтенах.
Вульгарное импетиго
Случаи заражения смешанной инфекции обычно возникают на фоне таких заболеваний как чесотка, нейродермит и экзема. Вульгарное импетиго считается очень контагиозным, причем наиболее восприимчивы дети. Патологический процесс может начинаться на любом участке кожи тела и даже на слизистых, но обычно возникает на лице и на руках.
Отличить вульгарный тип можно по наличию желтоватого гнойного экссудата и образующимся после вскрытия грязно-серых и зеленоватых грубых комковатых корок, формирующихся благодаря постоянному поступлению и ссыханию экссудата. Прогноз благоприятный – на коже под корками остаются красные шелушащиеся пятна, которые в дальнейшем бесследно исчезают.
Стрептококковое импетиго
Стрептококковая инфекция вызывает импетиго, хейлит, стрептококковые опрелости, от которых чаще всего страдают дети и молодые женщины с нежной кожей. Для этого типа также характерна высокая контагиозность и склонность к быстрому распространению на коже лица (маскообразное импетиго) и открытых участках тела, конечностей и пр.
Стрептококковое импетиго начинается с незначительных гиперемированных пятнышек на коже, которые быстро переходят во фликтены. После их вскрытия остаются влажные ярко-розовые эрозии, которые подсыхают и образуют желтовато-бурые тонкие корочки, способные отпадать. В результате через неделю остаются синеватые или розоватые пятна с отслаивающимся роговым слоем и узкой каемочкой. Последующее их отделение приводит к формированию эрозий.
Стрептококковое импетиго
Стрептококковое поражение может размещаться группами или рассеяно, формируя небольшого размера пузырьки с прозрачным и мутноватым содержимым. Они самопроизвольно разрешаются и примерно за неделю молочный струп сходит, а на его месте остаются небольшие розовые пятнышки. Однако, бывают атипичные случаи, когда у детей развивается простого типа лишай на лице, по структуре он чешуйчатый, причем когда струпья отпадают на их месте остаются депигментированные участки.
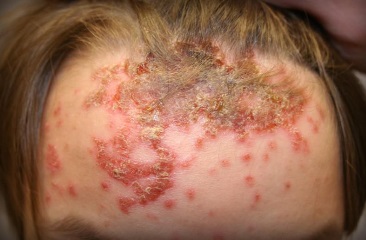
Стафилококковое импетиго
Обычно представляет собой остиофолликулит так как развивается в устьях сально-волосяных структур фолликул. Более характерно для взрослых мужчин, которые страдают от нечистоплотности, повышенной потливости, постоянных химических раздражений кожи во время бритья. Заболевание может сочетаться с другими зудящими воспалениями кожных покровов.
У детей стафилококковая инфекция кожи встречается редко и только на волосистой части головы. Струпья на голове имеют вид конусообразных желтых корочек расположенных сверху мелких пустул.
Буллезное импетиго
Отдельной разновидностью инфекционного заболевания кожи является буллезное импетиго, которое отличается образованием крупных фликтен, достигающих размеров грецкого ореха. После их вскрытия на теле остаются мокнущие участки эрозии, обладающие периферическим ростом. Чаще всего страдают от этого недуга маленькие детки при недостаточном уходе и гигиене кожи.

Буллезное импетиго
Как лечить стрептодермию в домашних условиях?
В первую очередь в домашних условиях назначается гипоаллергенная диета с ограничением сладкого, острого и жирного
Важно исключить ношение одежды из синтетики и шерсти, так как это провоцирует потоотделение и способствует увеличению и распространению очагов поражения. Пациентам настоятельно рекомендуется отдавать предпочтение натуральным тканям
Так же на период лечения стрептодермии запрещаются водные процедуры (ванна, душ) с целью предупреждения распространения заболевания. Здоровую кожу рекомендуется протирать отваром ромашки.
Медикаментозное лечение стрептодермии подразумевает использование разнонаправленных средств. С их использованием проявления симптомов снижают свою интенсивность уже в первые дни лечения. Ремиссия наступает в течение 7-10 дней с момента начала терапии.
- Для очищения поражённой поверхности кожи и её обеззараживания применяется салициловый спирт. Возможно выполнение обеззараживания с помощью водного раствора борной кислоты.
- Местно наносится тетрациклиновая или стрептоцидовая мазь. Она используется на повреждённых участках кожи под повязку. Повязки с мазью рекомендуется менять каждые 12 часов. При нанесении без повязки обновлять слой мази нужно также каждые 12 часов. При нанесении нового слоя мази нужно аккуратно удалить остатки старого средства с поверхности кожи при помощи салфетки с антисептическим раствором.
- В лечении могут применяться повязки, пропитанные водным раствором нитрата серебра в концентрации 0,25%. Также возможно использование раствора резоцина (2%).
- На поверхность корочек для размягчения и с целью обеззараживания наносится эритромициновая мазь или 3% риванол.
- При генерализованной форме стрептодермии или иммунодефицитных состояниях могут быть назначены стероидные препараты для местного применения. Они назначаются только лечащим врачом.