Внутрикожная и подкожная инъекция: техника выполнения
Содержание:
- Особенности подкожных инъекций
- Техника внутрикожных инъекций
- Внутримышечные инъекции.
- Техника выполнения
- Осложнения и некоторые способы их устранения
- Области применения
- 4.Внутривенные инъекции.
- Внутривенная инъекция: подготовка к процедуре
- Особые указания
- Какие уколы делают в живот
- Каковы риски подкожной инъекции
- Как делать укол в живот подкожно (инструкция)
- Алгоритм выполнения внутрикожного введения лекарств
- Подкожная инъекция
- Области инъекций
- Когда инъекции необходимы
- Польза от инъекций в живот
Особенности подкожных инъекций
Подкожная инъекция осуществляется на глубину 15 мм с помощью одноразовых шприцев 1-2 мл и игл длиной 20 мм и сечением 0,4 мм. За один раз подкожно обычно вводят около 2 мл препарата. Если ввести более 5 мл раствора, возникает риск перерастяжения тканей, образования инфильтрата.
Подкожно-жировая клетчатка богата кровеносными сосудами, поэтому всасывание лекарственных препаратов происходит быстрее, чем при их пероральном (через рот) введении. Однако лекарство действует медленнее, чем при внутримышечном или, особенно, внутривенном введении. Это обусловлено тем, что сеть кровеносных сосудов в подкожно-жировой клетчатке развита слабее, чем в мышцах.
Подкожные инъекции оптимальны в случаях, когда:
- Не требуется немедленного эффекта от введения препарата: растворы всасываются в течение 15-30 минут: таким способом часто осуществляют прививки.
- Нужно обеспечить постепенное поступление (пролонгированное воздействие лекарства) препарата в кровоток.
Медикаменты для пролонгированного воздействия обычно выпускаются в виде:
- суспензий;
- масляных растворов.
В этом случае в подкожной клетчатке образуется запас (депо) лекарства, который медленно поступает в кровоток.
С помощью подкожных инъекций также может осуществляться местная анестезия.
Справка! Некоторые препараты нельзя вводить внутримышечно или внутривенно. Например, с гепарином и его производными можно делать только подкожные или внутривенные инъекции. При внутримышечном его введении в местах инъекций остаются гематомы. Внутривенные инъекции запрещены при применении масляных растворов: они способны закупорить сосуд и вызвать некроз тканей.
Техника внутрикожных инъекций
Манипуляция
«Техникавнутрикожных инъекций»
Цель:диагностическая иместноеобезболивание.
Показания: для проведенияпрофилактических прививок, туберкулиновыхпроб, аллергологическихпроб,местное обезболивание.
Противопоказания: заболевания кожи.
Оснащение: манипуляционныйстолик, кушетка, емкость для дезинфекции- 2 шт., шприц инъекционный однократногоприменения 1,0 мл, длина иглы 15,0 мм (1 шт.),лоток почкообразный стерильный (1 шт.
),лоток нестерильный-1шт.
,непрокалываемыйконтейнер и пакет для использованныхшприцев-1шт, дезинфицирующее средства,антисептик для обработки инъекционногополя, для обработки рук, марлевые шарикиили салфетки
(3 шт.), мыло жидкое, перчатки стерильные(1 пара).
Алгоритм манипуляции
Последовательность действий
Обоснование
1.1. Подготовить все необходимое к манипуляции.Проверить фамилию больного, соответствие препарата врачебному назначению, прозрачность, цвет, срок годности. Уточнить аллергологический анамнез.
Эффективность проведения манипуляции. Предупреждение осложнений.
1.2. Разъяснить пациенту смысл манипуляции.Убедиться в наличии у пациента информированного согласия на предстоящую процедуру введения лекарственного препарата. В случае отсутствия такового уточнить дальнейшие действия у врача.
Профилактика осложнений, уважение прав пациента(Этический кодекс медсестры РФ ст. 7).
1.3. Провести гигиеническую антисептику рук.
Инфекционная безопасность
1.4. Обработать шейку ампулы (крышку флакона)шариками со спиртом-двухкратно.
Инфекционная безопасность
1.5. Подготовить шприц и иглу для набора препарата. Набрать лекарство в шприц из ампулы или флакона.
Правильность выполненияманипуляций.
1.6. Произвести смену иглы (надеть на конус шприца иглу для в/м инъекции). Использованную иглу поместить в емкость с дез. р-ром.
Инфекционная безопасность и соответствие требованиям постановки в/к инъекций.
1.7. Предложить или помочь пациенту занять удобноеположение: сидя или лежа.
Доступ к месту инъекции.
1.8. Определите место инъекции (выбрать, осмотреть,пропальпировать).
Предупреждение осложнений.
1.9. Надеть перчатки (стерильные), непосредственноперед проведением инъекции целесообразнообработать нестерильные перчатки растворомантисептика;
Инфекционная безопасность.
2. Выполнение процедуры.2.1. Обработайте место инъекции водном направлении раствором антисептика, первымшариком – широкое поле, вторым – непосредственноместо инъекции, подождите, пока антисептикиспарится (место инъекции должно быть сухим);
Инфекционная безопасность.
2. 2. Пальцами левой руки натянуть кожу в месте инъекции, одновременно фиксируя руку.
Обеспечение введения препарата в роговой слой кожи.
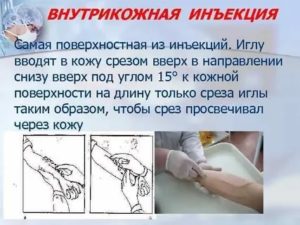
2.3. Взять шприц другой рукой, придерживая канюлюиглы указательным пальцем. Игла должна быть срезом вверх, ввести в кожу только срез иглы под углом 5о.
Обеспечение введения препарата в роговой слой кожи.
2.4. 2-ым пальцем правой руки зафиксировать иглу, прижав её к коже.
Обеспечение введения препарата в роговой слой кожи.
Обеспе 2.5
Левую руку перенести на поршень, осторожно ввести лекарство.
Обеспечение введения препарата в роговой слой кожи.
Обеспечение 2.6. Быстрым движением извлечь иглу.Запомните! После инъекции шарик не прикладывается!Критерии правильности выполнения инъекций:–на местеинъекции должна появиться папула;- симптом «лимонной корочки».
Обеспечение введения препарата в роговой слой кожи.
2.7
Объяснить пациенту, что на место инъекции не должна попадать вода, нельзя травмировать это место до определения результата реакции.
Эффективность воздействияПрепарата и достоверность результата реакции.
3. Окончание процедуры.3.1. Весь использованный инструментарий и материалподлежат дезинфекции.
Профилактика ВБИ.
3.2. Провести гигиеническую антисептику рук.
Профилактика ВБИ.
3.3. Сделать соответствующую запись о результатахвыполнения в медицинскую документацию.
Контроль количества выполненных инъекций и преемственность в работе медсестры.
Внутримышечные инъекции.
Показания: введение лекарственных препаратов.
Локализация. Для выполнения внутримышечных инъекций выбирают места, где хорошо развита мышечный слой: верхне-наружный квадрант ягодицы, область дельтовидной мышцы плеча, область трехглавой мышца плеча, передне-наружная поверхность бедра.
Техника.Предварительно обрабатывают выбранное место тампоном, смоченным 70% раствором спирта, йодонатом натрия, или другим антисептическим раствором. Игла вводится. перпендикулярно поверхности кожи на глубину 6-8 см., оставляя наруже 0,5 см. иглы. Непосредственно перед введением лекарственного вещества необходимо слегка оттянуть поршень на себя, чтобы убедиться, что игла не попала в кровеносный сосуд.
Осложнения.Образование инфильтратов и гематом.
Инфицирование с образованием абсцесса.
Абсцедирование — развитие асептического некроза (некроз тканей, вызванный вводимым препаратом) с последующим присоединением инфекции.
Облом иглы в тканях. Профилактика – введение иглы, не достигая канюли 2-3 мм.
Техническое оснащение: одноразовый стерильный шприц, стерильные ватные шарики, 70 % спирт, муляж для инъекций.
Техника выполнения
Подкожная инъекция чаще всего проводится в наружную поверхность плеча, передньозовнишню поверхность бедра, подлопаточную участок, боковую поверхность передней стенки живота и участок вокруг пупка. Перед подкожной инъекцией лекарственный препарат (особенно в виде масляного раствора) необходимо разогреть до температуры 30-37 ° C. Перед началом инъекции медицинский работник обрабатывает руки дезинфицирующим раствором и одевает резиновые перчатки. Перед введением препарата место инъекции обрабатывают антисептическим раствором (чаще всего — этиловым спиртом). Перед проведением инъекции кожа в месте прокола берется в складку, и после этого игла устанавливается под острым углом к поверхности кожи (для взрослых — до 90 °, для детей и людей со слабо выраженным подкожным жировым слоем введение под углом 45 °). Игла шприца после прокола кожи вводится в подкожную клетчатку примерно приблизительно на 2/3 длины (не менее чем на 1-2 см), для предотвращения поломки иглы рекомендуется оставить над поверхностью кожи не менее 0,5 см иглы. После прокола кожи перед введением препарата необходимо оттянуть поршень шприца назад для проверки попадания иглы в сосуд. После проверки правильности нахождения иглы препарат вводится под кожу в полном объеме. После окончания введения препарата место инъекции повторно обрабатывают антисептиком.
Осложнения и некоторые способы их устранения
При проведении данного вида процедур наиболее распространены такие осложнения, как местное инфицирование в результате нарушения стерильности и некротические процессы вследствие введения лекарств, не рассчитанных на подкожное введение, либо попадание несовместимых веществ в кровеносный сосуд. Обе ситуации характерны развитием местного воспаления тканей и требуют обязательного лечения.
Местное инфицирование
Чаще всего приводит к абсцессу. Поэтому, при появлении первых признаков (покраснения, болевых ощущений, отека) нужно как можно быстрее обработать место укола антисептическим расствором и наложить спиртовой или полуспиртовой компресс.
Некроз
Может возникнуть по причине ошибочного введения под кожу сильно раздражающего вещества (10% хлорида кальция, например). В течение первого часа проявляются и усиливаются колющие боли на участке укола. Появляется гиперемия, иногда сопровождаемая цианозом, отёк. Отеки могут сопровождаться появлением волдырей. В конечной стадии образуются некротические язвы, что свидетельствует об окончании процесса местного отмирания тканей.
При появлении первых признаков следует немедленно прекратить введение препарата и наложить жгут выше места инъекции. Далее, попытаться, воспользовавшись другим стерильным шприцом, по возможности «откачать» введенное лекарственное средство. Или же, если время упущено, напротив, «обколоть» данную область дистиллированной водой для инъекций или физраствором. По возможности, лучше приготовить раствор с одним из этих инъекционных растворителей и новокаином, взятом в концентрации 0.5% , и обколоть проблемное место сразу именно им. Это значительно уменьшит концентрацию введенного раздражающего вещества и обезболит место проблемной процедуры. Спустя 10–20 минут на это место следует наложить грелку со льдом.
При варианте развития некроза это место следует обработать зелёнкой (бриллиантовая зелень) или раствором марганцовки (перманганат калия) и наложить стерильную повязку.
Прочие
Могут проявляться и другие негативные реакции, характерные для подкожных и внутримышечных инъекций, такие как , , .
Области применения
Мезотерапию можно проводить на любой части тела, включая лицо и ягодицы. При этом косметолог должен учитывать особенности каждой зоны и применять соответствующие техники инъекций.
Итак, для каких областей и зачем используют мезотерапию:
- Лицо. Процедуры проводят для омоложения и устранения дефектов кожи.
- Волосистая часть головы. Инъекции витаминов и питательных коктейлей улучшают рост локонов, борются с алопецией и одновременно решают другие проблемы (перхоть, сальность кожи головы).
- Глаза. Мезоуколы избавляют от мешков и отеков, уменьшают выраженность «гусиных лапок».
- Губы. В этом случае мезотерапия направлена на оздоровление тканей. Применятся при авитаминозах, хейлите, трещинках и обветривании.
- Шея и зона декольте. Процедура уменьшает признаки раннего старения кожи, типичными для этой области, и жировыми отложениями в ней.
- Молочные железы. Инъекции носят чисто эстетический характер, помогают вернуть форму груди после беременности и кормления, избавляет от растяжек.
- Живот. Специально подобранные коктейли устраняют жировые отложения в этой области, предупреждают обвисание кожи после родов, уменьшают выраженность растяжек. Косметолог составляет предварительную схему инъекций, которая помогает добиться желаемой формы.
- Бедра и ягодицы. Мезотерапия в этой области уменьшает жировые отложения.
- Руки. Необходимость в инъекциях для этой зоны возникает крайне редко. Чаще всего процедуру проводят для омоложения и избавления от пигментных пятен.
Инъекционная мезотерапия оказывает комплексное влияние на кожу: активные компоненты коктейля действуют изнутри, а поверхностная травма стимулирует процесс восстановления.
4.Внутривенные инъекции.
Показания:
Введение лекарственных препаратов,
забор крови для производства анализов,
установка системы для в/в инфузий.
Локализация.
Для выполнения внутривенных инъекций
выбирают места, где хорошо прослеживаются
подкожные вены: сгибательная поверхность
локтевого сгиба, кисть. стопа, подъязычные
вены, у новорожденных вены волосистой
части головы.
Техника.
Предварительно
обрабатывают выбранное место тампоном,
смоченным 70% раствором спирта, иодонатом
натрия, или другим антисептическим
раствором. При
заборе крови на наличие алкоголя место
вкола иглы обрабатывается только
фурацилином.
При проведении в/в инъекции в локтевом
сгибе выше места предполагаемой пункции
накладывают жгут поверх марлевой
салфетки или полотенца, с такой силой,
чтобы пережатой оставались только
вены, а кровоток в артериях сохранился.
Инъекцию проводят по направлению
кровотока, игла, срезом вверх (двухмоментно,
вначале прокалывают кожу, а затем вену)
вводят в просвет сосуда. Правильность
попадания иглы определяют по появлению
крови из иглы или в шприце. После этого
жгут распускают и медленно вводят
лекарственное вещество. После извлечения
иглы и вторичной обработки места пункции
прижимают стерильным тампоном или
накладывают на 2-3 минуты давящую повязку.
Осложнения.
Инфицирование.
Прокол задней
стенки вены — отсутствие крови при
подтягивании поршня шприца и образование
инфильтрата при введении лекарственного
препарата.
Развитие флебитов
(воспаление вены) — появление гиперемии,
болей и плотного болезненного тяжа по
ходу вены.
Образование
подкожных гематом.
Техническое
оснащение:
клеенчатая подушка, резиновый жгут,
одноразовый стерильный шприц, стерильные
ватные шарики, 70 % спирт, муляж для
инъекций.
Внутривенная инъекция: подготовка к процедуре
Перед инъекцией проводится подготовка:
- пациента
- медицинского работника
- рабочего пространства
Подготовка пациента
Медицинская сестра должна представиться пациенту, объяснить ему, что врачом назначена манипуляция, получить согласие на ее проведение. У пациента следует поинтересоваться о наличии в анамнезе аллергических реакций и об опыте подобных манипуляций. Также следует выяснить, как давно пациент принимал пищу.
Большинство препаратов нельзя вводить внутривенно струйно натощак. В некоторых ситуациях, наоборот, не следует принимать пищу перед инъекцией. Пациент должен дать согласие на проведение медицинского вмешательства «внутривенная инъекция».
Подготовка медицинской сестры
Медицинская сестра проверяет наличие всего оснащения, необходимого для внутривенной инъекции. Инструментарий, медикаменты, расходные материалы, дезинфекционные растворы — все следует проконтролировать на наличие и по срокам годности.
Медработник моет руки гигиеническим способом, высушивает одноразовым полотенцем. Затем чистыми руками надевается маска, защитные очки, клеенчатый или полиэтиленовый фартук. Кожа рук обрабатывается кожным антисептиком. Следует подождать, пока руки обсохнут, затем надеть нестерильные перчатки.
Подготовка рабочего пространства
Для проведения процедуры понадобятся:
- Мыло для мытья рук
- Кожный антисептик для рук
- Манипуляционный столик
- Кушетка
- Кресло для внутривенных манипуляций. При его отсутствии — подушка для подкладывания под локтевой сгиб или другое место инъекции.
- Стерильный лоток для шприца с лекарственным средством
- Нестерильный лоток для израсходованных материалов
- Ножницы или пинцет (нестерильные) для открывания флаконов
- Пилка для открывания ампулы
- Шприцы соответствующих объемов
- Спиртовые салфетки или стерильные ватные шарики + антисептик для обработки ампул, флаконов и кожи пациента (спирт 70% или другой)
- Нестерильные перчатки
- Стерильные перчатки
- Контейнер для сбора колющих отходов класса Б
- Контейнеры для сбора отходов классов А и Б
Особые указания
При использовании гепариновых препаратов для инъекции, важен их срок годности
Он не более 1 месяца, поэтому важно использовать ампулы за это время
Хранить препараты необходимо в темном и сухом помещение, с температурой не выше 10 градусов. Оптимальный вариант — полочка на дверце холодильника.
Не стоит пугаться неблагоприятной гемостазы. Главное, вовремя диагностировать отклонение и приступить к лечению. Только так шансы родить здорового ребенка приравниваются к 99%. Согласитесь, это хороший прогноз!
Republished by Blog Post Promoter
СОВЕТУЕМ ОЗНАКОМИТСЯ:
Вакцина для собак Нобивак: схема вакцинации
Предыдущая статья
Как применять препарат Галавит в уколах: дозировка и показания к использованию
Следующая статья
Какие уколы делают в живот
Инъекции в переднюю брюшную стенку выполняются подкожно.
В ходе реализации протокола ЭКО (экстракорпорального оплодотворения) в область живота вводят гормональные препараты (Прегнил, Гонал-ф, Диферелин) и составы, стабилизирующие д-димеры, которые влияют на имплантацию.
При повышенной свёртываемости крови в живот вводят гепарин и его производные. При попадании внутрь действующее вещество разжижает кровь, даёт сосудорасширяющее и противоаллергенное эффекты. Гепарин в таблетированном виде не выпускают, ввод его в область живота оправдан клиническими исследованиями.
Особую деликатность проявляют к беременным, назначая им уколы в живот для благотворного воздействия на организм матери и ребёнка, предупреждения выкидыша и преждевременных родов. Такие медикаментозные препараты, как Клексан и его аналоги (Фраксипарин, Варфарин, другие), назначаемые будущим мамам при высоком риске тромбообразования, позволяют снизить такую опасность. Инъекции назначают также в виде профилактических мер.

Уколы в живот назначают по показаниям. Они применяются в кардиологии, при сахарном диабете, в послеродовой период, для интенсивной терапии многих других заболеваний.
Почему эти уколы делают в живот
Подкожный укол в живот с введением различных медикаментозных препаратов показал свою эффективность при распределении в организме лекарственных растворов через подкожно-жировую ткань.
Такая форма терапии предпочтительна, потому что действие вещества продлится дольше, хотя эффект наступает несколько позже по сравнению с другими видами инъекций. Подкожно-жировой слой обладает густой сосудистой сетью, поэтому введённые подкожно медикаментозные составы оказывают действие быстрее по сравнению с оральным введением – они минуют желудочно-кишечный тракт, попадая непосредственно в кровоток. Такие вещества быстро всасываются в рыхлой подкожной клетчатке, не оказывая на неё вредного воздействия.
Для получения устойчивого эффекта некоторые лекарственные составы необходимо вводить неоднократно. Курсовая терапия проводится на основе Декапептила, Пурегона, Фоллистима, Гепарина, Клексана и ряда других препаратов. В условиях стационара инъекции выполнят медработники, а дома не составит труда сделать укол самому себе.
Каковы риски подкожной инъекции
Какой бы простой ни казалась процедура подкожной инъекции в живот, важно придерживаться описанных правил. Это поможет предотвратить нежелательные последствия:
- попадание иглы в кровеносный сосуд;
- повреждение нерва;
- возникновение кровоподтёков и уплотнений в месте укола.
Эти «промахи» не опасны для здоровья. А вот если появляются лихорадка, сыпь, респираторные явления, одышка, следует обязательно показаться врачу. Он даст рекомендации по устранению такой реакции на принимаемые лекарственные средства, назначит лечебные и профилактические процедуры.
Профессиональная помощь потребуется, и если у пациента наблюдаются покраснение, припухлость, пульсирующая боль в зоне постановки укола. Эти симптомы могут свидетельствовать о развивающемся абсцессе (нарыве).
Покраснение, отёк, зуд, реже конъюнктивит или насморк – симптомы аллергии. При таких проявлениях к врачу необходимо обратиться незамедлительно.
Как делать укол в живот подкожно (инструкция)
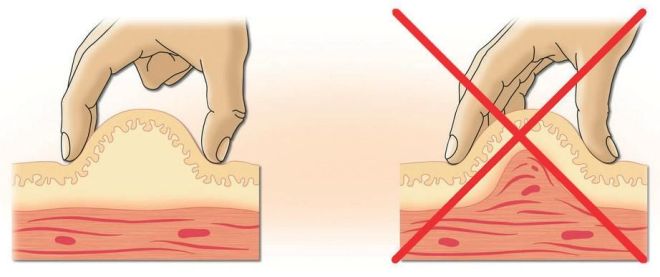
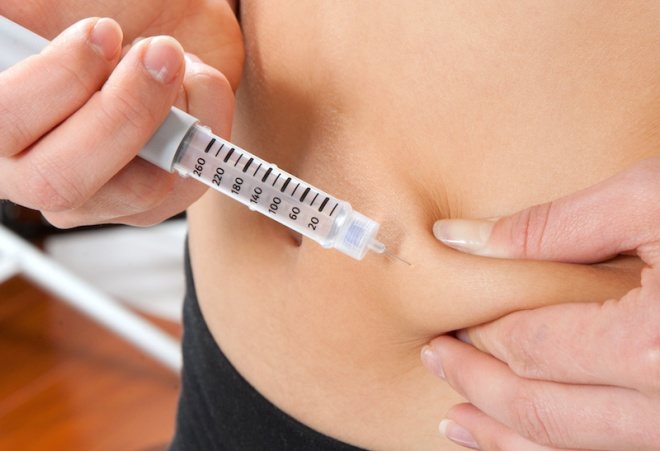
Шприц с готовым раствором нужно взять правой рукой, обеспечив свободную фиксацию большого пальца на поршне. В это время левой рукой надо сделать складку (шириной примерно 2,5 см) на животе, сжав и максимально оттянув её. Таким образом освобождается место для укола, и в него вводится игла на 2/3 длины. Угол вставленной иглы при этом составляет 30-45 градусов. Затем нажатием большого пальца на поршень содержимое цилиндра впрыскивается.
Если захватывается более 2,5 см кожи, укол может быть сделан под углом в 90 градусов, то есть строго перпендикулярно площади живота. Делая складку, следует учитывать, что необходимо захватить только жировой слой, куда потом и вводят медицинский препарат, а не в более упругий мышечный. Инъекции такого вида выполняются подкожно, а не внутримышечно.
Некоторые лекарства перед инъекцией требуют подогрева, например, масляный прогестерон
Неважно, как он будет доведён до требуемой температуры (быстро или медленно), но делают это не в кипятке
Некоторые лекарственные средства поставляются уже в шприц-ручке. Раствор для инъекции не нужно готовить и набирать, он уже содержится в цилиндре. Выполнение манипуляции осуществляется так же, как и обычным шприцем, с той лишь разницей, что дозировку лекарства надо выбрать прокруткой ручки вдоль шкалы, нанесённой на тубе инъектора.
Удаление иглы из тела после укола надо производить под тем же углом, под которым она вводилась.
Иногда врач может рекомендовать разделение дозы лекарства на две части и введение их в разные области. Второй укол выполняется так же, как и первый. Техника проведения инъекции никак не влияет на фармакологическое действие медикаментозного средства.
После процедуры место укола дезинфицируют спиртосодержащей салфеткой или ватой, смоченной в спирте.
Подкожный укол в область живота несложно сделать самостоятельно. Если пациент боится, что не справится, манипуляцию выполнит сотрудник процедурного кабинета медицинского учреждения.
Алгоритм выполнения внутрикожного введения лекарств
I. Подготовка к процедуре.
- Представиться пациенту, объяснить ход и цель процедуры.
- Помочь пациенту занять удобное положение: сидя или лежа. Выбор положения зависит от состояния пациента; вводимого препарата (при необходимости с помощью младшего медицинского персонала)
- Обработать руки гигиеническим способом, осушить, надеть перчатки, маску.
- Подготовить шприц.
Проверить срок годности, герметичность упаковки.
- Набрать лекарственный препарат в шприц.
Набор лекарственного препарата в шприц из ампулы.
— Прочитать на ампуле название лекарственного препарата, дозировку, срок годности; убедиться визуально, что лекарственный препарат пригоден: нет осадка.
— Встряхнуть ампулу, чтобы весь лекарственный препарат оказался в ее широкой части.
— Обработать ампулу ватным шариком, смоченным антисептиком. Подпилить ампулу пилочкой. Ватным шариком, смоченным антисептиком, обломить конец ампулы.
— Взять ампулу между указательным и средним пальцами, перевернув дном вверх. Ввести в нее иглу и набрать необходимое количество лекарственный препарат.
Ампулы, имеющие широкое отверстие — не переворачивать. Следить, чтобы при наборе лекарственный препарат игла все время находилась в растворе: в этом случае исключается попадание воздуха в шприц.
— Убедиться, что в шприце нет воздуха.
Если есть пузырьки воздуха на стенках цилиндра, следует слегка оттянуть поршень шприца и несколько раз «повернуть» шприц в горизонтальной плоскости. Затем следует вытеснить воздух, держа шприц над раковиной или в ампулу. Не выталкивать лекарственный препарат в воздух помещения, это опасно для здоровья.
-Сменить иглу.
При использовании шприца многоразового использования, поместить его и ватные шарики в лоток. При использовании шприца однократного применения надеть на иглу колпачок, поместить шприц с иглой ватные шарики в упаковку из-под шприца.
Набор лекарственного препарата из флакона, закрытого алюминиевой крышкой.
— Прочитать на флаконе название лекарственного препарата, дозировку, срок годности.
— Отогнуть нестерильным пинцетом (ножницами и т.п.) часть крышки флакона, прикрывающую резиновую пробку. Протереть резиновую пробку ватным шариком, смоченным антисептическим средством.
— Набрать в шприц объем воздуха, равный необходимому объему лекарственного препарата.
— Ввести иглу под углом 90° во флакон.
— Ввести воздух во флакон, перевернуть его вверх дном, слегка оттягивая поршень, набрать в шприц нужное количество лекарственного препарата из флакона.
— Извлечь иглу из флакона.
-Сменить иглу.
— Поместить шприц с иглой в стерильный лоток или упаковку из-под шприца однократного применения, в который был набран лекарственный препарат.
Вскрытый (многодозовый) флакон хранить не более 6 часов.
- Выбрать и осмотреть/пропальпировать область предполагаемой инъекции для избежания возможных осложнений.
II. Выполнение процедуры
- Обработать место инъекции не менее чем 2 шариками, смоченными антисептиком.
- Положить одну руку на предплечье пациента. Натянуть кожу на средней трети внутренней поверхности предплечья.
- Взять шприц другой рукой, придерживая канюлю иглы указательным пальцем, ввести в кожу только конец иглы почти параллельно коже, держа её срезом вверх, быстрым движением под углом 10°-15
- Медленно ввести лекарственный препарат в кожу до появления папулы, свидетельствующего о попадании раствора в дерму.
III. Окончание процедуры.
- Подвергнуть дезинфекции весь использованный материал.
- Снять перчатки, поместить их в емкость для дезинфекции.
- Обработать руки гигиеническим способом, осушить.
- Сделать соответствующую запись о результатах выполнения в медицинскую документацию
Подкожная инъекция
Подкожно-жировойслой хорошо снабжен кровеноснымисосудами, поэтому для более быстрогодействия лекарственного веществаприменяют подкожные инъекции (п/к).
Подкожно введенные лекарственныевещества быстрее всасываются, чем привведении через рот.
П/к инъекции производятиглой на глубину 15 мм и вводят до 2 мллекарственных препаратов, которыебыстро всасываются в рыхлой подкожнойклетчатке и не оказывают на нее вредноговоздействия.
Характеристикаигл, шприцев для п/к инъекций:
Длина иглы -20 мм
Сечение -0,4 мм
Объёмшприца – 1; 2 млМеста для подкожного введения:
-средняя третьпередненаружной поверхность плеча;
-средняя третьпередненаружной поверхность бедра;
-подлопаточнаяобласть;
-передняя брюшнаястенка.
В этих местах кожалегко захватывается в складку иотсутствует опасность повреждениякровеносных сосудов, нервов и надкостницы.Не рекомендуется производить инъекции:в места с отечной подкожно-жировойклетчаткой; в уплотнения от плохорассосавшихся предыдущих инъекций.
Оснащение:
Стерильно: лотокс марлевыми туфиками или ватнымишариками, шприц объёмом 1,0 или 2,0 мл, 2иглы, спирт 70%, ЛС, перчатки.
Нестерильно:ножницы, кушетка или стул, ёмкости длядезинфекции игл, шприцев, перевязочногоматериала.
Алгоритмвыполнения:
-
Объясните пациенту ход проведения манипуляции, получите от него согласие.
-
Наденьте чистый халат, маску обработайте руки на гигиеническом уровне, наденьте перчатки.
-
Наберите лекарственное средство, выпустите из шприца воздух, положите в лоток.
-
Усадите или уложите пациента, в зависимости от выбора места инъекции и ЛС.
-
Осмотрите и пропальпируйте область инъекции.
-
Обработайте место инъекции последовательно в одном направлении 2 ватными шариками, смоченными 70% раствором спирта: вначале большую зону, затем вторым шариком непосредственно место инъекции, заложите его под мизинец левой руки.
-
Возьмите в правую руку шприц (указательным пальцем правой руки держите канюлю иглы, мизинцем – поршень шприца, 1,3,4 пальцами держите цилиндр).
-
Соберите левой рукой кожу в складку треугольной формы, основанием вниз.
-
Введите иглу под углом 45° срезом вверх в основание кожной складки на глубину 1-2 см (2/3 длины иглы), придерживайте указательным пальцем канюлю иглы.
-
Перенесите левую руку на поршень и введите лекарственное средство (не перекладывайте шприц из одной руки в другую).
-
Прижмите место укола ватным шариком с 70 % спиртом.
-
Извлеките иглу, придерживая ее за канюлю.
-
Сбросьте одноразовый шприц и иглу в ёмкости c 3% хлорамином на 60 мин.
-
Снять перчатки, поместить вёмкость с дезинфицирующим раствором.
-
Вымыть руки, осушить.
Примечание.Во время инъекции и после неё через15-30 мин узнать у пациента о его самочувствиии о реакции на введённое ЛС (выявлениеосложнений и реакций).
Рис.1 .Местадля п/к инъекций
Рис.2.Техника п/к инъекции.
Введение масляных растворов подкожно
Цель: лечебная.
Показания:введение гормональных препаратов,растворов жирорастворимых витаминныхпрепаратов.
Оснащение:
Стерильно: лотокс марлевыми туфиками или ватнымишариками, шприц объёмом 1,0 или 2,0 мл, 2иглы, спирт 70%, ЛС, перчатки.
Нестерильно:ножницы, кушетка или стул, ёмкости длядезинфекции игл, шприцев, перевязочногоматериала.
Алгоритмвыполнения:
-
Объясните пациенту ход проведения манипуляции, получите от него согласие.
-
Наденьте чистый халат, маску, обработайте руки на гигиеническом уровне, наденьте перчатки.
-
Ампулу перед использованием опустите в ёмкость с тёплой водой, подогрейте до 38°С.
-
Наберите лекарство в шприц, выпустите из шприца воздух.
-
Двукратно обработайте место инъекции туфикоми с 70% спиртом.
-
Сделайте вкол иглой, потяните поршень на себя – убедитесь, что в шприц не поступает кровь – предупреждение медикаментозной эмболии (масляной).
-
Медленно введите раствор (t° масляного раствора 38°С).
-
Прижмите место укола ватным шариком с 70 % спиртом.
-
Извлеките иглу, придерживая ее за канюлю.
-
Сбросьте одноразовый шприц и иглу в ёмкости c 3% хлорамином на 60 мин.
-
Снять перчатки, поместить вёмкость с дезинфицирующим раствором.
-
Вымыть руки, осушить.
Области инъекций
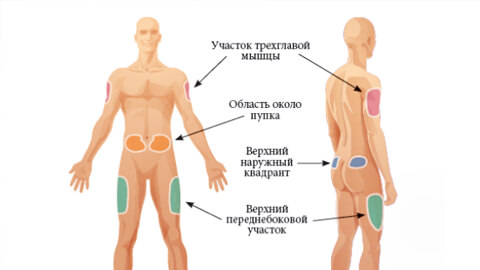
Подкожные инъекции осуществляются на участках тела с наиболее развитой подкожно-жировой клетчаткой, отсутствием нервных стволов, магистральных вен и артерий
Также важно, чтобы кожа в месте введения препарата легко захватывалась в складку. Подкожные инъекции осуществляются в следующие участки:
- верхнюю наружную поверхность плеча;
- переднюю и боковую областью брюшной стенки;
- нижнюю часть подмышечной области;
- переднюю и боковую поверхность бедра;
- подлопаточную область.
Выбор этих участков исключает возможность повреждения нервов, сосудов, надкостницы. Для достижения наилучшего лечебного эффекта и во избежание возникновения местных реакций области уколов чередуют.
Справка! Подкожные инъекции не осуществляются в участки, на которых наблюдаются уплотнения после предыдущих уколов.
Когда инъекции необходимы
Определить густоты крови беременным поможет врач. Для этого необходимо сдать анализ — гемостазиограмму.

Врач обязательно будет делать тест в следующих случаях:
- Если выкидыши или замершие беременности повторялись больше двух раз.
- Гормональные нарушения до беременности.
- Генетическая склонность к варикозному расширению вен или инфаркту.
- Угроза выкидыша при гипертозе матки. Симптомы новая боль внизу живота, тяжесть.
- Гестоз при беременности. Симптомы: отечность конечностей, повышенное артериальное давление, белок в моче.
Эти характеристики относятся к каждой второй женщине, поэтому попросите врач назначить гемостазиограмму.
Польза от инъекций в живот
Инъекции, которые назначают беременным, направлены на разжижение крови. При беременности кровь становится гуще. Для примера, представьте парез на пальце. Сначала из ранки течет жидкая кровь, затем она густеет и в итоге останавливается. В сосудах организма сбалансированы две системы, свертываемость и наоборот разжижение крови. При стрессовых ситуациях баланс может нарушиться и произойдет закупорка сосудов.
Во время беременности на организм женщины нагрузка увеличивается в несколько раз. Кровь может стать гуще, а это чревато уменьшением потока питательных веществ и кислорода к плоду. Наступает голодание и беременность может замереть или случится выкидыш.