11 лучших лекарств от аллергии
Содержание:
- Народные рецепты
- Причины появления пищевой аллергии
- Диагностика аллергии
- Симптомы пищевой аллергии
- Принципы диеты
- Прогноз или исход лечения
- А что же дети?
- Методы лечения пищевой аллергии
- Виды пищевой аллергии
- Почему возникает аллергия на продукты питания
- Что такое пищевая аллергия?
- Диагностика. Лечение. Профилактика
- Диагностика
Народные рецепты
Избавиться от недуга можно народными средствами. К самым эффективным можно отнести следующие рецепты. Отлично помогает мумие. Его разводят в воде, протирая пораженные участки кожного покрова. Принимают вовнутрь с минимальной концентрацией. Средний курс лечения может длиться до трех недель.
Пациент может вылечится при помощи порошка из яичной скорлупы. Его разбавляют лимонным соком и принимают по четверти чайной ложки после приема пищи.
Избавиться от недуга помогают натуральные соки. Их выжимают из свежих овощей – свеклы, моркови, огурцов. Разбавляют дистиллированной водой, принимают по четверти стакана за 30 минут до приема пищи.
Статья в тему: Противоаллергические таблетки. Список эффективных препаратов разных поколений

Причины появления пищевой аллергии
После поступления в организм пища разлагается на составные части – белки, жиры и углеводы. В некоторых случаях некоторые из этих компонентов могут проникать в кровоток. В результате всасывания антигенов в кровь они воспринимаются иммунной системой организма, как угроза. В результате иммунная система формирует ответ, в который вовлекаются особые белки – иммуноглобулины и медиаторы воспаления – гистамины. Для того, чтобы иммунитет подготовил бы все необходимое для ответной реакции на аллерген, ему нужно какое-то время. В течение определенного периода клетки иммунной системы вырабатывают специфические антитела, направленные на определенный аллерген. Следовательно, при первой встрече с потенциально опасным продуктом может не происходить ничего необычного. Острая иммунная реакция может наступить гораздо позже. В этом заключается коварство аллергии, как болезни.
https://www.youtube.com/watch?v=CAysBgjJ2D0
Однако тут надо отметить, что истинная аллергия, то есть патологический процесс, включающий ресурсы иммунной системы, встречается относительно редко. Гораздо чаще с пищевой аллергией смешивают непереносимость тех или иных продуктов или пищевое отравление.
Во многих случаях может наблюдаться психогенная псевдоаллергия. Так называется ситуация, когда человек психологически не переносит те или иные продукты и чувствует себя плохо после их приема.
Все виды псевдоаллергии не угрожают жизни человека. Совсем другое дело – истинная аллергия. Мощная аллергическая реакция может стать причиной угрожающих жизни состояний
И именно поэтому важно знать, в каких случаях развивается аллергия, и как от нее уберечься

Чаще всего от пищевой аллергии страдают дети. Причем, чем меньше возраст, тем больше шансов, что ребенок будет подвержен аллергии. С возрастом иммунная система организма укрепляется и обучается правильно реагировать на внешние раздражители, в том числе, и пищевые. Однако в некоторых случаях сформировавшаяся аллергия на продукты определенного типа может остаться на всю жизнь.
Кроме того, как показывают исследования, на вероятность формирования аллергии в детском возрасте оказывают влияние и наследственные факторы. Присутствие у одного из родителей аллергии к какому-либо продукту повышает вероятность возникновения аллергии у ребенка на 50%, а сразу у обоих родителей – на 75%. Таким образом, пищевую аллергию можно считать в каком-то роде наследственной болезнью.
В подавляющем большинстве случаев аллергия на какой-то продукт развивается в детские годы, и лишь в 5% случаев аллергия впервые дает знать о себе лишь во взрослом возрасте.
Особо высок риск развития пищевой аллергии у детей, страдающих аллергией на аэрозоли и пыльцу.

Причиной развития аллергии иногда может стать не только употребление аллергена в пищу, но и вдыхание его запаха.
Диагностика аллергии
Диагностика аллергии — сложная задача, так как не всегда анализы кожи и крови дают полное представление о болезни. В самых сложных случаях проходят месяцы или даже годы, прежде чем можно будет обнаружить все аллергены и их кроссы и начать эффективное лечение. Однако попробовать однозначно стоит, ведь жить с нелеченной аллергией сложно и опасно.
Диагностика аллергии
Опасный для жизни анафилактический шок теоретически может стать результатом влияния любого типа аллергена, но на практике он чаще всего возникает в результате укусов насекомых, а также попадания лекарственных или пищевых аллергенов.
При появлении симптомов аллергии не следует заниматься самолечением и принимать случайные безрецептурные антигистаминные препараты, особенно если иммунные реакции тяжелые и частые. К лечению аллергии нужно подходить методично.
Благодаря тестам (кожные пробы, анализы крови, а иногда и провокационные пробы) становится известно, на что у пациента аллергия и в какой степени. Бывает, что развивается перекрестная аллергия — тогда опыт и знания врача невозможно переоценить.
Нужно быть осторожным с альтернативными методами борьбы с аллергией. Нет никаких научных доказательств того, что аллергия реагирует на биоэнергетическую терапию, иглоукалывание, ароматерапию или гомеопатию. Особенно опасно лечить бронхиальную астму только нетрадиционными методами — можно очень серьезно осложнить болезнь.
Симптомы пищевой аллергии
Скорость проявления симптомов, наиболее типичные проявления и связанные патологические состояния зависят от механизма аллергической реакции. Скорость проявления симптоматики может варьироваться от немедленной реакции (до 2-х часов — при IgE-опосредованном механизме) до более значительного периода ( при IgE-неопосредованном механизме).
IgE-опосредованная пищевая аллергия
Симптомы IgE-опосредованной пищевой аллергии возникают в течении первых минут (не позднее 2-х часов). При данном механизме кожные прик-тесты и определение специфических антител sIgE информативны, т.е. при IgE -опосредованной пищевой аллергии можно выявить виновный аллерген анализами крови и кожными тестами.
Какие состояния могут развиться при IgE-опосредованной форме, какие бывают симптомы?
- ОАС (оральный аллергический синдром) проявляется при перекрестной пищевой аллергии на пыльцу растений, сопровождается зудом, жжением, першением в ротовой полости, иногда незначительным отеком. Симптомы могут проявляться как у детей, так и у взрослых, могут проявляться как в сезон поллинации (период цветения), так и круглый год.
- Крапивница и ангиоотек. Симптоматика возникает после попадания продукта в ЖКТ, также может проявиться при непосредственном контакте с кожей. От них могут страдать и дети, и взрослые.
- Аллергический ринит, конъюнктивит, также симптоматика бронхиальной астмы могут возникать при контакте с причинно-значимыми аллергенами у взрослых и детей.
- Желудочно кишечные симптомы (рвота, тошнота, диарея, боли в животе)
- Анафилаксия — быстрая полиорганная реакция, угрожающая жизни.
- Пищевая анафилаксия, индуцированная физической нагрузкой (Food dependent exercise-induced anaphlaxis) — редкое заболевание, которое встречается только тогда, когда человек, страдающий аллергией, съедает пищу содержащую аллерген и подвергается физической нагрузке в течение 3-4-х часов после еды. Без физической нагрузки употребление той же пищи не вызывает негативную симптоматику
Смешанный (IgE- и клеточно-опосредованный) механизм
Смешанный механизм встречается при следующих состояниях:
- Атопический дерматит/экзема.
- Эозинофильные желудочно-кишечные расстройства. Это эозинофильный эзофагит, эозинофильный гастроэнтерит. Могут поражать пациентов любого возраста, встречаются как у детей, так и у взрослых в возрасте от 15 до 50 лет. Преимущественно страдает мужской пол (примерно 70%). Около 80% имеют положительный аллергологический анамнез (АтД, астма, пищевая аллергия, поллиноз и т.д).
Симптомы клеточно-опосредованной пищевой аллергии возникают через несколько часов (обычно 24-48) после употребления «причинно-значимого» аллергена. При клеточно-опосредованных формах пищевой аллергии кожные прик-тесты и определение sIgE неинформативны. Диагноз ставим по данным анамнеза клинической картины болезни, а также по результатам элиминационной диеты.
Клеточно-опосредованный механизм
Для IgE-неопосредованного (клеточно-опосредованного) механизма характерны следующие состояния:
- Проктит, проктоколит (FPIAP), индуцированные белками пищи. Более лояльное состояние сопровождается слизью и прожилками крови в кале.
- Энтероколит, индуцированный белками пищи (FPIES; сопровождается рвотой, диареей, дефицитом массы тела, вялостью и иными симптомами.
- Легочный гемосидероз, индуцированный белками пищи (синдром Хайнера).Этот очень редкий синдром, поражающий младенцев и детей раннего возраста, характеризуется повторными эпизодами пневмонии, связанными с инфильтратами легких, желудочно-кишечным кровотечением, дефицитом железа, анемией, дефицитом массы тела ребенка. Заболевание обусловлено коровьим молоком, иммунологический механизм данного синдрома до сих пор неизвестен.
Оцените, насколько был полезен материал
Спасибо за оценку
Принципы диеты
Переход к гипоаллергенному питанию осуществляется в несколько этапов, каждый из которых должен быть выполнен последовательно. Если Вы знаете точно, какая пища вызывает реакцию, то сразу же откажитесь от ее употребления. Также выполните указанные этапы.
- Необходимо провести 1-2 дня голодания на воде. Ежедневно необходимо выпивать не менее 2 литров чистой питьевой воды комнатной температуры. Такой «вход» позволит подготовить организм к постепенному поступлению продуктов из рациона лечебного питания. Обязательно проконсультируйтесь с врачом перед началом голодания!
- На третий день включите в питание каши на воде, овощные супы без пассировки и масла, а также хлебцы из муки твердых сортов. Питаться только этими продуктами следует около 3-4 дней. Если реакции на кожу или слизистые не последовало, то смело переходите к следующему этапу.
- На заключительном этапе введите в рацион нежирные сорта мяса и птицы, разрешенные овощи и фрукты, некрепкий зеленый или белый чай, несладкие сухари и сушки. Придерживаться такого перечня продуктов следует не менее 2-3 недель и только потом можно разнообразить рацион разрешенными ягодами и кисломолочными продуктами.
Да, такую диету, особенно ее начало, сложно выдержать, однако Вы почувствуете легкость и станете лучше выглядеть, избавившись от пары лишних килограммов.
Выбирая модель гипоаллергенной диеты, нельзя забывать о необходимости учёта переносимости продуктов с последующей коррекцией рациона. Если блюдо находится в списке разрешенных к употреблению, но пациент чувствителен к нему, его придётся исключить. Широко используется гипоаллергенная диета, разработанная академиком Адо. Автор разделяет пищевые продукты на три группы:
- рекомендованные;
- ограниченно употребляемые;
- требующие исключения.
Приготовление первых и вторых блюд также требует внимательности. Больным запрещается есть острые, солёные и обработанные в коптильне продукты; не стоит употреблять наваристые бульоны, колбасные изделия, сосиски и ветчину. Аллергеном может стать печень, рыба, икра. Опасны яйца, всевозможные морепродукты, кетчуп и майонез, плавленый сыр, маргарин.
Растительные компоненты, которые не должны присутствовать в рационе больного с аллергией, указаны в таблице. Значение имеют не только свежие растительные продукты, но и обработанные – солёные, маринованные. Среди напитков и сладостей аллергенами считаются кофе, какао, шоколад. Больным рекомендуют отказаться от орехов, бобовых, мёда.
Какие продукты можно вносить в рацион нечасто в небольшом объёме? К ним относятся:
- Макароны.
- Куриное мясо, баранина.
- Овощи раннего сбора.
- Масло сливочное.
- Молоко коров и пища на его основе: сметана, творог, йогурт.
- Морковь, свёкла (сок, свежая, в отварном или тушёном виде).
- Смородина, вишня, черешня.
- Крупа манная.
Ранние овощи перед употреблением вымачивают на протяжении 2 часов – используется только очищенная с помощью фильтров вода.
Разрешенные продукты включаются в рацион с осторожностью – если пациент чувствует себя хуже, от них придется отказаться. Для детей рекомендуется составлять меню так, чтобы оно покрывало энергетические потребности и включало крупы, мясо, молочные продукты, фрукты и овощи
Перед тем как приобретать новые продуктовые товары, следует внимательно ознакомиться с составом – даже в обычном йогурте могут быть компоненты, вызывающие аллергию.
Прогноз или исход лечения
По мониторингам эксперты иммунологического Института ФМБА России сегодня от аллергии мучается примерно половина жителей России. Еще несколько лет назад от болезни страдало исключительно четверть населения страны, а сегодня – уже треть. На Западе от аллергии заболело по статистике 35 % взрослого населения.
В России эти обследования выполняются не везде, но установлено, что в Москве 15% населения страдает аллергией. За прошедшие 10 лет число заболевших аллергией в России возросло на 20 %.
Конкретно говоря, аллергия на пищу отмечается в среднем у 10% детей и 2% взрослых. У 30-40% детей и 20% взрослых, мучающихся атопическим дерматитом, отягощения болезни несут в себе связь с пищевыми аллергенами.
Пациенты с бронхиальной астмой в 8% случаев имеют пароксизмы удушья при употреблении в пищу аллергенов, а в части больных атопией связь осложнения заболевания с пищевыми аллергенами доводится 17%.
В обществе пациентов с болезнями пищеварительного тракта интразональность аллергии к продуктам питания значительнее, чем среди лиц, у которых нет этой патологии, и колеблется от 5 до 50%.
Самая тягостная реакция при подлинной аллергии на компоненты пищи заключается в анафилактическом шоке. Развивается состояние после употребления в пищу следующих продуктов: рыбы и морепродуктов, яйца, молока, жирных орехов и др.
Анафилактический шок при пищевой аллергии обнаруживается через минуту и до 4 часов после еды, описывается тяжелым течением (смертельный исход при анафилактическом шоке находится от 20 до 70%).
Анафилактический шок, стимулированный определенным веществом из пищевых продуктов, бывает при псевдоаллергии, по медицинским симптомам он может иметь аналогичное состояние, но выделяется от последнего отсутствием синдрома и прогноз излечения благоприятен.
Обычно выявляются другие симптомы: резко снижается кровяное давление и человек может потерять сознание.
Аналогично может возникнуть реакция в виде покраснений на теле и отека Квинке, человек чувствует упадок сил. Прогноз при данной патологии благоприятный и при хорошем лечении положительный эффект настает быстро, в первые минуты и часы после начала терапии.
А что же дети?
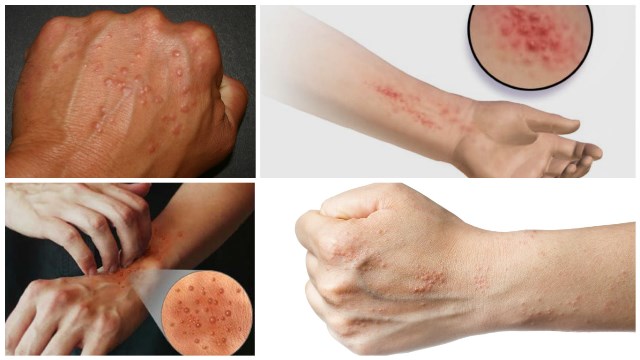
Пищевая аллергия у ребёнка — серьёзная проблема. Поэтому главная задача родителей — скорейшее выявление продукта, вызывающего аллергию, и исключение его из рациона малыша. Пищевая аллергия у грудничка, как и пищевая аллергия у ребёнка 2 года и старше, проявляется различными высыпаниями: узелками, пузырьками, розовыми или красными пятнами. Располагается аллергия на лице, шее, коже разгибательных поверхностей суставов, туловище, ягодицах, беспокоит кожный зуд. Малыш плохо ест, спит, становится капризным и беспокойным.
Кстати, утверждение о том, что у ребёнка может быть аллергия на молоко матери — не более, чем миф! Скорее всего, организм малыша реагирует на аллергены, попавшие в материнское молоко вместе с питанием: возможно, мама накануне ела яйцо, рыбу, шоколад или арахис…
Маскироваться под симптомы пищевой аллергии у детей могут и различные врождённые болезни, связанные с нарушением обмена веществ, например, фенилкетонурия. При таких заболеваниях организм не способен усваивать определённые вещества — белки, углеводы и т.д. Установить диагноз можно благодаря ряду биохимических и генетических исследований.
Методы лечения пищевой аллергии
Основной задачей лечебных мероприятий служит устранение причины, в результате которая появляется пищевая аллергия и дальнейшее исключение попадание этого типа аллергенов в организм. Проводится курс лечения антигистаминными средствами, с одновременным приемом сорбентов, которые помогают быстрому выведению аллергичных токсинов из организма, в тоже время усиливают действие антигистаминных препаратов.
Строгая диета, исключающая малейшее содержание продуктов, относящихся к «группе аллергенного риска». Пищевая аллергия также лечится иммуностимулирующими препаратами, которые назначаются с целью повышения функций сопротивляемости организма.
Когда предполагается диагноз пищевой аллергии, взаимосвязь имеющихся симптомов с приемом пищи оценивается с помощью кожных или lgE-специфических радиоаллергосорбентных тестов. Положительные результаты проб еще не доказывают клинически значимую аллергию, но отрицательные результаты ее исключают. Если ответы на кожные пробы положительны, определенный продукт удаляется из диеты; если симптоматика начинает угасать, пациенту рекомендуют повторить прием этой пищи (предпочтительно в двойном слепом тесте) для повторного проявления симптомов аллергии.
Альтернативой кожных тестов является удаление продуктов, по мнению пациентов, вызывающих аллергическую симптоматику, назначение диеты, состоящей из относительно неаллергенных продуктов и исключение обычных аллергенов. Никакие другие продукты не могут употребляться, за исключением рекомендованных. Должны быть использованы чистые продукты. Многие коммерчески приготовленные продукты содержат нежелательные вещества в большом количестве (например, выпускаемый в промышленных масштабах ржаной хлеб содержит пшеничную муку) или в следовом количестве: мука для обсыпки или жир для запекания либо обжарки, что затрудняет выявление нежелательных продуктов.
Виды пищевой аллергии
В классификации побочных реакций на пищу, принятой за рубежом, выделяют следующие виды: истинная пищевая аллергия (ИЛА); пищевая псевдоаллергия, или ложная пищевая аллергия (ЛПA); пищевая непереносимость; токсические пищевые реакции; анафилактический шок.
Согласно общепринятой классификации EAACI (1994), к реакциям непереносимости пищевых продуктов можно отнести реакции на пищу токсического и нетоксического характера. Среди нетоксических реакций на пищу выделяют непереносимость пищевых продуктов, обусловленную нарушениями в системе иммунитета (пищевая аллергия) и реакциями неиммунологического характера (пищевая непереносимость).
Почему возникает аллергия на продукты питания
Истинная причина возникновения аллергии неизвестна. Предполагается ведущая роль генетической предрасположенности, а конкретнее – наличия в организме потенциального аллергика специальных структур («эпитопов»), которые облегчают процесс активации T-лимфоцитов хелперов, распознающих «чужака», а затем и иммуноглобулинов класса E, непосредственно атакующих «врага».
Облегчается развитие аллергических реакций и при нарушении нормальной работы желудочно-кишечного тракта. При этом попадающие в желудок и кишечник, белковые антигены задерживаются там дольше обычного времени и длительно контактируют с иммунными клетками организма.
Желудочно-кишечный тракт не только занимается перевариванием пищи, но является еще и своеобразным защитным барьером для любых чужеродных белков, поступающих в организм с продуктами питания. При этом на определенные пищевые продукты и пищевые добавки иммунная система может реагировать особенно бурно, то есть развивается повышенная чувствительность на некоторые чужеродные вещества белковой природы. При повторном попадании пищевого аллергена в организм начинается выработка антител (в виде специфических иммуноглобулинов E) к чужеродному веществу, повышается секреция таких биологически активных веществ, как гистамин и серотонин. При этом развивается аллергический воспалительный процесс не только в органах желудочно-кишечного тракта, но и за его пределами (на кожных покровах, в слизистой оболочке носоглотки и бронхов, реже – в других органах и тканях).
Кроме пищевой аллергии довольно часто встречаются псевдоаллергические реакции, связанные с непереносимостью определенных продуктов при воспалительных заболеваниях желудка и кишечника, при недостаточной выработке определенных пищеварительных ферментов, а также при некоторых невротических и психических расстройствах. При этом могут появляться симптомы, сходные с пищевой аллергией, хотя никаких аллергенов в организм не поступает.
Факторы риска развития пищевой аллергии у ребенка
- Наличие аллергических проявлений в анамнезе у близких родственников (родители, дедушки и бабушки)
- Неправильное питание женщины во время беременности и грудного вскармливания (злоупотребление продуктами с выраженной аллергенной активностью: рыба, яйца, орехи, молоко и др.);
- Отказ от кормления ребенка грудным молоком и ранний перевод на искусственное вскармливание;
- Различные погрешности в организации полноценного питания у детей раннего возраста: раннее или позднее введение прикорма, использование нежелательных пищевых продуктов в данный конкретный возрастной период, перекармливание ребенка и т.п.;
- Наличие сопутствующих заболеваний желудочно-кишечного тракта, печени и желчевыводящих путей и др.
Что такое пищевая аллергия?
Пищевая аллергия – это чрезмерная реакция иммунной системы на некоторые поступающие в организм продукты питания (обычно белковой природы: молоко, яйца, соя, морепродукты, куриное мясо, орехи). При этом иммунитет вдруг начинает считать то или иное вещество, содержащееся в пище, чужеродным, вредным и начинает усиленно вырабатывать против него «противоядие», то есть антитела, предназначенные для подавления и уничтожения «чужака». Чаще всего пищевая аллергия появляется впервые в детстве – у грудничков и детей раннего возраста (то есть первого года жизни). Частота появления некоторых аллергических реакций уменьшается с возрастом.
Диагностика. Лечение. Профилактика
Заподозрить наличие данной проблемы можно по появлению неприятных симптомов после употребления в пищу тех или иных продуктов при наличии аллергии на другие вещества. Для верификации диагноза перекрестной аллергии необходимо проконсультироваться с врачом-аллергологом.
В первую очередь, доктор проведет опрос, выяснив, можно ли говорить о перекрестной реактивности или «самостоятельной» пищевой аллергии.
Лабораторная диагностика проводится методом кожных проб – нанесение на кожу экстрактов предполагаемого аллергена, а также оральных провокационных тестов. Кроме того, используют анализ крови на наличие иммуноглобулинов Е как маркера аллергической реакции. Однако этими методами подтверждается факт наличия аллергии на конкретное вещество вообще.
Чтобы разграничить истинную пищевую аллергию или поллиноз с перекрестными реакциями, используются специальные тесты, например, система «ISAC ImmunoCAP», разработанная компанией Phadia AB (Upsalla, Швеция). Используют также иммуноферментный анализ и радиоаллергосорбентные тесты.
Терапия перекрестной аллергии держится на двух столпах:
- лечение «основной» аллергии;
- элиминационная диета.
При необходимости назначаются симптоматические средства.
- Для реализации первой задачи, особенно если «основным» заболеванием является поллиноз или аллергия на споры грибов, оптимально использовать АСИТ.
- Другой вариант – полностью исключить контакт с основным аллергеном. Этого можно достичь при гиперчувствительности, например, к латексу.
- Симптоматическая терапия подразумевает использование антигистаминных средств, энтеросорбентов, глюкокортикоидов местного действия. Ее задача – снять клинические симптомы.
«Перекрестная диета» при аллергии подразумевает исключение продуктов, содержащих аллергизирующие вещества, причем даже в следовой концентрации. Их список должен предоставить аллерголог, с ним можно ознакомиться при помощи фильтра перекрестной аллергии или воспользовавшись специальными таблицами.
Однако стоит быть внимательными: мясная, молочная и злаковая пища может исключаться только при доказанной связи типа «прием-реакция» и с качественным подбором эквивалентных продуктов.
Стоит также помнить, что:
- Термическая обработка не всегда приводит к потере аллергенности, а зачастую наоборот, усиливает ее.
- Овощи и фрукты после дозревания опаснее, чем в слегка недозрелом виде.
- Ни пастеризованные, ни стерилизованные, ни замороженные продукты существенно не отличаются по своим аллергенным свойствам от свежих.
Профилактические меры
Внимательно относиться к вакцинации (так, вакцина от гриппа сделана с использованием эмбрионов курицы, при аллергии на куриное мясо или яйцо ее использование противопоказано), введению сывороток (так, при аллергии на конину использовать противодифтерийную сыворотку можно только по экстренным жизненным показаниям с введением антигистамина и преднизолона);
При наличии сезонного поллиноза следует соблюдать максимальную осторожность, не гулять в безветренную погоду, использовать фильтры для воздуха, соблюдать гипоаллергенную диету;
Избегать укусов насекомых, особенно при наличии аллергии на рыбу и морепродукты;
Не использовать натуральные пухо-перьевые подушки и одеяла;
Чаще проводить влажную уборку в доме;
Обязательно сообщать медицинским работникам о наличии лекарственной аллергии, не использовать антибиотики пенициллинового ряда в случае гиперчувствительности к ним.
Некоторые пункты профилактических мероприятий наводят на мысль, что перекрестная аллергия – это не всегда плохо.
Нежелательные симптомы, возникшие после употребления рыбы и морепродуктов, не принесут существенного вреда здоровью (если это не анафилаксия, конечно), но могут стать «звоночком», предупреждением о необходимости проведения обследования и определения чувствительности к укусам насекомых. Которые являются одной из основных причин развития анафилактического шока.
Диагностика
Диагноз пищевой аллергии во всех вышеуказанных случаях устанавливается на основании осмотра и опроса больного, а также результатов специфического аллергологического обследования с пищевыми аллергенами, и при полном исчезновении проявлений пищевой аллергии после назначения элиминационной (то есть не содержащей аллергенов) диеты.
Нередко под маской пищевой аллергии скрываются заболевания желудочно-кишечного тракта или приобретенные ферментопатии, глистные инвазии, психические заболевания и др.
Цитологическое исследование мазков (отпечатков) со слизистых (полость носа, конъюнктивы, мокрота и др.) представляет собой доступный тест, позволяющий косвенно уточнить природу реакции (аллергическую, инфекционную или другую).
Кожные тесты с пищевыми аллергенами следует обязательно включать в план обследования больных с пищевой аллергией.
Провокационные тесты относят к наиболее достоверным методам диагностики аллергии. Учитывая, что эти тесты могут привести к развитию тяжелой системной реакции, их рекомендуется проводить только в условиях стационара или амбулаторно, в аллергологическом кабинете, существующем на базе многопрофильного стационара с отделением интенсивной терапии.
За две недели до проведения провокационного теста назначается диета с исключением предполагаемых причинных пищевых аллергенов. Провокационный тест проводится утром, натощак, на фоне общего хорошего самочувствия больного. В качестве пищевых аллергенов могут использоваться сухие или лиофилизированные пищевые продукты (сухое молоко, яичный порошок, мука, орехи, мясо и т. д.). Предполагаемый пищевой аллерген (8 мг), заключенный в капсулу (например, желатиновую), дают проглотить больному, после чего в течение 24 часов наблюдают за ним, фиксируя субъективные и объективные показатели: жалобы, состояние кожных покровов и слизистых, колебания артериального давления, частоту сердечных сокращений и др.
Если в течение 24 часов признаки пищевой аллергии не появляются, тест повторяют через сутки, но дозу вводимого аллергена увеличивают до 20 мг. В случае отрицательного результата тест повторяют через сутки, каждый раз удваивая дозу вводимого пищевого сухого продукта, постепенно доводя ее до 8000 мг, что соответствует 100 г исходного пищевого продукта. Если после введения 8000 мг пищевого аллергена реакции не последует, тестирование прекращают и считают, что испытуемый продукт не является пищевым аллергеном у данного больного.
Маленьким детям, которые не могут проглотить капсулу, пищевой аллерген можно добавить в пищу. Схема проведения провокационных тестов у детей такая же, как у взрослых, но доза вводимых пищевых аллергенов колеблется от 8 мг до 2000 мг.
При пищевой аллергии признаки непереносимости, как правило, появляются через 2—12 часов после провокационного введения пищевого продукта: кожные высыпания, желудочно-кишечные проявления и т. д. Провокационные тесты не назначаются с теми продуктами, которые могут вызвать тяжелые системные реакции. Метод «гемокод» для диагностики истинной пищевой аллергии применяться не может, так как с его помощью нельзя выявлять специфические аллергические антитела к пищевым продуктам. К наиболее информативным исследованиям, позволяющим выявлять пищевую аллергию, относятся:
- радиоаллергосорбентный тест (РАСТ);
- иммуноферментный анализ (ИФА);
- тест с использованием САР-system, MAST-CLA-system.