Антенатальная гибель плода: причины, обследование и подготовка к следующей беременности
Содержание:
- Факторы, провоцирующие патологию
- Тест виброакустической стимуляцией плода
- Как предотвратить внутриутробную смерть плода
- Биофизический профиль плода (БПП)
- Мероприятия по антенатальной охране плода
- Сопутствующая симптоматика
- Иммунные и аутоиммунные факторы
- Клинические проявления
- Внутриутробная антенатальная многоплодная гибель плода на поздних сроках
- Антенатальная гибель плода: рассказ молодой мамы – видео
- Мацерация
- Этиология
- Рентгенодиагностика
- Этиология. Патогенез. Нозология
- Гибель плода при многоплодной беременности
- Многоплодная беременность
- Выводы
Факторы, провоцирующие патологию
Причин и факторов, которые могут привести к гибели эмбриона, существует немало, и часто они имеют комплексный характер. Именно поэтому иногда установить точную причину сложно.
Достаточно редко пуповина обматывается вокруг шеи малыша, тем самым перекрывая поступление в его организм питательных веществ. В тех случаях, когда ситуация не прекращается, повышается риск удушья.
Также причиной антенатальной гибели бывают патологии в развитии плаценты, неправильное расположение плода, травма живота, гематомы и др.
Кроме этого, к наиболее распространенным причинам можно отнести такие:
- токсикоз на поздних сроках ;
- невынашивание и выкидыши в анамнезе;
- маловодие/многоводие;
- хроническая плацентарная недостаточность;
- воспаление половых органов;
- нездоровый образ жизни, вредные привычки;
- прием лекарственных препаратов без предварительной консультации доктора, злоупотребление ними;
- нарушение гормонального фона;
- стрессы, нервные срывы.
Многие из факторов совершенно не зависят от женщины и ее образа жизни, поэтому ни в коем случае нельзя обвинять ее в случившемся.

Сегодня медицина также выделяет некоторые иммунные/аутоиммунные и инфекционные заболевания, в результате которые беременная женщина может потерять ребенка.
Иммунные и аутоиммунные факторы
Одна из самых распространенных причин гибели ребенка в утробе — резус-конфликт. В таких случаях организм беременной женщины воспринимает плод как потенциальную угрозу и пытается «избавится» от нее, вырабатывая антитела, препятствующие развитию плода и способствующие его отторжению.
При АФС поражаются как мелкие капилляры, так и крупные вены и артерии, поэтому симптоматика при данном заболевание может отличаться, в зависимости от сложности ситуации и локализации тромбов.
Инфекционные заболевания
Большую угрозу жизни младенца несут инфекционные заболевания. Чаще всего случаи внутриутробной смерти фиксировались при наличии у беременной женщины хламидиоза, герпеса, микоплазмоза и др.
Инфекции могут быть обнаружены и ранее, но во время беременности организм женщины ослабевает, из-за чего любая болезнь имеет более острую симптоматику и переноситься в разы сложнее.
Заражение вирусом у взрослых происходит при половых контактах, через слюну и кровь. Если ребенок заразился, находясь еще в утробе матери, это может стать причиной развития цитомегаловирусной инфекции, что в последствие приводит к расстройствам ЦНС (отставание умственного развития, тугоухость), а также, в некоторых случаях к летальному исходу.
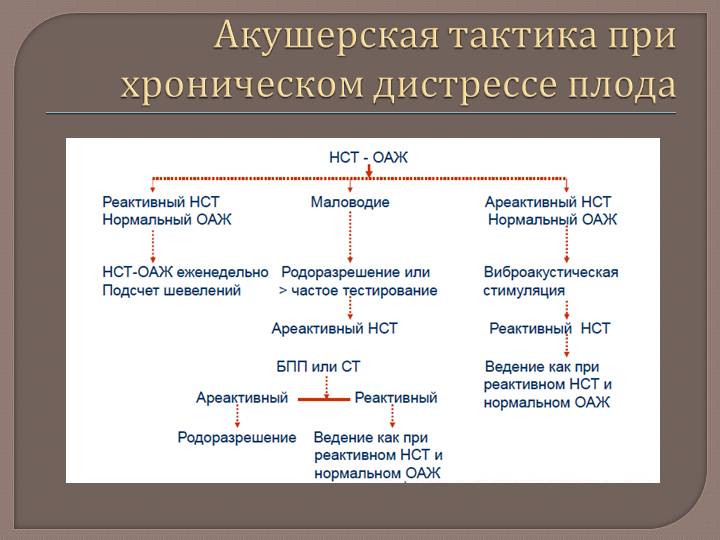
Тест виброакустической стимуляцией плода
Он был предложен для уменьшения частоты нереактивные результатов НСТ вследствие сна у плода. Виброакустическая стимуляция вызывает пробуждения плода и потенциально увеличивает его активность. Тест выполняется путем приближения искусственной гортани или электрической зубной щетки непосредственно к передней брюшной стенки плода. При выполнении этого теста обычно уменьшается необходимое время для выполнения НСО. Недостатками НСТ является высокая частота ложноположительных результатов — 50%, тест с виброакустической стимуляцией позволяет уменьшить частоту ложноположительных результатов НСТ. Частота ложноотрицательных результатов НСТ низкая и составляет 1,4 1000 тестов.
При нереактивном НСТ дальнейшее обследование включает выполнение контрактильного стрессового теста или исследование биофизического профиля плода, хотя в некоторых ситуациях оптимальной опцией будет ускорение родоразрешения.
Сократительный стрессовый тест (КСТ) выполняется при положении беременной на левом боку. Сокращение матки могут быть спонтанными или индуцируются путем введения раствора окситоцина. Для достижения адекватного контрактильного стрессового теста необходимо вызывать три маточных сокращение за 10 мин. Сократительной стрессовый тест интерпретируется следующим образом.
Положительный КСТ — наличие поздних децелераций (тех, что опаздывают по отношению к началу схваток и завершаются после их окончания), сердечного ритма (замедлений сердечного ритма на 15 с и более в течение 15 с и более) при более чем 50% маточных сокращений.
Негативный КСТ — отсутствие поздних децелераций.
Смутный КСТ — появление децелераций в ответ на стимуляцию матки или изолированных поздних децелерациях.
Частота ложноположительных результатов положительного КСТ равна 50%, то есть у половины пациенток с поздними децелерациями в ответ на КСТ состояние плода при рождении удовлетворительное.
Практическое применение КСТ ограничено в связи с необходимостью введения окситоцина, опасностью гиперстимуляции матки и острой гипоксии плода, особенно у пациенток с хронической плацентарной недостаточностью, при инсулинзависимом сахарном диабете, гипертензии матери, хронических заболеваниях почек, аутоиммунных заболеваниях, преэклампсии, ЗВУР плода и т.д. ). В клинической практике КСТ частично заменяют модифицированными тестами (например, тестом с маммарной стимуляцией (сокращения матки возникают при раздражении сосков беременной), а также биофизическим профилем плода.
Как предотвратить внутриутробную смерть плода
Точно спрогнозировать и предотвратить интранатальную гибель очень сложно, поскольку в некоторых ситуациях присутствует ряд факторов, повлиять на которые совершенно невозможно. Но в большинстве случаев грамотный подход к планированию беременности и ответственность будущей матери уменьшат риск замирания плода и позволят благополучно родить своего малыша.
Перед тем, как планировать зачатие, доктора рекомендуют обеим супругам пройти ряд медицинских обследований и сдать необходимые анализы, чтобы удостовериться в отсутствии инфекций, заболеваний и других факторов, которые могут негативно повлиять на будущую беременность. При необходимости, будет назначено соответствующее лечение.
Женщине, которая уже находится в положении, нужно регулярно посещать гинеколога в женской консультации, не отказываться от сдачи анализов и соблюдать все рекомендации гинеколога. Такие меры помогут контролировать состояние женщины и ее будущего ребенка, а также вовремя обнаружить любые отклонения и принять срочные меры, если это потребуется.
И всё же учшая профилактика проблем в период гестации — это планирование беременности. Врачи рекомендуют заранее растительный комплекс на основе алтайский трав для легкого зачатия и успешного вынашивания плода — Сбор Серафимы. Средство не только облегчает течение беременности, но и излечивает множество хронических заболеваний.
Также в качестве профилактики следует придерживаться таких рекомендаций:
- Избавиться от вредных привычек (наркотические вещества, алкоголь, курение).
- Любые лекарства во время вынашивания должны приниматься только по рекомендации доктора.
- Исключение травм, падений, больших физически нагрузок.
- Минимум стрессов и переживаний.
- При малейших подозрениях и симптомах, сигнализирующих о какой-либо проблеме, не стоит ждать – сразу обращайтесь к врачам.
Видеосюжет на тема внутриутробной гибели эмбриона:
Биофизический профиль плода (БПП)
Он включает результат НСТ в комбинации с четырьмя другими биофизическими параметрами жизнедеятельности плода, которые оцениваются при ультразвуковом исследовании: дыхательные движения плода, телодвижений и конечности плода, тонус плода и объем амниотической жидкости. Некоторые врачи оценивают также степень зрелости плаценты. Каждый компонент оценивается от 0 до 2 баллов. Оценка 8-10 баллов свидетельствует об удовлетворительном состоянии плода, 6-7 баллов — подозрительный тест, требует повторения, <6 баллов — гипоксия плода, необходимость повторения теста или родоразрешения.
Физиологической основой интерпретации БПП является понимание того факта, что при развитии плода первым появляется тонус, затем — движения плода, и, наконец, дыхательные движения. При гипоксии плода эти признаки нарушаются в обратном порядке, то есть сначала уменьшаются дыхательные движения, затем движения конечностей и, в последнюю очередь, тонус плода.
Преимуществом биофизического профиля является возможность визуализации плода, определения объема амниотической жидкости и аномалий развития плода; он имеет меньшую частоту ложноположительных результатов по сравнению с НСО. Недостатками являются длительность выполнения, необходимость дорогостоящего оборудования и опытного персонала для выполнения теста.
Для уменьшения времени выполнения НСТ было предложен модифицированный биофизический профиль плода, который заключается в выполнении НСТ и измерении индекса амниотической жидкости (ИАР). Модифицированный БПП имеет такую же чувствительность по выявлению гипоксии плода, как и полный БПП. В случае нереактивного НСТ выполняют полный биофизический профиль. Частота ложноположительных результатов БПП равна 20%, ложноотрицательных — 0,6 1000 тестов.
Ложноотрицательные результаты НСТ и БПП в большинстве случаев ассоциированы с такими состояниями как инсулинзависимый сахарный диабет (тип I), преэклампсия у матери или ЗВУР плода. Для уменьшения частоты ложноотрицательных результатов НСТ в таких категорий пациенток тесты антенатальной оценки состояния плода рекомендуют проводить не менее 2 раз в неделю.
Мероприятия по антенатальной охране плода
Антенатальная охрана здоровья плода предполагает комплексный подход. Она включает в себя множество мероприятий, которые направлены на раннее выявление и лечение заболеваний, нарушений.
Среди основных составляющих этого процесса можно выделить:
- профилактику инфекционных заболеваний;
- предупреждение развития сердечно-сосудистых нарушений;
- исключение токсикозов и гестозов;
- правильное, рациональное питание;
- запрет на прием медикаментов без разрешения врача;
- полный отказ от вредных привычек;
- соблюдение режима труда и отдыха;
- лечебную физкультуру;
- психопрофилактическую подготовку женщины к родам.
Антенатальная охрана плода – клинические рекомендации
Правильно организованная антенатальная охрана зачастую определяет состояние здоровья новорожденного ребенка. Полное соблюдение врачебных рекомендаций, своевременное прохождение профилактических осмотров и обследований являются ее основополагающим фактором.
Среди основных составляющих данного комплекса мероприятий выделяют:
- Заботу о репродуктивном и соматическом здоровье будущих родителей.
- Контроль за состоянием здоровья матери во время беременности.
Антенатальное наблюдение
Антенатальная профилактика заключается в проведении дородовых патронажей. За своевременностью их проведения следит участковая педиатрическая служба. Первый и второй патронажи осуществляются участковой медицинской сестрой, третий – участковым врачом педиатром. В ходе подобного наблюдения медики следят за состоянием здоровья матери, анализируют основные показатели. Осуществляемая антенатальная охрана плода направлена на раннее выявление возникающих патологий развития.
Антенатальный скрининг
Дородовой скрининг, который нередко обозначают термином антенатальная диагностика, включает трехкратное проведение УЗИ за весь период беременности. Кроме того, врачи занимаются заполнением гравидограммы в дородовом периоде. В ней регистрируются основные результаты клинико-лабораторных обследований, результаты теста движений, которые проводятся с 28-й недели до момента родов. Все это входит в программу первичного скрининга, которая может дополняться вторичным. Осуществляется такое антенатальное обследование в специализированных отделениях диагностики.
Антенатальный уход
Неправильно проводимый антенатальный уход нередко связывают с наступлением преждевременных родов, поэтому о его значимости медики говорят все чаще. Основным направлением при этом является раннее выявление патологий и антенатальное лечение. Решение о возможности и целесообразности проведения терапии во время беременности принимает врач. Он же определяет масштаб, алгоритм проведения лечебных мероприятий
Отдельное внимание уделяют эффективности терапевтического воздействия
Сопутствующая симптоматика
Внутриутробную смерть плода можно распознать по ряду признаков. Клиническая картина в таком случае выглядит следующим образом:
- женщина ощущает слабость, недомогание, сильную тяжесть в нижней части живота;
- прекращаются шевеления малыша;
- снижается или повышается маточный тонус;
- молочные железы уменьшаются в размерах и становятся вялыми;
- резко прекращаются токсикоз и рост живота;
- в ряде ситуаций происходит самопроизвольное прерывание беременности.
В случаях, когда с момента внутриутробной гибели плода прошло несколько недель, к перечисленным симптомам добавляются признаки, характерные для септического процесса.
 Такая клиническая картина проявляется в виде:
Такая клиническая картина проявляется в виде:
- гипертермического синдрома;
- сильных болезненных ощущений в области живота;
- приступов головокружения;
- головной боли;
- угнетения центральной нервной системы, проявляющегося в форме гиперсомнии;
- нарушения сознания.
В тяжелых случаях летальный исход ребенка в антенатальном периоде может приводить к гибели женщины. Чтобы этого не произошло, при подозрении на данную патологию рекомендуется как можно быстрее обратиться за медицинской помощью. В такой ситуации своевременность принятия лечебных мер играет решающую роль.
Иммунные и аутоиммунные факторы
В последнее время все более распространенным становится иммунологический фактор. Так как плодное яйцо наполовину состоит из генетической информации отца, организм будущей матери может воспринимать его как чужеродное тело. Это провоцирует выработку антител, препятствующих развитию плода. Другими словами, происходит отторжение эмбриона иммунной системой женщины.

Большое число антител к фосфолипидам, находящимся в плазме крови, вызывает появление аутоиммунных нарушений. Первое место среди них принадлежит антифосфолипидном синдрому. Практически 5% случаев замирания плода происходят вследствие присутствия данной патологии. При следующих беременностях этот показатель возрастает до 42%. Главная причина появления данного синдрома – наследственность. Патология провоцирует образование тромбов и значительно усложняет ситуацию с течением беременности.
Клинические проявления
Патогномичным признаком патологии является отсутствие роста матки. До 14 – 16 недель прекращение роста плодовместилища устанавливают при гинекологическом двуручном исследовании, в поздние сроки отмечается отсутствие увеличения, а иногда и некоторое снижение окружности живота и высоты стояния дна матки. Беременная отмечает исчезновение шевелений плода, повышенный или пониженный тонус плодовместилища. Исчезают нагрубание и болезненность молочных желез. При нахождении мертвого плода в матке 2 недели и больше ухудшается общее самочувствие, присоединяются слабость с недомоганием, дискомфорт и боль внизу живота. Повышение температуры тела свидетельствует об инфицировании мертвого плода и требует принятия экстренных мер. В поздних сроках характерным симптомом патологии служит отсутствие сердцебиения плода при аускультации.
Внутриутробная антенатальная многоплодная гибель плода на поздних сроках
Глобальным стрессом для матери является гибель плода на поздних сроках. Она готовит для него детскую комнату, чувствует его внутри себя, и внезапно все это пропадает. Риск замирания беременности заметно возрастает при многоплодной беременности. Если внутриутробно погиб один малыш, то это может совершенно не отразиться на полноценном развитии второго малыша, но только в том случае, если это произошло на ранних сроках беременности. Мертвый эмбрион может пропасть самостоятельно, медицинские специалисты называют это явление феноменом исчезающего малыша. Но, здоровому близнецу угрожает опасность, если гибель второго произошла позднее 20 недели беременности. В этом случае, риск его смерти составляет 38%, к тому же, заметно возрастают шансы развития образования различных патологий и поражений центральной нервной системы.
Антенатальная гибель плода: рассказ молодой мамы – видео
На этом видеоролике молодая мама (именно так, вторая беременность девушки прошла успешно) делится личным опытом пережитого. Если вы находитесь в похожей ситуации – обязательно посмотрите этот ролик. Она смогла, значит, и вы сможете.
Нет ничего ужаснее радоваться тому, что вас уже двое, а затем понимать, что ваше второе сердце уже не бьется. Эмоции в этом состоянии понять человеку, не прошедшему через такой кошмар, не дано
Но важно помнить, что вы женщина, что вы мать, что вы сможете выносить и родить здорового малыша. Важно понимать, что если доктор установил диагноз антенатальной гибели, затягивать с лечением нельзя
Да, это невозможно, отнестись к малышу внутри вас, как к плоду, убивающему ваш организм. Но это так
Важно вовремя собрать мысли в кулак и все сделать правильно, не надеясь на авось
Мацерация
Плод может находиться в матке женщины от 1-2 дней до нескольких месяцев, даже лет. В полости матки в таком случае происходим мацерация, мумификация или петрификация. Приблизительно 90% от всех случаев составляет мацерация – безгнилостный влажный процесс омертвения тканей. Очень часто ее сопровождают аутолизм внутренних органов замершего ребенка, их резорбция.
Первое время после гибели мацерация имеет асептический характер. И только после этого появляется инфекция, которая очень часто провоцирует развитие у женщин сепсиса.
Мацерированный плод характеризируется дряблостью, мягкостью, морщинистой кожей с отслоенным в виде пузырей эпидермисом. Это объясняет красноватую окраску кожи плода, которая в случае инфицирования становится зеленого цвета.
Головка имеет, так же, как грудная клетка и живот, уплощенную форму, мягкая, кости черепа разъединены. Происходит пропитка мягких тканей жидкостью, отделение эпофизов от диафизов. Кости и хрящи имеют грязно-красный или бурый оттенок.
Этиология
Причины В. с. в антенатальном периоде на стадии бластогенеза и эмбриогенеза аналогичны причинам самопроизвольного аборта (см.), в раннем и позднем фетальном периодах аналогичны причинам антенатальных фетопатий (см. Антенатальная патология, Фетопатии). Причинами смерти в интранатальном периоде может быть асфиксия плода вследствие нарушения маточно-плацентарного кровообращения или родовая травма черепа или позвоночника, возникающая в результате сдавления головки плода или быстрого изменения ее конфигурации, при растяжениях позвоночника. Во все периоды внутриутробного развития В. с. может наступить на почве врожденных аномалий, несовместимых с дальнейшей внутриутробной жизнью (см. Пороки развития).
Рентгенодиагностика
В условиях клиники рентгенодиагностика В. с. проводится при исследовании беременной женщины в предродовом периоде, а также при суд.-мед. экспертизе трупа новорожденного перед его вскрытием. Рентгенологические признаки В.с. при исследовании беременной женщины: характерное состояние костного скелета плода; присутствие газа в полостях его сердца, а иногда и в крупных сосудах; отсутствие контрастирования почек плода при внутривенной урографин беременной женщины, что может быть обнаружено уже в первые сутки после смерти плода.
Рис. 1. Резкое смещение теменной кости вниз и вперед (указано стрелкой) при внутриутробной смерти плода; рентгенограмма.
Костный скелет плода при В. с. характеризуется изменившимся по сравнению с нормой положением отдельных частей скелета и неправильными взаимоотношениями костей черепа, позвоночника и конечностей; в костях черепа происходят такие изменения, как черепицеобразное захождение краев костей друг за друга (рис. 1), уменьшение вследствие этого размеров черепа, расхождение костей со ступенчатым смещением одной кости по отношению к соседним, деформация черепа (уплощение свода или мешкообразная вытянутость формы). Изредка наблюдается резко выраженная поротичность костей и отвисание нижней челюсти. Изменение соотношений черепа с позвоночником может проявиться в ненормальном отклонении головки. В позвоночнике наблюдается выпрямление его продольной оси, а иногда чрезмерный лордоз или, наоборот, угловой кифоз. Признаком В.с. служит также необычное, беспорядочное расположение конечностей, не соответствующее так наз. утробному положению плода.
Рис. 2. Гнилостный газ (указан стрелками) в подкожной клетчатке левого плечевого пояса, в сердце и в желудочно-кишечном тракте мертворожденного, образовавшийся внутриутробно; рентгенограмма
Выявление газа в полостях сердца плода всегда затруднительно из-за наличия газов в кишечнике матери, но газ без труда обнаруживается при рентгенографии мертворожденного. Присутствие газовых скоплений в сердце и крупных сосудах объясняют посмертным внеутробным гниением в том случае, если уже имеются значительно выраженные наружные признаки трупного разложения, когда газы скапливаются и в подкожной клетчатке (рис. 2). В противном случае обнаруживаемое изолированное скопление газа в полостях сердца имеет внутриутробное происхождение
При этом важно не только установить наличие газа, но и объяснить его источник. Помимо протеолиза элементов крови, газ может развиться и при внутриутробном инфицировании плода без наружных признаков гниения
Газ внутриутробного происхождения вместе с другими признаками — безвоздушностью легких и пищеварительного тракта — является характерным признаком В. с. плода. Вместе с тем нужно учитывать, что умеренное развертывание легочной ткани и распространение воздуха по пищеварительному тракту (до двенадцатиперстной кишки включительно) не исключает В. с. Рентгенологически распознается также петрификация плода и его околоплодной оболочки.
Профилактика — мероприятия, предупреждающие возникновение различных видов антенатальной патологии и правильное ведение родов (см. Антенатальная охрана плода).
Библиография: Амбодик H. М. Искусство повивания или наука о бабичьем деле, ч. 2, Спб., 1784; Беккер С. М. Патология беременности, с. 330, Л., 1975; Демидкин П. Н. Рентгенодиагностика в акушерстве, с. 116, М., 1969, библиогр.; Д ы б а н А. П. Очерки патологической эмбриологии человека, Л., 1959, библиогр.; П а н т у с П. М. Доношенная брюшная беременность (лито-педион) 11-летней давности, Акуш, и гинек., № 6, с. 74, 1956; Петров-Мас-лаков М. А. иКлимецИ. И. Перинатальная смертность, Л., 1965, библиогр.; Пути снижения перинатальной смертности, под ред. В. И. Бодяжиной и Л. К. Скорняковой, М., 1964; Смоличeва Е. П. О кровоизлияниях в мозг у мертворожденных, Арх. патол., т. 21, № 3, с. 56, 1959; она же, К вопросу об аспирации у мертворожденных плодов, там же, т. 22, № 9, с. 29, 1960; Gruber F. H. Gas in the umbilical vessels as a sign of fetal death, Radiology, v. 89, p. 881, 1967; Morison J. E. Foetal and neonatal pathology, L.—N. Y., 1970; Samuel E. a. G u n n K. Gas embolus as a roentgen sign of fetal death, Amer. J. Roentgenol., v. 73, p. 974, 1955; T h a 1-hammer O. Pranatale Erkrankungen des Menschen, Stuttgart, 1967, Bibliogr.
Этиология. Патогенез. Нозология
Этиология— учение о причинах и условиях возникновения
болезней и патологических процессов.
Факторы, вызывающие заболевания,
называютсяэтиологическими. Их
можно подразделить на внешние и
внутренние. Факторы внешней среды
(экзогенные) классифицируются как
физические, химические, биологические
(например, микроорганизмы) и социальные.
Они совместно с внутренними (эндогенными)
определяют как условия возникновения,
так и характер течения болезней. К
внутренним факторам относятся
наследственные и приобретенные свойства
организма. Наследственные качества
организма определяютсягенотипом,
т.е. совокупностью генов. К приобретенным
свойствам относятся особенности
сложившегося типа реакций на раздражители
внешней среды, изменения в нейроэндокринной
системе, нарушения гомеостаза, различные
изменения структуры и функций тканей
и органов, возникшие в результате
индивидуальной жизни данного организма.
Например, имеется наследственная
предрасположенность к развитию
гипертонической болезни. Однако это
ещё не означает фатальной неизбежности
её возникновения. Наследственные факторы
обусловливают повышенную реактивность
вегетативных центров регуляции
артериального давления и повышенную
готовность гладких мышц сосудов к
сокращению. Приобретенные факторы —
появившиеся в течение жизни изменения,
например, ненормально большое возрастание
активности прессорной системы почек
(ренин — ангиотензин — альдостерон),
развившийся атеросклероз сосудов,
повышенная возбудимость сосудодвигательных
центров вследствие длительной
эмоционально-психической травматизации
и т.д. При сочетании наследственной
предрасположенности с перечисленными
приобретенными факторами может развиться
гипертоническая болезнь.
Патогенезпредставляет собой учение о сущности
болезни, о структурно-функциональных
изменениях, наблюдаемых при болезни и
механизмах их развития. При изучении
патогенеза рассматриваются пути
проникновения, распространения и
локализации болезнетворного агента.
Например, вирусы (гриппа или аденовирусы)
попадают в дыхательные пути респираторным
путём. Здесь же локализуется и развивается
первичный патологический процесс. Вслед
за вирусами через поврежденные ими
барьеры верхних дыхательных путей
проникают возбудители бактериальной
инфекции
Может возникнуть вторичный
очаг инфекции как в месте внедрения,
так и в других участках тела вследствие
распространения инфекции с током крови
(гематогенный путь) или другим путём.
При изучении патогенеза болезни важно
установить первичный патологический
процесс, т.е. звено, с которого начинается
цепь дальнейших патологических изменений.
Например, экзогенным этиологическим
фактором ангины (тонзиллита) являются
стрептококки или стафилококки
Первичным
патогенетическим звеном ангины является
повреждение клеток миндалин, вызванное
микробами и их токсинами. Затем развивается
аутоиммунный воспалительный процесс.
Он локализуется в соединительной ткани
суставов, в сосудах, клапанах сердца, а
также в мышечной ткани сердца. Развивается
ревматизм. Данные изменения можно
рассматривать как второй эшелон
патогенетических процессов, которые
взаимосвязаны с первичными звеньями
патогенеза.
Нозология— учение о болезнях, включающее
биологические и медицинские их основы,
вопросы этиологии, патогенеза,
номенклатуры, классификации, лечения.Главным звеном патогенезаназывают
тот процесс, который является ведущим
и от которого зависят остальные. Например,
главным патогенетическим звеном ангины
является стрептококковый инфекционный
процесс,. а ревматизма — аутоиммунный
воспалительный процесс, который в
дальнейшем может протекать и без участия
стрептококков или стафилококков —
исходного этиологического фактора.
Нозологическая
форма— это конкретное заболевание,
имеющее клинические проявления,
этиологию, патогенез и морфологическую
картину.
В соответствии с
установлением этиологии и патогенеза
заболевания определяется и принцип
лечения. При лечении ангины применяются
противомикробные средства (антибиотики
и сульфаниламиды), т.е. этиотропно (на
причину) действующие вещества. Для
лечения ревматизма потребуется также
применение лекарственных средств,
уменьшающих интенсивность воспалительного
процесса (ацетилсалициловая кислота,
бутадион), в ходе которого могут возникнуть
необратимые изменения, например,
сморщивание клапанов сердца. Этот
принцип лечения называется патогенетическим.
Гибель плода при многоплодной беременности
Внутриутробная гибель плода выявляется в 6% многоплодных беременностей. Вероятность развития зависит от количества плодов и хорионов. Чем больше степень многоплодия, тем выше риск гибели одного из близнецов. При наличии общего хориона вероятность смерти одного из плодов увеличивается в несколько раз по сравнению с дихориальными двойнями. Непосредственными причинами антенатальной гибели плода становятся задержка внутриутробного развития, отслойка плаценты, тяжелые гестозы, хориоамнионит или образование артериовенозного анастомоза при общем хорионе.
Форма патологии зависит от времени гибели плода. На ранних сроках беременности (до 10 недель) наблюдается феномен «пропавшего близнеца». Погибший эмбрион отторгается либо абсорбируется. При наличии двух хорионов смерть одного близнеца никак не влияет на развитие другого. При общем хорионе у второго близнеца повышается вероятность ДЦП и задержки внутриутробного развития. Антенатальная гибель плода в подобных случаях часто остается нераспознанной и расценивается, как угроза прерывания беременности.
При смерти в конце первого либо начале второго триместра беременности погибший плод не исчезает, а мумифицируется. Он сдавливается увеличивающимся плодным пузырем брата или сестры, «высыхает» и уменьшается в размере. При общем хорионе у второго близнеца нередко возникают врожденные пороки развития, обусловленные поступлением в организм продуктов распада через общую систему кровообращения.
При многоплодии и подозрении на антенатальную гибель плода показана немедленная госпитализация для проведения обследования и решения вопроса о тактике ведения беременности. В процессе обследования определяют срок гестации и количество хорионов, оценивают состояние живого плода, выявляют соматические заболевания и болезни репродуктивной системы матери. При общем хорионе и антенатальной гибели плода, диагностированной в начале второго триместра, родителям рекомендуют рассмотреть вопрос о прерывании беременности в связи с высоким риском развития внутриутробной патологии у второго близнеца.
На сроке 25-34 недели гестации необходимо тщательное обследование выжившего плода (УЗИ, МРТ). При удовлетворительном состоянии плода показано пролонгирование беременности. Необходимость срочного родоразрешения при антенатальной гибели плода определяется с учетом состояния матери и выжившего ребенка, вероятности развития внутриутробных нарушений и риска осложнений, обусловленных недоношенностью. Показаниями к родоразрешению со стороны беременной становятся соматические заболевания и болезни репродуктивной системы, препятствующие прологнированию беременности. Относительными показаниями со стороны плода являются анемия, терминальный кровоток и угроза гибели плода при артериовенозных анастомозах. В качестве абсолютного показания к родоразрешению рассматривается антенатальная гибель плода после 34 недели многоплодной беременности.
При наличии двух хорионов срочное родоразрешение обычно не требуется. Больную помещают под постоянное наблюдение, включающее в себя ежедневный контроль температуры, АД, отеков и выделений, а также регулярные анализы для оценки состояния свертывающей системы крови. Состояние живого плода оценивают по результатам допплерометрии маточно-плацентарного кровотока, биометрии и эхографии головного мозга. После рождения осуществляют вскрытие погибшего близнеца и изучение плаценты для выявления причины антенатальной смерти плода.
>
Многоплодная беременность
Внутриутробная смерть плода имеет место в 6% всех многоплодных беременностей.
Обратите внимание
Риск развития патологии определяется количеством плодов (чем их больше, тем риск выше) и хорионов (наличие общей плаценты увеличивает риск гибели одного из плодов в несколько раз).
Основными причинами патологии выступают задержка внутриутробного развития, преждевременная отслойка плаценты, тяжелый ОПГ-гестоз, хориоамнионит, формирование артериовенозного анастомоза при общей плаценте. Форма патологии определяется сроком смерти плода. В ранних сроках гестации (менее 10 недель) имеет место явление под названием «пропавший близнец». Характеризуется данный феномен отторжением или рассасыванием погибшего плода. Гибель одного близнеца при наличии двух плацент не оказывает влияния на развитие другого. Общая плацента и смерть одного близнеца чреваты задержкой внутриутробного развития другого. Гибель близнеца в начале второго триместра нередко заканчивается его мумификацией. Наличие общей плаценты в данном случае может привести к образованию врожденных пороков развития у живого близнеца (поступление в кровоток продуктов распада).
Подозрение на внутриутробную смерть плода при многоплодной беременности требует немедленной госпитализации женщины с целью решения дальнейшей тактики ведения беременности или ее прерывания. При наличии общей плаценты в случае смерти одного из плодов женщине предлагают прервать беременность.
В 25 – 34 недели проводится обследование живого близнеца и при удовлетворительном его состоянии беременность пролонгируют. Срочное родоразрешение показано при соматических и гинекологических проблемах женщины, нарушающих течение беременности, анемии плода, угрозе его гибели при артериовенозных анастомозах, сроке гестации больше 34 недель. Наличие двух плацент и смерть одного из плодов не является показанием к срочному родоразрешению. Беременная находится под наблюдением в стационаре, где ежедневно оценивается ее состояние (кровяное давление, температура, отеки, выделения) и показатели коагулограммы. Состояние живого близнеца контролируют по УЗИ с допплерометрией кровотока системы мать-плацента, эхографии головного мозга и биометрии.
Выводы
Они вовсе не являются окончательными. Изучение причин, диагностика и профилактика интранатальной гибели плода — это целое направление в работе десятков специалистов в области родовспоможения, акушерства и гинекологии, неонатологии. Несмотря на то что младенческая смертность при родах снизилась, она по-прежнему требует пристального внимания.
Наиболее значимыми факторы риска являются: ранее начало половой жизни, отягощенный акушерско-гинекологический анамнез (искусственные аборты), сердечно-сосудистые патологии и анемия, инфекционные заболевания во время беременности, многоводие, угроза выкидыша, генитальные инфекции. Преждевременные роды также считаются потенциальной угрозой, так как по каким-то причинам организм решил избавиться от плода раньше времени.
Не следует забывать и о том, что сегодня мало кто рожает в домашних условиях. Обычно это происходит в специализированном отделении, где роды принимают врачи. С одной стороны — это хорошо и правильно. С другой, человеческий фактор нельзя в этом случае списывать со счетов. За смену у одного врача проходит десяток женщин, каждой из которых больно и страшно. А у него свои проблемы, хочется побыстрей уехать домой. Большое значение имеют повреждения, нанесенные плоду в условиях «акушерской агрессии». Были проведены исследования, которые показали, что потеря плода наиболее часто возникала во втором периоде родов – периоде активной акушерской помощи.
Именно поэтому сегодня разрабатывается новая концепция, по которой врачи обязаны сохранять максимальную дистанцию и вмешиваться в ход родов только тогда, когда это необходимо. В связи с этим проводят и курсы для будущих мам, чтобы поступая в родовое отделение, они знали, с чем им предстоит столкнуться, и не паниковали.