Грыжа пищеводного отверстия диафрагмы: лечение без операции
Содержание:
Лекарственные средства
Чтобы вылечить грыжи пищевода, рекомендуется терапевтический курс медикаментами нескольких групп:
лекарственные антациды, нейтрализующие чрезмерную кислотность в желудке: «Маалокс», «Альмагель», «Фосфалюгель»; прокинетики в таблетках, восстанавливающие перистальтическую функцию пищевода и правильное направление пищевого болюса по ЖКТ: «Домирид», «Церукал», «Мотилиум»;3
гистаминные блокаторы, снижающие кислотную секрецию в желудке: таблетки — «Фамотидин», «Ранитидин», «Роксатидин»; ИПП, регулирующие кислотность и обволакивающие слизистую: «Нольпаза», «Омепразол», «Контралок»; Препараты желчных кислот, регулирующие концентрацию и состав желчи, что важно при ее обратном забросе: таблетки — «Урохол», «Урсофальк»
Для профилактики патологии и купирования большинства симптомов следует пить народные отвары, настойки и применять прочие полезные рецепты, но совместно с лекарственными препаратами:
- При жжении рекомендуются:
- смеси из корневища солодки с корочками апельсина;
- настой на льняных семенах;
- сок из свежей моркови и/или картофеля.
- При отрыжке назначаются:
- настой на цветках рябины;
- свежий клюквенный сок с медом и соком алоэ.
- При вздутии живота следует принимать:
Понятие о патологии
Грыжа диафрагмы – заболевание отчасти идиопатическое, то есть причины формирования дефекта до конца не изучены.
Факторы, способствующие развитию болезни:
- наследственность;
- рост абдоминального давления;
- частая икота;
- рефлюксная болезнь (выброс желудочной соляной кислоты в пищевод);
- анатомическое смещение органов.
Диафрагмальные грыжи хорошо поддаются лечению. Лучше начать терапию на первых стадиях заболевания. В этот период эффект от нее максимальный.
Консервативная терапия
Лечение диафрагмальной грыжи показано при появлении симптомов рефлюкс-эзофагита. Больным назначают особый режим питания, рацион и медикаментозную поддержку.
Следует избегать поднятия тяжестей, наклонов, приседаний с весом. Неотъемлемой частью лечения является борьба с запорами, так как они вызывают повышение абдоминального давления.
Больным назначают специальное питание, а также слабительные средства. Похудение также является важнейшим компонентом лечения.
Спят пациенты на больших подушках, так как без приподнятого головного конца высок риск повторного рефлюкса.
Питание должно быть дробным и частым. Больным рекомендуют кушать по 5-6 раз в день регулярно. На завтрак и обед съедать основной объем еды. Не кушать за 2-3 часа до сна. После приема пищи необходимо час находится в горизонтальном положении. Выздоровление наступает даже без применения лекарств.
Во время обострения болезни назначают механически щадящую пищу
Важно обеспечить организм белками для ускорения восстановления. Перед едой принимают 1 капсулу рыбьего жира или любое растительное масло (1 ст
ложка).
Во время ремиссии нет строгих ограничений. Но соблюдают режим и кратность питания, а также отказываются от острой, консервированной пищи, питания «всухомятку» и крепкого алкоголя.
Из препаратов назначают:
- ингибиторы протонной помпы последнего поколения (Рабепразол, Эзомепразол);
- стимуляторы моторики (Ганатон, Мотилиум);
- невсасываемые антациды (Альмагель, Маалокс, Гавискон);
- блокаторы Н2-рецепторов (Ранитидин, Фамотидин).
За 2 часа до и 2 часа после приема антацидов не употребляют пищу или лекарственные средства. Защитная пленка, образованная на желудке, тормозит всасывание и процессы переваривания.
Народные методы
На первых стадиях рефлюкс-эзофагита заболевание можно вылечить комбинацией народной медицины и диетотерапии.
В международной классификации болезней грыже пищеводного отверстия диафрагмы присвоен код К44.9.
В случае, когда диагностирована грыжа пищеводного отверстия диафрагмы, лечение проводится консервативными и оперативными методами. При выборе метода, как лечить патологию, учитываются такие факторы, как степень риска и сложность течения. Операция показана в случаях, когда терапевтическое лечение не дает желаемого результата. Консервативную терапию целесообразно применять, когда грыжевой «мешок» обладает небольшими размерами, а риск ущемления минимален. Программа медикаментозного лечения диафрагмальной грыжи включает в себя прием:
- антацидов – препаратов, показанных при кислотозависимых болезнях ЖКТ. Лекарства частично нейтрализуют действие соляной кислоты, которая участвует в процессе пищеварения. Эффективно борются с изжогой такие средства, как Алмагель, Омепразол, Ранитидин;
- спазмолитических препаратов (Но-шпа, Папаверин, Дротаверин), устраняющих болевые ощущения за счет расслабления гладкой мускулатуры пищевода и желудка;
- холинолитических средств (Атропин, Скополамин, Платифиллин). Эти лекарства блокируют эффекты, вызванные ацетилхолином – медиатором в постганглионарных синапсах, передающим возбуждение в различные отделы нервной системы;
- препаратов, препятствующих развитию воспалений (лекарства на основе серебра, азотнокислого висмута, жженой магнезии).
В некоторых случаях показан прием нейролептиков, антигистаминных и седативных медикаментозных средств. Пациентам рекомендовано дробное питание.
Врачи-гастроэнтерологи советуют полностью исключить копченые, острые, слишком соленые продукты, провоцирующие повышенную секрецию соляной кислоты.
Чтобы полностью вылечить болезнь, приходится прибегать к оперативному вмешательству. Если грыжа достигает угрожающих размеров и выявлены признаки ущемления внутренних органов, пациенту назначается операция.
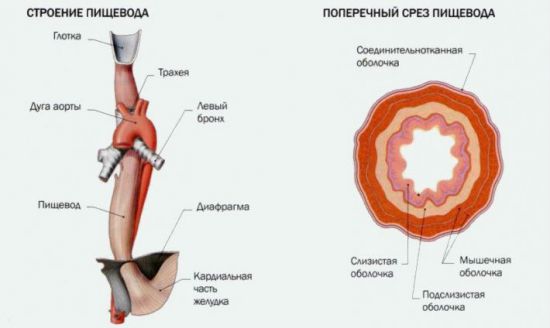
Механизмы, предотвращающие попадание пищи из желудка в пищевод
Норме, даже если человек стоит на голове, пища из желудка в пищевод не попадает, поскольку:
- Дно желудка (верхняя треть) находится выше его соединения с пищеводом, который впадает в желудок под острым углом (угол Гиса). Поэтому, когда желудок наполнен едой, то давление в нем повышается. В результате дно желудка как бы поддавливает место, где желудок и пищевод соединяются (кардиальный отдел), перекрывая его.
- В области впадения пищевода в желудок находятся складки желудка (клапан Губарева), которые, наподобие дверей в оду сторону, предотвращают попадание агрессивного желудочного содержимого в пищевод.
- В нижней трети пищевода повышено давление, не дающее подниматься желудочному содержимому в пищевод.
- Нижний пищеводный сфинктер (кардия) предотвращает попадание пищи из желудка в пищевод.
- Мышца диафрагмы, окружающая пищевод, создает клапан, благодаря которому содержимое желудка не попадает обратно в пищевод.
Каждый из этих моментов играет неоднозначную роль, а при определенных условиях может стать ведущим.
Диагностика
Так как заболевание достаточно часто протекает практически без каких-либо клинических признаков, диагностическая программа при диафрагмальной грыже должна проводиться особенно тщательно.
Диагностика диафрагмальной грыжи следующая:
- забор крови для общего и биохимического анализа;
- рН-метрия;
- ПЦР-тест;
- общий анализ мочи;
- общий анализ каловых масс;
- рентгенографическое исследование пищевода с контрастным веществом;
- эзофагоманометрия;
- фиброскопия.
Программа диагностики составляется индивидуально, на основе данных, которые были собраны доктором в ходе первичного осмотра пациента, сбора личного и семейного анамнеза
Последнее важно, так как генетическая предрасположенность к патологии не исключается. При помощи УЗД-исследования можно установить, есть ли диафрагмальная грыжа у плода
По результатам диагностических мероприятий врач сможет точно определить тип течения патологического процесса, характер возможных осложнений и тактику лечения.
Клиническая симптоматика
Половина случаев заболевания характеризуется отсутствием симптомов или же невыраженными клиническими проявлениями. Это касается ГПОД небольших размеров. Чем больше по величине грыжевое выпячивание, тем более выраженная симптоматика наблюдается.
Для заболевания характерен болевой синдром, однако его локализация может быть различной. Помимо эпигастральной области (область «солнечного сплетения»), болевые ощущения могут сосредотачиваться за грудиной с иррадиацией в спину и между лопатками (имитируя сердечный приступ) или маскировать болезнь под панкреатит (носить опоясывающий характер).
Какие же признаки болевого синдрома указывают на наличие ГПОД?
- Появление болевых ощущений после принятия пищи, подъема тяжестей, при вздутии живота и принятии горизонтального положения тела, при наклоне туловища вперед.
- Улучшение состояния после рвоты, отрыжки, выпитой воды или при принятии вертикального положения тела.
Симптомы, сопровождающие выраженный болевой синдром при ущемлении грыжи:
- тошнота;
- усиление частоты дыхательных движений;
- рвота с прожилками крови;
- учащение частоты сердечных сокращений;
- синюшность кожи и слизистых;
- понижение артериального давления.
Иногда ГПОД является причиной нарушения ритма сердечной деятельности. Это надо учитывать при длительном и безуспешном лечении у кардиолога.
Частой спутницей ГПОД считается гастроэзофагеальная рефлюксная болезнь (ГЭРБ), которая провоцирует появление нового симптомокомплекса, возникающего вследствие нарушения пищеварения:
- трыжка воздухом, съеденной пищей или желчью.
- Срыгивание, которому не предшествует тошнота. Симптом возникает при горизонтальном положении тела ночью, вслед за плотным ужином и может привести к развитию осложнений в виде заболеваний бронхолегочной системы.
Другие характерные для ГПОД клинические проявления:
- Дисфагия — специфический симптом, характеризующийся нарушением продвижения пищи по пищеводу после глотания. Провоцируют данную жалобу употребление горячей или холодной воды, проглатывание плохо пережеванного пищевого комка или большого количества жидкости, а также стрессовые факторы.
- Выраженная изжога.
- Стойкая икота.
- Жжение в языке.
- Сиплый голос.
Диета при грыже пищевода
Рацион
Вначале следует позаботиться о том, чтобы питание состояло из продуктов, не вызывающее вздутие живота и метеоризма. Испражнение кишечника должно проходить гладко, без затруднений
Важно, чтобы диета способствовала нормальном функционировании желудочно-кишечного тракта
Скорректировать питание поможет врач. Он подскажет, каких продуктов лучше избегать, чтобы диета оказывала максимально положительный результат. Питание во время диеты при грыже пищеводного отверстия диафрагмы должно быть максимально щадящим.
Также не следует принимать пищу за три часа до сна. Во время сна организм человека замедляет процессы, в том числе и пищеварительные. Поэтому пища не успеет нормально усвоиться. Это будет способствовать изжоге и вздутию живота, что поднимет внутреннее давление. В свою очередь, этот процесс будет способствовать увеличению грыжи пищевода.
Питание при грыже пищеводного отверстия диафрагмы должно быть:
- дробным;
- порционным шесть раз в день;
- хорошо обработанным;
- включать легкую мягкую пищу;
- исключить некоторые продукты;
Нельзя допускать переедание. Оно способствует не только нарушению работы кишечника и пищевода, но и нарушает обмен веществ в организме, а это приводит к ожирению. Избыточная масса тела – это еже один нежелательный фактор при грыже пищевода.
Поэтому, если человек страдает ожирением, ему предписывается специальная диета, которая не только показана при вываливании пищевода в грудную полость, но и способствует снижению массы тела. При этом необходимо выполнять комплекс специальных упражнений. Это не просто физическая нагрузка, а гимнастика, показанная при вываливании пищеводного отверстия диафрагмы. Все инструкции и предписания можно получить, проконсультировавшись с врачом.
Диета подразумевает исключение всего жирного и острого. Эти продукты утяжеляют работу пищевода, а также раздражают его. Могут появиться болевые ощущения в районе диафрагмы. Очень часто эти боли могут спутать с болями в области сердца.
Принципы диеты
Выпячивание пищевода подразумевает придерживаться правильного рациона. То есть, необходима диета.
Каждый организм по-своему уникален, поэтому каждый человек сам должен для себя определить, каких продуктов лучше избежать. Индивидуальный организм по-разному реагирует на питание. Поэтому изжоги, вздутие, запоры и неправильная работа кишечника может возникать от разных вещей.
Как правило, врачи рекомендуют, когда соблюдается диета, полностью исключить:
- жирное;
- острые продукты;
- жареные блюда;
- копчености;
- сильно соленое;
- специи;
- сладости;
- кислые соки;
- спиртные напитки;
- сладкие газировки.
Под запрет попадает также кофе и крепкий чай. Такие продукты питания значительно повышают кислотность пищевода, а также увеличивают симптомы развития образования в пищеводном отверстии диафрагмы.
Кроме того, рекомендуется также минимизировать прием следующей пищи:
- кисломолочные напитки;
- капусту;
- горох;
- виноград;
- свежий хлеб.
До еды и после можно выпивать по одной столовой ложке нерафинированного масла. И ни в коем случае нельзя ложиться после приема пищи. Лучше совершить прогулку на свежем воздухе или заняться чем-нибудь по дому, избегая сильных физических нагрузок и наклонов вперед.
Диета предусматривает прием пищи регулярно маленькими порциями. Есть лучше шесть раз в день понемногу
При этом следует обратить внимание на приготовление твердых продуктов. Они должны быть мягкими и способствовать легкому прохождению по желудочно-кишечному тракту
В течение дня, особенно это важно перед сном, лучше пить воду с повышенной щелочью. Она понижает кислотность пищевода
Лучше всего спать на правой стороне, поскольку в таком положении минимизируется возможность попадания кислоты из пищевода в грудину.
Для лучшего усвоения пищи врачи рекомендуют спать с приподнятым изголовьем. Достичь этого можно при помощи дополнительной подушки, но лучше всего приподнять саму кровать, подставив под ножки возвышение, например, кирпичи.
Симптомы
Небольшая грыжа пищевода проблем больному не доставляет. Довольно часто встречается бессимптомный вид грыжевых образований. Заболевание никак не проявляет себя и не вызывает дискомфорта. Больной даже не подозревает о проблемах и продолжает жить привычной жизнью. Иногда серьёзная патология обнаруживается случайно при проведении рентгена или УЗИ.
Заявить о себе болезнь может в любой момент. Как правило, активность клинических проявлений отмечается при прогрессировании заболевания и росте грыжи. Частота и выраженность симптомов зависят от размера патологического образования и его типа, наличия сопутствующих заболеваний и выявленных осложнений.
Обозначим общие симптомы грыжи пищевода:
- Самым частым признаком, сопровождающем почти все известные виды заболевания, является изжога. Она может беспокоить больного при наклонах, после еды, часто усиливается в ночное время. Приступы изжоги могут вызвать сильные физические нагрузки, переедание или чрезмерное употребление алкоголя. Иногда симптом проявляется в легкой форме и не влияет на самочувствие больного. Наблюдается и тяжелая степень изжоги, когда больному трудно терпеть жжение в груди. Это состояние может дополняться метеоризмом, тошнотой и неприятным привкусом во рту. Когда содержимое желудка оказывается в пищеводе, изжога становится кислой либо горькой. Все эти проявления отражаются на психологическом и физическом здоровье человека. Нарушается сон, больной теряет работоспособность и аппетит;
- Боль — еще один яркий симптом грыжи пищевода. Большая часть пациентов знакомы с болевым синдромом, который чаще всего проявляет себя при наклонах и горизонтальном положении тела. Боль может локализовываться за грудиной, в подреберьях, животе, в области сердца. Болезненные ощущения обычно носят ноющий характер. После еды они усиливаются, ослабевают после отрыжки или глубокого вдоха;
- Отрыжка. Этот симптом может быть вызван спазмами пищевого канала, активной работой желудка и повышенным внутрибрюшным давлением. Непроизвольный выброс воздуха может появляться во время разговоров и приема пищи. Часто приступ сопровождают характерный звук и запах. При отрыжке может выделяться не только воздух, но и содержимое желудка. Прием спазмалитиков и анальгетиков, которыми пользуются некоторые больные для снятия симптома, редко приносит облечение, поэтому пациенты часто самостоятельно вызывают отрыжку, тем самым освобождают себя от дискомфорта;
- У 35% пациентов с диагнозом грыжа пищеводанаблюдается срыгивание. Причины те же: прием пищи, наклоны, горизонтальное положение. Этот симптом характерен для образований средних размеров и доставляет массу неудобств. Иногда объемы рвотных масс бывают достаточно большими, поэтому больному приходится запасаться и носить с собой специальные емкости для рвотных масс;
- К распространенным симптомам, сопровождающим грыжи пищевода, относят дисфагию или расстройство глотания. Спровоцировать это явление может поспешность в поглощении пищи, слишком горячие (холодные) напитки, неврогенные факторы. Дисфагия может проявляться редко, а может стать постоянной. Обычно это связано с присоединением осложнений. При обострении болезни возможна полная либо частичная непроходимость употребленной пищи. Этот симптом обычно сопровождает изжогу. При наполнении пищевода больной просто не может проглотить пищу. Это неприятные трудности вызывают беспокойство и нервозность. Со временем дискомфорт усиливается, что может привести к отказу от потребления пищи и тяжелым последствиям.
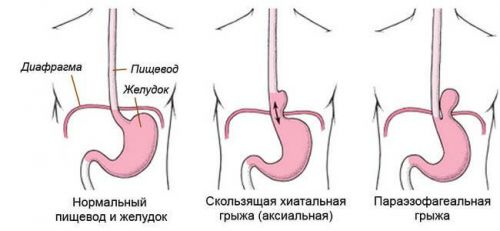
В зависимости от разновидности грыжи клинические проявления могут отличаться. При скользящем грыжевом образовании пищевода выпячивание выходит в грыжевой мешок. Признаки болезни проявляются только тогда, когда содержимое желудка проникает в пищевод. В медицине это явление определяют понятием «гастроэзофагеальный рефлюкс». Больного может беспокоить изжога и боли между ребер, наблюдаются частая отрыжка и срыгивания.
Другой, менее распространенный тип грыжи, называют околопищеводной. При ее наличии еда застаивается в желудке. При этом регулярно ощущаются боли и дискомфорт в грудной области. Если заболевание прогрессирует, симптомы усиливаются, обычно они активно проявляются после приема. В некоторых случаях больные намеренно уменьшают ее объемы, а иногда отказываются от еды.
Реабилитация после операции
Оперативное лечение грыжи пищевода достаточно травматичное. Поэтому в послеоперационной фазе больной может испытывать боль, столкнуться с нарушением переваривания или инфекционными осложнениями. Чтобы этого избежать, врачи-клиницисты рекомендуют провести следующие мероприятия:
Адекватное обезболивание
Как правило, для этого достаточно НПВС, которые вводят путем внутримышечных инъекций (в ягодицу). Чаще всего – Кеторолак/Кеторол. При выраженных болях, возможно введение местных анестетиков (Лидокаина или Новокаина) в операционный разрез или методом эпидурального обезболивания.
Как делают эпидуральную анестезию (обезболивание)? Доктор тупой иглой вводит препарат (Лидокаин, Новокаин) в позвоночный канал, в пространство между спинным мозгом и внутренней поверхностью позвонков. В случае необходимости, эпидуральное обезболивание можно поддерживать постоянно, если в указанное пространство установить трубочку, через которую постоянно поступает анестетик.
Диета при грыже пищевода
Пациентам с грыжей пищевода показано соблюдение щадящей диеты и режима дробного питания. Последний прием пищи должен происходить не позднее, чем за 3 часа до отхода ко сну.
В рацион следует включать достаточное количество клетчатки, нежирные сорта мяса и рыбы, печеные яблоки без кожуры. Пищу рекомендуется отваривать, тушить или запекать.
Профилактика осложнений тромбоэмболического характера
Грыжа пищевода может стать опасным для жизни состоянием, при выборе тактики выжидания или лечении народными средствами. Поэтому после постановки диагноза необходимо определиться с датой операции и техникой ее выполнения. Если хирургическое вмешательство было проведено своевременно – прогноз для больного, в большинстве случаев, благоприятный. Правильная реабилитация и профилактика послеоперационных осложнений позволяют вернуть пациенту прежнее качество жизни в течение короткого срока.
Диагностика
Перечень основных и дополнительных диагностических мероприятий.
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне : · сбор жалоб, анамнеза заболевания и жизни; · физикальное обследование; · ЭКГ (для исключения сердечной патологии); · рентгенография (рентгеноскопия) пищевода и желудка с барием (стоя и в горизонтальном положении, когда нижние конечности выше головного конца); · эндоскопическая эзофагогастроскопия (ЭФГС) с биопсией слизистой нижней трети пищевода;
Дополнительные диагностические обследования, проводимые на амбулаторном уровне · общий анализ крови; · общий анализ мочи; · биохимический анализ крови (общий белок и его фракции, мочевина, креатинин, билирубин, АЛТ, АСТ, глюкоза крови); · анализ крови на онкомаркеры (при подозрении на онкопроцесс); · эзофагоманометрия (для оценки состояния нижнего пищеводного сфинктера); · суточная рН- метрия пищевода и желудка (для суточного мониторирования кислотности в пищеводе и желудке); · ультразвуковая диагностика (печень, желчный пузырь, поджелудочная железа, селезенка, почек); · КТ органов грудной клетки и средостения (для уточнения размеров и распространения ГПОД);
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО: · сбор жалоб, анамнеза заболевания и жизни; · антропометрия (измерение роста и веса); · физикальное обследование; · рентгенография (рентгеноскопия) пищевода и желудка с барием (стоя и в горизонтальном положении); · эндоскопическая эзофагогастроскопия (ЭФГС) с биопсией слизистой нижней трети пищевода;Для проведения оперативного вмешательства: · общий анализ крови; · общий анализ мочи; · биохимический анализ крови (общий белок и его фракции, мочевина, креатинин, билирубин, АЛТ, АСТ, тимоловая проба, глюкоза крови); · микрореакция на сифилис; · определение группы крови по системе АВО; · определение резус-фактора крови; · анализ крови на ВИЧ методом ИФА; · определение HBsAg в сыворотке крови ИФА-методом; · определение суммарных антител к вирусу гепатита C в сыворотке крови ИФА-методом; · коагулограмма (ПТИ, фибриноген, ФА, время свертываемости, МНО); · кровь на электролиты; · ЭКГ (для исключения сердечной патологии);
Дополнительные диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО: · суточная рН- метрия пищевода и желудка; · анализ крови на онкомаркеры(при подозрении на онкопроцесс); · ультразвуковая диагностика (печень, желчный пузырь, поджелудочная железа, селезенка, почек); · КТ органов грудной клетки и средостения (для уточнения размеров и распространения ГПОД);
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: · сбор жалоб, анамнеза заболевания и жизни; · физикальное обследование.
Инструментальные исследования :
Таблица – 2. Характерные инструментальные признаки ГПОД.
Причины
несколько факторов:
- Ослабление мышечно-связочного аппарата пищевода и диафрагмы: связка Морозова-Саввина и мышечно-сухожильная мембрана Бертелли-Лаймера. Они нередко с возрастом теряют свою упругость и уже не справляются с возложенной на них задачей. Это ведет к нарушению работы нижнего пищеводного клапана (сфинктера). Кроме того, имеют место возрастные изменения в мышцах, которые образуют пищеводное отверстие диафрагмы. В результате они расслабляются, приводя к расширению самого отверстия и формированию грыжевых ворот. Нередко с возрастом происходит резорбция (рассасывание) жировой ткани под диафрагмой. Именно эти причины и объясняют частое формирование грыжи пищеводного отверстия диафрагмы у лиц старше 60 лет. Однако в некоторых случаях эти же моменты могут привести к образованию грыжи и у молодых людей. Например, у малотренированных.
- Генетическая предрасположенность к формированию грыжи пищевода: врожденная слабость соединительной ткани (синдром Марфана, плоскостопие и другие.). Поэтому нередко грыжа пищевода сочетается с бедренной или паховой грыжей. Сюда же можно отнести и астеническое телосложение (длинные конечности, тонкая кость, слабо развитая мускулатура), которое также наследуется.
- Систематическое или внезапное повышение давления в брюшной полости приводит к расширению пищеводного отверстия диафрагмы. В результате некоторые внутренние органы или их части выходят в грудную клетку. Наиболее частые причины повышения внутрибрюшинного давления
- выраженное вздутие живота (метеоризм)
- беременность (особенно повторная) или тяжелые роды
- скопление свободной жидкости в брюшной полости (асцит), которое имеет место при циррозе, сердечной недостаточности или злокачественных новообразованиях
- длительный и упорный кашель при заболеваниях дыхательных путей (например, при хронической обструктивной болезни легких грыжа формируется в 50% случаев)
- чрезмерная физическая нагрузка (поднятие тяжестей) или тяжелый физический труд, особенно при слабости мышечно-связочного аппарата пищевода и диафрагмы
- неукротимая рвота
- тяжелая степень ожирения
- хронические запоры
- частое переедание
- Чрезмерное подтягивание пищевода кверху, которое возникает по двум причинам:
- Нарушение двигательной функции пищевода: усиленные продольные сокращения (сокращения в длину). В результате нарушается продвижение пищевого комка по пищеводу при отсутствии каких-либо органических изменений в нем. К этому приводят некоторые заболевания желудочно-кишечного тракта: язвенная болезнь желудка и двенадцатиперстной кишки, хронический панкреатит или холецистит и другие. При этих недугах усиливается двигательная активность желудка, а также повышается давление в нем. Что ведет к возникновению гастроэзофагеального рефлюкса (заброс агрессивного желудочного содержимого в пищевод). К примеру, описаны триады:
- Кастена, для которой характерно сочетание язвы двенадцатиперстной кишки, хронического холецистита, а также грыжи пищевода.
- Сайнта, включающая в себя хронический холецистит, грыжу пищевода и дивертикулез кишечника (образование в стенке кишечника выпячиваний размером один-два сантиметра).
- Укорочение пищевода за счет рубцовых изменений, которые чрезмерно подтягивают его кверху в грудную полость. Нередко рубцы образуются после химических или термических ожогов, на фоне пептической язвы пищевода (язва, возникшая в результате агрессивного воздействия желудочного сока) и некоторых других заболеваний. Как видите, болезни желудочно-кишечного тракта довольно часто приводят к формированию грыжи пищевода. Причем существует закономерность: чем более длительно протекает недуг, тем вероятнее всего образуется грыжа.
- Нарушение двигательной функции пищевода: усиленные продольные сокращения (сокращения в длину). В результате нарушается продвижение пищевого комка по пищеводу при отсутствии каких-либо органических изменений в нем. К этому приводят некоторые заболевания желудочно-кишечного тракта: язвенная болезнь желудка и двенадцатиперстной кишки, хронический панкреатит или холецистит и другие. При этих недугах усиливается двигательная активность желудка, а также повышается давление в нем. Что ведет к возникновению гастроэзофагеального рефлюкса (заброс агрессивного желудочного содержимого в пищевод). К примеру, описаны триады:
- Травмы иногда становятся причиной образования грыжи пищевода:
- открытые повреждения диафрагмы — когда ранящий снаряд (нож, пуля, заточка) повреждает её, проникая через грудную клетку или брюшную полость
- закрытые повреждения диафрагмы возникают при тупых травмах живота (ушиб брюшной стенки с повреждением или без повреждения внутренних органов), а также при внезапном повышении внутрибрюшинного давления.
- Врожденная аномалия развития: короткий пищевод или «грудной желудок». При этой патологии желудок или только его верхняя часть находится в грудной полости, а пищевод в него входит высоко над диафрагмой. Этой патологией занимаются детские хирурги. Кроме всех перечисленных причин необходимо учитывать еще и тот факт, что тонус нижнего пищеводного сфинктера понижает кофеин, никотин, некоторые гормоны и лекарственные препараты.
Дифференциальный диагноз
Дифференциальный диагноз :
Таблица – 3. Дифференциальная диагностика ГПОД
| Признаки | ГПОД | Релаксация диафрагмы (Болезнь Пти) | ИБС |
| Анамнез заболевания | Из анамнеза больного известно: больной длительно находиться на учете у гастроэнтеролога с гастроэзофагеально-рефлюксной болезнью (ГЭРБ); возможно наличие у больного пищевода Баррета; постоянный прием кислотоснижающих препаратов и антацидов; |
Из анамнеза больного известно: врожденная патология мышечных элементов; различные травмы диафрагмы, в том числе интраоперационные, которые сопровождаются нарушением нервной иннервации диафрагмы;
Из анамнеза больного известно: наличие атеросклероза сосудов; появление болей за грудиной обычно, не связано с приемом пищи, изменением положения тела больного; больной находиться на учете у кардиолога, терапевта по месту жительства с диагнозом ИБС; боль за грудиной проходит при приеме нитроглицерина;
Лабораторные данные Лабораторные данные, как правило без особых изменений Лабораторные данные, как правило без особых изменений Выявление маркеров инфаркта миокарда – тропонина, уровень тропонина повышается в первые 4–6 часов и держится повышенным в пределах 8–12 дней; также выявление повышения – КВ – КФК, превышает нормальные показатели между 6–12 часами болезни, достигая пика к 18–24 часу заболевания, а к 48 часу показатели маркера возвращаются к нормальным. Также при стенокардии повышенные показатели – холестерина, ЛПНП, ЛПВП;
ЭКГ ЭКГ без особых изменений ЭКГ без особых изменений Наиболее значимыми признаками ИМ являются изменения сегмента ST (подъем с выпуклостью вверх). При нижней локализации ИМ следует фиксировать ЭКГ на правой половине грудной клетки в отведениях V3R или V4R. Для огибающей окклюзии характерны изменения в так называемых задних отведениях (V7–V9), чаще в виде появления патологического зубца Q. При этом вышеуказанные признаки нельзя считать 100% обязательными. В большинстве случаев типичные изменения ЭКГ отсутствуют, что может быть обусловлено наличием нарушения внутрижелудочковой проводимости или изолированной депрессией сегмента ST.
ЭФГС Уменьшение расстояния от передних резцов до кардии, наличие грыжевой полости, наличие «второго входа» в желудок, зияние или неполное смыкание кардии, транскардиальная миграция слизистой оболочки, гастроэзофагеальный рефлюкс, грыжевой гастрит, рефлюкс- эзофагит, наличие контрактильного кольца, наличие очагов эктопии эпителия – пищевод Баррета; ЭФГС без особенностей ЭФГС без особенностей