Полиомиелит — что это и инкубационный период заболевания, симптомы, диагностика, лечение и профилактика
Содержание:
- Клинические формы заболевания полиомиелит у детей
- Что такое полиомиелит
- ОБЩЕЕ
- Лечение
- Симптомы полиомиелита у взрослых
- Виды вакцин от полиомиелита
- Последствия полиомиелита
- Профилактические мероприятия
- Симптомы полиомиелита различных форм
- Каковы симптомы полиомиелита
- Полиомиелит: устойчивость возбудителя
- Диагностика полиомиелита у детей
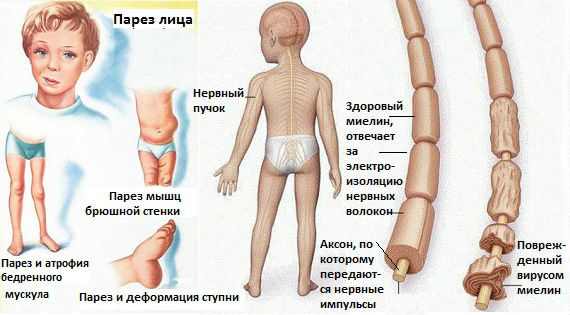
Клинические формы заболевания полиомиелит у детей
Распространение вируса может закончиться на любом этапе, с чем и связано развитие различных клинических форм полиомиелита.
Инаппарантная форма полиомиелита, без каких-либо клинических проявлений (вирусоносительство). Размножение вируса заканчивается в кишечнике. Диагностика осуществляется только по данным вирусологического обследования.
Менингиалъная форма полиомиелита у детей протекает с синдромом серозного менингита. Вирус проникает в центральную нервную систему. Кроме менингеальных явлений иногда выявляются положительные симптомы натяжения и боль при пальпации по ходу нервных стволов. Диагноз серозного менингита подтверждается при исследовании ликвора.
Паралитическая форма полиомиелита возникает при проникновении вируса в центральную нервную систему и характеризуется поражением серого вещества, расположенного в передних рогах спинного мозга и двигательных ядрах черепно-мозговых нервов. Клинически это выражается развитием вялых или периферических парезов и параличей. Различают 4 формы острого паралитического полиомиелита.
В препаралитическом периоде спинальной формы отмечается менингорадикулярный синдром и двигательные нарушения. Симптомами полиомиелита у детей в этом периоде являютсяподергивания или вздрагивания отдельных мышечных групп, впоследствии в этих мышцах в первую очередь появляются парезы и параличи.
В паралитическом периоде двигательные нарушения обусловлены поражением серого вещества спинного мозга и развитием парезов, которые всегда бывают вялыми без каких-либо признаков спастичности. Чаще всего страдают нижние конечности.
Вялые парезы и параличи при остром полиомиелите отличаются рядом особенностей:
- период нарастания двигательных нарушений очень короткий: от нескольких часов до 1-2 дней;
- чаще страдают проксимальные отделы конечностей;
- парезы и параличи имеют асимметричное «мозаичное» расположение;
- чувствительные, тазовые нарушения и пирамидная симптоматика отсутствуют, трофические признаки заболевания полиомиелитом у детей выражаются только атрофией мышц;
- без нарушения целостности тканей. Атрофия мышц появляется довольно рано, на 2-3 неделе болезни и в дальнейшем прогрессирует.
В восстановительном периоде на 2-3 неделе болезни в пораженных мышцах появляются активные движения. Если мотонейроны в определенном сегменте спинного мозга погибли полностью, то в соответствующих мышечных группах останутся стойкие параличи без признаков восстановления.
Если в течение достаточно длительного срока (нескольких месяцев) признаков восстановления в пораженных мышцах не отмечается, то оставшиеся к этому времени двигательные нарушения расцениваются как остаточные явления, выраженные в той или иной степени, относятся к типичным симптомам острого полиомиелита и имеют дифференциально-диагностическое значение.
На этих фото показаны симптомы полиомиелита у детей в различных формах:
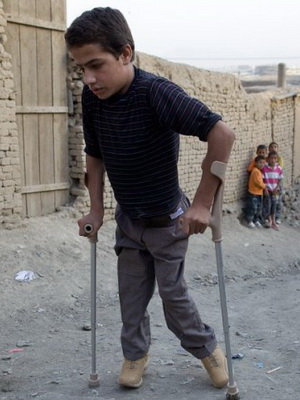
Бульбарная форма острого паралитического полиомиелита является одной из самых тяжелых. Она протекает очень остро, бурно, с коротким препаралитическим периодом или без него. Клинические признаки полиомиелита у детей обусловлены локализацией поражения в области ствола мозга, что определяет тяжесть течения болезни (нарушение дыхания, глотания, фонации, поражение сердечно-сосудистого центра).
Бульбо-спинальная форма острого паралитического полиомиелита сочетает признаки спинальной и бульбальной форм полиомиелита.
Понтинная форма острого паралитического полиомиелита выражается изолированным поражением ядра лицевого нерва и имеет наиболее благоприятное течение. Заболевание довольно часто протекает без лихорадки и общей интоксикации, т. е. без симптомов препаралитического периода, в паралитическом периоде развивается слабость или полная неподвижность мимических мышц лица, как правило, одной его половины.
Ниже вы узнаете, когда детям делают прививки против полиомиелита.
Что такое полиомиелит
Полиомиелитом (болезнь Гейне-Медина, детский спинальный паралич) называют острое вирусное заболевание, которое вызывает воспаление головного мозга и поражает другие отделы ЦНС.
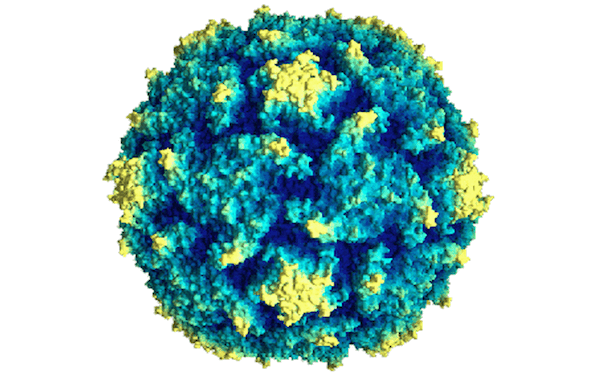 Возбудителем полиомиелита является полиовирус (вид энтеровирусов)
Возбудителем полиомиелита является полиовирус (вид энтеровирусов)
Выделяют следующие формы полиомиелита:
- типичная (поражение ЦНС):
- непаралитическая;
- паралитическая (спинальная, бульбарная и т.д.);
- атипичная (ЦНС не поражается):
- бессимптомная;
- висцеральная.
Примечание: В зависимости от выраженности интоксикации организма, болезнь может протекать в легкой, средней и тяжелой формах. Также полиомиелит может быть без осложнений или с осложнениями (развитие вторичной инфекции, обострение хронического заболевания и т.д.).
ОБЩЕЕ

На данный момент встречаются единичные случаи развития полиомиелита, тогда как в прошлом, до проведения массовой вакцинации, отмечались эпидемии этого заболевания. Еще в начале ХХ века в Европе и Африке по росту заболеваемости полиомиелит носил характер национального бедствия.
В 50-х годах прошлого столетия после активного внедрения полиомиелитной вакцины показатели диагностированных вспышек инфекции снизились на 99%, но до сих пор отмечаются эндемичные регионы заболевания в Нигерии и Южной Азии.
Полиомиелит носит сезонный характер, рост заболеваемости происходит в летне-осенний период. Особенно подвержены заболеванию дети с полугодовалого возраста до 5 лет, но и среди взрослых также фиксируются случаи заражения.
Возбудитель полиомиелита — полиовирус из группы кишечных энтеровирусов семейства пикорнавирусов (Picornaviridae). Существует 3 типа этого возбудителя. В 85% случаев параличей диагностируется полиовирус первого типа.
Вирус обладает высокой устойчивостью во внешней среде: в воде он сохраняется на протяжении 100 дней, а в фекалиях — полгода. Воздействие соков пищеварительного тракта, замораживание и высушивание не отражается на его жизнедеятельности. Гибель полиовируса происходит при длительном кипячении, под влиянием ультрафиолета и низких концентраций дезинфицирующих растворов (хлоргексидин, хлорная известь, фурацилин, перекись водорода).
Лечение
После постановки окончательного диагноза «полиомиелит» больного малыша изолируют от здоровых детей. Основные терапевтические процедуры выполняются в условиях медицинского учреждения. Специального препарата, способного вылечить недуг, пока не разработали, поэтому лечение полиомиелита у детей сводится к купированию симптомов и поддерживающей терапии.
Любая форма болезни требует постельного режима, а когда начинает нарастать паралич, ребёнку нужен абсолютный покой. Какими препаратами лечится недуг?
- При повышенной температуре, головной боли проводится дегидратирующая терапия с применением «Парацетамола», «Ибупрофена», «Аспирина».
- Нарушения желудочно-кишечного тракта лечат средствами, регулирующими водно-солевой баланс («Гидровит» или «Регидрон»).
- Для нормализации кишечной моторики применяются слабительные. Сюда можно отнести касторовое масло и препарат «Лактулоза».
- Чтобы восстановить нервную проводимость и мышечную реакцию, используют «Дибазол», «Прозерин».
- В качестве препарата, расслабляющего мышцы и снижающего тревогу, назначают «Диазепам», а как успокоительное и антидепрессант –«Пароксетин».
- Для скорейшего выздоровления и поддержания организма, а также при менингорадикулярном синдроме прописывают витамины группы В, но более важную роль играет витамин В12.
При полиомиелите часто назначают «Диакарб». Лекарство оказывает положительное диуретическое, противоотечное, противоэпилептическое влияние, а также способен благотворно влиять на сплетения желудочков в нейронах мозга.
Кроме приёма медикаментов, значительное внимание специалистов направлено на уход за атрофированными конечностями малыша. Когда начинается фаза выздоровления, поврежденные конечности нуждаются в регулярном массаже, физиопроцедурах, гидротерапии, электростимуляции, УВЧ. Врачи прописывают лечебную физкультуру, действие которой рассчитано не только на развитие атрофированной группы мышц, но и на восстановление физических функций организма в целом
После выздоровления начинается работа по коррекции деформированных конечностей
Врачи прописывают лечебную физкультуру, действие которой рассчитано не только на развитие атрофированной группы мышц, но и на восстановление физических функций организма в целом. После выздоровления начинается работа по коррекции деформированных конечностей.
Паралитическая форма требует особого ухода, поскольку правильное положение позвоночника и конечностей определяет наличие или отсутствие осложнений. Проблемные суставы иногда фиксируются шинами или ортезами, под них подкладываются валики.
Выявить признаки полиомиелита у детей, диагностировать заболевание, назначить лечебные мероприятия и восстановительную терапию может только врач-невролог.
Симптомы полиомиелита у взрослых
-
Боль в мышцах
-
Колебания АД
-
Нарушение в работе ЖКТ
-
Нарушения в мочеполовой системе
-
Одышка
-
Паралич
-
Потливость
-
Слабость
-
Сыпь
-
Температура
- Первые 1-2 недели после заражения отмечается скрытый период. Болезнь редко проявляется симптоматикой, но человек уже становится опасным для окружающих и при любом контакте может произойти инфицирование.
- Вероятные признаки в первый месяц после заражения: высокая температура, сильная головная боль, понос, повышение чувствительности кожи, боли в спине и конечностях, потливость, судороги и др.
- Интоксикация, боли в животе, рвота, тошнота, расстройства стула.
- При паралитической форме полиомиелита проявляются такие симптомы: нарушение дефекации, внезапный паралич конечностей, боли в мышцах и позвоночнике, судороги, паралич дыхательных мышц, парез мышц туловища и лица. При такой форме не исключены серьезные осложнения, на фоне которых человек становится инвалидом.

Полиомиелит у взрослых, так же как и у детей, требует незамедлительного вмешательства с комплексным подходом. Больного госпитализируют в стационар, где ему проводят диагностику на наличие полиовируса в организме, и там же сразу будет предложена эффективная схема лечебного курса.
Лечение полиомиелита
- медикаментозная терапия (симптоматическая);
- лечебная физкультура;
- гормонотерапия;
- витаминотерапия;
- физиотерапевтические процедуры;
- лечебные массажи;
- ортопедические процедуры, протезирование;
- электростимуляция;
- реанимационные процедуры при осложнениях, связанных с нарушением дыхательной функции;
- хирургическое лечение по показаниям.
Виды вакцин от полиомиелита

Сегодня для профилактики используются два варианта вакцин от полиомиелита: живая вакцина от полиомиелита (ОПВ) и инактивированная Имовакс Полио (ИПВ).
Имовакс Полио не содержит живого возбудителя и считается менее эффективной мерой профилактики. Ее рекомендуют использовать, если у ребенка есть признаки слабого иммунитета, а также если в его окружении есть люди с низким иммунитетом (например, вследствие химиотерапии). Эта вакцина от полиомиелита не вызывает побочных эффектов, редко встречаются местные воспалительные (в области инъекции) или общие аллергические проявления, проходящие самостоятельно без последствий.
Оральная полиовакцина содержит ослабленный вирус полиомиелита. Профилактика заболевания в данном случае намного более эффективна, однако у такого типа вакцинации есть свои недостатки. Дети после вакцинации выделяют вирус в окружающую среду до двух месяцев, так как ослабленный вирус живет и размножается в желудочно-кишечном тракте малыша, позволяя организму вырабатывать антитела общего и местного иммунитета. При этом родителям и ухаживающим за ребенком людям рекомендуют не целовать малыша в губы, не доедать еду, контактировавшую со слюной и тщательно мыть руки после контакта с каловыми массами и половыми органами ребенка. Здоровым людям ослабленный вирус не опасен, однако при скрытых заболеваниях, вызывающих иммунодефицит, могут быть последствия.
Дети, привитые живой вакциной, крайне редко, но все же могут заболеть вакциноассоциированным полиомиелитом. Это исключительно редкое осложнение вакцинации, связанное, как правило, с недиагностированными болезнями ребенка, вызвавшими серьезное снижение иммунитета.
Избежать подобного осложнения помогает соблюдение правил подготовки к прививкам. Необходимо следить за здоровьем ребенка и сообщать педиатру перед вакцинацией о заболеваниях, которые недавно перенес малыш, или об отклонениях в поведении, возможно, связанных с началом заболевания.
Чтобы дети были готовы к вакцинации живой полиовакциной, для первых двух прививок рекомендуется использовать инактивированную форму. В таком случае организм уже вырабатывает антитела, и завершающее формирование иммунитета проходит без осложнений и последствий.
Последствия полиомиелита
В зависимости от того, какую форму заболевания перенес человек, могут отличаться и последствия полиомиелита. Так абортивная форма проходит в среднем через 7 дней, не оставляя совершенно никаких последствий. Полное выздоровление наступает и после перенесенной менингиальной формы заболевания, но спустя значительно больший промежуток времени.
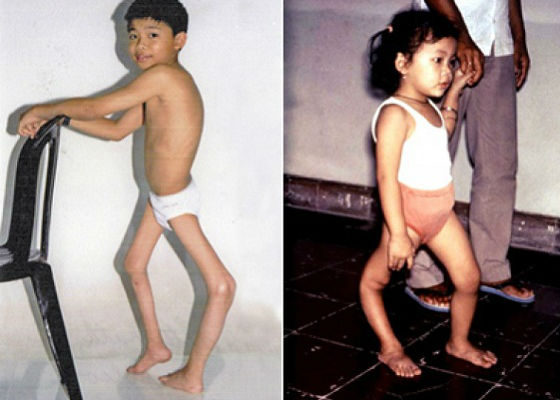
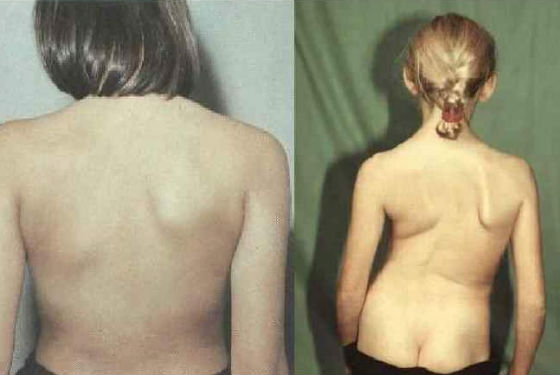
Даже самая сложная, паралитическая форма может пройти абсолютно бесследно и все функции пораженной полиовирусом ЦНС будут восстановлены. Однако если параличи и парезы носили глубокий, стойкий характер, то добиться абсолютно полного восстановления пораженных отделов нервной системы будет невозможно. После тяжёлой паралитической формы остаются мышечные атрофии, остеопороз, деформации конечностей. В ряде случаев остаются суставные контрактуры с ограничением объёма активных и пассивных движений в них, привычные вывихи, паралитическое искривление позвоночного столба, деформации стоп, косолапость. Дети после перенесенного полиомиелита обычно сильно отстают в физическом развитии, часто у них наблюдается укорочение пораженной конечности.
При возникновении у больного центральных и периферических изменений дыхания, нарушений сердечно-сосудистой системы, при парализации гладкой мускулатуры желудочно-кишечного тракта в большинстве случаев заболевание заканчивается смертельным исходом.
Первичная профилактика, меры которой нацелены на предотвращение появления заболевания, подразделяется на неспецифическую и специфическую.
Неспецифическая направлена на общее укрепление организма, увеличение его устойчивости к различным инфекционным агентам (закаливание, правильное питание, своевременная санация хронических очагов инфекции, регулярные физические нагрузки, оптимизация цикла сон-бодровствание и др.), борьба с насекомыми, которые являются разносчиками патогенных микроорганизмов (различные виды дезинсекции), соблюдение правил личной гигиены (в первую очередь это мытье рук после улицы и после посещения туалета), тщательная обработка овощей, фруктов и других продуктов перед употреблением их в пищу.
Специфическая профилактика заключается в проведении вакцинации против полиомиелита. Для того, чтобы полиомиелит как заболевание был полностью побежден, необходим охват профилактическими прививками 95% всего населения земного шара.
В настоящее время прививка против полиомиелита введена в национальный график обязательной иммунизации и проводится детям, начиная с трехмесячного возраста. Вакцинируют детей трижды с интервалом в 45 дней. Укорочение сроков между прививками недопустимо, исключение составляют лишь экстренные случаи. Затем каждый ребёнок проходит ревакцинацию противомиелитными вакцинами в 18 мес., 20 мес., 7 и 14 лет.
Первые два этапа вакцинации осуществляются инъекционным путём инактивированными препаратами. Самой распространенной моновакциной является «Имовакс-полио», но могут быть применены и комплексные вакцины, например, «Инфанрикс». Далее ребёнка вакцинируют и ревакцинируют пероральным путем аттенуированной (ослабленной) живой вакциной.
Если в семье на момент иммунизации ребёнка живой вакциной имеются другие, непривитые против полиомиелита дети, то в целях предотвращения возникновения вакцино-ассоциированного заболевания контакт между лицами должен быть прерван на двухмесячный срок. Тоже касается непривитых детей, организованных в детские образовательные учреждения.
Все вакцины против полиомиелита являются малореактогенными и обычно легко переносятся детьми. Редко отмечается нарушение общего самочувствия (температура, жидкий стул, упадок сил), а также местные изменения (появление инфильтрации и покраснения в месте инъекции). Лечения такие состояния не требуют, проходят самостоятельно в течение трех дней.
В случае установлении контакта с больным полиомиелитом проводится экстренная вакцинация живой аттенуированной вакциной без учёта раннее сделанных прививок. Также возможно применение иммунного гамма-глобулина человека.
После госпитализации больного (в целях профилактики заражения других лиц) в помещении, где он находился, должна быть проведена тщательная дезинфекция. Необходима генеральная уборка с применением дезинфецирующих средств, все игрушки должны быть вымыты с мылом, бельё и посуда подвержены кипячению.
Важно провести своевременную дезинсекцию. Врачебное наблюдение за лицами, находящимися в контакте с больным полиомиелитом проводится в течение 3-х недель
Посещение образовательных учреждений на все время наложенного карантина строго запрещено.
Профилактические мероприятия
При подозрении на полиомиелит больного немедленно изолируют, а всех, кто с ним контактировал, подлежат наблюдению в течение 21 дня.
Безусловно, самый лучший способ профилактики полиомиелита — это вакцинация. На сегодняшний день пока не придумали ничего лучше, чем такая профилактика полиомиелита.
Прививочные мероприятия по предупреждению заболевания являются строго обязательными. Начинают вакцинацию с первых месяцев жизни ребёнка. Она включена в перечень обязательных детских прививок, поэтому проводится бесплатно.
Вакцина бывает двух видов:
- инактивированная (ИПВ) с убитыми вирусами — инъекционная форма;
- пероральная живая вакцина (ОПВ) в виде драже или жидкого раствора.
Родители должны знать всё о прививке от полиомиелита, — когда её делают, как вести себя после неё, какие возможны осложнения.
Вакцинация от полиомиелита
 Первая волна вакцинации проходит в три этапа:
Первая волна вакцинации проходит в три этапа:
- в 3 месяца;
- в 4 месяца;
- в 5 месяцев.
Следующая волна вакцинации проходит в 18 месяцев, шесть лет и заканчивается в 14 лет. Вторая волна ревакцинации может быть проведена совместно с вакцинами от коклюша, столбняка и дифтерии (АКДС).
Как называется прививка от полиомиелита?
Однокомпонентные вакцины:
- российская вакцина полиомиелитная 1,2,3 типа (per os) — в виде капель;
- французская вакцина «Имовакс Полио» — раствор для внутримышечного введения;
- бельгийская инактивированная вакцина «Полиорикс» — внутримышечная инъекция.
Многокомпонентные вакцины:
- бельгийская многокомпонентная «Инфанрикс Пента» (коклюш, дифтерия, столбняк, гепатит B, полиомиелит) — инактивированная для инъекций;
- французская инактивированная «Тетраксим» многокомпонентная полиомиелит, дифтерия, столбняк, коклюш — для внутримышечного введения;
- бельгийская многокомпонентная «Инфанрикс Гекса» — гепатит B, столбняк, коклюш, дифтерия, полиомиелит (инактивированная) и от гемофильной палочки (менингит, пневмония) — инъекции;
- французская многокомпонентная вакцина «Пентаксим» (от столбняка, дифтерии, коклюша и полиомиелита, а также от гемофильной палочки, вызывающей менингит и пневмонии) — внутримышечно.
В течение часа после введения живой вакцины нельзя кормить и поить ребёнка.
Если рассматривать полиомиелит у взрослых, с точки зрения заражения и осложнений, то становится очевидна необходимость прививки, потому что взрослые тоже болеют этой болезнью. Для взрослых вакцинация необходима, если человек не получил её в детстве и при поездке в зоны опасные по данному заболеванию: Пакистан, Афганистан и т. д. Ревакцинация проводится каждые 5–10 лет.
Благодаря усилиям всеобщей вакцинации полиомиелит у беременных женщин встречается крайне редко. Раньше среди беременных заболеваемость была высокой, болезнь протекала тяжелее, чем у остальных людей. Нередки были случаи самопроизвольного аборта. Если случалось внутриутробное заражение, то плод имел различные виды параличей. Смертность таких детей приближалась к 25%.
Подведём итоги. Полиомиелит поражает самый уязвимый возраст 4–5 летних деток. Когда ребёнок стремится всё познать и исследовать. Отмирание нервных клеток в этом возрасте трудно будет восстановить даже самой продолжительной реабилитацией. Вирус опасен и для взрослых людей. Лекарства во время вспышки полиомиелита бесполезны, а каждый новый случай будет способствовать передаче вируса. И пока в мире остаётся хоть один инфицированный ребёнок, риску заражения полиомиелитом будут подвергаться все дети, поэтому лучший способ профилактики болезни — это вакцинация.
Симптомы полиомиелита различных форм
Тяжесть симптомов полиомиелита у детей зависит от возраста, состояния иммунитета и от количества вирусов, попавших в организм. Существует несколько форм заболевания, имеющих характерные проявления.
Инаппарантная форма
Характерно бессимптомное протекание болезни, при котором происходит усиленное образование иммунных клеток, противодействующих вирусу. Человек является вирусоносителем, а в его крови обнаруживаются антитела к вирусу полиомиелита.
Висцеральная (абортивная) форма
Заболевание подобного рода проявляется наиболее часто (в 80% случаев). По своим проявлениям напоминает ОРВИ, то есть у ребенка появляются кашель, насморк, происходит повышение температуры тела до 38°-38.5°. Возникает головная боль, слабость, пропадает аппетит. Нередко беспокоят боли в животе, понос и рвота.
Признаков поражения нервной системы при этой форме не бывает. Примерно через неделю наступает выздоровление, после которого малыш еще в течение некоторого времени остается вирусоносителем.
Полиомиелит с поражением нервной системы
Подобная форма заболевания приводит к гибели нервных клеток. В зависимости от степени разрушения нервной ткани такую форму подразделяют на непаралитическую и паралитическую.
Непаралитический тип полиомиелита
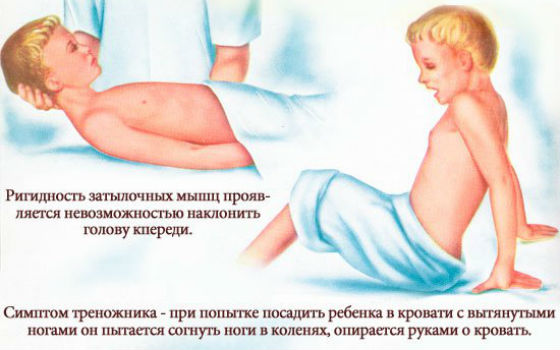
Кроме ярко выраженных симптомов ОРВИ (характерных для висцеральной формы) возникают признаки воспаления оболочек головного мозга (менингиальные). Возникает сильная головная боль и напряжение мышц затылка и шеи (больной не может наклонить голову вперед). Подобное состояние наблюдается примерно в течение 2-4 недель, после чего тонус шейных мышц приходит в норму, болезнь постепенно отступает.
Паралитический тип и его формы
Это наиболее тяжелый тип заболевания. Вследствие поражения головного и спинного мозга у детей возникают бред, спутанность сознания, сильные головные боли, происходит повышение температуры до 39°. У маленьких детей могут появиться судороги.
Кроме менингиального напряжения шейных мышц, появляются боли в позвоночнике, значительно усиливающиеся при малейшем движении. Боль ощущается также при пальпации позвоночника. Возникает так называемый «симптом треножника», при котором оптимальной позой для больного является сидение с наклоном вперед и упором на кисти обеих рук.
Температура резко снижается, что совпадает с моментом массового разрушения нервных клеток. Наступает паралич мышц ног. В наиболее тяжелых случаях возникает паралич остальных мышц, в том числе дыхательных. Летальный исход чаще наступает у взрослых. Причиной смерти также могут быть пневмония и заражение крови токсинами, которые вырабатывают вирусы.
Чаще всего при такой форме полиомиелита человек остается инвалидом из-за паралича ног, атрофии отдельных групп мышц, деформации конечностей.

У детей младше 5 лет обычно наблюдается инаппарантная или абортивная форма полиомиелита, при которых заподозрить его возникновение без лабораторных исследований невозможно. Реже возникает менингиальная форма.
От обычной простуды полиомиелит отличается тем, что характерные проявления наступают после так называемого периода затишья, то есть когда спадает температура и появляются признаки улучшения общего состояния. Затем температура вновь повышается, появляются боли в костях и мышцах, признаки паралича мышц лица, смещение губ к углу рта.
Предупреждение: Улучшение состояния ребенка через несколько дней после появления признаков заболевания не должно успокаивать родителей. Необходимо внимательно наблюдать за его состоянием в последующие дни и при малейшем ухудшении его самочувствия немедленно обращаться к врачу.
Этапы протекания болезни с поражением нервных клеток
Различают несколько этапов развития тяжелых форм полиомиелита.
Этап 1 – это инкубационный (скрытый) период. Его продолжительность индивидуальна (доходит иногда до 3-5 недель).
Этап 2 – препаралитическое состояние. Оно развивается на протяжении 2-5 дней.
Этап 3 – появление параличей. Происходит в течение 5-7 дней.
Этап 4 – восстановление. На него уходит около 2 месяцев.
Этап 5 – проявление остаточных последствий (резидуальный период). Даже при возникновении непаралитической формы период восстановления у детей может длиться месяцами с сохранением менингиальных проявлений.
Каковы симптомы полиомиелита
Симптомы полиомиелита различны в разных формах заболевания. Инкубационный период длится от 6 до 12 дней.
В атипичной форме основными симптомами является:
- слабость;
- головная боль;
- повышение температуры;
- потливость;
- насморк;
- боль в животе;
- рвота;
- диарея;
- сыпь.
В типичной форме проявляются следующие симптомы:
- боль в мышцах;
- боль в спине;
- снижение мышечного тонуса;
- затруднённое дыхание;
- затруднённое глотание;
- нарушение речи;
- спутанность сознания;
- паралич;
- паралитические отёки;
- менингеальный синдром;
- неконтролируемое мочеиспускание;
- похолодание рук и ног;
- нестабильность давления;
- нарушение рефлексов.
Полиомиелит: устойчивость возбудителя
Вирион обладает стабильной устойчивостью к внешней среде вне носителя. Зафиксированы случаи активной жизнедеятельности бактерии до 100 суток в воде и до 6 месяцев в фекалиях зараженного человека. Вирион устойчив к воздействию желудочных кислот и не чувствителен к антибиотикам. Резкая смена температурного режима переводит возбудитель в более пассивную стадию, однако случаи инфицирования замороженным вирусом не исключаются.
При нагревании более 50 градусов Цельсия наблюдались необратимые структурные изменения в молекуле до полного разрушения в течение получаса. Температура кипения воды, ультрафиолетовое облучение полностью уничтожают молекулярную активность возбудителя. Дезинфекция хлористыми содержащими растворами деактивирует способность вириона к популяризации.
Диагностика полиомиелита у детей
Опорно-диагностические признаки препаралитического периода:
- характерный эпиданамнез;
- синдром интоксикации;
- двухволновая лихорадка;
- слабо выраженный катаральный синдром;
- синдром поражения желудочно-кишечного тракта;
- болевой синдром (спонтанные мышечные боли в конечностях, спине).
Опорно-диагностические признаки паралитического периода полиомиелита:
- характерный эпиданамнез;
- острое развитие вялых парезов (параличей) с нарастанием в течение 1-2 дней;
- преимущественное поражение проксимальных отделов нижних конечностей;
- асимметричный и мозаичный характер распределения парезов и параличей;
- отсутствие расстройств чувствительности и нарушения функций тазовых органов;
- выраженный болевой синдром;
- раннее развитие трофических нарушений в пораженных конечностях.
Лабораторная диагностика полиомиелита
Применяют вирусологический, экспресс- и серологический методы.
Материалом для вирусологической диагностики являются фекалии и ликвор. Забор фекалий проводят при поступлении больных в стационар двукратно (2 дня подряд). До отправки в лабораторию материал хранят при температуре от 0 до +4° С.
«Дикие» и вакцинные штаммы различают с помощью полимеразной цепной реакции.
С целью экспресс-диагностики используют определение антигена полиовируса в фекалиях и ликворе с помощью ИФА.
При серологическом обследовании (РН, РСК) выявляют специфические антитела в крови и ликворе. Диагностическое значение имеет нарастание титра специфических антител в динамике заболевания в 4 раза и более.
На основании иммуноферментного анализа (ИФА) определяют типоспецифические антитела (IgM, IgG и IgA) в сыворотке крови и ликворе больного.
Анализ цереброспинальной жидкости в препаралитическом периоде отражает серозное воспаление мозговых оболочек. При люмбальной пункции ликвор вытекает под давлением, отмечается клеточно-белковая диссоциация (смешанный плеоцитоз до 100-300 кл в 1 мкл при нормальном или слегка повышенном содержании белка). В паралитическом периоде болезни выявляется белково-клеточная диссоциация (высокое содержание белка при нормальном или слегка повышенном цитозе лимфоцитарного характера).
В периферической крови специфические изменения отсутствуют: умеренный лейкоцитоз, относительный нейтрофилез.
При исследовании злектровозбудимости мышц выявляют все стадии качественных изменений (частичная, полная реакция перерождения, биоэлектрическое молчание).
Электромиографический метод уже в первые сутки появления параличей позволяет установить сегментарный (передне-роговой) уровень поражения.
Дифференциальная диагностика полиомиелита
Симптомы спинальной формы чаще приходится дифференцировать с острыми вялыми параличами энтеровирусной этиологии (ECHO, Коксаки, энтеровирусы 68-71 серотипов).
В отличие от полиомиелита острые вялые парезы энтеровирусной этиологии чаще развиваются без препаралитического периода, протекают без лихорадки и общей интоксикации. Двигательные нарушения проявляются легким вялым парезом с явлениями гипотонии и гипотрофии, высокими сухожильными рефлексами на пораженной конечности. В течение 2-4 нед. парез обычно восстанавливается, но может развиться незначительная атрофия мышц. Изменения в цереброспинальной жидкости отсутствуют. Окончательный диагноз устанавливается на основе эпидемиологического, вирусологического и серологического обследования больного.
Понтинную форму полиомиелита дифференцируют с невритом лицевого нерва другой этиологии (бактериальной, инфек-ционно-аллергической, травматической и др). Менингеальную форму дифференцируют с вирусными серозными менингитами различной природы (энтеровирусной, паротитной, аденовирусной и др.), а также бактериальными серозными менингитами (туберкулезной, боррелиозной и иерсини-озной этиологии).
Бульбарную форму дифференцируют с клещевыми нейроинфекциями, полинейропатиями при дифтерии, врожденной миастенией.
Теперь вам известны основные симптомы полиомиелита у детей, а также о том, как диагностируют заболевание.