Рассеянный склероз: симптомы и причины возникновения у женщин
Содержание:
Причины возникновения
Основной единицей нервной системы является нейрон, который состоит из ядра, тела и его отростков (дендритов и аксона). Дендриты — это мелкие, разветвленные отростки.
Аксон — это длинный отросток, с помощью которого осуществляется передача нервного импульса собственно от нейрона к исполнительному органу.
https://youtube.com/watch?v=ZsbABZthxhc
Аксон, в отличие от дендрита, покрыт миелиновой оболочкой. От целостности миелиновой оболочки будет зависеть качество проведения нервного импульса.
При рассеянном склерозе повреждается именно эта оболочка, в результате чего пораженный нерв не способен выполнять полноценно свою функцию.
Антитела, вырабатываемые лимфоцитами, в данном случае атакуют миелиновую оболочку нервных волокон, в результате чего активизируется воспалительный процесс, и миелиновая ткань замещается соединительной.
Хотя окончательные причины рассеянного склероза сегодня до сих пор точно не определены, большинство ученых склоняются к тому, что болезнь активизируется в результате сочетания генетической предрасположенности и негативных внешних факторов.
Причины рассеянного склероза у взрослых
Разрушению миелиновой защитной оболочке способствуют многие внешние факторы, но особое место отводится вирусным агентам – корь, краснуха, герпес или инфекционный мононуклеоз являются наиболее частыми провокаторами рассеянного склероза.
Рассеянный склероз неизлечим – единственная цель терапии заключается в снижении частоты или интенсивности обострений
Поэтому важно точное соблюдение всех рекомендаций своего лечащего врача – это помогает значительно повысить качество собственной жизни
Рассеянный склероз у мужчин часто диагностируется на фоне повышенной проницаемости гематоэнцефалического барьера. Снижают его защитные функции следующие факторы:
- частые или сильные травмы спины/головы;
- чрезмерное психоэмоциональное или физическое перенапряжение;
- сложные оперативные вмешательства;
- инфекции;
- токсическое воздействие ядов, алкоголя, лекарственных средств, в т. ч. оральных контрацептивов;
- ожирение, высокий уровень холестерина в крови, сахарный диабет.
В основе патологии лежит вирусная инфекция (корь, паротит, краснуха, герпес). Эти вирусы разрушают клетку и миелин, который является белковой оболочкой нервных волокон.
Начинается борьба с собственными клетками организма, а не с вирусом.
Причины рассеянного склероза делят на внутренние и внешние. Считается, что внешние факторы, особенно если у человека имеется наследственная предрасположенность, могут спровоцировать повреждение нервных тканей.
Самыми опасными считаются различные инфекции (герпес, корь, краснуха и т. д.).
Спровоцировать нарушения иммунитета могут:
- Частые стрессы.
- Физическое или психоэмоциональное напряжение.
- Преобладание в рационе продуктов с высоким содержанием животного белка, жира, поваренной соли, фастфуда и т. д.
- Различные травмы головы или спины.
Как определяется патология?
Как диагностировать рассеянный склероз? Чаще всего заболевание выявляется сразу благодаря различным исследованиям.
Cбор анамнеза, жалобы больного
Этот этап не менее важен, чем инструментальная или лабораторная диагностика. В процессе беседы врач выясняет, что именно беспокоит пациента, когда начались симптомы. Затем доктор проводит неврологический осмотр.
Анализ крови
Рассмотрим, можно ли как-то выявить рассеянный склероз по анализу крови, что он показывает. Это неспецифический и малоинформативный метод для выявления рассеянного склероза.
Однако клиническое исследование крови позволяет провести дифференциальную диагностику с опухолями, инфекционными процессами в мозге. В заключении врач выявляет повышение числа лейкоцитов, рост скорости оседания эритроцитов (СОЭ).
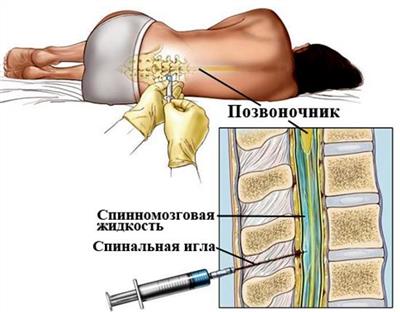
Люмбальная пункция и анализ ликвора
Чтобы получить спинномозговую жидкость, пациенту выполняют люмбальную пункцию. Ее техника выполнения:
- Больной укладывается на кушетку, лежа на правом боку.
- Область кожи, где производится прокол, обрабатывается антисептическими растворами.
- Врач нащупывает гребень подвздошной кости. Затем он должен провести перпендикулярно к ней линию. Участок, который соответствует пространству между III и IV поясничными позвонками, и станет местом для пункции.
- Доктор начинает вводить иглу под острым углом (10–15⁰), ощущая 3 провала. Они соответствуют прохождению через кожу, межпозвоночной связки и твердую мозговую оболочку.
- Невролог забирает ликвор, после чего игла вынимается, а на кожу помещают стерильный ватный тампон.
Рассеянный склероз подтверждается, если в анализе выявляется:
- повышенное содержание миелина;
- олигоклональный Ig G;
- незначительный плеоцитоз – повышение клеток в спинномозговой жидкости.
Инструментальные методы обнаружения патологии
Как еще провериться на рассеянный склероз? Различные приборы помогают врачу в обнаружении патологии.
МРТ
МРТ — это золотой стандарт в постановке диагноза. Томография в 95% случаев информативна в диагностике недуга.
Врач обнаруживает бляшки в таких мозговых структурах:
- перивентрикулярная область;
- мозолистое тело;
- ствол мозга;
- кора ГМ.
На томограмме они выглядят как множественные участки просветления.
ПМРС
Данный метод обследования при рассеянном склерозе применяет эффект «химического сдвига» резонансных частот ядер водорода в составе химических соединений относительно резонансной частоты протона в молекуле воды. С ней можно изучить уровень метаболитов в церебральных тканях.
При РС происходит снижение показателей N-ацетиласпартата. Это аксональный и нейрональный маркер, отражающий сокращение числа аксонов и обменные нарушения в них.
Их потеря при заболевании диффузна. Она происходит еще до формирования мелкоочаговых изменений в белом веществе. ПМРС позволяет прогнозировать стадию болезни.
СПЭМС
Прибор в одно и то же время подает на поверхность головы и регистрирует сигналы с показателями электродинамической активности и выводным аппаратом. Такой метод изучает активность ферментов, нейромедиаторов, плотность ионных каналов.
При заболевании наблюдают глубокие обменные расстройства, которые заключаются в быстром поступлении молочной кислоты в кровь и ее медленным выведением, тканевой гипоксии.
Диагностика рассеянного склероза (МРТ, КТ, ЭЭГ, рентген, исследования, анализ крови):
Диагностические критерии
Врач их использует, чтобы подтвердить заболевание по магнитно-резонансной томографии.
Для пациентов младше 50-летнего возраста: на снимках врач выявляет 4 и свыше бляшки либо 3 очажков, 1 из которых локализуется около желудочков головного мозга.
Свыше 50 лет (необходимо 2 признака из перечисленных):
- величина бляшки не превышает трех миллиметров;
- очаги прилегают к боковому желудочку;
- бляшка располагается в задней черепной ямке.
Гистология
При микроскопическом исследовании специалист выявляет микронекрозы (крохотные очаги отмирания мозговой ткани) и разрушение нервных волокон. Первые начинаются с отека церебральной ткани, увеличения околососудистого пространства и пролиферации олигодендроглиоцитов.
Патологические очажки не затрагивают проводящий путь целиком. Они поражают его пучки по сегментам. Аксоны становятся неравномерными по толщине и бывают веретенообразными, истонченными, лентовидно утолщенными.
Клиническая картина
Первые признаки рассеянного склероза у молодых женщин (20 лет) и среднего возраста (40 лет) ассоциируются с неврологическими проблемами, часто связанными с развитием клинически изолированного синдрома. Это первый приступ болезни, на основании которого может быть подтвержден РС.
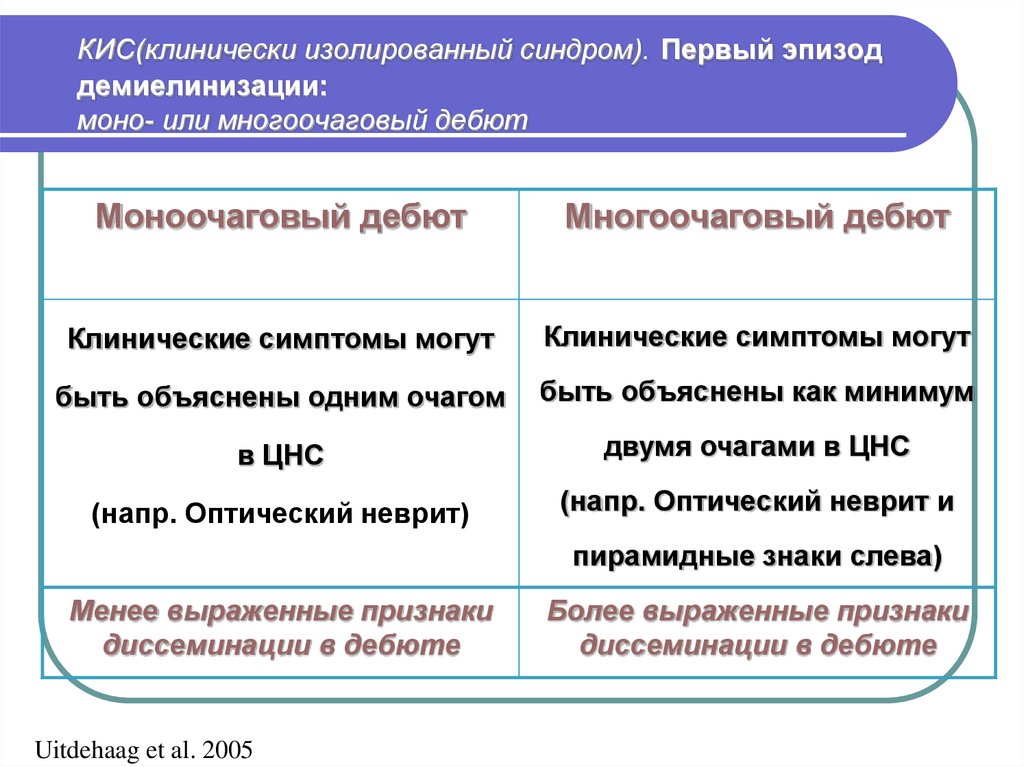
Начальная стадия
Начальная стадия рассеянного склероза характеризуются чередованием рецидивов (приступ, обострения) и ремиссии. РС в большинстве случаев (75-85%) начинается в ремитирующей форме.
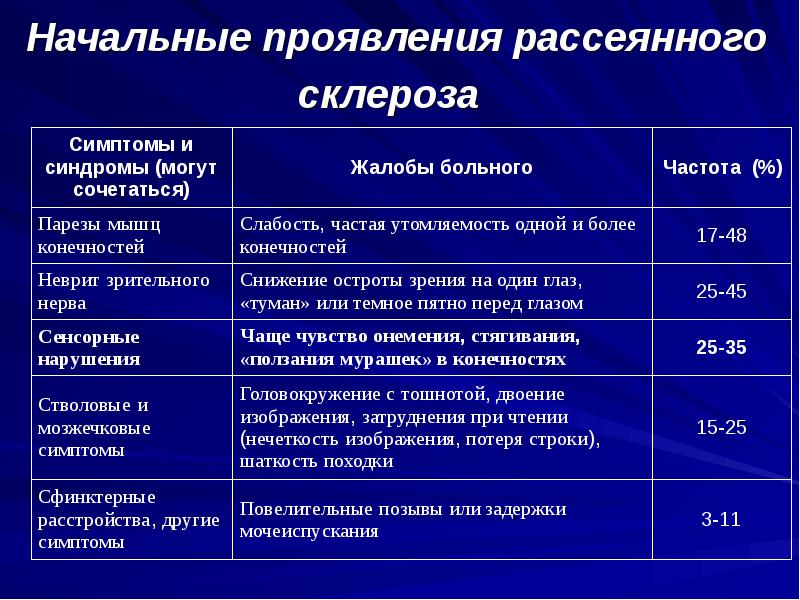
Распространенные симптомы рассеянного склероза на начальной стадии у женщин и мужчин не различаются и включают:
- нарушения чувствительности;
- расстройство координации движений;
- глазные двигательные расстройства (нистагм);
- половые и сфинктерные дисфункции;
- часто присутствует воспаление зрительного нерва.
В большинстве случаев симптомы начальной стадии утихают в течение 6-8 недель, но иногда могут оставить постоянное патологическое неврологическое обнаружение или определенную степень инвалидности.
Способность устранить последствия рассеянного склероза у женщин обычно снижается с течением болезни.
Периоды чередования приступов и ремиссии длятся около 5-15 лет. Воспалительная активность на МРТ на данном этапе самая высокая.
Развитие заболевания
После периода начальных приступов РС, симптомы нарастают медленно, постепенно ухудшается состояние женщины, сокращается время ходьбы. Около 50% пациентов после 15 лет течения болезни нуждаются в поддержке при ходьбе. Своевременное лечение может значительно продлить этот интервал (примерно на 7-14 лет).
Как женщине самостоятельно выявить болезнь?
РС – сложное заболевание. От проявления первых симптомов у женщин на ранних стадиях до постановки диагноза рассеянный склероз проходит около 7 лет.
Так на чем сфокусироваться? Какие признаки являются поводом обращения к врачу?
Изменения ощущения в конечностях:
- покалывание, дрожь, онемение в ногах;
- ощущения, напоминающие поражение электрическим током, продвигающиеся вдоль позвоночника или отдающие в конечности.
Проблемы со зрением:
- затуманенное зрение;
- ухудшение восприятия цвета (цвета выглядят бледно);
- боль и чувствительность глаз.
Двигательные расстройства:
- ухудшение координации движений;
- нарушение равновесия;
- трудности при ходьбе.
Другие, не специфические проявления:
- усталость без предшествующего физического напряжения;
- головокружение;
- депрессия;
- проблемы с мочевым пузырем.
Головокружение при РС имеет нехарактерное течение и часто сопровождается отниманием конечностей и мурашками по всему телу.
Каков он рассеянный склероз и как с ним живется, как проявляются первые симптомы — женский взгляд на проблему изнутри:
Типы рассеянного склероза
Течение РС – медленное, но с постоянным прогрессированием. В медицине принято различать типы рассеянного склероза по характеру течения болезни:
- КИС (клинико-изолированный синдром). Первая стадия, на которой начинается воспаление и демиелинизация. Ранее, на этом этапе болезнь диагностировать было невозможно по причине отсутствия выраженных симптомов и детальных критериев. Теперь выявить дебют можно при помощи МРТ.
- РРРС (рецидивирующе-ремитирующее течение). Для этой стадии характерно чередование ремиссий и рецидивов. При этом симптомы могут исчезать, появляться и быть постоянными. 85% случаев заболевания РС диагностируются именно на этапе РРРС.
- ППРС (первично-прогрессирующее течение). На данной стадии ухудшаются все неврологические функции. Улучшения могут появляться, но они носят временный характер. ППРС чаще всего наблюдается у мужчин зрелого возраста.
- ВПРС (вторично-прогрессирующее течение). Состояние больного резко ухудшается, при этом могут появляться новые очаги поражения. Если течение активное, то пациент переживает приступы.
Причины возникновения у женщин
Точные причины возникновения заболевания пока не выявлены, но известны факторы, которые могут спровоцировать развитие патологии:
- перенесенные ранее вирусные инфекции;
- зашлакованность организма;
- травмирование черепной коробки и спины;
- радиационное облучение;
- наследственная предрасположенность, согласно статистике повышающая риск возникновения болезни в 10-25 раз;
- регулярные стрессы;
- непосильная физическая работа;
- наличие вредных привычек;
- осложнения после хирургического вмешательства;
- переизбыток белков и жиров животного происхождения в рационе;
- плохая экология и неблагоприятные климатические условия, особенно холод и сырость.
Клиника
Заболевание прогрессирует постепенно. Симптомы поражения появляются тогда, когда практически 50% нервных волокон вовлечены в патологический процесс. Первые признаки рассеянного склероза могут включать следующие нарушения:
- онемение или покалывание, одностороннюю периодическую слабость конечностей;
- ухудшение зрения или переходную слепоту, глазодвигательные нарушения в форме косоглазия, диплопии, нистагма;
- тазовые нарушения, которые регистрируются практически у половины больных; возможна никтурия, недостаточное опорожнение мочевого пузыря, недержание мочи и внезапные позывы;
- хроническую усталость.
Начальная стадия болезни также может проявляться воспалением лицевого нерва, атаксией, снижением АД и головокружением. При прогрессировании поражения нервных волокон проявления болезни включают следующее:
- Изменения чувствительности в форме зуда, жжения, онемения или покалывания. Подобные ощущения сначала локализуются в дистальных отделах, но постепенно распространяются на всю конечность. Как правило, регистрируют одностороннее поражение. Со временем больному становится сложно сделать любые движения.
- Изменения зрения в виде снижения его остроты, нарушения восприятия цветов, диплопии.
- Тремор конечностей вследствие непроизвольных сокращений мышц.
- Головная боль.
- Нарушение глотания.
- Нарушение речи (она скованная и невнятная).
- Нарушение ходьбы из-за тремора, головокружения и мышечной слабости или онемения стоп.
- Повышенная чувствительность к теплу (перегрев тела ведет к усилению симптоматики, поэтому больным следует избегать длительного пребывания на пляже, в сауне и т.д.).
- Хроническая усталость, которая наиболее ярко выражена во второй половине дня. Наблюдается сонливость, чрезмерная вялость и эмоциональное истощение.
- Изменения в сексуальной сфере, которые проявляются снижением либидо, нарушением эрекции и выделения спермы у мужчин. У женщин может снижаться чувствительность в области гениталий и наблюдаться боль во время полового акта.
- Ухудшение ночного сна.
- Изменения со стороны ВНС, которые включают слабость мышц, артериальную гипотонию и аритмии, гипергидроз ступней.
- Плохое настроение (в виде депрессии или повышенной тревожности).
- Дисфункция мочеиспускания и дефекации.
В отдельных клинических случаях регистрируются особые симптомы рассеянного склероза. Среди них следует назвать пароксизмальные приступы атаксии, дизартрии, судорог, парастезий и миоклоний. Пациент во время приступов остается в сознании, а на электроэнцефалографии отсутствует судорожная активность (специфический признак, который позволяет дифференцировать пароксизмы на фоне рассеянного склероза и приступы эпилептической природы). Также могут развиваться острые психозы. У 2 – 10% больных обнаруживают острый поперечный миелит. Для определения его природы и исключения постинфекционного или поствакцинального повреждения белого вещества больным делают МРТ.
На поздних стадиях болезни у пациентов регистрируют дыхательные нарушения. Меняется глубина и ритм дыхания, наблюдается одышка, затруднение при кашле, нехватка воздуха и продолжительная икота. Подобные проявления связаны со слабостью мышц, которые участвуют в дыхательном цикле и обеспечивают нормальный вдох-выдох. Кроме этого, изменения дыхания могут определяться препаратами, которые используются для симптоматического лечения (например, при приеме миорелаксантов, транквилизаторов, некоторых анальгетиков).
В случае тяжелого протекания склероза регистрируются сложные пневмонии, инвалидизация и массивные пролежни в результате обездвиживания больного, нарушения дыхательной функции и сердечной деятельности, которые могут привести к летальному исходу. Как видно из представленной выше информации, клиническое протекание рассеянного склероза – полиморфное. Это значительно затрудняет диагностику и возможность своевременного проведения терапии.
Можно ли вылечить рассеянный склероз?
Множественные очаги поражения нервных волокон нельзя полностью излечить, они могут привести к инвалидности после многих лет течения болезни. Без лечения заболевшего ждут ограничение двигательной активности, появление пролежней с тяжелым сепсисом и неоднократные пневмонии. Нарушение сердечной деятельности и дыхания могут вызвать даже смерть.
Вопрос «излечим ли рассеянный склероз?» – это главное, что интересуют людей с таким диагнозом и их близких. Полное исцеление после проведенной терапии не наступает, недуг считается неизлечимым. Лечение носит симптоматический характер, направленный на улучшение качества и продолжительности жизни.
При помощи лекарственной терапии возможно достичь устойчивой ремиссии рассеянного склероза. Поэтому отказ от медикаментов крайне не рекомендуется.
Ученые всего мира ежегодно проводятся всё новые и новые исследования рассеянного склероза, в которых пациенты могут принять участие. Изобретаются новые лекарства, которые лучше переносятся больными и вызывают меньше побочных эффектов.
|
Терапия |
Используемые препараты и их действие |
|---|---|
|
Противовирусные средства |
Медики предполагают, что патология нервных волокон – это заболевание, вызванное вирусом. Длительный – до 2-х лет — прием бетаферона уменьшает количество обострений, снижает площадь воспалений. Аналогичное действие имеет реаферон-А. Применяют в терапии такие индукторы интеферонов: продигиозан, дипиридамол, пропер-мил, зимозан, средства против воспалительных процессов. Из поджелудочной железы крупных рогатых животных добывают фермент рибонуклеаза, который тормозит распространение РНК-вирусов. Иммуномодулирующий препарат дибазол назначают микродозами в периодических приемах 5-10 дней. |
|
Гормональная терапия |
Больным рассеянным склерозом назначают прием гормонов глюкокортикоидов по индивидуальной схеме. 24 аминокислоты кортикотропина содержит его аналог синактен-депо. Прием гормональных препаратов может вызвать осложнения: увеличение уровня сахара в крови, отеки, желудочные кровотечения, гирсутизм, катаракта, расстройство вегето-сосудистой системы. |
|
Препараты для улучшения кровотока |
Препараты улучшают микроциркуляцию крови, коронарный и мозговой кровоток – никотиновая кислота, ксантинола никотинад, циннаризин, кавитон, курантил, фитин. |
|
Дополнительные методы |
Назначают дополнительно ноотропил, глютаминовую кислоту, актовегин для улучшения кровообращения в мозгу, солкосерил для оптимизации обмена веществ и регенерации тканей, церебролизин. Эффективно применяют переливание плазмы при обострениях, десенсибилизирующую терапию. При необходимости назначают противоотечные и мочегонные средства. |
Лекарство, дающее полное исцеление, ученые еще не разработали. Перечисленные методы терапевтического воздействия эффективны для течения болезни без осложнений и дают возможность больным жить полноценной жизнью. Для профилактики обострений полезны легкие спортивные нагрузки и курортно-санаторное лечение. Новейшие разработки по пересадке стволовых клеток в борьбе с множественным склерозом дают надежду многим больным, но эта процедура очень сложная, дорогая и подходит не всем.
Характерная черта недуга у женщин и мужчин – это самопроизвольная ремиссия. Она затрудняет понимание, отступает ли болезнь сама или в результате проведенного лечения. Течение и симптомы множественного склероза у женщин не включают нарушение менструального цикла и фертильности. Беременность может наступить у молодых женщин даже при наличии заболевания. Прогноз благоприятного протекания беременности и родов зависит от текущего состояния иммунитета женщины. Сам по себе рассеянный склероз не является противопоказанием для вынашивания ребенка.
Лечение рассеянного склероза.
Основная задача — уменьшение активности патологического процесса в период обострения и в острой стадии заболевания.
- С этой целью используют в больших дозах кортикостероиды (преднизолон, дексаметазон) и АКТГ.Преднизолон назначают внутрь в интенсивных или подавляющих дозах в зависимости от активности и глубины патологического процесса. Интенсивная доза преднизолона — 0,75 мг/кг в сутки. Вся суточная доза дается в 1 или 2 приема в ранние утренние часы.Глюкокортикоиды назначаются либо ежедневно, либо через день; продолжительность лечения 2—3 нед, затем количество принимаемого препарата постепенно уменьшают в течение 2 ‘/г—3 мес.
- Одновременно назначают анаболические гормоны (неробол, ретаболил),
- препараты калия и кальция, аскорбиновую кислоту, верошпирон.
Ретаболил вводят внутримышечно по 50 мг 1—2 раза в неделю, на курс 25—30 инъекций.Нерабол назначают по 1—2 таблетки 2 раза в день, суточная доза 10—20 мг; верошпирон — по 25 мг 2 раза в день, суточная доза 50 мг.
Подавляющие дозы преднизолона назначают по непрерывной (ежедневно) или прерывистой (через день) схеме в постепенно возрастающей или сразу подавляющей дозе в зависимости от остроты и тяжести процесса.По непрерывной схеме максимальная суточная доза преднизолона до 1,5 мг/кг. По достижении терапевтического эффекта дозу постепенно снижают под контролем общего состояния больного.При прерывистой схеме преднизолон назначают через день. Суточную дозу делят на две равные части. Первую половину дают утром после завтрака, вторую — через час. В последние годы с хорошим эффектом используются очень высокие дозы метилпреднизолона (10—15 мг/кг в сутки) путем внутривенного введения 3—4 раза в сутки в течение 3—5 дней с последующим переходом на прием таблетированного препарата через день (1 мг/кг). По достижении терапевтического эффекта дозу препарата постепенно уменьшают. Независимо от величины используемых доз преднизолона количество препарата снижают вплоть до полной отмены.
Лечение АКТГ проводят из расчета 1000 ЕД на курс, суточная доза для внутримышечного введения 40—60 ЕД.
При обострении заболевания возможно также применение этимизола по 100 мг 3 раза в день в течение l,5—2 мес
Больным с неуклонно прогрессирующим течением болезни назначают левамизол по 150 мг в день в течение 3 дней каждой недели на протяжении 3—4 мес.
В связи с выявлением у больных рассеянным склерозом нарушения клеточного иммунитета в последние годы с лечебной целью стали использовать иммуномодуляторы: Т-активин (по 100 мкг подкожно ежедневно в течение 5 дней, в последующем длительно по 1—3 инъекции через каждые 10 дней) и тималин (по 10 мг внутримышечно 2 раза в сутки в течение 5 дней, в последующем длительно через каждые 10 дней по инъекции в течение 1—3 дней).
На всех этапах болезни широко используются: витамины группы В, десенсибилизирующие средства, АТФ, трасилол, церебролизин.
Среди симптоматических средств важное место занимают препараты, снижающие мышечный тонус: баклофен, седуксен.
При наличии гиперкинезов показаны динезин и нарокин.
Физические методы лечения включают в основном дозированную гимнастику, избирательный массаж. Противопоказаны бальнео- и грязелечение, а также солнечные инсоляции.
Больным может быть рекомендовано санаторно-курортное лечение общеукрепляющего типа, не связанное с резким изменением привычных климатических условий.
Лечение должно быть интенсивным не только в период обострения заболевания, но и в состоянии ремиссии. В последнем случае его необходимо осуществлять 2 раза в год (весной и осенью), проводя курсы витаминотерапии и биостимуляторов. Это лечение совместно с комплексом мероприятий по предупреждению у больных инфекций, интоксикаций, переутомления и др. в определенной мере является профилактикой обострения.
Прогноз.
Прогноз в отношении жизни благоприятный, за исключением случаев с острыми бульварными нарушениями, дающими иногда летальный исход. Наблюдаются случаи с длительным благоприятным течением, когда больные могут довольно долго сохранять трудоспособность. Вместе с тем много больных инвалидизируются в течение первых 3—5 лет после начала болезни
В связи с этим при их трудоустройстве важно правильное и своевременное установление группы инвалидности, что может способствовать более длительной трудоспособности больных