Что такое рассеянный склероз у молодых людей, каковы признаки, причины, методы лечения недуга?
Содержание:
- Последствия, осложнения и прогноз (чем опасен рассеянный склероз?)
- Дифференциальная диагностика
- Лабораторная и аппаратная диагностика
- Проявления рассеянного склероза
- Этиология (причины возникновения) и механизмы развития рассеянного склероза у женщин и мужчин
- Какие бывают виды болезни?
- Лечение рассеянного склероза.
- Виды такого заболевания и фото
- Что это такое и каков механизм развития церебрального поражения?
- Причины возникновения болезни и факторы риска
- Классификация рассеянного склероза
Последствия, осложнения и прогноз (чем опасен рассеянный склероз?)
Рассеянный склероз может осложниться:
- Пневмонией. Когда пациент перестает самостоятельно передвигаться, у него повышается риск развития дыхательных инфекций, что может стать причиной развития пневмонии (воспаления легких).
- Мышечной атрофией. Полная атрофия скелетных мышц (уменьшение мышечной массы) развивается в далеко зашедших случаях заболевания и является одной из причин утраты пациентом способности к самообслуживанию.
- Полной потерей зрения. Связано с двусторонним поражением зрительного нерва.
- Психическими расстройствами. На конечных стадиях заболевания у пациента могут отмечаться выраженные нарушения мышления, памяти и психики.
- Сердечной недостаточностью. Это связано с атрофией мышц и малоподвижным образом жизни, в результате чего нарушается питание и функционирование сердца.
Может ли при рассеянном склерозе развиться рак?
применения препаратов, угнетающих активность иммунитетацитостатиковмедикаментов, угнетающих клеточное делениекортикостероидов
Шкала инвалидизации EDSS при рассеянном склерозе
При обследовании пациента оцениваются:
- нарушения зрения;
- нарушения речи и глотания;
- нарушения мышечной силы;
- нарушения координации движений;
- нарушения чувствительности;
- нарушения умственных способностей;
- нарушения мочеиспускания и/или дефекации, а также половых функций.
Дают ли группу инвалидности при диагнозе рассеянный склероз?
инвалидностиНа скорость развития инвалидизации влияет:
- Период начала заболевания. При начале в раннем детском возрасте инвалидность развивается быстрее.
- Пол пациента. У мужчин тяжелые, инвалидизирующие формы рассеянного склероза встречаются чаще, чем у женщин.
- Проводимое лечение. Пациенты, которые занимаются лечением заболевания, теряют способность к самообслуживанию гораздо позже, чем те, которые не принимают никакого лечения.
- Образ жизни пациента. Правильное питание, полноценный сон и активный образ жизни отдаляют период развития инвалидизации, в то время как курение, злоупотребление алкоголем и малоподвижный образ жизни способствуют скорейшему развитию осложнений.
Пациенту с рассеянным склерозом выставляется:
- 3 группа инвалидности (3 – 4,5 балла по шкале EDSS) – если трудоспособность пациента ограничена, однако он может сам себя обслуживать и выполнять работу, не требующую тяжелых физических усилий.
- 2 группа инвалидности (5 – 7 баллов по шкале EDSS) – если пациент не может выполнять никакую работу, а для самообслуживания ему требуется помощь посторонних людей или специальных приспособлений (например, инвалидной коляски для передвижения).
- 1 группа инвалидности (7,5 – 9,5 баллов по шкале EDSS) – если пациент не может сам себя обслуживать без посторонней помощи.
Сколько живут люди с рассеянным склерозом (продолжительность жизни)?
При рассеянном склерозе пациент может умереть:
- От инфекционных осложнений – при неправильном уходе.
- От нарушения функций сердечной мышцы.
- От недостатка питания – при неправильном уходе и неспособности к самообслуживанию.
- От судорог – во время судорожного припадка может нарушиться функция дыхания, что станет непосредственной причиной смерти.
- От отека мозга – поражения ткани головного мозга, возникающего на фоне обострения заболевания или судорог и сопровождающегося потерей сознания, остановкой дыхания и/или сердцебиения.
- От травмы – например, если упадет и ударится головной во время головокружения или потери сознания, а также на фоне психических расстройств.
Дифференциальная диагностика
Окончательная формулировка диагноза основывается на полученной из анамнеза информации, объективно выявленных нарушений и аппаратных вариантов исследования. Проводимая дифференциальная диагностика помогает отвергнуть схожие патологии от истинной болезни.
|
Заболевания, с которыми проводится дифференциальная диагностика |
Схожие с рассеянным склерозом признаки |
||
|
При обследовании |
На МРТ |
В цереброспинальной жидкости |
|
|
Васкулиты |
|||
|
Болезнь Хортона |
+ |
||
|
Болезнь Либмана-Сакса |
+ |
+ |
+ |
|
Узелковый периартрит |
+ |
+ |
+ |
|
Синдром Шегрена |
+ |
+ |
+ |
|
+ |
|||
|
Прочие васкулярные патологии |
|||
|
Протромботическое состояние |
+ |
+ |
|
|
Болезнь Бинсвангера |
+ |
||
|
Мигрень |
+ |
||
|
Церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией |
+ |
+ |
|
|
Воспалительные патологии |
|||
|
Острый рассеянный энцефаломиелит |
+ |
+ |
+ |
|
Болезнь Банье-Бека-Шаумана |
+ |
+ |
+ |
|
+ |
+ |
+ |
|
|
Паранеопластический синдром |
+ |
+ |
|
|
Хроническая или острая воспалительная полинейропатия |
+ |
+ |
|
|
Патологии, вызванные микроорганизмами |
|||
|
Вирусные энцефалиты |
+ |
+ |
+ |
|
Церебральный боррелиоз |
+ |
+ |
+ |
|
Тропический спинальный парапарез |
+ |
+ |
+ |
|
+ |
+ |
||
|
Третичный сифилис |
+ |
+ |
|
|
Подострый склерозирующий панэнцефалит |
+ |
+ |
|
|
Прогрессирующий энцефалит при краснухе |
+ |
||
|
Хронический грибковый менингит |
+ |
+ |
|
|
Прогрессирующая мультифокальная лейкоэнцефалопатия |
+ |
+ |
|
|
Туберкулезный менингоэнцефалит |
+ |
||
|
Наследственные патологии |
|||
|
АЛД |
+ |
+ |
+ |
|
Зрительная атрофия Лебера |
+ |
+ |
+ |
|
Спиноцеребеллярная дегенерация |
+ |
+ |
|
|
Митохондриальная энцефалопатия |
+ |
+ |
|
|
Лейкодистрофия |
+ |
||
|
Прочие болезни |
|||
|
Фуникулярный миелоз |
+ |
+ |
|
|
Краниовертебральные аномалии |
+ |
||
|
Спинальная травма с компрессией спинного мозга |
+ |
||
|
Церебральные новообразования |
+ |
||
|
Мельчайшие метастатические инвазии |
+ |
Дифференциальная диагностика проводится доктором. Даже имея высококлассную материально-техническую базу, окончательный диагноз устанавливается человеком.
Лабораторная и аппаратная диагностика
Диагностика рассеянного склероза на ранней стадии с помощью современных технологий обусловлена возможностью обнаружения мельчайших патологических очагов. Анализы при РС также помогают установить настоящую природу заболевания. Для их проведения берут биологические жидкости организма человека. Использование прогрессивных методов исследования нужно для подтверждения текущего диагноза и исключений других заболеваний.
Общий анализ крови
К неспецифическому исследованию, выполняемому всем поступившим пациентам, относится общий анализ крови. При рассеянном склерозе этот метод малоинформативен, однако, позволяет исключить инфекционные, онкологические и другие патологии, схожие по характеру симптоматического развития.
Поясничная пункция и ликвородиагностика
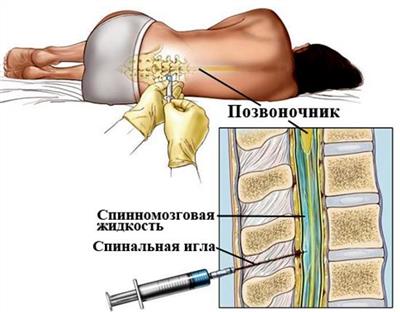
Исследование непременно выполняется при подозрении на рассеянный склероз. Анализу должна предшествовать психологическая подготовка больного, так как многие боятся, что в ходе манипуляции будет поврежден спинной мозг. При проведении люмбальной пункции из спинномозгового канала забирается немного ликвора. Уже на этапе забора доктор может провести дифференциальную диагностику, определяя давление в спинном мозге.
В период обострения в анализе может увеличиваться количество лимфоцитов, повышаться белок, но этого мало для диагностики. Когда рассеянный склероз не активен, они исчезают. Гораздо информативнее путем электрофореза выделить олигоклональные иммуноглобулины класса G. Обнаружение этой белковой фракции указывает на аутоаллергический процесс и агрессию собственных иммунных клеток к миелину. Анализ помогает, как диагностировать рассеянный склероз, так и исключить прочие заболевания.
Высокоточный метод выявления рассеянного склероза
МРТ превосходит другие анализы при рассеянном склерозе по информативности, являясь «золотым» стандартом диагностики. При проведении аппаратного исследования можно определить расширение полости мозговых желудочков и атрофию коры.
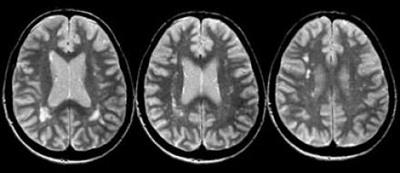
Чтобы получить качественный снимок, при проведении МРТ используют парамагнитную контрастную жидкость. В участках подвергшихся разрушению миелина накопление специального вещества происходит активнее. Высокоточный способ позволяет увидеть мельчайшие дефекты в белом веществе нервной ткани. Диагноз при проведении МРТ устанавливается при обнаружении не менее 4 участков демиелинизации размером более 3 мм, из которых хотя бы один должен располагаться около мозговых желудочков (перивентрикулярно).
Протонная магнитно-резонансная спектроскопия
Ценность ПМРС заключается в способности определить в реальном времени метаболическую активность ткани. У больного РС концентрация маркера N-ацетиласпартата в пораженном участке снижается на 60-80%. При сочетании метода с МРТ можно исследовать функционально-морфологическое состояние нервного вещества и развития рассеянного склероза.
Суперпозиционное электромагнитное сканирование
Новейшее диагностическое устройство дает возможность объективно вычислить активность ферментов нервной ткани. При рассеянном склерозе можно оценить суммарную и очаговую потерю миелина. Также СПЭМС позволяет установить состояние ионного обмена в тканях и активность нейромедиаторов. Для определения функциональности пораженной ткани и определения тяжести демиелинизации метод весьма ценный, однако, для окончательной постановки диагноза его недостаточно.
Определение электрической активности мозга
Метод основан на исследовании сигналов разной модальности из центральных нервных структур с помощью электроэнцефалографа. При рассеянном склерозе определяют такие вызванные потенциалы:
- Слуховые
- Зрительные
- Соматосенсорные
Исследование позволяет установить состояние нервных волокон, степень их повреждения. С помощью метода можно следить за восстановлением больного во время лечения и оценивать эффективность назначенных медикаментов.
Проявления рассеянного склероза
Симптомы рассеянного склероза связаны с поражением нескольких различных отделов головного и спинного мозга.
Признаки поражения пирамидного пути могут выражаться повышением пирамидных рефлексов без снижения или с незначительным снижением мышечной силы либо появлением утомляемости в мышцах при выполнении движений, но при сохранении основных функций.
Признаки поражения мозжечка и его проводников проявляются дрожанием, нарушением координации движений.
Степень выраженности этих признаков может варьироваться от минимальной вплоть до невозможности выполнения каких-либо движений.
Типичным для поражения мозжечка является снижение мышечного тонуса.
У больных рассеянным склерозом могут выявляться поражения черепно-мозговых нервов, наиболее часто – глазодвигательных, тройничного, лицевого, подъязычного нервов.
Признаки нарушения глубокой и поверхностной чувствительности выявляются у 60 % больных. Наряду с этим может выявляться чувство покалывания и жжения в пальцах рук и ног.
Частыми признаками рассеянного склероза являются нарушения функций тазовых органов: экстренные позывы, учащения, задержки мочи и стула, на более поздних стадиях – недержание.
Возможно неполное опорожнение мочевого пузыря, что часто бывает причиной мочеполовой инфекции. У некоторых больных могут возникать проблемы, связанные с половой функцией, которые могут совпадать с нарушением функции тазовых органов или быть самостоятельным симптомом.
У 70 % больных выявляются симптомы нарушения зрительных функций: снижение остроты зрения одного или обоих глаз, изменение полей зрения, нечеткость изображения предметов, потеря яркости видения, искажение цветов, нарушение контрастности.
Нейропсихологические изменения при рассеянном склерозе включают снижение интеллекта, нарушение поведения. Чаще у больных рассеянным склерозом преобладает депрессия. При рассеянном склерозе эйфория часто сочетается со снижением интеллекта, недооценкой тяжести своего состояния, расторможенностью поведения.
Около 80 % больных рассеянным склерозом на ранних стадиях заболевания имеют признаки эмоциональной неустойчивости с многократной резкой сменой настроения за короткий промежуток времени.
Ухудшение состояния пациента при повышении температуры окружающей среды связано с повышенной чувствительностью пораженных нервных клеток к изменению электролитного баланса.
У части больных может наблюдаться болевой синдром:
- головная боль,
- боль по ходу позвоночника и межреберных промежутков в виде «пояса»,
- мышечные боли, вызванные повышением тонуса.
В типичных случаях рассеянный склероз протекает следующим образом: внезапное среди полного здоровья появление признаков заболевания.
Ими могут быть зрительные, двигательные или любые другие нарушения, степень выраженности которых колеблется от едва заметных до грубо нарушающих функции организма.
Общее состояние остается благополучным. Вслед за обострением наступает ремиссия, во время которой больной чувствует себя практически здоровым, затем вновь обострение.
Оно протекает уже тяжелее, оставляя после себя неврологический дефект, и так повторяется до тех пор, пока не наступит инвалидность.
Этиология (причины возникновения) и механизмы развития рассеянного склероза у женщин и мужчин
Причинами развития рассеянного склероза могут быть:
Генетическая предрасположенность. Предрасположенность к развитию заболевания может быть обусловлена различными генами, расположенными на 6 хромосоме. Именно гены данной области относятся к так называемому главному комплексу гистосовместимости. Они кодируют (регулируют) образование особенных белков, которые располагаются на поверхностях практически всех клеток человеческого организма. Данные белки принимают непосредственное участие в работе иммунной системы. При попадании в организм чужеродных агентов данные белки связываются с ними и «представляют» их клеткам иммунной системы, которые, в свою очередь, обеспечивают уничтожение пораженных клеток и тканей. При нарушении функций генов главного комплекса гистосовместимости может отмечаться нарушение работы всей иммунной системы, в результате чего иммунокомпетентные клетки (то есть клетки иммунной системы) могут начать поражать ткани собственного организма, что и лежит в основе развития рассеянного склероза. Научно доказано, что у больных данным заболеванием отмечается поражение одного или сразу нескольких фрагментов генов главного комплекса гистосовместимости.
Вирусные инфекции. Повышенный риск развития рассеянного склероза связан с инфицированием вирусами кори, краснухи, вирусом Эпштейна-Барр (возбудителем инфекционного мононуклеоза), вирусом герпеса, ретровирусами, вирусами папилломы человека. Предполагается, что заражение данными вирусами приводит к стимуляции иммунной системы, что сопровождается поражением головного мозга и развитием рассеянного склероза
Важно отметить, что определенное значение играют и так называемые латентные, скрытые инфекции (когда вирус остается в тканях человека в неактивной форме и не вызывает клинических признаков инфекции, однако иммунная система постоянно контактирует с ним). Они способствуют усиленной активации иммунитета, что может провоцировать обострения или поддерживать хроническое течение рассеянного склероза.
Бактериальные инфекции
Не исключено, что хронически протекающие бактериальные инфекции (стафилококковые, стрептококковые и другие) также играют определенную роль в развитии и возникновении обострений рассеянного склероза (по механизму, описанному выше).
Факторы риска при развитии рассеянного склероза (курение, стресс)
Развитию рассеянного склероза может способствовать:
- Курение. Научно доказано, что частота развития заболевания среди курильщиков значительно выше, чем среди некурящих людей. В то же время, выявить механизм влияния курения на прогрессирование рассеянного склероза пока не удалось.
- Стресс. Хронические стрессовые ситуации и переутомления сопровождаются нарушением кровоснабжения головного мозга и снижением прочности его кровеносных сосудов, что при наличии других сопутствующих факторов повышает риск развития заболевания.
- Травмы или операции на головном и спинном мозге. При травматическом поражении головного и/или спинного мозга клетки иммунной системы могу проникнуть из кровеносного русла в нервную ткань (чего в норме не наблюдается), что может спровоцировать или ускорить прогрессирование рассеянного склероза.
- Особенности питания. Считается, что преобладание в рационе белков и жиров животного происхождения повышает риск развития заболевания, однако достоверных научных подтверждений этому пока не было получено. Кроме того, различные пищевые аллергии (аллергические реакции, развивающиеся при употреблении в пищу определенных продуктов) также могут спровоцировать развитие заболевания, так как повышают активность иммунной системы организма.
- Наличие заболевания у родителей или ближайших родственников. Если у родителей, бабушек или дедушек имеется рассеянный склероз, вероятность наличия заболевания у детей или внуков повышается. Связано это не только с возможной передачей дефектных генов 6 хромосомы, но и с вирусными инфекциями (которые могут передаваться членам одной семьи), а также с одинаковыми факторами окружающей среды, в которых проживают люди.
Влияет ли сахарный диабет на течение рассеянного склероза?
сахарным диабетомпоглощенияподжелудочной железыответственные за выработку инсулина – гормона, который в норме обеспечивает проникновение глюкозы в клеткумиелинцентральной нервной системы
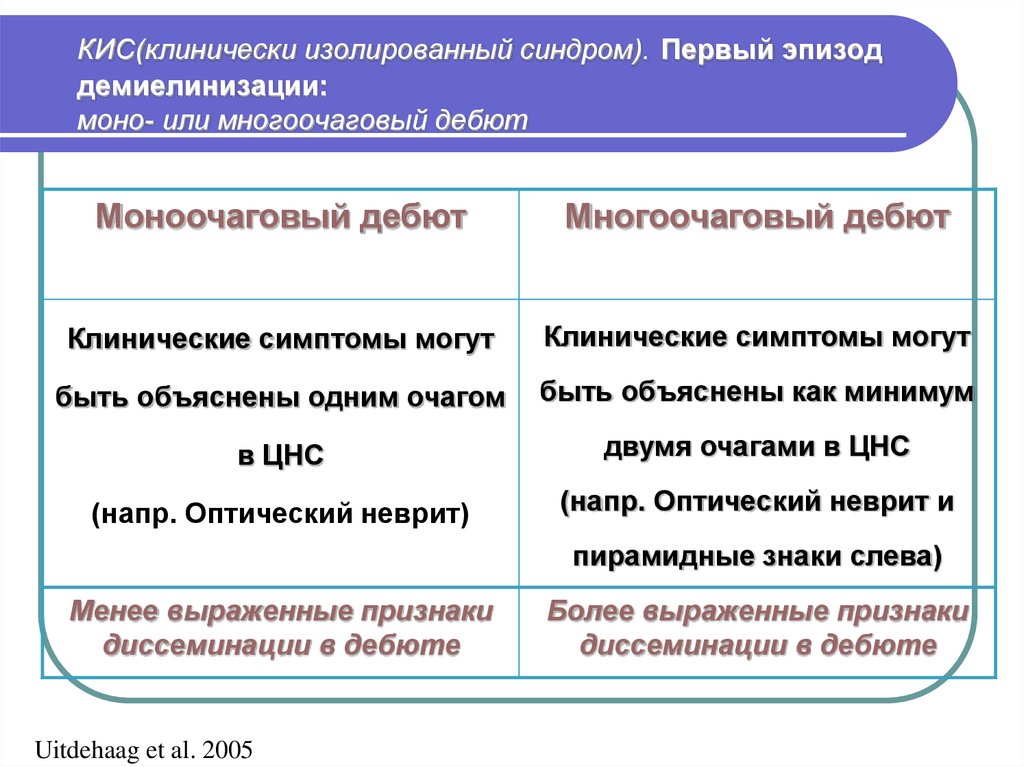
Какие бывают виды болезни?
Рассеянный
Рассеянный склерозВ неврологии можно выделить термины
- «множественный склероз»;
- «пятнистый склероз»;
- «бляшечный склероз»;
- «рассеянный склерозирующий энцефаломиелит».
Все они являются названиями одного и того же недуга.
Течение патологии хаотичное, характер – хронический. Чаще всего заболевают женщины, хотя около 30% случаев склероза приходятся на долю мужчин.
Боковой амиотрофический (БАС)
Заболевают БАС исключительно взрослые люди. Патология проявляется после 45 лет, однако были случаи заражения и более раннем возрасте. Мужчины болеют БАС чаще, чем женщины. Конкретная причина появления заболевания до сих пор неизвестна. Обнаружена пара генетических мутаций, схожих с БАС, но, без сомнения, их значительно больше.
Разделяют семейную и спорадическую формы БАС. Предвидеть семейную форму возможно, если в роду присутствовали пациенты не только с БАС, но и с деменцией, паркинсонизмом, а также предрасположенностью к суициду. Верифицировать догадки или опровергнуть их в ряде случаев помогает генетический тест, но он не всегда гарантирует 100% верный результат.
В течение определённого срока состояние человека не меняется – это связано с тем, что здоровые нейроны принимают на себя функции поражённых, но в определённый момент их КПД становится недостаточно и состояние резко ухудшается. При прогрессировании заболевания нарушается речь, пациент путается при ходьбе. Недуг не влияет на интеллект, органы восприятия, ЖКТ.
Сосудов головного мозга
Атеросклероз сосудов головного мозга (или «церебральный атеросклероз») — это сужение пропускного потенциала мозговых артерий, вследствие образования атеросклерозных бляшек внутри.
Симптомы,которыми характеризуется начальная стадия:
- рассеянность;
- раздраженное состояние;
- головокружение;
- гул в ушах;
- головные боли.
Церебральный атеросклероз приводит к замедлению мозгового кровообращения и развитию дисциркуляторной энцефалопатии.
Существует несколько видов склероза сосудов, локализующихся в какой-то определённой области. Подробнее об этом мы рассказывали тут.
Субхондральный (замыкательных пластинок)
Субхондральный склероз замыкательных пластинок позвонков может вносить свой вклад в развитие дегенерации межпозвонковых дисков.
Межпозвоночные диски находятся между всеми позвонками нашего позвоночника, и сверху и снизу каждого позвонка, в тех местах, где позвонок соединяется с диском, есть область уплотнённой костной ткани. Её именуют замыкательной пластинкой.
Со временем эти пластинки деградируют, под действием склероза , нарушается функция опорно-двигательного аппарата.
Старческий
Старческий склероз — это замена основной специфической ткани в органе на соединительную ткань. Такой процесс является адаптацией на внешние раздражители. Ещё одно название – фиброзная дистрофия, процесс, при котором организм пытается восстановить генетически заданную массу и размер органа, но замещает поражённые клетки соединительной тканью. Данный процесс можно остановить, но нельзя обратить.
Туберозный
Туберозный склероз, который имеет называют заболеванием Бурневилля, считают генетической болезнью. Она провоцирует образование множества доброкачественных опухолей по всему организму. Опухоли возникают на кожном покрове на разных частях тела и лица, на глазном днище, на внутренних органах. Встречается у детей, с частотой 1 на 8000.
Лечение рассеянного склероза.
Основная задача — уменьшение активности патологического процесса в период обострения и в острой стадии заболевания.
- С этой целью используют в больших дозах кортикостероиды (преднизолон, дексаметазон) и АКТГ.Преднизолон назначают внутрь в интенсивных или подавляющих дозах в зависимости от активности и глубины патологического процесса. Интенсивная доза преднизолона — 0,75 мг/кг в сутки. Вся суточная доза дается в 1 или 2 приема в ранние утренние часы.Глюкокортикоиды назначаются либо ежедневно, либо через день; продолжительность лечения 2—3 нед, затем количество принимаемого препарата постепенно уменьшают в течение 2 ‘/г—3 мес.
- Одновременно назначают анаболические гормоны (неробол, ретаболил),
- препараты калия и кальция, аскорбиновую кислоту, верошпирон.
Ретаболил вводят внутримышечно по 50 мг 1—2 раза в неделю, на курс 25—30 инъекций.Нерабол назначают по 1—2 таблетки 2 раза в день, суточная доза 10—20 мг; верошпирон — по 25 мг 2 раза в день, суточная доза 50 мг.
Подавляющие дозы преднизолона назначают по непрерывной (ежедневно) или прерывистой (через день) схеме в постепенно возрастающей или сразу подавляющей дозе в зависимости от остроты и тяжести процесса.По непрерывной схеме максимальная суточная доза преднизолона до 1,5 мг/кг. По достижении терапевтического эффекта дозу постепенно снижают под контролем общего состояния больного.При прерывистой схеме преднизолон назначают через день. Суточную дозу делят на две равные части. Первую половину дают утром после завтрака, вторую — через час. В последние годы с хорошим эффектом используются очень высокие дозы метилпреднизолона (10—15 мг/кг в сутки) путем внутривенного введения 3—4 раза в сутки в течение 3—5 дней с последующим переходом на прием таблетированного препарата через день (1 мг/кг). По достижении терапевтического эффекта дозу препарата постепенно уменьшают. Независимо от величины используемых доз преднизолона количество препарата снижают вплоть до полной отмены.
Лечение АКТГ проводят из расчета 1000 ЕД на курс, суточная доза для внутримышечного введения 40—60 ЕД.
При обострении заболевания возможно также применение этимизола по 100 мг 3 раза в день в течение l,5—2 мес
Больным с неуклонно прогрессирующим течением болезни назначают левамизол по 150 мг в день в течение 3 дней каждой недели на протяжении 3—4 мес.
В связи с выявлением у больных рассеянным склерозом нарушения клеточного иммунитета в последние годы с лечебной целью стали использовать иммуномодуляторы: Т-активин (по 100 мкг подкожно ежедневно в течение 5 дней, в последующем длительно по 1—3 инъекции через каждые 10 дней) и тималин (по 10 мг внутримышечно 2 раза в сутки в течение 5 дней, в последующем длительно через каждые 10 дней по инъекции в течение 1—3 дней).
На всех этапах болезни широко используются: витамины группы В, десенсибилизирующие средства, АТФ, трасилол, церебролизин.
Среди симптоматических средств важное место занимают препараты, снижающие мышечный тонус: баклофен, седуксен.
При наличии гиперкинезов показаны динезин и нарокин.
Физические методы лечения включают в основном дозированную гимнастику, избирательный массаж. Противопоказаны бальнео- и грязелечение, а также солнечные инсоляции.
Больным может быть рекомендовано санаторно-курортное лечение общеукрепляющего типа, не связанное с резким изменением привычных климатических условий.
Лечение должно быть интенсивным не только в период обострения заболевания, но и в состоянии ремиссии. В последнем случае его необходимо осуществлять 2 раза в год (весной и осенью), проводя курсы витаминотерапии и биостимуляторов. Это лечение совместно с комплексом мероприятий по предупреждению у больных инфекций, интоксикаций, переутомления и др. в определенной мере является профилактикой обострения.
Прогноз.
Прогноз в отношении жизни благоприятный, за исключением случаев с острыми бульварными нарушениями, дающими иногда летальный исход. Наблюдаются случаи с длительным благоприятным течением, когда больные могут довольно долго сохранять трудоспособность. Вместе с тем много больных инвалидизируются в течение первых 3—5 лет после начала болезни
В связи с этим при их трудоустройстве важно правильное и своевременное установление группы инвалидности, что может способствовать более длительной трудоспособности больных
Виды такого заболевания и фото
Каждый вид склероза имеет свои характерные выраженные признаки и симптомы. Как еще называют склероз?
Рассеянный
рассеянномПродолжительность жизни при таком заболевании невелика,возрастедетей
При такой форме склероза возникает целый комплекс симптомов, который был назван — синдром «горячей ванны». Ухудшение состояния пациента начинается во время принятия ванны.
Симптомы будут зависеть от места расположения поражения:
- При цереброспинальной форме поражается спинной и головной мозг. Этот вид рассеянного склероза встречается у 95% больных.
- Церебральная форма поражает белое вещество головного мозга.
- Спинальный склероз поражает спинномозговой отдел, при котором, прежде всего, страдает грудная клетка.
Смотрите видео о первых признаках и симптомах рассеянного склероза:
Боковой амиотрофический
Болезнь носит несколько названий, это болезнь Шарко, болезнь двигательных нейронов, БАС. Это идиопатическая нейродегенеративная прогрессирующая патология неизвестного происхождения, неизбежно приводящая к смерти больного. Основные возрастные границы Бокового амиотрофического склероза – от 40 до 60 лет. В детском возрасте болезнь практически не встречается и преобладает у мужчин.
Важно! Со временем человек теряет все двигательные способности, а после того как атрофируются дыхательные мышцы, наступает летальный исход.
Сосудов головного мозга
Другое название заболевания – атеросклероз. Это хроническая патология, которая нередко связана с возрастными изменениями в организме человека. Патология постепенно повреждает сосудистую систему в мозгу.
Патогенез заболевания предусматривает постепенное образование на стенках артерий повышенного количества холестерина – вещества, похожего на жир. На первых порах у человека портиться характер. Он становится раздражительным, плаксивым и апатичным.
По мере прогрессирования заболевания у человека нарушается координация движения, появляется тремор конечностей, теряется чувствительность. После этого явно видны психические нарушения, может исказиться лицо, снижаются умственные способности, многие пожилые люди теряются в знакомых местах, не узнают близких и т. д.
Субхондральный замыкательных пластинок
Является не болезнью, а характерным признаком некоторых патологий суставов. Его выявляют на рентгенологических снимках. Субхондральный склероз может развиться вследствие остеохондроза и других болезнях суставной части организма. Если своевременно не предпринять меры, то движения человека будут ограниченными, а в некоторых случаях это приведет к инвалидности.
Старческий
В медицинской литературе такого понятия не существует. Это устойчивое выражение в русском языке, характеризующее провалы в памяти. К подобным заболеваниям можно отнести деменции позднего возраста, которые связаны с сосудистыми (церебральный атеросклероз), атрофическими (болезнь Альцгеймера) или смешанными изменениями.
Туберозный
патология относится к факоматозным видам, при которой поражаются многие органы и ткани.
Туберозный склероз часто встречается в детском и подростковом возрасте. Проявляется болезнь образованием по всему организму опухолей – гамартом. Они состоят из тех же тканей что и орган на котором они возникают, но имеют в своем строении аномальные клетки. Основное место локализации гамартомы является головной мозг, кожа, почки и глаза.
Что это такое и каков механизм развития церебрального поражения?
В случае со склерозом головного мозга все начинается с образования в его сосудах небольших холестериновых бляшек, которые по мере накопления могут превратиться в тромбы, практически полностью нарушающие кровообращение в головном мозге.
Поскольку мозг человека – фактически «контрольный пункт управления» организмом, такое положение вещей может быть очень опасным. Закупорка сосудов головного мозга затормаживает поступление в орган кислорода и питательных веществ, тем самым нарушая функционирование его клеток. Со временем это приводит к образовании рубцов и кист. Иногда бляшки полностью перекрывают некоторые сосуды, провоцируя их отмирание и, как следствие, инсульт.
Развитие склероза сосудов мозга происходит особым образом. Условно этот процесс можно разделить на несколько стадий:
-
Стадия 1 – образование жировых полосок. На внутренней стороне сосудов постепенно накапливается холестерин в виде пятен и полосок.
- Стадия 2 – липосклероз. Отложившиеся на стенках сосудов липидные пятна начинают соединяться между собой, обрастая соединительной тканью: в результате формируется холестериновая бляшка. Ее поверхность трескается, покрывается изъязвлениями, от нее могут отрываться небольшие части и, распространяясь по другим сосудам, закупоривать их.
- Стадия 3 – атерокальциноз. Бляшка уплотняется за счет отложения на ее поверхности кальциевых солей. Это может привести к полной закупорке сосудов.
Причины возникновения болезни и факторы риска
Справка! Рассматриваемой болезни более всего подвержены лица мужского пола в возрасте за 50.
Но, к сожалению, встречаются и некоторые исключения, когда склероз сосудов мозга появляются и у представителей молодого поколения, что может быть спровоцировано некоторыми факторами, присутствующими в их жизни:
- Гиподинамия (малоподвижный образ жизни).
- Недостаточная физическая активность.
- Неправильный режим питания (его отсутствие как такового).
- Неправильное питание.
- Ожирение.
- Вредные привычки (курение, алкоголь).
Но есть и те факторы, которых, к сожалению, избежать попросту нельзя. Это – основные причины болезни:
- Сахарный диабет.
- Генетическая предрасположенность.
- Нарушения обмена веществ.
- Гормональные сбои.
- Гипертония.
- Эндокринные заболевания.
- Частые и сильнее стрессы, приводящие к физическому и эмоциональному истощению и др.
До сих пор изучается этиология развития болезни. На сегодняшний момент ученые сделали вывод, что существует две основные причины появления атеросклероза сосудов головного мозга:
- естественное старение организма;
- поражение сосудов.
Существуют так же факторы, которые могут повлиять на развитие болезни:
- формирование холестериновых бляшек на сосудистых стенках;
- возникают они в на фоне нарушения липидного (жирового) обмена в организме;
- в зону риска попадают, прежде всего, люди с избыточным весом.
К второстепенным причинам, провоцирующим склероз сосудов головного мозга, относятся:
- малоподвижный образ жизни;
- наследственный фактор;
- нарушение обмена веществ;
- эндокринные нарушения;
- наличие вредных привычек, таких как курение, алкоголизм, наркомания;
- повышенное артериальное давление;
- сосудистые нарушения;
- погрешности в питании, много жирной и жареной пищи в рационе;
- сахарный диабет;
- лишние килограммы;
- гормональные нарушения;
- стрессовые ситуации;
- возраст.
Классификация рассеянного склероза
Рассеянный склероз имеет большое количество клинических проявлений, в связи с чем его клинические формы не выделяют. При классификации заболевания исходят из характера и особенностей течения патологических процессов. Выделяют такие основные типы:
- ремитирующий (рецидивирующе-ремитирующий). Такой тип течения болезни самый распространённый и встречается у 70-80 % пациентов. Характерной особенностью будет волнообразность течения и изменчивость симптоматики. Периоды обострения (рецидива, «атаки») сменяются периодами ремиссий, которые длятся несколько месяцев, лет или даже десятилетие. При обострении у больного наблюдается резкое, стремительное ухудшения состояния, усугубление имеющейся симптоматики или появление новой. Во время ремиссии симптомы могут существенно ослабевать или вовсе не проявляться;
- первично-прогрессирующий (первично-прогредиентный). При данном типе у больных отмечается постепенное, неуклонное ухудшение состояния здоровья. Периоды обострений отсутствуют или случаются крайне редко. Как правило, поражается главным образом спинной мозг, позже и в меньшей степени — головной. Больной, как правило, сохраняет интеллектуальные способности, но инвалидизация происходит быстрее и чаще, чем при других типах течения болезни. Встречается у 10 % пациентов, при этом процент пациентов-мужчин не меньший, чем женщин, чаще это люди среднего возраста;
- вторично-прогрессирующий. Примерно у половины больных, у которых на ранних стадиях заболевания выявлялся ремитирующий тип течения болезни, через 10-15 лет происходит переход во вторично-прогрессирующую фазу. Периоды ремиссии сокращаются, состояние больного незначительно улучшается, в свою очередь болезнь медленно прогрессирует, сохраняются редкие рецидивы. Болезнь приобретает хронический характер и через 10-12 лет может перейти в прогрессирующую форму;
- прогрессирующе-рецидивирующий. Наблюдается у 5% пациентов. Наряду с постепенным развитием болезни случаются рецидивы. После обострения наступает кратковременная ремиссия, однако улучшение незначительны.