Сколько скринингов и узи обследований делают во время беременности, и на какой неделе проводят эти процедуры?
Содержание:
- Правильная подготовка
- Что включает в себя скрининговое обследование при беременности?
- Кому показан пренатальный скрининг
- Как правильно подготовиться?
- Для чего нужен скрининг?
- Биохимический скрининг 2 триместра
- Результаты в норме: как развивается плод
- Необходимость проведения исследования
- Что такое скрининг, для чего и когда его нужно проводить
- Что такое скрининг?
- Как проходит скрининг
- Как подготовиться к анализу
Правильная подготовка
Для получения достоверных и точных результатов исследования будущей мамочке следует обязательно тщательно подготовиться к проведению скрининга. Обычно все рекомендации даются женщине на очередном приеме ее акушером-гинекологом.
Базовая подготовка на ранних сроках у всех беременных, как правило, у всех одинаковая. Однако, могут существовать и небольшие различия. Обычно они связаны с наполнением мочевого пузыря. Большинству женщин употреблять много жидкости непосредственно до диагностической процедуры не следует. Особенно, если обследование будет проводиться трансвагинальным методом.
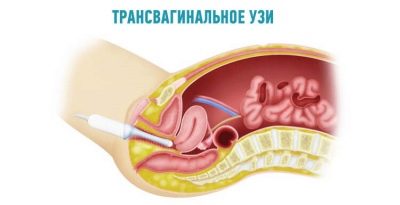
Однако, существует и ряд исключений. В этих случаях врачи рекомендуют за несколько часов до проведения УЗИ выпивать около 0,5 л жидкости. Наполненный водой мочевой пузырь оттесняет матку вперед, делая ее более доступной для визуализации. Такая специальная подготовка требуется не всем женщинам. Если она все же необходима, то доктор обязательно предупредит об этом будущую мамочку.
На ранних сроках беременности существенной подготовки не требуется. Обычно для получения точных результатов исследования врачи рекомендуют будущим мамочкам обязательно соблюдать специальную диету. В таком ограничиваются все жирные и жареные блюда.

Для будущих мамочек, страдающих сахарным диабетом, особенно с неконтролируемым течением, такие рекомендации выполнять нельзя. Пропуск очередного завтрака может привести к критическому снижению уровня сахара в крови, что является крайне нежелательным как для мамочки, так и для ее малыша.
Наполненный газами кишечник не даст возможности специалисту УЗИ провести полноценное исследование. В этом случае в ультразвуковом заключении, которое получит женщина после обследования, будет присутствовать фраза об эхонегативности.
Употреблять много белковых продуктов за 2-3 дня до проведения скринингового обследования не стоит. Такая еда, особенно в больших количествах, также способствует вздутию живота. Лучше, чтобы пища была максимально легкая, но калорийная и питательная. Для этого отлично подойдет нежирная птица или белая рыба с крупяным гарниром.


Для того чтобы минимизировать риск получения неточного результата исследования, следует ограничить выполнение любых физических занятий. Будущим мамочкам следует заменить их на прогулки на свежем воздухе в умеренном темпе. Они принесут пользу не только женскому организму, но и малышу, который находится в ее утробе.

Любые психоэмоциональные стрессы также способствуют нарушению обменных процессов в организме беременной женщины. Специалисты давно выявили один интересный факт: у мнительных и волнующихся по пустякам беременных во время проведения УЗИ малыш может отворачиваться от датчика или начинает активно двигаться. Для того чтобы полноценно исследовать плод, врачи настоятельно рекомендуют беременным женщинам не нервничать и не переживать.
Если во время вынашивания малыша будущая мама все-таки продолжает курить, то накануне проведения исследования следует существенно ограничить количество выкуренных сигарет. Врачи установили, что никотин и смолы, которые содержатся в табаке, вызывают гипоксическое состояние у плода. Также эти химические вещества приводят к нарушению маточно-плацентарного кровотока, что и будет выявлено на УЗИ.


Что включает в себя скрининговое обследование при беременности?
Скрининг включает в себя комплекс мероприятий, направленных на оценку развития плода, исключение хромосомных аномалий и внутриутробных пороков. В пренатальный скрининг беременных входит:
- трехкратное УЗИ на разных сроках беременности;
- биохимический анализ крови на определение специфичных маркеров;
- допплерометрия – оценка кровотока сосудов плода и плаценты;
- кардиотокография – оценка частоты и ритма сердечных сокращений плода.
Таким образом, скрининг – более широкое, детальное и точное обследование. Оно направлено на исключение всех отклонений в течении беременности. Прохождение обследования рекомендовано всем беременным вне зависимости от возраста. По своему желанию женщина может отказаться от процедуры, подписав письменный отказ.
Ультразвуковое исследование включает в себя трехкратное обследование на разных сроках беременности:
- в 11–14 недель;
- в 18–21 неделю;
- в 30–34 недели.
Первое УЗ-обследование беременной направлено на выявление хромосомных аномалий плода. С помощью аппарата врач осуществляет необходимые замеры, которые подробно описывает в заключении. В ходе УЗИ в 1 триместре оценивают следующие параметры:
- копчиково-теменной размер (КТР);
- бипариентальный размер головы плода (БПР);
- толщина воротникового пространства (ТВП);
- длина носовой кости;
- частота сердечных сокращений (ЧСС).
Данные параметры позволяют на ранних сроках беременности выявить аномалии плода по трисомии 21, 18 и 13 – Синдром Дауна, Синдром Эдвардса и Синдром Патау. Примерно на 20 акушерской неделе проводится второе УЗИ, которое опровергает, либо подтверждает данные первого. Расшифровка данных второго обследования содержит следующую информацию:
- размеры плода и соответствие их нормам;
- подробное описание внутренних органов;
- уровень зрелости легких;
- развитие конечностей;
- толщина и структура плаценты;
- объем околоплодных вод.
Биохимический анализ крови – составная часть первого и второго скрининга беременных. После первого планового УЗИ пациентка сдает кровь на следующие свободный бета-ХГЧ и белок А, ассоциированный с беременностью (PAPP-А).
На основании размеров плода по УЗИ, результатов лабораторных анализов и анамнеза пациентки (возраст, вес и рост, наличие вредных привычек, эндокринные и хронические соматические заболевания, аборты, выкидыши, ЭКО и т. д.) с помощью компьютерной программы производится расчет риска генетических отклонений. Кровь сдается с утра натощак либо через 4 часа после последнего перекуса.
На 18–19 неделе беременности пациентка при необходимости сдает кровь второй раз – такой анализ носит название «тройной тест». При расчете риска используются следующие данные:
- результаты 1-го УЗИ на 11–14 неделе беременности;
- анализ крови на ХГЧ;
- анализ крови на АФП;
- анализ крови на свободный эстриол.
Второй биохимический скрининг назначается пациентке в следующих случаях:
- при плохих результатах первого скрининга;
- при отсутствии результатов первого скрининга;
- по личному желанию беременной.
Если результаты 1-го скрининга в норме, пациентке достаточно сдать кровь на АФП для исключения дефектов нервной трубки плода. После прохождения второго скрининга гинеколог может направить пациентку к генетику для получения подробной консультации.
УЗИ – распространенный метод диагностики, который часто назначают будущим матерям. Благодаря этому исследованию гинеколог визуально наблюдает за малышом, пока тот находится в материнской утробе. За весь срок вынашивания ребенка женщине назначают как минимум три таких процедуры. Но если выявлены патологии, то исследования УЗИ проводятся чаще.
УЗИ от скрининга отличается задачами исследований
Первое УЗИ проводится, когда мать становится на учет. Благодаря процедуре врач может судить о сроке и степени развития эмбриона. Но ультразвуковое обследование не выявляет хромосомных патологий плода, а оценивает его внешнее строение. И чтобы узнать, нет ли у малыша генетических заболеваний, проводится перинатальный скрининг.
Под этим термином предполагается целый комплекс обследований, включающий биохимический анализ крови и УЗИ. Благодаря им еще на ранних стадиях выявляется риск развития у плода серьезных генетических заболеваний, таких как синдром Дауна, Эдвардса и других.
Скрининг обязательно проводится на 10–13-й неделе и 20–22-й неделе
Основная цель обследований – выявить маркеры хромосомных отклонений у эмбриона. Но также при осмотре оценивается состояние матки, плаценты и амниотической жидкости. Если есть патология, женщине назначаются дополнительные консультации у генетика. И также проводится дополнительный скрининг на 30−32-й неделе.
Кому показан пренатальный скрининг
Биохимическую и ультразвуковую пренатальную диагностику рекомендуется проводить всем беременным женщинам. Полученные в результате скринингов данные позволяют выделить группы риска осложнений беременности и риска врожденных пороков у плода.
При этом отнесение женщины и плода по результатам пренатального скрининга к группе риска по какой-либо патологии вовсе не означает, что это осложнение неминуемо разовьется. Правильнее будет сказать, что вероятность развития определенного вида патологии у ребенка этой пациентки выше, чем у остальных.
Также в группы риска автоматически входят пациентки:
- в возрасте 35+ (и/ или если будущий отец старше 40 лет);
- имеющие в роду генетические аномалии развития плода;
- принимавшие препараты, способные негативно повлиять на развитие плода;
- подвергшиеся вредному облучению;
- перенесшие инфекционные или вирусные заболевания в первом триместре беременности;
- с отягощенным анамнезом (замершая беременность, мертворождение, невынашивание в прошлом).
Какие параметры учитывает биохимический пренатальный скрининг:
Двойной тест (скрининг первого триместра). Сдается на 10-13 неделе беременности (на более поздних сроках анализ не проводится, поскольку становится неинформативным).
В ходе исследования определяются:
- свободная b-субъединица хорионического гонадотропина человека (ХГЧ) — гормон, вырабатываемый на всем протяжении беременности и регулирующий множество важнейших процессов в развитии плода.
- РАРР-А (pregnancy associated plasma protein A) — плазменный протеин А, вырабатываемый плацентой. Его концентрация растет постепенно в течение беременности.
Просчитать риски хромосомных аномалий у плода позволяет специальное программное обеспечение. Причем учитываются не сами показатели концентрации ХГЧ и РАРР-А в крови беременной женщины — эти данные программа переводит в специальные величины, именуемые МоМ. А уже по МоМ вычисляется, насколько близок к норме или далек от нее искомый показатель в соответствии с данным сроком беременности. В норме значения МоМ варьируются от 0,5 до 2. Отклонения от этих величин могут указывать на генетические дефекты.
Хромосомные патологии регистрируются примерно у 0,6-1% новорожденных. Наиболее распространенными являются синдром Дауна (встречается у 1 ребенка на 600-700 новорожденных), синдром Эдвардса (1:6500), синдром Патау (1:7800), синдром Шерешевского-Тернера (1:3000).
Анализ крови всегда делается после ультразвукового исследования плода. Каждое из обследований дает свой объем информации о беременности и помогает врачу максимально верно объединить результаты в общую картину.
Тройной тест. Данная биохимическая диагностика проводится на 16-20 неделе беременности (оптимально на — 16-18 неделе).
Тройным тест называется из-за того, что в его ходе определяются три показателя:
- общий хорионический гонадотропин (ХГЧ);
- эстриол — гормон беременности, вырабатываемый плацентой. При нормально протекающей беременности его концентрация неуклонно растет;
- альфа-фетопротеин (АФП) — белок, вырабатываемый при беременности. Его концентрация возрастает по мере увеличения срока, затем постепенно уменьшается.
Иногда в исследование еще включают гормон ингибин А. Его уровень в норме также изменяется в ходе беременности — в сторону понижения концентрации к поздним срокам.
Информативность тройного теста такова, что позволяет в 80% выявить пороки развития нервной трубки (то есть позвоночника, спинного и головного мозга) и ряд генетических дефектов (синдромы Дауна, Эдвардса, Клайнфельтера).
Опираясь на все полученные данные, врач корректирует тактику ведения беременности, либо (при худшем сценарии) решается вопрос о возможности пролонгирования беременности.
Важно: не следует интерпретировать результаты пренатального скрининга самостоятельно, опираясь на советы «экспертов» из интернета. Только опытный специалист, получивший специальное образование, имеет право трактовать данные исследований, заниматься расшифровкой данных
Беременность — не то состояние, при котором возможны самодиагностика или самолечение!
В третьем триместре в пренатальный скрининг входит только УЗИ. Вся информативная ценность стандартных биохимических тестов к этому времени уже исчерпана.
Неинвазивный пренатальный тест ДНК.
Сегодня появился еще один метод определения хромосомных отклонений — неинвазивный пренатальный тест ДНК. Исследование информативно и безопасно как для женщины, так и для плода. А сдать кровь на анализ можно уже после 9 недель беременности. К сожалению, на сегодня этот тест еще мало распространен и весьма дорогостоящ.
Как правильно подготовиться?
Правильная подготовка необходима для получения достоверных результатов анализов. Перед сдачей биохимических анализов врачи назначают будущим мамочкам соблюдать гиполипидемическую диету. Она исключает употребление жирных и жареных продуктов. Также под запретом вся пища, богатая холестерином. Насыщенные жиры, которые поступают в кровоток вместе с пищей, могут вызвать получение недостоверных результатов.

Соблюдать гиполипидемическую диету перед проведением первого скрининга следует за 5-10 дней до исследования. Ужин накануне похода в лабораторию следует сделать максимально легким, но питательным и калорийным. Лучше, чтобы основой были белковые продукты. Дополнять их можно любым злаковым гарниром.
Кушать много овощей и фруктов за 2-3 дня до проведения скринингового УЗИ не следует. Они могут вызвать сильное газообразование. Это существенно затруднит проведение исследования. Раздутый газом кишечник часто вызывает феномен эхонегативности.

Если будущая мамочка во время вынашивания малыша все-таки продолжает курить, то перед походом в лабораторию лучше этого не делать. Никотин, который содержится в сигаретах, может привести к искажению результатов. Также исключаются любые напитки, которые содержат в своем составе алкоголь.

Идти в лабораторию следует натощак. Врачи рекомендуют сдавать анализы утром, сразу после пробуждения. Биохимические тесты, которые выполняются вечером, часто бывают недостоверными. Перед походом в лабораторию не следует завтракать. Последний прием пищи — это ужин.
До сдачи лабораторных анализов врачи разрешают выпить немного воды. Много пить перед проведением УЗИ на ранних сроках беременности не следует. Это может привести к сильному наполнению мочевого пузыря. Предварительное употребление жидкости может потребоваться только при проведении трансабдоминального УЗИ.

Сильные физические нагрузки перед проведением первого скрининга следует исключить. Будущим мамочкам следует помнить, что даже привычные бытовые занятия во время беременности могут привести к искажению результатов. Врачи отмечают, что обычная уборка квартиры накануне похода в лабораторию может привести к получению недостоверных итогов анализов.
Сильные психоэмоциональные стрессы перед проведением исследования следует также исключить. Нервничать или волноваться будущим мамочкам не следует не только перед первым скринингом, но и во всем периоде беременности.

Для чего нужен скрининг?
Во время беременности очень важно оценить не только состояние будущей мамы, но и ее малыша. Для такой комплексной оценки врачи и придумали скрининг
Это комплекс различных диагностических мероприятий, позволяющих выявлять различные патологии беременности на самых ранних стадиях их формирования.
Первый биохимический скрининг проводится в . Ранний срок вынашивания малыша очень важен. Именно в это время начинают закладываться все жизненно важные органы. К развитию патологий в этом периоде могут привести самые различные причины.
Нужно отметить, что введение пренатального скрининга в нашей стране стало неслучайным. Такая мера позволила уменьшить материнскую смертность в несколько раз. Также скрининг позволяет снизить показатели внутриутробной гибели плода на разных сроках его развития. Данные простые и эффективные анализы помогают выявлять «немые» заболевания внутренних органов у будущей мамочки, тем самым улучшая прогноз течения беременности.
Название «биохимический» данный скрининг получил неслучайно. Для исследований необходима биохимическая сыворотка крови. Все анализы являются абсолютно безопасными и безболезненными. Точность полученного результата во многом зависит от того, насколько качественно была проведена манипуляция забора крови, а также от диагностических приборов, которые находятся в лаборатории.
В некоторых случаях проводится и генетический скрининг. Он позволяет выявлять различные хромосомные заболевания, которые имеют семейное наследование. Проведение такого скрининга играет очень важную роль. Оно помогает своевременно выявлять различные тяжелые генетические заболевания еще в периоде развития ребенка внутри утробы матери.
Следующий, проводится во 2 триместре беременности. В этом случае исключаются другие заболевания внутриутробного развития плода. В этом случае перечень анализов немного изменяется. Это обусловлено различными патологиями, которые возникают в разных периодах беременности.
Третий скрининг в последнем триместре беременности проводится по определенным медицинским показаниям. Многие мамочки перед проведением каждого из таких диагностических комплексов начинают сильно волноваться. Паниковать не стоит. Будущим мамочкам следует воспринимать такое исследование, как необходимую диагностику, важную для хорошего течения беременности.
Триместр — это период беременности, включающий три месяца. Также этот временной отрезок довольно часто называется 12 акушерскими неделями. Применяют такие медицинские термины в основном акушеры-гинекологи, когда описывают срок беременности.
Врачи рекомендуют проводить скрининг абсолютно всем беременным женщинам
Особенно важно эти исследования проходить следующим декретированным группам:
-
будущим мамочкам, у которых зачатие малыша произошло в возрасте старше 35 лет;
-
беременным, имеющим высокую предрасположенность к самопроизвольным выкидышам или частые прерывания беременности в анамнезе;
-
будущим мамочкам, перенесшим вирусные или бактериальные инфекции в первые 2 недели с момента зачатия ребенка;
-
беременным, которые принимают иммуносупрессивные или гормональные средства на фоне имеющихся у них патологий;
-
будущим мамочкам, у которых в семье присутствуют случаи генетических или хромосомных болезней;
-
женщинам, которые уже имеют одного или нескольких малышей, у которых есть признаки серьезных патологий нервной или сердечно-сосудистых систем, в том числе и страдающих врожденными пороками сердца;
-
будущим мамочкам, у которых врачи определили клинические признаки «застывшей» беременности.
Срок проведения первого биохимического скрининга у большинства женщин попадает на период с 11 до 14 акушерских недель. Врачи считают, что делать данные исследования раньше не имеет никакого смысла. Специалисты полагают, что ранее полученные результаты не являются достоверными и правильными. Установить какую-то патологию в этом случае практически невозможно.
— это время, когда начинается плодный период развития будущего малыша. В это время у ребенка уже начинают дифференцироваться системы органов. С этого момента очень маленький эмбриончик превращается в плод. Он уже напоминает больше взрослый человеческий организм во своему функционированию.
Рассчитать срок беременности
Биохимический скрининг 2 триместра
Изначально задачи биохимического скрининга 2 триместра (четверного теста) такие же, как и в 1 триместре.

Это выявление:
- хромосомных аномалий;
- отклонений, не связанные с генетическими нарушениями, которые касаются самого плода и течения гестации.
Диагностическая значимость четверного теста – определение пороков развития. Рекомендуемый срок проведения – —18 недель. Для биохимического скрининга 2 триместра (четверной тест) исследуются показатели:
- ХГЧ;
- альфа-фетопротеин АФП;
- свободный эстриол;
- ингибин А.
Во втором триместре плод начинает синтезировать собственные белки – АПФ и эстриол. Их количество и соотношение «характеризуют» его развитие.
Для проведения второго биохимического скрининга необходимы результаты скрининга 1 триместра. Для подсчетов необходимы данные УЗИ, проведенного в 10-13 недель. Значимость толщины воротникового пространства и длина носовой кости плода, определенные после этого срока, пропадает.
При выявлении рисков во 2 триместре женщину направляют в перинатальный центр, в котором будут взвешивать необходимость инвазивной диагностики:
- амниоцентеза;
- кордоцентеза.
Значимость амниоцентеза и кордоцентеза примерно одинаковая, выбор будет зависеть от того, какая методика используется в лечебном учреждении. Вероятность осложнений при инвазивной диагностике составляет 1-2%.
Результаты в норме: как развивается плод
Первое УЗИ проводится для диагностики развития органов плода
Расшифровка результатов выполняется в зависимости от срока беременности, и показатели при этом будут отличаться.
В результатах записывают количество плодов, копчико-теменной размер, толщину воротниковой зоны, местоположение и структуру хориона:
Нормальный показатели УЗИ:
- Толщина воротникового пространства на 10-11 неделе гестации должна находиться в пределах 0,8-2,2 мм, на 12-13 неделе – 0,7-2,7 мм.
- Копчико-теменной размер, показатель от копчика до темечка, должен составлять 53 мм. Если значение колеблется от 42 до 58 мм, то это не повод для переживания, так как величина будет отличаться с учетом срока гестации. Если показатель ниже, то это может указывать на генетические аномалии, замершую беременность или отставание в развитии, связанном с генетическими, инфекционными отклонениями у матери.
- Длина кости носа также важный показатель. В норме на 12-13 неделе его размер должен находиться в пределах 2,0-4,2 мм.
- Норма частоты сердечных сокращений составляет 161-179 уд/мин на 10 неделе, 153-177 уд/мин на 11 неделе, 150-174 уд/мин на 12 неделе беременности.
- Количество околоплодных вод составляет около 50 мл. Они обновляются ежедневно.
- Желточный мешок должен визуализироваться до 12 неделе. В дальнейшем он редуцируется. Желточный мешок должен быть округлой формы и размер его находиться в пределах 4-6 мм. При изменении формы и структуры мешка диагностируют замершую беременность или врожденные патологии.
- На 9 неделе беременности в норме у эмбриона должна присутствовать межполушарная щель, боковые желудочки и сосудистые сплетения головного мозга должны четко прослеживаться. Размер сосудистых сплетений к концу первого триместра увеличивается и достигает 5 мм в ширину.
- Если эмбрион развивается нормально, то размер грудной клетки составляет 24 мм, бипарентальный размер головы – 21 мм, а длина бедра 9 мм.
До 12 недель по данным параметрам можно установить хромосомные заболевания, например, болезнь Дауна. В первом триместре диагноз устанавливается с точностью до 98%. Во втором триместре постановка диагноза является проблематичным и осуществляется после забора крови. Кроме этого оценивается правильность расположения внутренних органов, можно осмотреть место прикрепления плаценты и оценить маточный тонус.
Следует помнить, что отклонения от средних значений не всегда указывает на врожденные патологии. В каждом случае они носят индивидуальный характер и могут прийти в норму при формировании органов плода.
Патологии плода
На УЗИ можно обнаружить внутриутробные пороки у плода и хромосомные заболевания
При генетическом нарушении на первом скрининге можно выявить следующие патологии:
- Синдром Дауна. При синдроме Дауна показатели значительно отличаются от нормы. Диагностируется заболевание, если толщина воротниковой зоны больше нормальных показателей, если на УЗИ нельзя обнаружить носовую кость, а на 15-21 неделе она меньше допустимого размера.
- Синдром де Ланге. Диагностируют пороки развития, умственную отсталость. После рождения у ребенка можно заметить черепно-лицевые аномалии, короткий нос, длинные ресницы, сросшиеся брови. Для данного синдрома характерны аномалии опорно-двигательного аппарата: укорочение конечностей, отсутствие одного или нескольких пальцев и т.д.
- Синдром Патау. У новорожденного наблюдаются патологии ЦНС, задержка умственного развития, масса тела ниже нормы, переносица запавшая. Продолжительность жизни не превышает года.
- Синдром Эдвардса. Новорожденный имеет не только низкий вес, но и аномалии развития скелета. Также наблюдаются пороки сердечно-сосудистой системы. Живут дети с синдромом не более 3 месяцев.
- Синдром Смита-Опица. Развитие синдрома связано с нарушением синтеза холестерина. У ребенка развивается энцефалопатия, по внешним признакам низко посажены уши, лоб выступает вперед, маленький и сплющенный нос.
- Также можно обнаружить пупочную грыжу и патологии нервной трубки. Омфалоцеле или пупочная грыжа является врожденной патологией, которая характеризуется дефектом развития мышц живота, вследствие чего внутренние органы выходят из брюшной полости. К дефектам нервной трубки относят гидроцефалию, грыжу спинного и головного мозга, выпадение мозговых оболочек.
Читайте: Когда делают первое УЗИ и развитие плода на первом триместре беременности
Если на УЗИ выявили генетические отклонения, то женщина должна обратиться за консультацией к генетику. Квалифицированный специалист назначит биопсию хориона. Процедура предполагает исследование ворсин хориона, благодаря которому можно с точностью диагностировать хромосомные патологии.
Необходимость проведения исследования
Биохимический скрининг рекомендовано пройти всем женщинам, независимо от наличия или отсутствия показаний к нему.
Однако существуют особые показания к проведению обследования:
- возраст женщины более 35 лет;
- угроза выкидыша;
- самопроизвольные прерывания беременности в прошлом;
- замершая беременность в анамнезе;
- инфекционные заболевания во время беременности;
- рождённые дети с аномалиями развития;
- установленные хромосомные аномалии в прошлых беременностях;
- приём запрещённых лекарственных препаратов;
- наследственные заболевания у отца и матери;
- алкоголизм;
- наркомания;
- курение;
- профессиональные вредности;
- близкородственная связь отца и матери ребёнка;
- радиационное облучение отца и матери.
Что такое скрининг, для чего и когда его нужно проводить
Перинатальный (дородовый) скрининг – определенный комплекс медицинских процедур, позволяющих выявить риск возникновения пороков развития плода во время беременности. Перечень и сроки проведения установлены приказом Министерства Здравоохранения РФ от 01.11.12 № 572.
Скрининг 1-го триместра – важное исследование, которому уделяется особое значение, так как оно выявляет риск генетических аномалий плода. Проводится на сроке 11-14 недель, включает ультразвуковое исследование и забор крови на биохимический анализ материнской сыворотки с последующим программным комплексным расчетом индивидуального риска рождения ребенка с хромосомной патологией
Современное оборудование позволяет проводить УЗИ без особой подготовки, однако перед исследованием стоит исключить продукты, повышающие газообразование (капусту, бобовые, газированные напитки) – они могут затруднить визуализацию.
Кровь на биохимический скрининг сдается строго натощак.
Основные показатели 1 скрининга:
- определение маточной или внематочной беременности;
- количество плодных яиц;
- копчиково-теменной размер (КТР);
- измерение толщины воротникового пространства (ТВП) – диагностика серьезных пороков развития плода;
- измерение частоты сердечных сокращений;
- оценка строения матки и ее придатков;
- риск Трисомии 13, 18, 21 хромосом.
При хромосомных патологиях у ребенка присутствуют множественные пороки развития, а также умственная отсталость. К сожалению, в большинстве случаев прогноз неблагоприятный. Именно поэтому ранняя диагностика крайне необходима и значима, так как перед родителями может встать вопрос о прерывании беременности.
2 скрининг проводится на сроке беременности 18-21 недель с целью наблюдения хода развития плода и исключения поздно манифестирующих врожденных аномалий.
Основные показатели исследования
- предлежание и положение плода;
- фетометрия (оценка основных размеров): бипариетальный, лобно-затылочный размер, цефалический индекс, окружность головы и живота, длины костей, их симметричности;
- развитие плода соответственно сроку;
- анатомия плода – осмотр органов и систем для выявления аномалий;
- выявление пороков развития;
- изучение плаценты, околоплодных вод, пуповины;
- состояние матки (длина шейки, строение стенок, придатки).
Биохимический скрининг 2-го триместра – это определение в крови наличия специфических веществ, меняющихся в зависимости от патологий.
 3 скрининг беременности проводится на сроке 30-34 недель и включает в себя ультразвуковое исследование, биохимический анализ крови, а также по показаниям акушера-гинеколога возможно проведение допплерографии (оценка состояния сосудов плаценты) и кардиотокографии (определение частоты сердечных сокращений ребенка).
3 скрининг беременности проводится на сроке 30-34 недель и включает в себя ультразвуковое исследование, биохимический анализ крови, а также по показаниям акушера-гинеколога возможно проведение допплерографии (оценка состояния сосудов плаценты) и кардиотокографии (определение частоты сердечных сокращений ребенка).
Основные показатели 3-го скрининга:
- фетометрия и вес плода, сравнение с показателями 2 скрининга;
- предлежание и положение плода;
- наличие узлов и обвития пуповины;
- степень созревания плаценты, ее локализация и структура;
- оценка состояния околоплодных вод;
- оценка состояния матки;
- оценка родовых путей перед родами.
 Оценка результатов исследований заключительного скрининга дает возможность определения готовности ребенка к рождению. Стоит учитывать, что в некоторых случаях требуется предварительная госпитализация беременной женщины для сохранения как ее жизни, так и жизни ребенка.
Оценка результатов исследований заключительного скрининга дает возможность определения готовности ребенка к рождению. Стоит учитывать, что в некоторых случаях требуется предварительная госпитализация беременной женщины для сохранения как ее жизни, так и жизни ребенка.
Стоимость:
| Будущей маме (подготовка к беременности). Общий клинический анализ крови + Лейкоцитарная формула + СОЭ; Общий анализ мочи; Группа крови + Резус-фактор (Rh); Глюкоза; Общий белок; Железо; Госпитальный комплекс;:скрининг.ВИЧ 1-2 АГ / АТ (скрининг) (ИФА); АТ к Treponema pallidum (скрининг) (ИФА); HbsAg (скрининг) (ИФА); Anti-HCV (скрининг) (ИФА). TORCH-инфекции: базовый. Herpes simplex virus I IgG; Herpes simplex virus II IgG; Cytomegalovirus IgG; Rubella virus IgG;Toxoplasma gondii IgG; Микроскопия мазка; ИППП Стандарт: Chlamydia trachomatis; Mycoplasma hominis; Candida albicans; Ur.urealyticum; Ur.parvum; Neisseria gonorrhoeae; Trichomonas vaginalis; Mycoplasma genitalium; Gardnerella vaginalis; Atopobium vaginae; CMV; HSV I; HSV II; HPV 16; HPV 18; Цитологическое исследование БМ, отобранного комбинированным инструментом (С+Е). | 4 000,00 |
| УЗИ матки и придатков трансвагинальное при сроке беременности с 8 до 12 недель | 1 150,00 |
| УЗИ плода при беременности свыше 12, но не более 15 недель | 1 250,00 |
| УЗИ плода при беременности свыше 15, но не более 24 недель | 1 400,00 |
| УЗИ плода при беременности свыше 24 недель | 1 650,00 |
Что такое скрининг?
Пренатальный скрининг в первом триместре включает проведение УЗИ и биохимические анализы. УЗИ-диагностика может проводиться трансвагинально (тогда врач применяет специальный датчик, который вводят во влагалище пациентки). Подготовка к такому методу исследования не нужна. Второй метод ультразвука — трансабдоминальный (датчиком водят по брюшной стенке женщины). Тогда к моменту проведения процедуры у беременной должен быть полный мочевой пузырь. Чтобы обеспечить такую особенность, нужно не ходить в туалет по маленькому 3-4 часа до проведения УЗИ, пить воду без ограничений. Если же вы сходили в туалет, за 1,5 ч до УЗИ выпейте 500-600 мл или больше воды (не газированной).
Как уже было отмечено, скрининг первого триместра, включая ультразвуковое исследование, нужно проводить с 11-й недели и по 13-ю неделю и 6 дней. Обязательно следите, чтобы вы уложились в эти рамки. Копчико-теменной размер .мбриона (сокращенно КТР) минимум 4,5 см. Иногда на момент проведения исследования ребенок находится в таком положении, что доктор не может измерить то, что нужно. Потому маме советуют походить, покашлять и проявить другую активность, благодаря чему плод займет более удобное для врачей положение.
Показатели УЗИ:
- КТР меняют от начала теменной кости до копчика ребенка, который уже есть на таком раннем сроке
- БПР — это расстояние между теменными буграми
- Окружность головы эмбриона
- Симметричность полушарий головного мозга и структура органа
- Расстояние от лобной кости до затылочной кости ребенка
- Частота сердечных сокращений эмбриона
- Толщина воротникового пространства
- Расположение сердца и желудка у плода
- Длина костей предплечья и голени ребенка
- Длина плечевых, бедренных костей
- Расположение плаценты и ее толщина
- Размеры сердца и крупных сосудов
- Гипертонус матки (есть или нет)
- В каком состоянии находится внутренний зев шейки матки
- Сколько сосудов есть в пуповине
- Количество вод (может быть многоводие, маловодие или норма)
Как проходит скрининг
В первые три месяца беременности на сроках 10-14 недель женщина должна пройти УЗИ скрининг, во время которого определяется, как протекает и развивается данная беременность, и одновременно проводится определение:
- толщины воротниковой складки;
- определение расстояния от темечка плода до копчика (КТР);
- наличия носовой косточки.

В воротниковой зоне по спинной поверхности шеи плода впервые 14 недель скапливается подкожная жидкость. Если толщина «воротника» более 3 мм, то это может говорить о риске сД. Если к этому признаку присоединяется отсутствие или недоразвитие носовой косточки, то подозрения на риск данного синдрома увеличиваются.
Второе УЗИ проводится в 16-18 недель.
Но одного только УЗИ недостаточно и потому в скрининг входят исследования некоторых биохимических показателей крови: непрямой метод анализа белков плода.
Как подготовиться к анализу
Специальной подготовки не требуется. Допустимы легкий завтрак, обед или ужин (зависти от того, в какое время женщина будет сдавать тест). Главное ограничение – это строгий запрет на жирную пищу. Продукты с высоким содержанием жира не изменят результаты анализа, но затруднят работу врача лаборанта. Поскольку белки-гормоны определяются не в самой крови, а в сыворотке.
В назначенный день беременная приходит в процедурный кабинет и совместно со специалистом заполняет подробную анкету.
Важно! Необходимо точно заполнять анкету, данные из нее необходимы для корректировки рисков, полученных при биохимическом скрининге