Внебольничная (нижнедолевая) пневмония
Содержание:
- Лечебный процесс
- Классификация и стадии развития пневмонии
- Причины внебольничной пневмонии
- Причины развития (этиология и патогенез)
- Диагностические процедуры
- Критерии тяжёлой внебольничной пневмонии
- Осложнения
- Причины бронхопневмонии
- Симптомы
- Диагностика пневмонии
- Лечение пневмонии
- Препараты для лечения пневмонии
- Домашние, народные и прочие средства в лечении пневмонии
- Осложнения пневмонии
- Лечение у детей и взрослых
- Как возникает заболевание?
- Этиология внебольничной пневмонии
Лечебный процесс
Лечение внебольничной пневмонии комплексное. Оно направлено на уничтожение болезнетворных микроорганизмов, устранение неприятных симптомов и восстановление функциональной способности пораженных органов.
Общетерапевтические мероприятия проводят врачи-терапевты или пульмонологи. Больных с тяжелой формой патологии госпитализируют в стационар. Им назначают строгий постельный режим на весь период лихорадки, обильное питье для выведения токсинов из организма, высококалорийный рацион, обогащенный витаминами. При наличии признаков респираторной дисфункции пациентам проводят оксигенотерапию или подключают их к аппарату ИВЛ.
- Антибиотикотерапия – применение препаратов широкого спектра действия: пенициллинов «Амоксиклава», «Аугментина», макролидов «Азитромицина», «Клацида», цефалоспоринов «Цефтриаксона», «Цефтазидима». В тяжелых случаях при отсутствии ожидаемого лечебного эффекта назначают сразу несколько противомикробных препаратов.
- Дезинтоксикационное лечение — инфузионное введение коллоидных и кристаллоидных растворов: «Рингера», «Реополиглюкина», глюкозы, физраствора.
- Иммунокоррегирующее воздействие – «Ликопид», «Бронхомунал», «Полиоксидоний».
- Антипиретики назначают при лихорадке – «Парацетамол», «Нурофен», «Ибуклин».
- Отхаркивающие и муколитические препараты – «Амброксол», «Бромгексин», «АЦЦ».
- Антигистаминные средства – «Зиртек», «Ломилан», «Цетрин».
- Симптоматическая терапия также включает применение кардиопротекторов, кортикостероидов, седативных препаратов.
Физиотерапевтическое воздействие проводится сразу после прекращения лихорадки. Больным с признаками пневмонии назначают электрофорез, УВЧ, массаж, ингаляции, ЛФК, индуктометрию, магнитотерапию, УФО, дыхательную гимнастику.
Когда у пациента нормализуется общее состояние, восстановятся физикальные, рентгенологические и лабораторные показатели, он становится полностью здоровым.
Классификация и стадии развития пневмонии
В Международной классификации болезней 10-го пересмотра (МКБ-10) в разделе «Х. Болезни органов дыхания» пневмония подразделяется на:
- неклассифицированную вирусную пневмонию (аденовирусную и другие);
- пневмококковую пневмонию (S. pneumoniae);
- пневмонию, вызванную гемофильной палочкой (H. influenzae);
- неклассифицированную бактериальную пневмонию, возникшую по причине воздействия клебсиеллы (Klebsiella pneumoniae), стафилококка (Staphylococcus spp), стрептококка группы В и других срептококков, кишечной палочки (Escherichia coli), других аэробных грамотрицательных бактерий и миклопазмы (Mycoplasma pneumoniae). Также к этой группе относятся другие бактериальные пневмонии и пневмонии неуточненной этиологии.
- пневмонию, возникшую по причине воздействия других инфекционных возбудителей: хламидий (Chlamydia spp), а также иных установленных возбудителей инфекций.
- пневмонию, возникающую при заболеваниях, классифицированных в других рубриках (при актиномикозе, сибирской язве, гонорее, нокардиозе, сальмонеллёзе, туляремии, брюшном тифе, коклюше; при цитомегаловирусной болезни, кори, краснухе, ветряной оспе; при микозах; при паразитозах; при орнитозе, ку-лихорадке, острой ревматической лихорадке, спирохетозе);
- пневмонию без уточнения возбудителя.
Данная классификация построена по этиологическому принципу, то есть основывается на виде возбудителя, послужившего причиной воспаления лёгких.
В современной клинической практике самой популярной является классификация, учитывающая три основных фактора: условия появления пневмонии, особенности инфицирования лёгочной ткани и статус иммунной системы пациента
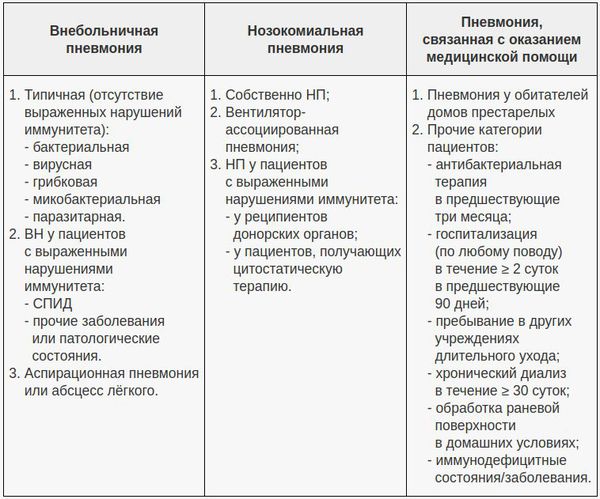
В этом аспекте очень важно отличать внебольничную (ВП) и нозокомиальную (НП) (внутрибольничную) пневмонию, поскольку концепции их лечения разнятся. Внебольничной считают пневмонию, развившуюся за пределами стационара либо выявленную в первые 48 часов после госпитализации в стационар
С 2005 года ряд авторов выделяет пневмонию, связанную с оказанием медицинской помощи.
Причины внебольничной пневмонии
Все возбудители условно разделяются на две группы:
— Типичные: стрептококки, стафилококки, пневмоцисты, клебсиеллы, гемофильная палочка, различные респираторно тропные вирусы. Но основной и лидирующий возбудитель внебольничной пневмонии — это пневмококк (Streptococcus pneumoniae), он первопричина 2/3 всех случаев, на втором месте палочка инфлюэнцы Афанасьева-Пфейффера.
— Атипичные: легионеллы, хламидии, микоплазмы, кишечная палочка.
Внебольничная пневмония у детей имеет свою этиопатогенетическую группу: микоплазмы, стафилококки, аденовирусы.
Наиболее тяжелой и опасной научно доказана внебольничная пневмония сочетанного микробного генеза.
Проникновение вышеописанных патологических агентов в легочные ткани происходит с помощью нескольких путей:
— При аспирации в легкие. В нормальном состоянии, в полости ротоглотки обитают микроорганизмы, которые условно-патогенны для человека и абсолютно безвредны (например, пневмококк). Но во время сна совокупность бактерий может проникнуть в легкие самопроизвольно вместе с содержимым ротовой полости. У здоровых лиц срабатывают опорно-защитные механизмы: кашлевой рефлекс, чихание, структура строения разветвления бронхов, колебательные движение ресничек мерцательного эпителия, иммуноспецифические клетки стремятся к месту проникновения, функциональная способность надгортанника, все это обеспечивает элиминацию микробов из нижних отделов дыхательных путей. Но, при наличии ослабленных механизмов защиты и очищения, при поступлении слишком большого объема патогенных бактерий, которые организм просто не в состоянии полностью ликвидировать и элиминировать, последние вызывают воспалительные реакции. Сильная рвота, как вариант, может привести к заглатыванию рвотных масс в дыхательные пути.
— Передача капельно-воздушным путем. Контактирование с больным и вдыхание воздуха, содержащего этиопатогенные микроорганизмы (этот механизм случается значительно реже), вдыхание загрязненного микроорганизмами аэрозоля.
— Внутриорганизменное распространение с током крови из наявных очагов инфекции. Например, при эндокардите трикуспидального клапана, через открытые травмы грудной клетки — заражение раневой поверхности при пневмотораксе, а также при распаде абсцесса печени и диссеминации бактерий в организм по печеночным сосудам.
Немаловажно значение развития внебольничной пневмонии при участии предрасполагающих и провоцирующих факторов риска, они одинаковы по возрастному показателю. Включают в себя:. — Вредные привычки: курение, злоупотребление спиртосодержащими напитками, наркотическое пристрастие
— Вредные привычки: курение, злоупотребление спиртосодержащими напитками, наркотическое пристрастие.
— Терапия бета-лактамными антибиотическими медикаментами в течение последних 3 месяцев от момента настоящего заболевания или же была недавняя госпитализация с антибактериальным лечением.
— Тяжелая эпидобстановка: эпидемия гриппа, сезонность холодных времен года, если пациент недавно переболел гриппом или другими вирусными болезнями, то есть наличие ослабленных защитных сил дыхательной системы.
— Вредные рабочие условия (охлаждающий микроклимат, весь день на открытом воздухе).
— Наличие иммунодефицитных состояний — СПИД или ВИЧ-инфекция.
— Пребывание в местах лишения свободы, домах по уходу за престарелыми, приютах. В таких местах существенно выражено ограничение передвижения и создание благоприятных условий для размножения патогенной микрофлоры.
— Переохлаждение, гиподинамия (отсутствие физической активности пациента), перегрев организма.
— Нерационально подобранное и несбалансированное питание, как следствие отягощающий гиповитаминоз;
— Несоблюдение эпидрежима в детских коллективах, в частности в дошкольных и школьных организациях.
— Отягощающие сопутствующие заболевания: патология почек (пиелонефрит), сердца (эндокардит), сахарный диабет, эпилепсия, злокачественные опухоли, цереброваскулярные расстройства.
— Сильные и длительные стрессовые состояния.
— Перенесенные полостные хирургические операции и длительное пребывание горизонтально при постельном режиме.
— Пожилой или ранний детский возраст.
Причины развития (этиология и патогенез)
Существует ряд инфекционных агентов (возбудителей), которые вызывают появление и развитие заболевания. Передаваться они могут рядом способов, самыми распространенными из которых являются:
- Воздушно-капельный;
- Контактно-бытовой;
- Через лимфу либо кровь из других тканей организма, пораженных инфекцией;
- С частицами пищи, рвотных масс, которые случайно попадают в органы дыхания.
пути заражения пневмонией
Но попадание в легкие возбудителя еще не гарантирует развитие болезни пневмонии. Запуску болезни способствуют различные факторы:
- Снижение иммунитета, которое может быть как постоянным, так и временным, и часто обусловлено наличием тяжелых хронических заболеваний, неправильным питанием, вредными привычками;
- Переохлаждение;
- Стрессы;
- Нарушение работы нервной системы;
- Наличие в анамнезе острых респираторных заболеваний, которые не предавались лечению или были излечены не до конца;
- Перенесенные травмы органов дыхания;
- Хронические болезни дыхательной системы, в том числе вызванные частыми простудными болезнями;
- Наличие сердечной недостаточности, сахарного диабета;
- Вредные привычки (курение, алкогольная, наркотическая зависимость).
Реже встречается пневмония неинфекционного происхождения. Патология может быть вызвана такими причинами:
- Травма грудной клетки;
- Аллергическая реакция;
- Воздействие на организм токсических веществ;
- Влияние ионизирующего излучения.
Диагностические процедуры
Лечение правосторонней и левосторонней пневмонии начинается с диагностики. Сначала врач изучает жизненный анамнез больного, опрашивает его и проводит скрупулёзный физикальный осмотр. Для этого используется особый инструмент. Затем выполняются лабораторные исследования:
- анализ мокроты;
- бактериальный посев крови;
- биохимический и общеклинический анализ крови.
Обычная и острая правосторонняя и левосторонняя пневмония диагностируются следующими методами:
- МРТ и КТ;
- фибробронхоскопия;
- рентген;
- УЗИ плевральной полости;
- эхокардиография.
Левосторонняя пневмония дифференцирована с воспалением лёгкого, которое находится с правой стороны, правосторонняя — с левой стороны. Для выявления полной картины обязательно должны проводиться и лабораторные, и инструментальные исследования.
Критерии тяжёлой внебольничной пневмонии
Малые критерии, оцениваемые при госпитализации:
- частота дыхания >30 в минуту,
- РаО2/FiO2
- мультилобарные инфильтраты (по данным рентгенограммы грудной клетки),
- спутанность сознания или дезориентированность,
- уремия (азот мочевины крови >20 мг/дл),
- лейкопения (лейкоциты крови 3) как следствие инфекции,
- тромбоцитопения (тромбоциты крови 3),
- гипотермия (температура тела
- гипотензия (систолическое АД
Большие критерии, оцениваемые при госпитализации или в течение всего периода болезни:
- потребность в ИВЛ,
- септический шок с потребностью в вазопрессорах.
К другим потенциальным критериям относят гипогликемию (у больных без диабета), алкоголизм, гипонатриемию, метаболический ацидоз или повышение уровня лактата, цирроз печени, асплению.
[], [], [], [], []
Осложнения
Течение болезни и ее исход во многом зависят от развившихся осложнений, которые делятся на внелегочные и легочные.
Легочные осложнения:
- бронхит;
- абсцесс либо гангрена легкого;
- обструкция;
- пневмосклероз;
- ателектаз легкого;
- парапневмонический экссудативный плеврит;
- плеврит.
Внелегочные осложнения пневмонии:
- гепатит;
- эндокардит;
- анемия;
- мастоидит;
- гломерулонефрит;
- отит;
- миокардит;
- менингоэнцефалит;
- энцефалит;
- менингит;
- психозы;
- сепсис.
При тяжелой форме острой пневмонии с обширным поражением и деструкцией ткани легких развиваются последствия воздействия токсинов:
- тромбогеморрагический синдром;
- острая сердечная, дыхательная и/или печеночная недостаточность;
- выраженный сдвиг кислотно-щелочного равновесия;
- шок инфекционно-токсический;
- недостаточность работы почек.
Если лечение не будет своевременным и адекватным, такие осложнения могут привести к летальному исходу.
Причины бронхопневмонии
Возникновение и развитие недуга происходит вследствие попадания в организм:
- вируса;
- бактерии;
- грибка.
Также причина может быть неинфекционной:
- хирургическое вмешательство на дыхательных путях;
- вдыхание ядовитых или токсичных газов, инородных тел;
- кислота и прочие раздражающие химические вещества;
- аллергены (багассоз, фермерская/крестьянская пневмония).
Внимание! В любом случае может развиться дыхательная недостаточность и ацидоз. Есть дополнительные причины развития данного вида воспаления лёгких: послеоперационный период, хроническое воспаление ЛОР-органов, застои крови, терапия иммунодепрессантами, работа на вредном производстве, продолжительный постельный режим, злоупотребление спиртными напитками, курение в течение продолжительного времени
Также опасно проживание в неблагоприятных экологических условиях
Есть дополнительные причины развития данного вида воспаления лёгких: послеоперационный период, хроническое воспаление ЛОР-органов, застои крови, терапия иммунодепрессантами, работа на вредном производстве, продолжительный постельный режим, злоупотребление спиртными напитками, курение в течение продолжительного времени. Также опасно проживание в неблагоприятных экологических условиях.
Инфекционная бронхопневмония
Такая форма всегда имеет бактериальную, вирусную, грибковую природу. Болезнь вызывают:
- криптоспоридиум,
- аспергиллез,
- кандида альбиканс,
- микобактерия туберкулёза,
- синегнойная палочка,
- пневмококковая инфекция,
- золотистый стафилококк,
- гемофильная палочка,
- вирус гриппа (сезонный),
- вирус кори,
- респираторно-синцициальный вирус (чаще поражает детей в возрасте не старше двух лет),
- вирус ветряной оспы,
- аденовирус.
Неинфекционная бронхопневмония
Эта форма составляет 10 процентов всех случаев. Возникает по причине биологического поражения экологическими, физическими либо химическими агентами.
Неинфекционная левосторонняя и правосторонняя бронхопневмония, причиной которой стали инородные тела, обычно диагностируется у детей и у пожилых людей, которые имеют проблемы с глотанием. Врачи чаще всего обнаруживают непродовольственные товары (пластиковые предметы, батарейки, монеты и пр.) и продукты питания (горох, арахис и пр.).
Факторы риска
Левосторонняя и правосторонняя бронхопневмония чаще обнаруживаются в пациентов таких групп:
- новорождённые;
- малыши в возрасте до 3 лет;
- лица старше 65 лет;
- люди, которые страдают болезнями печени, почек, лёгких, сердца;
- пациенты с иммунодефицитом (в том числе с диагнозом СПИД), сахарным диабетом
Есть множество факторов риска, способствующих появлению недуга. Вот наиболее распространённых из них: недоедание, лучевая терапия и химиотерапия, продолжительное лечение кортизоном, длительное (более 7 дней) нахождение в стационаре (развивается внутрибольничная пневмония, которая очень трудно поддаётся терапии).
Симптомы
Как правило, развивается у людей в весенний период. Так как именно в эту пору очень легко подхватить какую-либо болезнь. Пневмония является средним звеном между простудой, гриппом и бронхитом. В результате любая из перечисленных болезней может переродиться в воспаление лёгочной ткани, что в дальнейшем может привести к пневмонии. Пневмонию легко победить, если проведена правильная диагностика и назначено адекватное лечение.
Внебольничная пневмония симптомы:
- Повышенная температура в течение нескольких дней, обычно 3-х.
- Плохое самочувствие.
- Вялость.
- Мигрень.
- Несмотря на высокую температуру человек, ощущает холод.
- Диспепсические расстройства.
- Кашель с гнойной или кровавой мокротой.
- Тяжело дышать.
- Одышка при малейшей нагрузке.
- Сердечнососудистая недостаточность.
При обнаружении какого-либо симптома у себя, сразу же обращайтесь к специалисту.
Диагностика пневмонии
- Общий анализ крови и уровень С-реактивного белка. Это исследование позволяет косвенно отличить вирусную пневмонию от бактериальной.
- Рентгенография грудной клетки. Это обследование обычно позволяет подтвердить или исключить пневмонию.

Другие исследования, который может назначить врач, если первые два не дали достаточно информации для постановки диагноза:
- Компьютерная томография
- Бактериальное исследование мокроты
- Исследование газов крови
- Бронхоскопия
Лечение пневмонии
Перед назначением лечения от пневмонии врач должен ответить на несколько важных вопросов. А именно:
- Вирусная пневмония или бактериальная? От ответа на этот вопрос зависит необходимость назначения антибиотиков. Вирусные пневмонии в назначении антибиотиков не нуждаются.
- Нет ли признаков более редких видов пневмонии, например, грибковой или микоплазменной. В этом случае тактика лечения будет иной.
- Где лечить пневмонию, дома или в больнице? Обычную пневмонию, вирусную или бактериальную, в отсутствии осложнений, можно и нужно лечить дома.
Госпитализация может понадобиться:
- Пациентам старше 65 лет
- Пациентам со сниженной функцией почек
- Пациентам с систолическим артериальным давлением ниже 90 миллиметров ртутного столба (мм рт. ст.) или диастолическим артериальным давлением ниже 60 мм рт. ст.
- Пациентам с признаками дыхательной недостаточности (30 или более вдохов в минуту (для взрослых), участие в дыхании вспомогательных мышц)
- Пациентам с низкой температурой тела
- Пациентам с избыточно учащенным или наоборот редким сердцебиением
Если врач предполагает, что понадобится вспомогательное аппаратное дыхание, то пациент может быть помещен сразу в отделение интенсивной терапии
Дети могут быть госпитализированы, если:
- Они младше 2 месяцев
- У них наблюдается вялость или чрезмерная сонливость
- У них проблемы с дыханием
- У них низкий уровень кислорода в крови
- Они кажутся обезвоженными
Препараты для лечения пневмонии
Антибиотики — основной класс препаратов в лечении бактериальной пневмонии. Начальная антибактериальная терапия назначается эмпирически, то есть сначала пневмонию предлагают лечить одним из наиболее используемых антибиотиков для лечения инфекции дыхательных путей.
Если эмпирически подобранная терапия оказалась неэффективна, может потребоваться бактериальное исследование мокроты с определением чувствительности к антибиотикам. Если лечение проводится в домашних условиях, то предпочтение отдается таблетированным формам антибиотиков.
Если больной находится в стационаре, то внутривенным.
Нестероидные Противовоспалительные Средства (НПВС, НПВП) позволяют контролировать температуру тела и боль
К препаратам, останавливающим кашель, нужно относиться с осторожностью. Кашель позволяет освободить легкие от мокроты
Мы рекомендуем средства от кашля только в том случае, если кашель особенно мучителен.
Эффект от лечения наступает достаточно быстро. Через 3-5 дней терапии пациент обычно чувствует себя существенно лучше. Если же облегчение не наступает, то необходимо повторное обращение к врачу.
Домашние, народные и прочие средства в лечении пневмонии
Для облегчения состояния следует:
- Больше отдыхать
- употреблять достаточное количество жидкости
- увлажнять воздух
Остальные методы лечения не имеют доказанной эффективности и сомнительны в вопросах безопасности.
Мы уже разбирали различные домашние и народные методы лечения простуды, ознакомиться с ними можно здесь. Выводы, сделанные в этой статье, справедливы и для пневмонии.
Осложнения пневмонии
Основные осложнения пневмонии:
- Бактериемия, сепсис (заражение крови). Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функций одного или нескольких органов.
- Дыхательная недостаточность. Если у вас тяжелая пневмония или у хронические заболевания легких, у вас могут возникнуть проблемы с усвоением необходимого количества кислорода. Вам может потребоваться госпитализация и использование дыхательного аппарата (аппарата искусственной вентиляции легких).
- Плеврит — накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру). Если жидкость заразится, то, возможно, потребуется слить ее через грудную трубку или удалить с помощью операции.
- Абсцесс легкого. Он возникает, если в ткани легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или установка дренажа с длинной трубкой, помещенной в область абсцесса.
Лечение у детей и взрослых
Лечение воспаления легких требует учета возбудителя болезни, а также его чувствительности к действию антибактериальных препаратов.
В идеале необходимо выявлять антибиотикочувствительность возбудителя у каждого конкретного пациента. Для этих целей делается бактериологический посев мокроты на питательные среды. После роста колоний микроорганизма рядом с ними располагаются плашки с несколькими антибиотиками. Там, где культура бактерий прекращает рост, отмечается ее чувствительность к препарату.
Тест на антибиотикочувствительность у детей является самым качественным способом успешной терапии заболевания. При лечении воспаления легких он применяется редко. Это происходит из-за того, что культура микроорганизмов растет на питательной среде около 2 недель. Без адекватной терапии на протяжении этого срока пациент погибнет от дыхательной недостаточности. Чтобы этого не произошло, на начальных этапах проводится эмпирическая антибактериальная терапия. В течение 2 недель она приводит к излечению болезни, поэтому рациональность теста на антибиотикочувствительность отпадает.
Воспаление легких у детей требует госпитализации независимо от формы болезни (очаговая, полисегментарная, правосторонняя, левосторонняя, нижнедолевая, верхнедолевая). У взрослых симптомы легкой степени заболевания лечатся амбулаторно. У детей из-за вероятности возможно быстрое развитие осложнений, поэтому их помещают в стационар при первых признаках воспаления легочной ткани.
Терапия в домашних условиях
Амбулаторное лечение воспаления легочной ткани включает следующие процедуры:
- Всех пациентов разделяют на 2 группы: до 55 лет без сопутствующей патологии и после данного возраста;
- Первой группе больных назначается комбинированная схема с применением амоксициллина (3 раза в сутки по 0,5 грамма) левофлоксацина (3 раза по 0,5 грамма), азитромицина (0,25 грамма 1 раз в сутки);
- Второй группе необходимо лечить сопутствующие заболевания. Из антибактериальных препаратов преимущественное значение имеют парентеральные средства: пенициллины (1,2 грамма 2 раза в сутки), амоксициллин (1,2 грамма 3 раза в сутки), цефуроксим (0,75 грамма 3 раза), азитромицин (1 раз по 0,25 грамма), левофлоксацин (0,5 грамма 1 раз)
Средняя продолжительность вышеперечисленного лечения составляет 10-14 дней. Сроки могут сдвигаться, если предварительная диагностика не выявила наличия осложнений или сопутствующих заболеваний, а на этапе лечения они усугубили клиническое течение заболевания.
Дополнительные симптомы способны ухудшить сроки лечения пневмонии у детей:
- Дыхательная недостаточность (более 20 дыхательных актов за минуту);
- Сильный лейкоцитоз крови (увеличение количества лейкоцитов);
- Слабая динамика лечения на рентгенограмме.
Уменьшает сроки излечения заболевания неустановленная этиология болезни, что осложняет правильный подбор лекарственных препаратов.
Стационарное лечение пневмонии у детей
У малых детей стационарное лечение назначается в зависимости от тяжести патологии. Для оценки состояния ребенка проводится следующая диагностика:
- Рентгенография органов грудной клетки в 2 проекциях (у детей после 10 лет). Рентгенологи предпочитают выполнять дошкольникам только один снимок легких (в прямой проекции) при отсутствии среднего и тяжелого течения;
- Микроскопия мокроты по Грамму;
- Определение антибиотикочувствительности микроорганизмов;
- Взятие крови на бактериологическое обследование.
Стационарная терапия у детей проводится преимущественно парентеральными антибактериальными средствами по следующей схеме:
- Пенициллины по 2 млн. единиц около 5 раза в сутки;
- Ампициллин – 1-2 грамма 4-6 раз;
- Цефтриаксон – 1-2 грамма 1 раз;
- При тяжелом течении врачи добавляют кларитромицин или фторхинолоны.
Сроки терапии воспаления легочной паренхимы у детей – 7-10 дней. При тяжелой форме заболевания они удлиняются до 14 дней. Если внебольничная левосторонняя нижнедолевая пневмония у ребенка спровоцирована атипичной инфекцией (хламидии, микоплазмы, легионеллы), сроки избавления от патологии могут увеличиваться до 21 дня.
Антибиотикотерапия, как у взрослых, так и у детей прекращается при наличии следующих симптомов:
- Стойкий субфебрилитет (температура до 38 градусов). Медикаментозная лихорадка;
- Остаточные изменения на рентгенограмме;
- Слабый кашель;
- Увеличение скорости оседания эритроцитов;
- Потливость и слабость.
Как возникает заболевание?
Заболевание провоцируют бактерии и вирусы. Опасные микроорганизмы попадают в лёгочную ткань. Их переносчиками являются люди с таким же диагнозом. Вот наиболее распространённые возбудители:
- пневмококки,
- стрептококки,
- легионеллы,
- микоплазмы и хламидии,
- гемофильные палочки.
Внимание! Болезнь может развиться из-за неправильной терапии следующих патологий: острые респираторные вирусные инфекции, фарингит, ангина, бронхит, тонзиллит
Разновидности правостороннего воспаления лёгких
В зависимости от расположения очага, правостороннее воспаление лёгкого делится на следующие группы:
- верхнедолевое — поражается лишь верхняя часть органа;
- среднедолевое — воспаление затрагивает среднюю часть;
- нижнедолевое — страдает нижняя часть.
В зависимости от симптоматики, пневмония правосторонняя верхнедолевая, среднедолевая и нижнедолевая делится на такие группы:
- крупозная — происходят частые скачки температуры, мучают бессонница и мигрени;
- гнойная — в кашле часто присутствует гной, возникает лихорадочное состояние;
- интерстициальная — сильно падает масса тела.
Отличия правосторонней и левосторонней патологии
Пневмония верхней и нижней доли правого и левого лёгкого диагностируется и у детей, и у взрослых. Правое лёгкое (имеет три доли) страдает чаще, чем левое (имеет две доли). Правый бронх шире левого.
В правое лёгкое быстрее проникают возбудители патологии. Причина этому кроется именно в анатомическом строении правого бронхиального дерева.
Этиология внебольничной пневмонии
 Пневмония часто развивается у людей, страдающих хроническими заболеваниями ЛОР-органов. В группе риска находятся курильщики, пациенты с обструктивным бронхитом, раковыми опухолями, сердечной, почечной недостаточностью, выраженным иммунодефицитом.
Пневмония часто развивается у людей, страдающих хроническими заболеваниями ЛОР-органов. В группе риска находятся курильщики, пациенты с обструктивным бронхитом, раковыми опухолями, сердечной, почечной недостаточностью, выраженным иммунодефицитом.
Наиболее подвержены развитию внебольничной пневмонии маленькие дети младше 5 лет, пожилые пациенты, наркоманы, алкоголики, диабетики, это связано со слабой иммунной системой, наличием сопутствующих заболеваний. Воспалительный процесс в легких нередко развивается после перенесенного гриппа, респираторных, вирусных патологий. Заражение происходит после вдыхания большого количества микроорганизмов при контакте с кондиционером, увлажнителем воздуха, системами охлаждения воды. Таким путем чаще всего распространяются легионеллы и Chlamydophila pneumonia.
Болезнетворные микроорганизмы способны попадать в легкие из близлежащих органов (печени, поджелудочной железы), при открытых травмах грудной клетки или вследствие аспирации содержимым ротоглотки.