Дыхательная недостаточность. причины, симптомы, признаки, диагностика и лечение патологии (продолжение)
Содержание:
Какие характеристики имеет это заболевание?
Дыхательная недостаточность (ДН) – это особое состояние, в котором пребывает организм человека, когда органы дыхания не могут обеспечить для него необходимый объем кислорода. В таком случае концентрация углекислого газа в крови значительно повышается и может достигнуть критической отметки. Этот синдром своего рода следствие неполноценного обмена углекислого газа и кислорода между кровеносной системой и лёгкими. Отметим, что хроническая дыхательная недостаточность и острая могут существенно отличаться своими проявлениями.
Позже в крови человека повысится количество эритроцитов и общий уровень гемоглобина, что также можно считать реакцией организма на гипоксию и кислородное голодание. Опасность заключается в том, что силы организма не бесконечны и рано или поздно его ресурсы истощаются, после этого человек сталкивается с проявлением острой дыхательной недостаточности.
Дыхательная недостаточность у детей часто вызвана теми же причинами, что и у взрослых, но симптомы, как правило, выражены не так сильно. У новорождённых же этот синдром внешне проявляет себя как расстройство дыхания:
- Чаще всего эта патология встречается у новорождённых, которые родились на свет раньше положенного срока, или у тех новорождённых, которые перенесли тяжёлые роды.
- У детей недоношенных причиной недостаточности является неразвитость сурфактанта – вещества, которое выстилает альвеолы.
- Также симптомы ДН могут проявиться и у тех новорождённых, которые испытывали гипоксию во время внутриутробной жизни.
- Нарушение дыхательной функции может возникнуть и у тех новорождённых, которые проглотили свой меконий, глотнули околоплодных вод или крови.
- Также к ДН у новорождённых часто приводит и несвоевременное отсасывание жидкости из дыхательных путей.
- Вызвать расстройство дыхания часто могут и врождённые пороки развития новорождённых. Например, недоразвитые лёгкие, поликистоз лёгких, диафрагмальная грыжа и другие.
На первичные признаки этого заболевания влияют и причины его появления, а также конкретная разновидность и степень тяжести. Но любой пациент с дыхательной недостаточностью испытает общие для этого синдрома симптомы:
- гипоксемия;
- гиперкапния;
- одышка;
- слабость дыхательной мускулатуры.
Гипоксемия
Главным признаком гипоксемии является низкая степень насыщения артериальной крови кислородом. При этом у человека могут менять цвет кожные покровы, они приобретают синеватый оттенок. Синюшность кожи, или цианоз, так по-другому называют это состояние, может быть сильно или слабовыраженным в зависимости от того, как давно и насколько сильно проявляются признаки болезни у человека. Обычно кожные покровы меняют цвет после того, как парциальное давление кислорода в крови достигнет критической отметки – 60 мм рт. ст.
После преодоления этого барьера у пациента может время от времени учащаться биение сердца. А также наблюдается пониженное артериальное давление. Больной начинает забывать самые простые вещи, а если вышеуказанный показатель достигает 30 мм рт. ст., то человек чаще всего теряет сознание, системы и органы больше не могут работать в прежнем режиме. И чем дольше длится гипоксия, тем тяжелее организму будет восстановить свои функции. Особенно это касается мозговой деятельности.
Гиперкапния
Пытаясь спасти себя самостоятельно, организм человека пытается избавиться от переизбытка углекислого газа, дыхание становится очень частым и более глубоким, но даже такая мера не имеет никакого эффекта. При этом решающую роль в развитии заболевания в этом случае играет то, насколько быстро растёт содержание углекислого газа в крови.
Одышка
При возникновении этого симптома человеку все время кажется, что ему не хватает воздуха. При этом ему очень тяжело дышать, хотя он и пытается усилить дыхательные движения.
Если пациент делает более 25 вдохов в минуту, значит, у него ослаблена дыхательная мускулатура, она не способна выполнять привычные функции и быстро устаёт. При этом человек старается всеми силами наладить дыхание и вовлекает в процесс мышцы пресса, верхних дыхательных путей и даже шеи.
Стоит также отметить, что при поздней степени заболевания развивается сердечная недостаточность и отекают различные части тела.
Методика лечения и прогноз

Лечение болезни комплексное и зависит от ее причины и тяжести
Лечение состояния предусматривает два основных действия:
- Восстановление работоспособности легких за счет улучшения их вентиляции и наполнения крови кислородом.
- Избавление от основного заболевания, ставшего триггером ДН. В основном это пневмонии, плеврит экссудативной формы, застойные и хронические явления и воспалительные процессы в легких и бронхах, а также другие проблемы с функционированием органов дыхания.
Первейшим способом избавления от гипоксии является оксигенация, то есть искусственное насыщение кислородом. Если у больного сохранено естественное дыхание, то кислород подается через маску или дыхательную трубку. В тяжелых случаях пациента интубируют и подключают к аппарату искусственного дыхания.
Больному выполняется дыхательная гимнастика, массаж грудной клетки, лечебная гимнастика, ультразвуковые ингаляции, а также через эндобронхоскоп удаляется бронхиальный секрет для очистки органов дыхания. Также пациенту назначаются медикаментозные препараты: муколитики и бронхолитики, антибактериальные средства (антибиотики), при наличии легочного сердца возможно применение мочегонных препаратов.
Чем раньше оно будет начато, тем больше шансов на полное выздоровление. В этой стадии больной еще может надеяться на значительное улучшение своего состояния и облегчение дыхания. При полном устранении основной причины болезни можно справиться и с признаками дыхательной недостаточности. Запущенные заболевания сложнее поддаются лечению, приводят к появлению множества тяжелых осложнений и не проходят бесследно для организма.
Тяжелые формы патологии могут привести к гибели пациента или развитию тяжелейших последствий, способных сделать человека инвалидом. Если такие состояния развиваются у людей с тяжелыми поражениями нейромышечных функций, прогноз крайне неблагоприятен – летальный исход возможен в течение года. В любой ситуации дыхательная недостаточность негативно сказывается на продолжительности жизни человека.
Больше информации о патологии можно узнать из видео:
Для того, чтобы защитить себя от появления ДН в любой форме, необходимо очень внимательно относится к собственному здоровью. В первую очередь это касается своевременного лечения любых заболеваний органов дыхания, так как вызвать синдром способно любое из них. То, что мы привыкли именовать простудой, в запущенном виде может привести к тяжелейшим и даже смертельным последствиям.
Вторым по важности способом профилактики ДН является активный образ жизни. Умеренная физическая активность, пребывание на свежем воздухе, отсутствие застоя крови улучшает снабжение кислородом всего организма, препятствуя появлению патологии
Чем крепче и здоровее будет организм человека и сильнее его иммунитет, тем меньше у него шансов на развитие опасных заболеваний. Поэтому профилактические меры обязательно включают в себя правильное питание, позитивное мышление и внимательное отношение к появлению любых признаков неблагополучия. Лучше сразу разово посетить врача, чем потом стать «завсегдатаем» больничных учреждений.
Основные симптомы
Клинические проявления ДН разнообразны и зависят от этиологии и влияния нарушений газообмена на функции и состояние жизненно важных органов. При этом специфической симптоматики не существует. Наиболее часто у таких детей выявляются:
- нарушение общего состояния в виде слабости, потливости;
- дыхательные расстройства (изменение частоты и глубины дыхания, апноэ, раздувание крыльев носа, участие в акте дыхания вспомогательной мускулатуры, цианоз, «свистящее дыхание», ослабление или отсутствие дыхательных шумов);
- нарушение функционирования сердечно-сосудистой системы (тахи- или брадикардия, повышение или понижение артериального давления, аритмия, парадоксальный пульс);
- патология центральной нервной системы (респираторная энцефалопатия, кома, судороги).
В клинической картине дыхательной недостаточности по мере ее прогрессирования можно выделить 3 стадии:
- компенсации;
- субкомпенсации;
- декомпенсации.
На первой из них нарушения газообмена компенсируются усиленной работой дыхательных мышц и всего аппарата внешнего дыхания. В этот период наблюдается:
- одышка;
- изменение соотношения между вдохом и выдохом;
- западение податливых мест грудной клетки на вдохе (межреберных промежутков, нижней части грудины, надключичных ямок).
На второй стадии организм уже полностью не справляется с нарастающей гиперкапнией и гипоксемией. У больных появляются признаки централизации кровообращения и сердечно-сосудистые расстройства:
- бледность кожи;
- цианоз;
- тахикардия;
- артериальная гипертензия.
Стадия декомпенсации обусловлена тканевой гипоксией и метаболическим ацидозом. Для нее характерно:
- снижение артериального давления и частоты сердечных сокращений;
- аритмии;
- нарушение сознания (кома);
- судороги;
- остановка дыхания.
Часто при острой ДН в организме ребенка не успевают срабатывать механизмы компенсации, поэтому клиническая картина заболевания зависит от концентрации в крови и тканях кислорода и углекислого газа.
Клинические признаки дыхательной недостаточности различаются в зависимости от возраста. У дошкольников и школьников легко диагностировать признаки усталости, слабости, нарушение интеллектуальной функции. У грудных детей чаще всего наблюдается снижение активности, раздражительность и судороги.
Механизм развития (патогенез)
Дыхательная недостаточность – сложный процесс, в развитии которого участвуют разные механизмы:
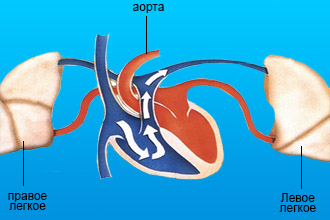
- Меняется соответствие между кровотоком в легких и их вентиляцией, то есть непосредственным поступлением воздуха в альвеолы. В норме у человека часть альвеол не вентилируется, а в их стенках кровотока нет. При патологии кровь начинает поступать и в сосуды невентилируемых альвеол, где она не может освободиться от углекислого газа и обогатиться кислородом и остается венозной. Затем она смешивается с артериальной кровью, приводя к недостатку кислорода в организме. Этот процесс называется шунтированием крови. В других случаях, напротив, начинают вентилироваться альвеолы, стенки которых не кровоснабжаются. Так возникает ненужная работа мышц грудной клетки и их утомление. Развивается вентиляционная дыхательная недостаточность.
- Нарушение проникновения кислорода через мембрану (стенку) между просветами альвеолы и капилляра при ее отеке или уплотнении вследствие болезней легких.
- Уменьшение интенсивности поступления воздуха в альвеолы (гиповентиляция) вследствие урежения частоты и глубины дыхания. При этом в крови увеличивается содержание углекислого газа.
Эти механизмы часто сочетаются.
Лечение дыхательной недостаточности у детей
Неотложная помощь
Детям с тяжелой степенью дыхательной недостаточности, приведшей к нарушению витальных функций, проводятся реанимационные мероприятия. Комплексом базовой реанимации должен владеть врач любой специальности. Реанимация проводится по принципу АВС, где
- А (Airway) – восстановление проходимости респираторного тракта,
- В (Breathing) — подача воздуха методом искусственной вентиляции,
- С (Circulation) — непрямой массаж сердца.
Если есть данные о попадании в рото-, носоглотку инородного предмета, то для его эвакуации проводят прием Геймлиха.
Дыхательная поддержка
Для восстановления нормального РаО2 нужно обеспечить поступление кислорода в альвеолы. Для этого используют воздушно-кислородную смесь с различными концентрациями О2. Существует ряд методов, позволяющих доставить смесь в трахео-бронхиальное дерево:
- Оксигенотерапия. Увлажненный кислород подается свободным потоком через носовые канюли или кислородную палатку. Метод приемлем для детей в сознании, с незначительными отклонениями SpO2. Нужно выбрать минимальную концентрацию оксигена, которая позволяет удерживать стабильные цифры сатурации выше 95%.
- СДППД (спонтанное дыхание с постоянным положительным давлением). Применяется у пациентов с самостоятельным дыханием, в качестве вспомогательной вентиляции. Поток обогащенного воздуха подается под определенным давлением через назальную маску или канюли.
- ИВЛ. Искусственная вентиляция легких полностью замещает внешнее дыхание. ИВЛ показана в ситуациях, когда дыхание отсутствует или не способно поддерживать адекватный уровень оксигенации. Ребенку проводится интубация трахеи, согласно возрасту и состоянию подбирается режим и параметры вентиляции.
Медикаментозная терапия
Главный принцип лечения дыхательной недостаточности — устранение причины. В зависимости от течения основного заболевания используются группы препаратов:
- антибиотики из ряда полусинтетических пенициллинов, цефалоспоринов, аминогликозидов; назначаются при инфекционно-воспалительных патологиях;
- муколитики для разжижения и эвакуации мокроты;
- диуретики показаны при сердечной недостаточности;
- растворы для инфузии применяются для профилактики дегидратации, поддержания стабильного АД;
- растворы микроэлементов вводятся при электролитных расстройствах или с целью их предупреждения;
- глюкокортикостероиды в виде ингаляций или системного приема с противоотечной и противовоспалительной целью;
- бронходилятаторы местно или перорально при обструктивном синдроме.
Классификация и симптомы дыхательной недостаточности
Выделяют следующие типы дыхательной недостаточности:
По причинам развития:
- Обструктивная – возникает при затруднении движения воздуха по трахее и бронхам из-за наличия воспаления бронхов, бронхоспазма, инородного тела, стриктуры, опухоли;
- Рестриктивная — связана с ограниченной способностью легочной ткани к спаданию и расширению;
- Комбинированная — сочетает признаки рестриктивной и обструктивной;
- Гемодинамическая – возникает из-за циркуляторных расстройств, которые ведут к невозможности вентиляции участка легкого;
- Диффузная – возникает в случае нарушении прохождения газов через капиллярно-альвеолярную мембрану легких.
По механизму развития:
- Паренхиматозная (гипоксемическая, I тип) – связана со снижением содержания кислорода и его парциального давления в артериальной крови, которое трудно корригируется кислородной терапией;
- Вентиляционная (гиперкапническая, II тип) – связана с повышением содержания углекислого газа и его парциального давления в артериальной крови.
По газовому составу крови:
- Компенсированная (нормальный газовый состав крови);
- Декомпенсированная (гипоксемия или гиперкапния артериальной крови).
По скорости нарастания симптомов:
- Острая дыхательная недостаточность – развивается очень быстро (от нескольких минут до нескольких часов), сопровождается гемодинамическими нарушениями и требует реанимационных мероприятий;
- Хроническая – развивается в течение периода от нескольких месяцев до нескольких лет, с постепенным нарастанием признаков.
Выделяют следующие степени дыхательной недостаточности:
- I степень – наличие одышки при значительных и умеренных физических нагрузках;
- II степень – одышка при небольших нагрузках, компенсаторные механизмы задействуются и в покое;
- III степень дыхательной недостаточности – одышка и цианоз в покое, гипоксемия.
Классические признаки недостатка дыхания:
- Гипоксемия;
- Гиперкапния;
- Одышка;
- Синдром утомления и слабости дыхательной мускулатуры.
Проявления гипоксемии заключаются в следующем:
- Цианоз (синюшность) – возникает при снижении парциального давления кислорода ниже уровня 60 мм рт. ст.;
- Тахикардия;
- Умеренная гипотония;
- Нарушения памяти (при снижении давления кислорода до 55 мм рт. ст.);
- Потеря сознания (при снижении давления кислорода до 30 мм рт. ст.).
Гиперкапния проявляется:
- Тахикардией;
- Нарушениями сна;
- Головными болями;
- Тошнотой.
При быстром нарастании парциального давления углекислого газа может возникать состояние гиперкапнической комы.
Одышка – ощущение нехватки воздуха, вызывающее необходимость чрезмерных дыхательных усилий. Она может возникать при наличии физического напряжения и в состоянии покоя.
Синдром утомления и слабости дыхательных мышц проявляется увеличенной частотой дыхания и активным участием вспомогательной мускулатуры в процессе дыхания Крайний вариант данного синдрома — парадоксальное дыхание.
Особую опасность для жизни пациента представляет состояние острой дыхательной недостаточности, которое проявляется тахипноэ, ощущением нехватки воздуха, удушьем. Возбуждение пациента по мере нарастания гипоксии сменяется угнетением сознания, возникает цианоз. Пациент занимает вынужденное положение – сидит, упершись руками в сиденье, чтобы облегчить деятельность дыхательной мускулатуры.
Диагноз
Важную роль в диагностике Д. н. играют клин, симптомы, а также рентгенол, и инструментальное исследования, которые наряду с данными анамнеза позволяют выявить основное заболевание. При хрон. Д. н. большое значение имеют следующие исследования: спирография (минутный объем дыхания, дыхательный объем, частота дыхания, максимальная вентиляция легких, жизненная емкость легких, резервный объем вдоха и выдоха, объем форсированного выдоха за 1 сек.), пневмотахография (растяжимость легких, коэффициент сопротивления дыхательных путей, работа дыхания), нитрография (равномерность вентиляции легких), капнография (CO2 выдыхаемого и альвеолярного воздуха), миография (функция дыхательных мышц, структура дыхательного акта) и т. д. Большое значение имеет исследование газового состава и кислотно-щелочного равновесия артериальной, венозной и капиллярной крови, особенно при острой Д. н. Комплексное применение нескольких методов позволяет уточнить патогенез Д. н., выявить функциональное состояние аппарата внешнего дыхания и определить леч. тактику (см. Кислотно-щелочное равновесие, Легочная вентиляция, Пневмография, Пневмотахография, Спирография).
Дифференциальный диагноз проводят с сердечной недостаточностью, при к-рой в анамнезе и при обследовании обычно удается выявить заболевание сердца. Сердечная недостаточность начинается с тахипноэ, к-рое более четко связано с физ. нагрузкой и более стабильно, чаще сопровождается чувством сердцебиения. Для аускультативной картины Д. н. более характерны ослабление дыхания или сухие хрипы, а при сердечной недостаточности обычно появляются влажные хрипы в задних и нижних отделах легких, причем их локализация меняется в зависимости от положения больного. При сердечной недостаточности раньше возникают признаки застоя в системе малого и большого круга кровообращения (полнокровие легких, печени, отечный синдром). Состояние больных с сердечной недостаточностью улучшается при применении сердечных гликозидов и мочегонных препаратов. Однако дыхательная и сердечная недостаточность обычно осложняют одна другую, соответственно утяжеляя клиническую картину и затрудняя диагностику,,
Стадии печеночной недостаточности
Наличие факторов риска
развития (холангит, цирроз т.п.) (стадия
компенсации).
1.Желтуха, изменение биохимических
показателей крови (гипоальбуминемия,
повышение трансаминаз), психоэмоциональные
расстройства.
2.Желтуха, энцефалопатия,
гипокоагуляционный синдром (снижение
ПТИ, гипофибриногенемия, увеличение
времени свертывания и длительности
кровотечения).
3.Клиника 2 стадии + кома.
Шкала оценки тяжести цирроза печени
(по Чайлду-Пью)
Класс A: 5-6 КлассB: 7-9 КлассC:
10-15
|
Оценка |
1 |
2 |
3 |
|
Альбумин |
>3.5 |
3.5-2.8 |
<2.8 |
|
Билирубин |
<2 |
2-3 |
>3 |
|
Асцит |
Нет |
Умеренно |
Тяжелый |
|
Энцефалопатия |
Нет |
I-II |
Тяжелый |
|
Удлинение |
<4 sec. (<1.7) |
4-6 sec. (1.7-2.3) |
>6 sec. (>2.3) |

СТАДИИ ХРОНИЧЕСКОЙ
ПОЧЕЧНОЙ НЕДОСТАТОЧНОСТИ.
I.ЛАТЕНТНАЯ.
Диурез в норме. Hb > 100 г/л. Мочевина
< 8,8 ммоль/л. Креатинин < 0,18 ммоль/л.
КФ 45 — 60 мл/мин.
Метаболический. ацидоз отсутствует.
Электролиты в норме.
II.КОМПЕНСИРОВАННАЯ.
Легкая полиурия. Hb 83 — 100 г/л. Мочевина
8,8 — 10 ммоль/л. Креатинин 0,18 — 0,28 ммоль/л.
КФ 30 — 45 мл/мин. Ацидоза нет. Умеренная
гипонатриемия.
III.ИНТЕРМИТТИРУЮЩАЯ.
Выраженная полиурия. Hb 67 — 83 г/л.
Мочевина 10,1 — 19,0 ммоль/л. Креатинин 0,3 —
0,6 ммоль/л.
КФ 20 — 30 мл/мин. Компенсированный
ацидоз. Гипонатриемия, гипокальциемия.
IV.ТЕРМИНАЛЬНАЯ.
Олигоанурия. Гиперазотемия.
Дисэлектролитемия. Декомпенсированный
ацидоз. НК IIА -IIБ.
Анасарка. Тяжелая дистрофия печени
и др. внутренних органов.

Существует несколько видов классификации
острой кровопотери, но клинически
наиболее важной является классификация
ВОЗ (2001 г.)
|
Показатель |
Степень |
|||
|
I |
II |
III |
IV |
|
|
ЧСС, |
<100 |
>100 |
>120 |
>140 |
|
АД |
N |
N |
|
|
|
Пульсовое |
N |
|
|
|
|
Почасовой |
> |
20-30 |
5-15 |
Анурия |
|
Уровень |
Легкое |
Возбуждение |
Спутанное |
Прекома |
|
Частота |
N |
20-30 |
30–40 |
>45 |
|
Тест |
Норма |
Замедленный |
Очень замедленный |
Заполнение отсутствует |
|
Объем |
< (<15) |
750-1500 (15-30) |
1500-2000 (30-40) |
>2000 (>40) |
Определение объема кровопотери по
W.B. Saunders


Симптоматика
Дыхательная недостаточность бывает острой и хронической. Острая форма патологии возникает внезапно, развивается стремительно и представляет угрозу для жизни больного.
При первичной недостаточности поражаются непосредственно структуры респираторного тракта и органы дыхания. Ее причинами являются:
- Боль при переломах и прочих травмах грудины и ребер,
- Бронхообструкция при воспалении мелких бронхов, сдавлении дыхательных путей новообразованием,
- Гиповентиляция и дисфункция легких
- Поражение дыхательных центров в коре мозга — ЧМТ, наркотическое или лекарственное отравление,
- Поражение дыхательных мышц.
Вторичная дыхательная недостаточность характеризуется поражением органов и систем, не входящих в дыхательный комплекс:
- Кровопотеря,
- Тромбозы крупных артерий,
- Травматическое шоковое состояние,
- Кишечная непроходимость,
- Скопление гнойного отделяемого или экссудата в плевральной полости.
Острая дыхательная недостаточность проявляется довольно яркими симптомами. Больные жалуются на чувство нехватки воздуха, одышку, затрудненный вдох и выдох. Эти симптомы появляются раньше остальных. Обычно развивается тахипноэ — учащенное дыхание, которое практически всегда сопровождается дыхательным дискомфортом. Дыхательная мускулатура перенапрягается, для ее работы требуется много энергии и кислорода.
При нарастании дыхательной недостаточности больные становятся возбужденными, беспокойными, эйфоричными. Они перестают критически оценивать свое состояние и окружающую обстановку. Появляются симптомы «дыхательного дискомфорта» – кашель, свистящие, дистанционные хрипы, дыхание ослаблено, в легких тимпанит. Кожа становится бледной, развиваются тахикардия и диффузный цианоз, раздуваются крылья носа.
В тяжелых случаях кожные покровы приобретают сероватый оттенок и становятся липкими и влажными. По мере развития заболевания артериальная гипертензия сменяется гипотонией, сознание угнетается, развивается кома и полиорганная недостаточность: анурия, язва желудка, парез кишечника, дисфункция почек и печени.
Основные симптомы хронической формы заболевания:
- Одышка различного происхождения;
- Учащение дыхания – тахипноэ;
- Синюшность кожных покровов – цианоз;
- Усиленная работа дыхательной мускулатуры;
- Тахикардия компенсаторного характера,
- Вторичный эритроцитоз;
- Отеки и артериальная гипертония на поздних стадиях.
Пальпаторно определяется напряжение мышц шеи, сокращение брюшных мышц на выдохе. В тяжелых случаях выявляется парадоксальное дыхание: на вдохе живот втягивается внутрь, а на выдохе — движется к кнаружи.
У детей патология развивается намного быстрее, чем у взрослых благодаря целому ряду анатомо-физиологических особенностей детского организма. Малыши более склонны к отекам слизистой оболочки, просвет их бронхов довольно узок, ускорен процесс секретообразования, дыхательные мышцы слабые, диафрагма стоит высоко, дыхание более поверхностное, а обмен веществ очень интенсивный.
Перечисленные факторы способствуют нарушению дыхательной проходимости и легочной вентиляции.
У детей обычно развивается верхний обструктивный тип дыхательной недостаточности, который осложняет течение ОРВИ, паратонзиллярного абсцесса, ложного крупа, острого эпиглотита, фарингита, ларингита и трахеита. У ребенка изменяется тембр голоса, появляется «лающий» кашель и «стенотическое» дыхание.
Степени развития дыхательной недостаточности:
- Первая — затрудненный вдох и беспокойство ребенка, сиплый, «петушиный» голос, тахикардия, периоральный, непостоянный цианоз, усиливающийся при беспокойстве и исчезающий при дыхании кислородом.
- Вторая — шумное дыхание, которое слышно на расстоянии, потливость, постоянный цианоз на бледном фоне, исчезающий в кислородной палатке, кашель, осиплость голоса, втяжение межреберных промежутков, бледность ногтевых лож, вялое, адинамичное поведение.
- Третья — выраженная одышка, тотальный цианоз, акроцианоз, мраморность, бледность кожи, падение артериального давления, подавлена реакция на боль, шумное, парадоксальное дыхание, адинамия, ослабление тонов сердца, ацидоз, мышечная гипотония.
- Четвертая стадия является терминальной и проявляется развитием энцефалопатии, асистолии, асфикции, брадикардии, судорог, комы.
Развитие легочной недостаточности у новорожденных обусловлено не полностью созревшей сурфактантной системой легких, сосудистыми спазмами, аспирацией околоплодных вод с первородным калом, врожденными аномалиями развития дыхательной системы.
Симптомы
В клинической картине патологического процесса превалируют три основных комплекса.
Гиперкапния
Или повышение концентрации углекислого газа в крови. Дает такие проявления:
- Напряжение дыхательной мускулатуры. Поскольку отведения вредного вещества не происходит, наблюдается мобилизация мышц шеи, брюшины. Это приводит к скорому утомлению. Возможна остановка дыхания.
- Слабость. Ощущение ватности тела, бессилия. В тяжелых и запущенных случаях человек не может встать с кровати. Это результат течения патологического процесса, избытка углекислоты в крови и недостатка кислорода. Организм постепенно переходит в режим экономии.
- Сонливость. Особенно в дневное время. Невозможно работать, выполнять обязанности по дому, в быту. При этом в темный период суток наблюдается прямо противоположное явление. Это сильно изматывает пациентов с дыхательной недостаточностью.
- Бессонница в ночное время. Невозможно отдохнуть. В лучшем случае, наступают пробуждения каждый полчаса или чаще. Справиться с этим состоянием самостоятельно не получается.
- Головные боли.
- Тахикардия. Увеличение частоты сокращений сердца. До 100 ударов в минуту и даже более.
В тяжелых случаях рост концентрации углекислого газа в крови может привести к коматозному состоянию.
Симптомы дыхательной недостаточности вызывают нервозность, тревожность, повышается уровень стресса, возможны депрессии из-за серьезного снижения качества жизни.
Гипоксемия
Гипоксемия или недостаток кислорода в кровеносном русле.
Дает следующие проявления:
- Цианоз. Посинение кожи всего тела. В особенности — лица и носогубного треугольника. Явное указание на дефицит газов.
- Тахикардия. ЧСС повышается до 120-130 ударов в минуту. Пациент ощущает интенсивность биения собственного сердца. Признаки дыхательной недостаточности сопровождаются нарушениями работы кардиальных структур, постепенным нарастанием дисфункции кардио-структур, возникновением ИБС.
- Падение артериального давления. Незначительная гипотония. В пределах 10-15 мм ртутного столба.
- Проблемы в когнитивной сфере. Снижение памяти, концентрации внимания, интеллекта.
- Потеря сознания.
Справиться с патологическим процессом можно с помощью кислородной терапии. Но не всегда. Зависит от формы заболевания. При паренхиматозной разновидности это работает недостаточно.
Одышка
Увеличение частоты движений грудной мускулатуры. Это еще один симптом патологического процесса.
Угнетение дыхания сопровождается расстройствами работы головного мозга и центральной нервной системы, сердечнососудистых структур.
Эти симптомы наравне с гипоксическими и гиперкапническими явлениями опасны и должны корректировать параллельно, одновременно.
Симптомы и признаки
Как проявляется дыхательная недостаточность, зависит и от того, по какой причине она появилась, и от ее типа и механизма, и от степени тяжести. В целом же снижение давления кислорода в артериях вызывает легкий синеватый оттенок кожи (цианоз), и чем выше степень тяжести, тем сильнее выражена эта синюшность. У ребенка наблюдается учащенное сердцебиение, артериальное давление может быть умеренно понижено
У малыша снижается внимание, память, могут быть обмороки, потеря сознания
При повышении давления углекислого газа повышается сердцебиение, нарушается сон (у грудничка и детей более старшего возраста ночью может отсутствовать сон вообще, тогда как днем малыш будет сонлив и вял). Появляется тошнота, сильные головные боли. Если количество углекислоты будет нарастать слишком быстро, не исключено развитие комы и отека головного мозга.
Если неправильно или не в нужной степени функционируют дыхательные мышцы, то дыхание становится более частым, заметна помощь других мышц своим ослабевшим «коллегам» – в процессе дыхания начинают участвовать мышцы шеи, живота. Если частота дыхания становится более редкой, менее 12 вдохов-выдохов в минуту, то это может быть тревожным симптомом скорой остановки дыхания.


Почти при всех видах респираторной недостаточности развивается одышка, могут появиться отеки. Сама по себе дыхательная недостаточность считается опасным состоянием, и если ребенок не получит вовремя нужной ему помощи и лечения, то она может стать причиной его гибели.
Лечение
Лечение недостаточности дыхания в детском возрасте проводится по нескольким направлениям:
- Возобновление проходимости воздуха по дыхательным путям (извлечение попавшего туда инородного тела, снятие воспалительного отека и т.д.)
- Коррекция метаболических нарушений, развившихся на фоне гипоксии
- Назначение антибиотиков для предупреждения инфекционных осложнений.
Однако проведение такого лечения возможно только в стационаре. В домашних условиях родители должны знать правила неотложной помощи, которую следует незамедлительно оказать ребенку:
До начала выполнения этих правил следует обратиться в службу скорой помощи!
- Удаление постороннего предмета из глотки или аспирированных рвотных масс
- Ингаляции бронхорасширяющего препарата при бронхиальной астме (оно всегда должно быть в домашней аптечке)
- Обеспечение притока воздуха, насыщенного кислородом (открыть окна)
- Паровые ингаляции при отеке гортани, являющегося главным признаком стенозирующего ларинготрахеита
- Ванны ног
- Теплое питье в большом количестве.
У детей удалять инородные тела вслепую нельзя, т.к. это может привести к полной обструкции дыхательных путей. Рекомендуется положить руки на эпигастральную область и произвести толчок вверх. Появившееся инородное тело можно извлечь.
Поздняя обращаемость родителей за медицинской помощью при появлении симптомов недостаточности дыхательной функции у детей является причиной низкой эффективности фармакологической терапии. Поэтому в педиатрической практике достаточно часто возникают показания для проведения коникотомии (рассечения гортани) и искусственной вентиляции легких с помощью интубации трахеи.
Предупредить эти серьезные манипуляции у ребенка можно, если знать признаки остроразвивающейся недостаточности и сразу вызвать скорую, одновременно выполнив правила неотложной помощи (на месте, где все произошло).
Загрузка…