Эктопия шейки матки
Содержание:
Определение и принципы развития заболевания
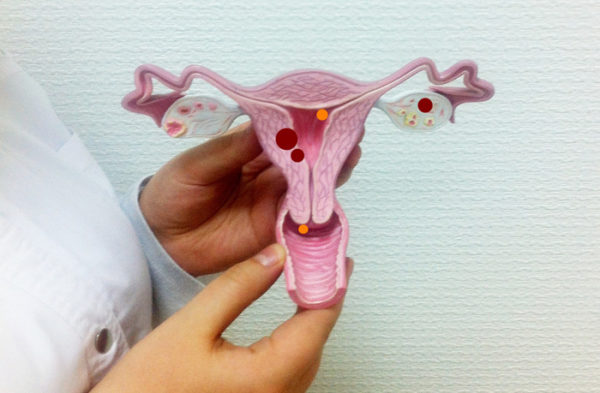
Патологическое нарушение целостности эпителия или в целом влагалищной области шейки матки называется ее эрозией (код МКБ-10 — №86, наименование заболевания — эрозия и эктропион шейки матки).
Диагноз получают многие женщины — более 50% сталкиваются с этой проблемой. Причем многие из них не догадываются о заболевании до тех пор, пока оно не обнаружится во время похода к гинекологу.
Точными данными причин проявления эрозии современная медицина не обладает.
В числе распространенных значатся следующие теории:
- заболевание является следствием развития воспалительных поражений отделов мочеполовой системы (например, эндоцервицита), из-за которых повышается работа желез в эпителиальном слое;
- изъязвления развиваются как воспалительный процесс из-за повреждений половых органов с сильным механическим воздействием (например, в ходе грубого полового акта или из-за применения инструментов при сложных родах);
- заболевание развивается на фоне венерических инфекций — заражения грибками Кандида, хламидиями, вирусом папилломы человека, вирусами генитального герпеса.
Эрозия с большей степенью вероятности проявляется у женщин, рано начавших половую жизнь.
Часто сопровождающие акт сексуальной близости механические повреждения и инфекции приводят к проблемам с целостностью несозревшей слизистой оболочки (а созревает она только к 20-22 годам).
Причины для возникновения и прогрессирования эрозии различны, в их числе не только перечисленные факторы, но и снижение иммунитета, гормональные сбои.
Различны и формы проявления патологии. Эрозия шейки матки — причины, симптомы и лечение:
Причины возникновения цервикальной эктопии шейки матки
Эктопия шейки матки может развиваться в условиях изменения функциональных систем организма, включающих в себя:
- гормональные нарушения;
- воспалительные процессы;
- наличие травм и повреждений половых органов;
- общее снижение иммунитета на фоне хронических заболеваний.
В основе причин возникновения эктопии матки лежат болезни половой системы, которые имеют место в анамнезе пациентки и которые достигли рецидива. К таким заболеваниям относят хламидиоз, микоплазмоз, вагинит, эндоцервит. Изменение микрофлоры влагалища, количественное увеличение условно-патогенной флоры благодаря таким бактериям, как стрептококк, стафилококк, кишечная палочка и т. д. — все это может привести к развитию эктопии. Кроме того, выделения из влагалища провоцируют изменение плосковидного эпителия шейки матки, где образуется эрозия. В дальнейшем эрозию дифференцируют как эктопию.
Вызвать эктопию могут травмы и механические повреждения Сложные роды, хирургическое прерывание беременности, спринцевание, постановка ВМС — тоже увеличивает риск образования псевдоэрозии и развития воспалительного процесса.
Гормнональный дисбаланс организма также является одной из причин возникновения эктопии. Очень часто она является сопутствующим заболеванием при дисфункции яичников, эндометриозе, фиброме.
Снижение иммунитета и защитных свойств организма может иметь развитие вследствие таких болезней, как сахарный диабет, ожирение.
Важную роль играют такие условия:
- ранняя половая жизнь;
- частая смена партнеров;
- незащищенный секс;
- многократные роды;
- многократные аборты.
Все это является благоприятной почвой для возникновения псевдоэрозии.
Методы лечения эктопии шейки матки
Поэтому прежде, чем остановить свой выбор на том или ином способе лечения эрозии необходимо проконсультироваться с врачом.
Радиоволновая хирургия
- Медицинский инструментарий: Сургитрон
- Интенсивность болевых ощущений: слабые тянущие ощущения внизу живота
- Рубцы после вмешательства: отсутствуют
Манипуляции
Под ягодицы пациентки подкладывается пассивный электрод. Во влагалище вводится тонкий электрод со стальным наконечником. Затем врач выбирает нужный режим работы аппарата и начинает процедуру обработки шейки матки с помощью радиоволн частотой 3,8-4,0 МГц.
Волны проникают в ткани и провоцируют испарение верхнего слоя эпителия, структура которого нарушена в результате смещения или в результате воспалительных процессов.
Радиоволновой метод лечения эктопии не оставляет после себя рубцов, поэтому он пользуется популярностью среди пациенток, которые планируют рожать детей. Эффект от процедуры наступает в 92 – 93% случаев.
Криодеструкция
- Медицинский инструментарий: углекислотный CO2 лазер
- Интенсивность болевых ощущений: слабые, не требуют анестезии
- Рубцы после вмешательства: присутствуют
Манипуляции
Перед процедурой шейка матки обрабатывается специальным раствором для того, чтобы врачу был четко виден очаг патологических изменений структуры эпителия. Затем наконечник криозонда прикладывается к входу шейки матки, а врач оценивает насколько хорошо он закрывает зону поражения.
Проводить криодеструкцию нужно только тогда, когда площадь эктопии полностью может быть прикрыта наконечником криозонда. Затем врач включает аппарат, ставит таймер на проведение процедуры и приступает к обработке тканей, которая проходит в несколько этапов, предполагающих чередование заморозки и оттаивания.
После проведения криодеструкции поверхность внешнего зева шейки матки становится белой. Эффект от процедуры наступает в 82-93 % случаев.
Термокоагуляция
- Медицинский инструментарий: термокаутер
- Интенсивность болевых ощущений: ощутимые
- Рубцы после вмешательства: присутствуют
Манипуляции
Поскольку при термокоагуляции присутствует довольно ощутимая боль, то врач предварительно может произвести обкалывание шейки матки лидокаином или новокаином.
При помощи термокаутера патологически измененный участок эпителия прижигается, верхние слои слизистой уничтожаются – это дает возможность появления свежих слоев плоского эпителия на зеве цервикального канала после заживления раны.
Термокоагуляция была распространена давно, но и до настоящего времени дает хорошие результаты при лечении цилиндрической эктопии шейки матки. Эффект от процедуры наступает в 93 – 95 % случаев.
Лазерная деструкция
- Медицинский инструментарий: лазер СО2 лазер 10,6 мкм
- Интенсивность болевых ощущений: выраженная
- Рубцы после вмешательства: отсутствуют
Манипуляции
Шейка матки обрабатывается йодом для маркировки очагов поражения. Во влагалище вводится лазер, при необходимости врач проводит местную анестезию.
Обработка производится с высокой точностью, луч лазера не захватывает здоровые ткани, поэтому вапоризации подлежит только атипично расположенный эпителий.
При возникновении кровотечений врач проводит коагуляцию сосудов – это помогает осуществлять лазерную деструкцию практически бескровно. Эффект от процедуры наступает в 98 – 100% случаев.
Меры предосторожности после малоинвазивного вмешательства
- В течение месяца после лечения эктопии необходимо воздерживаться от сексуальных контактов. Слишком раннее возобновление половой жизни может спровоцировать повреждение заживающей поверхности шейки матки.
- В течение недели избегать поднятия тяжестей. Чрезмерные физические нагрузки способны затянуть период выздоровления.
- В течение месяца избегать спринцеваний и использования тампонов при менструации. Раневая поверхность после лечения очень уязвима перед инфекциями, которые могут без труда проникнуть в полость шейки матки и вызвать воспалительный процесс.
- После лазерной деструкции в период восстановления возможны кровотечения. При возникновении такой проблемы необходимо обратиться к врачу.
Эктопию шейки матки, которая может быть как у нерожавших, так и у рожавших женщин, нужно держать под медицинским наблюдением и посещать гинеколога как минимум 1 раз в год.
При осмотре на гинекологическом кресле врач проводит простую кольпоскопию с помощью зеркал, поэтому у него есть высокие шансы заметить опасные изменения в структуре эпителия и назначить пациентке лечение.
Метки: шейка матки
Типы метаплазии
Влагалище, шейка матки и маточное тело выстланы разным типом эпителия. Плоский эпителий расположен в нижней части шеечного канала и переходит во влагалище. Матка и канал шейки покрыты лишь цилиндрическим эпителием. В норме между этими слоями должна быть четкая граница. Если слои разного эпителия прорастают друг в друга, развивается метаплазия. В зависимости от степени тяжести этого состояния, врачи выделяют несколько типов патологии.
Выделяют такие типы метаплазии шейки матки:
| Типы метаплазии | Особенности течения |
| Незрелая плоскоклеточная метаплазия шейки матки | Это начальный этап изменения клеточного строения. При этом в мазке обнаруживают единичные клетки с нечеткими контурами. Заметить их просто, поскольку атипичные структуры имеют меньшие размеры. Под микроскопом наблюдают хаотическое размещение клеток. Внутри клетки происходит перемещение элементов, а также изменена цитоплазма. В ядре происходит нарушение митоза. Это наиболее благоприятный этап для начала лечения, поскольку можно ограничиться медикаментозными препаратами. |
| Плоскоклеточная метаплазия с дискариозом | Новые клетки приобретают аномальную форму и строение. Можно выделить отличительные особенности новой ткани. Клеточные элементы расположены правильно, а цитоплазма не изменена. Единственная аномалия – неправильное деление в ядре в виде атипичных митозов (дискариоз). |
| Плоскоклеточная метаплазия эпителия шейки матки | Новая ткань имеет все признаки нормального эпителия, однако изменено ее расположение. При этой форме болезни многослойный эпителий располагается среди цилиндрических клеток в верхней части цервикального канала. Чтобы не допустить развития рака, необходимо удалить патологические ткани. |
Как проводится лечение ложной эрозии
Необходимость того или иного способа лечения, а также выбор метода и стратегии определяет гинеколог, мы лишь рассмотрим основные способы терапии.
Целью лечения эктопии является разрушение цилиндрического эпителия, выходящего за пределы цервикального канала. После этого плоский многослойный эпителий нарастает на пространство, окружающее наружный зев шейки матки.
Методы воздействия на ЦЭ могут быть основаны на химических, термических и физических принципах и состоят из следующих видов:
- фармакологическая и химическая коагуляция, служит для разрушения эпителия смесью кислот или с применением медикаментозного лечения;
- электрохирургия, при высокой эффективности возникают частые осложнения при коагуляции;
- радиоволновая хирургия, эффективный метод, не оставляющий рубцов,
- криохирургия, воздействие на пораженный участок с помощью низких температур;
- термокоагуляция, воздействие прижиганием, требует местного обезболивания;
- лазерная деструкция, используется СО2-лазер, не приводит к нарушениям и кровотечениям, отличается высокой точностью;
- хирургические методы, непосредственное воздействие на зону проявления эктопии.
Биопсия шейки матки может быть назначена при подозрении на такие серьезные заболевания, как эрозия, дисплазия или рак шейки матки.
Химический метод воздействия производится также с применением физиотерапевтического способа с цинком, и используя препараты Солковагин и Ваготил. При медикаментозном методе врачи пользуются препаратом Вульностимулин, который возможно комбинировать с другими видами лечения.
Радиоволновой метод заключается в использовании высокочастотного излучения, которое испаряет верхний слой ЦЭ и позволяет появляться плоскому эпителию. Метод не вызывает осложнений в виде рубцов, поэтому популярен у пациенток, планирующих последующее зачатие.
Криодеструкция воздействует на очаг поражения путем глубокой заморозки и оттаивания, но эффективность его не слишком высока, поскольку довольно трудно оценить глубину воздействия в каждом частном случае.
Термокоагуляция дает неплохой эффект и заключается в прижигании ЦЭ с целью замещения его в дальнейшем плоским эпителием. Метод болезненный и с долгим процессом заживления.
Лазерная деструкция является наиболее высокоточным методом и не повреждает здоровые ткани, а при кровотечении позволяет осуществить коагуляцию поврежденных сосудов. Метод отличается повышенной эффективностью.
Допустимой нормой считаются незначительные серозно-кровянистые и сукровичные выделения после лазерной деструкции шейки матки. Однако обильные выделения – повод для немедленного визита к врачу.
После проведения лечения необходим щадящий режим. Существует риск повторного кровотечения или иных нежелательных явлений.
Чтобы этого избежать, нужно выполнять ряд несложных требований, а именно:
- Воздерживаться от половой жизни в течение месяца, поскольку существует риск повреждения заживающей ранки и занесения инфекции.
- Физические нагрузки противопоказаны, так как напряжение мышц может вызвать кровотечение.
- Не пользоваться тампонами и не проводить спринцевание.
- Не переохлаждаться во избежание инфицирования организма.
- При любых недомоганиях обращаться к лечащему врачу.
Нельзя использовать гигиенические тампоны в период реабилитации после лазерного прижигания эрозии шейки матки.
В дальнейшем, дабы предотвратить рецидивы, необходимо посещать гинекологический кабинет не реже двух раз в год, своевременно лечить мочеполовые заболевания, а также избегать переохлаждения. Нужно быть разборчивыми в выборе половых партнеров, соблюдать гигиену и вести здоровый образ жизни.
Не всегда псевдоэрозия требует лечения, но следить за своим здоровьем нужно всегда. Невнимательное отношение к нему может привести к тому, что лечение будет длительным, дорогим и не всегда эффективным. Следите за собой, и при малейших недомоганиях обращайтесь к врачу.
https://youtube.com/watch?v=gH3hrFEqaLA
Виды форм поражения
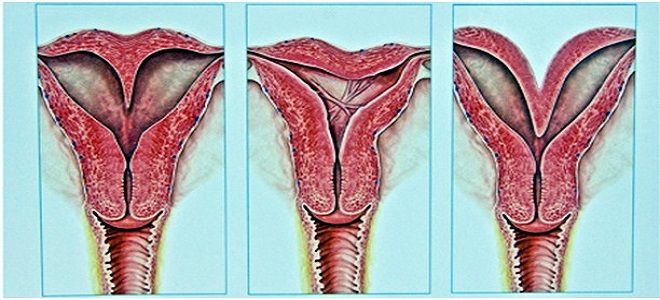
У патологии есть две основные формы — истинная и ложная.
Последняя — псевдоэрозия — подразделяется еще и на форму врожденную и приобретенную.
При истинной эрозии в наружном зеве матки проявляются повреждения, чешуйчатое отслаивание и шелушение (десквамация) эпителиальной ткани.
Факторами, приводящими к прогрессированию патологии, являются воспалительные поражения женских половых органов, их механические или другие повреждения.
В медицинской практике истинное поражение встречается достаточно редко.
Оно обнаруживается в ходе гинекологического осмотра в виде очагов воспаления в подэпителиальных соединительных тканях, отечности шейки матки, крови на ее поврежденной поверхности.
Лечением истинной формы будет борьба с патологиями, вызвавшими эрозию. Причем при условии своевременного начала лечения в терапии повреждений слизистой не будет потребности.
Быстрое подавление воспалительных процессов приведет к заживлению эпителия в срок до 1-2 недель, иначе истинное поражение переходит в состояние псевдоэрозии.
Псевдоэрозия шейки матки бывает врожденной (развивающейся из-за гормонального сбоя при внутриутробном развитии плода, вызванного повышенным количеством выработки гормона эстрогена) и приобретенной (возникающей из-за воспалительных поражений половых путей, венерических заболеваний, механических травм половых органов, сбоев иммунитета и гормонального фона).
Врожденная форма делится на эктопию и эктропион. Первая — это пересечение цилиндрическими клетками эпителия естественной границы в области зева шейки матки и проникновение в эпителиальные ткани.
При эктропионе (достаточно редкой патологии) происходит выворот слизистой оболочки, что делает его осложнением эктопии.
Визуально врожденное поражение — это округлые пятна ярко-красного цвета неправильной формы, не сопровождающиеся симптомами воспалительного процесса. Эта форма в редких случаях требует лечебного воздействия, но чаще исчезает сама.
Псевдоэрозия приобретенная развивается в несколько стадий — прогрессирующей, стационарной и эпидермизирующейся. Признаки первой — образование железистых структур в шейке матки (на ее поверхности и в глубине) и их разрастание в железистые ходы.
Фаза стационарная — состояние покоя с прекращением формирования образований в матке и отсутствием увеличения размеров псевдоэрозии.
На этой стадии заживление еще не происходит, однако обследование показывает, что шейка имеет гладкую поверхность здорового цвета без симптомов воспаления.
Фазу эпидермизации специалисты называют процессом обратного развития псевдоэрозии, в ходе которого патология может быть полностью излечена при условии, что резервные клетки, образованные во время стационарной стадии, стимулируют увеличение количества клеток многослойного эпителия и вытеснение собой эпителия цилиндрического.
Приобретенная псевдоэрозия при успешном устранении первоначально вызвавших проблему факторов исчезает сама. В случаях осложнений применяется лечение инструментальными методами.
Что такое эктропион шейки матки:
Причины развития болезни
Метаплазия – это реакция органа на травмирующие воздействия. Изменение типа эпителия происходит, если на ткани оказывают влияние такие факторы:
- Инфицирование вирусом папилломы человека (ВПЧ). Это основная причина развития рака шейки матки. Болезнь практически всегда протекает без симптомов. Это дает возможность вирусу активно размножаться и влиять на структуру эпителия;
- Заражение другими половыми инфекциями. ЗППП всегда сопровождаются воспалительным процессом. Гонококки, хламидии, вирусы герпеса проникают в клетки половых органов, что надежно защищает их от иммунных агентов. Так как бактерии питаются за счет клеток плоского и железистого эпителия, они меняют клеточную структуру ткани;
- Хирургические вмешательства. Частые аборты, диагностические выскабливания травмируют шейку матки. В результате может возникнуть очаг хронического воспаления, который провоцирует метаплазию;
- Гормональный дисбаланс. Так как ткани матки гормонозависимы, любые изменения выработки половых гормонов негативно влияют на работу репродуктивной системы. Недостаток эстрогена, ФСГ, лютеина опасен появлением клеток с аномальным строением;
- Травмы малого таза. Травмирующие воздействия опасны внутренним кровотечением, повреждением оболочек шейки. Нарушения системы регенерации может привести к замещению одного типа эпителия, другим;
- Патологии иммунной системы. Ослабление иммунитета вызывает негативные изменения в шейке матки. Например, сокращение количества клеток Лангерганса, увеличение объема токсических лимфоцитов. Форма и тяжесть дисплазии зависит уровня иммуносупрессии.
Виды кольпоскопии
Простая кольпоскопия — осмотр шейки матки, имеющий ориентировочный характер. Определяют форму, величину шейки и наружного зева, цвет, рельеф слизистой оболочки, границу плоского эпителия, покрывающего шейку, и цилиндрического эпителия цервикального канала.
Расширенная кольпоскопия — осмотр после обработки шейки 3% раствором уксусной кислоты, которая вызывает кратковременный отек эпителия, набухание клеток шиловидного слоя, сокращение подэпителиальных сосудов и уменьшение кровоснабжения. Действие уксусной кислоты продолжается 4 мин.
После изучения кольпоскопической картины шейки, обработанной уксусной кислотой, производят так называемую пробу Шиллера — смазывание шейки ватным тампоном, смоченным 3% раствором Люголя. Йод, содержащийся в растворе, окрашивает гликоген в клетках здорового неизмененного плоского эпителия шейки в темно-коричневый цвет. Истонченные клетки (атрофические возрастные изменения), а также патологически измененные клетки при дисплазиях эпителия бедны гликогеном и раствором йода не прокрашиваются. Таким образом выявляют зоны патологически измененного эпителия и намечают участки для биопсии.
Кольпомикроскопия. Прижизненное гистологическое исследование влагалищной части шейки матки. Производится контрастным люминесцентным кольпомикроскопом, тубус которого подводят непосредственно к шейке матки; увеличение до 300 раз. Перед осмотром шейку окрашивают 0,1% раствором гематоксилина. При кольпомикроскопии неизмененной шейки матки клетки плоского эпителия, покрывающего ее, имеют полигональную форму, с четкими границами, ядра клеток окрашены в фиолетовый цвет, цитоплазма в голубой; подопителиальные сосуды, видные на глубине 70 мкм, имеют прямолинейное направление и равномерное деление, русло их не расширено. Кольпомикроскопический метод исследования обладает высокой точностью выявления патологических изменений, совпадение этого метода с результатами гистологического исследования шейки составляет 97,5%.
Хромокольпоскопия — это модификация расширенной кольпоскопии, при которой шейку матки окрашивают различными красителями (метилвиолетом, 0,1 % раствором гематоксилина, 1 % раствором тулоидинового синего). Различие окраски плоского и цилиндрического эпителия позволяет уточнить патологический процесс и его наружные границы.
Разновидностью расширенной кольпоскопии является изучение кольпоскопической картины слизистой влагалищной части шейки матки через зеленые и желтые фильтры, а также осмотр в ультрафиолетовых лучах для выявления более четких контуров кровеносных сосудов.
Флюоресцентная кольпоскопия — осмотр шейки матки в ультрафиолетовых лучах после окрашивания ее флюорохромом (прижизненный метод гистохимического исследования тканей с использованием ультрафиолетовых лучей). В качестве флюрохрома применяют уранин в разведении 1:30 000. Нормальная слизистая характеризуется темно-синим и фиолетовым свечением. При ранних формах рака отмечается ярко-желтое, салатно-желтое, малиновое свечение. При выраженном раке с некрозом и кровоизлияниями наблюдается полное тушение флюоресценции. Совпадение диагнозов при флюоресцентной кольпоскопии с гистологическими данными отмечается в 98 % случаев.
Кольпомикроскопия — наиболее совершенный метод обследования влагалищной части шейки матки, позволяющий рассматривать ее с увеличением в 175-280 раз. Это прижизненное гистологическое изучение ткани шейки матки в падающем свете. При изучении эпителиального покрова и особенностей клеточных структур шейку окрашивают 0,1 % водным раствором гематоксилина. Обычно применяют целенаправленную кольпомикроскопию, которая основана на окрашивании подозрительных участков, выявленных при кольпоскопии.
Преимущество кольпомикроскопии в том, что это совершенно безвредный и безболезненный метод, позволяющий изучить морфологические изменения поверхности шейки матки в динамике как в норме, так и при патологии. Этот метод отличается большой достоверностью.
Недостаток метода в том, что он позволяет судить только о состоянии поверхностных слоев эпителия и не дает возможности выявления и дифференциальной диагностики внутриэпителиальной карциномы и инвазивного рака. Метод недостаточно информативен при поражении канала шейки матки. Его невозможно использовать при сужении влагалища, кровоточивости тканей, некротических изменениях шейки матки.
Люминесцентная кольпомикроскопия — усовершенствованный метод кольпоскопии, дополняющий данные обследования и расширяющий возможности топической диагностики.